Обострение хронического панкреатита вода
Главным направлением лечения панкреатита, наряду с соблюдением диеты, считается употребление достаточного количества жидкости. Потребляемая вода при панкреатите должна быть высокой степени очистки, хорошего качества и поступать в организм в требуемом количестве.

Главным направлением лечения панкреатита считается употребление достаточного количества жидкости.
Какую пить и сколько
Человеческий организм при панкреатите не может обходиться без достаточного количества воды. Ее недостаток способствует негативному проявлению болезни в виде:
- тяжести;
- брожения продуктов в животе;
- газообразования и иных важных процессов.
Дефицит влаги может спровоцировать дегидратацию, приводящую к нарушениям работы всех органов и систем.
При остром панкреатите или обострении его хронической формы больному назначается лечебное голодание, когда необходимо пить много чистой жидкости. При хроническом течении болезни питьевой режим также имеет большое значение.
Чтобы потребляемая влага была полезна при панкреатите, необходимо соблюдать несложные правила. Ее ежедневный объем должен составлять не менее 1,5-2 литров в сутки. Следует правильно организовать прием — за полчаса до или после еды. Для быстрого усваивания она должна быть комнатной температуры.
Ее запасы должны ежедневно пополняться. Но для этого не подходят такие напитки, как чай, морсы, кофе, соки и пр.
При панкреатите следует пить чистую фильтрованную, лечебную минеральную и структурированную воду.
Питье для больных панкреатитом должно пройти несколько степеней очистки, чтобы избавиться от большого содержания вредных примесей.
С большой осторожностью следует относиться к родниковой воде, взятой из источников. В ней может обнаружиться бактериальная инфекция, которая только усложнит течение панкреатита.
Благотворное воздействие на поджелудочную железу оказывает теплая минеральная вода без газа, которая насыщена большим количеством полезных веществ. Ее лечебное действие основано на регуляции выработки панкреатического сока и поставки в организм нужных микроэлементов — сульфатов, солей кальция, серы и пр.
Газированная
При панкреатите любой формы пить газированную воду категорически запрещено. Это связано с тем, что пузырьки газа повышают в кишечнике газообразование, а это негативно сказывается на работе воспаленной поджелудочной железы. Пить минералку с полезными свойствами следует, предварительно выпустив газ. Еще больший вред больному панкреатитом наносит сладкая газировка.

При панкреатите любой формы пить газированную воду категорически запрещено.
Кипяченная
Единственная польза кипяченой воды состоит в ее борьбе с дегидратацией. Других полезных свойств она не имеет. Но если возникают малейшие сомнения в качестве воды, предназначенной для питья, то ее нужно обязательно прокипятить.
Как приготовить структурированную воду
По своему составу структурированная, или низкомолекулярная, вода близка к физиологическим жидкостям, поэтому помогает в лечении панкреатита.
ГОТОВИМ СТРУКТУРИРОВАННУЮ (ЖИВУЮ) ВОДУ В ДОМАШНИХ УСЛОВИЯХ
КАК ЛЕГКО СТРУКТУРИРОВАТЬ ВОДУ ДОМА ?
Как приготовить ЖИВУЮ СТРУКТУРИРОВАННУЮ ВОДУ? Два способа в домашних условиях
Приготовить живую влагу можно дома. Для этого в емкость надо налить требуемое количество очищенной воды и поместить ее в морозильную камеру. Требуется убрать прослойку изо льда, которая образуется на поверхности жидкости.
Оставшуюся воду ставим в морозилку. Следует подождать ее замерзания на 2/3 части всего объема. Незамерзшую жидкость удаляем.
Полученный лед, растопленный при комнатной температуре, представляет собой структурированную жидкость. Она не может долго сохранять свои свойства.
Оценка статьи:
Загрузка…
Источник
Многих больных интересует, сколько пить воды при панкреатите. При развитии этой болезни поражается поджелудочная железа, она начинает воспаляться, ее функции по выработке ферментов заметно ослабевают. В период обострения человек, страдающий панкреатитом, испытывает ноющие боли, тяжесть и постоянное вздутие живота. При каждом приеме пищи начинаются рези и боли в области желудка.

Каким бывает панкреатит
Панкреатит бывает двух форм: хронический и острый. Острая форма возникает неожиданно, обычно человек долго не подозревает об изменениях, которые происходят в его организме.
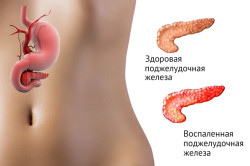 Часто приступ острого панкреатита начинается неожиданно с острой и очень сильной боли в районе верхней части живота. Такая боль практически всегда сопровождается высокой температурой, поносом или рвотой. Если приступ начался, то необходимо срочно вызывать скорую помощь и везти человека в больницу. Важно помнить, что любое промедление в этом случае грозит летальным исходом. Это может произойти из-за того, что гной, накапливающийся в поджелудочной железе, под давлением других органов может начать вытекать, после этого может произойти заражение крови, и тогда спасти человека будет практически невозможно.
Часто приступ острого панкреатита начинается неожиданно с острой и очень сильной боли в районе верхней части живота. Такая боль практически всегда сопровождается высокой температурой, поносом или рвотой. Если приступ начался, то необходимо срочно вызывать скорую помощь и везти человека в больницу. Важно помнить, что любое промедление в этом случае грозит летальным исходом. Это может произойти из-за того, что гной, накапливающийся в поджелудочной железе, под давлением других органов может начать вытекать, после этого может произойти заражение крови, и тогда спасти человека будет практически невозможно.
При хронической форме панкреатита больной испытывает умеренные или слабые боли в области желудка после каждого приема пищи. Если пациент не соблюдает правильного режима питания, то боль сопровождается тошнотой, вздутием живота, нарушением пищеварения и опорожнения кишечника.
При хронической форме болезни человек нуждается в постоянном наблюдении специалиста, чтобы не пропустить фазы обострения заболевания и вовремя оказать медицинскую помощь.
Общие рекомендации при панкреатите
 Врачи рекомендуют при хронической форме панкреатита всегда соблюдать определенный режим питания. Необходимо исключить из рациона все жареное, острое, копченое и жирное. Лучше употреблять все в вареном, тушеном виде, желательно включить в диету каши на воде или с добавлением обезжиренного молока.
Врачи рекомендуют при хронической форме панкреатита всегда соблюдать определенный режим питания. Необходимо исключить из рациона все жареное, острое, копченое и жирное. Лучше употреблять все в вареном, тушеном виде, желательно включить в диету каши на воде или с добавлением обезжиренного молока.
Питаться лучше маленькими порциями 5 раз в день. Такое дробное питание поможет желудку лучше усваивать пищу и избежать неприятных последствий, сопровождающих панкреатит.
Фрукты также есть лучше в ограниченном количестве. Дело в том, что они вызывают процесс брожения в организме, при этом может возникнуть избыточное газообразование, а это нежелательно при панкреатите. Некоторые виды фруктов придется исключить навсегда. Это относится, прежде всего, к винограду, именно его потребление приводит к частому вздутию и нарушениям в работе кишечника.
Что касается алкоголя и сигарет, при хронической форме воспаления поджелудочной железы лучше навсегда от них отказаться. Вредные привычки только обостряют болезнь, при этом она может перейти в более тяжелую форму.
Читайте также:
Можно ли вылечить опухоль поджелудочной железы.
Роль воды в организме человека
 Вода играет важную роль в обменных процессах человеческого организма, способствует лучшему усваиванию. Поэтому врачи и специалисты по правильному питанию всегда рекомендуют пить воду в количестве 2 стаканов перед каждым приемом пищи.
Вода играет важную роль в обменных процессах человеческого организма, способствует лучшему усваиванию. Поэтому врачи и специалисты по правильному питанию всегда рекомендуют пить воду в количестве 2 стаканов перед каждым приемом пищи.
Слизь, выделяемая желудком при достаточном количестве воды, покрывает плотным слоем стенки органов, задействованных в процессе пищеварения. Это помогает избежать таких заболеваний, как эрозия пищевода, язва желудка, гастрит.
 Вода активизирует все процессы, происходящие в человеческом организме. Она помогает поджелудочной железе вырабатывать энзимы, которые нейтрализуют кислоту в желудке, превращая ее в соляной раствор.
Вода активизирует все процессы, происходящие в человеческом организме. Она помогает поджелудочной железе вырабатывать энзимы, которые нейтрализуют кислоту в желудке, превращая ее в соляной раствор.
Если вода попадает в организм в недостаточном количестве, то процесса нейтрализации кислоты не происходит и она проникает в кишечник. Отсюда возникает боль в животе и метеоризм.
Важно помнить, что недостаток воды в организме приводит не только к проблемам с пищеварительной системой, но и к общему обезвоживанию.
Не стоит полагать, что такие напитки, как чай, кофе, сок или квас, могут заменить воду.
Вода при панкреатите и как ее выбрать

Важно не просто пить воду, но и правильно ее выбирать. Так, при заболевании поджелудочной железы лучше всего подходит чистая лечебная минеральная вода (слабой минерализации).
Важно помнить, что вода обязательно должна быть комнатной температуры. Холодная вода провоцирует сокращение стенок желудка, при этом пища остается непереваренной. Поэтому холодную воду лучше не пить совсем, тем более в обостренной фазе болезни.
Пить газированную воду при панкреатите строго запрещено.
Как пить воду при панкреатите
Пить воду при этом заболевании можно до и во время еды. Это не принесет вреда организму и процессу пищеварения, наоборот, еда будет лучше усваиваться. Более того, вода помогает очищать организм от накопившихся шлаков и токсинов.
Специалисты рекомендуют выпивать при панкреатите за сутки приблизительно 1,5 л воды, можно чуть больше. Важно помнить, что чрезмерное употребление воды (более 3 л в день), может спровоцировать отеки, если у человека есть проблемы с почками. Рекомендуют выпивать 8 стаканов чистой негазированной воды.
Пить воду лучше всего за 20 минут до еды и через 40 минут после.
Это поможет желудку лучше усвоить пищу и выработать достаточное количество желудочного сока.
Важно помнить, что не стоит заменять каждый стакан чистой воды компотом или соком, т. к. это не принесет желаемого эффекта. В этих напитках высокое содержание сахара, что провоцирует в органах пищеварения процесс гниения и избыточное газообразование. Поэтому потребление компотов и соков при панкреатите лучше сократить до минимума и пить их только в маленьких количествах не чаще 1 раза в месяц.
Источник
Минеральной называется вода, включающая соли металлов и насыщенная газами. Проходя через толщу горных пород, она растворяет различные минералы и очищается. От того, через какие пласты просачивалась вода, от глубины залегания зависит состав и лечебные свойства. Добывается минералка из естественных источников или скважин.
Классификация минеральных вод
От количества полезных веществ, растворенных в воде, зависит главная характеристика – минерализация. По степени минерализации природную воду разделяют на подгруппы:
- Столовая. Содержание растворенных солей меньше 1 грамма на литр. Хорошо стимулирует пищеварительные процессы, разрешено употреблять в любых количествах, даже для приготовления пищи. Лечебных свойств не имеет.
- Лечебно-столовая. Минерализация от 1 до 10 грамм на литр. При правильном применении показывает некоторый лечебный эффект. Не рекомендуется употреблять в больших количествах, сохраняя баланс солей в организме.
- Лечебная. Содержание полезных веществ – более 10 грамм на литр. Принимают исключительно по назначению врача.
Врачи-гастроэнтерологи охотно используют лечебную и лечебно-столовую минеральную воду при лечении заболеваний желудочно-кишечного тракта. Назначают минералку и при дисфункции поджелудочной железы – панкреатите.
Что это за заболевание
Панкреатит – тяжёлое заболевание пищеварительного тракта. В здоровом организме поджелудочная железа выделяет ферменты, которые, поступая в двенадцатиперстную кишку, способствуют процессу пищеварения.
К факторам риска относятся: употребление алкоголя, жирной пищи, нарушение обмена веществ, приём некоторых лекарственных препаратов, генетическая предрасположенность, травмы брюшной полости и другие. Различают острую и хроническую формы заболевания.
Какую воду предпочесть
Лечение дисфункции поджелудочной железы, помимо приёма медикаментов и соблюдения строгой диеты, предполагает приём минералки. Вода ускоряет процесс выздоровления:
- Снимает воспаление и улучшает проходимость желчных протоков.
- Уменьшает боль, снимает спазмы.
- Снижает аппетит, позволяет легче переносить жесткую диету.
Какую минеральную воду пить при панкреатите? Поскольку воспаление поджелудочной железы – серьёзная болезнь, подходить к выбору минеральной воды требуется тщательно. Жидкость обязана быть с высокой степенью очистки, без примесей и добавок. Важно выбрать воду, насыщенную веществами, полезными конкретно для поджелудочной железы. Большинство врачей-гастроэнтерологов сходятся во мнении, что лучшие минеральные воды при нарушении работы поджелудочной железы – Боржоми, Ессентуки и Нарзан.
Боржоми
Лечебно-столовая вода Боржоми, добываемая в Кавказских горах, благодаря глубокому залеганию проявляет уникальные свойства. Указанная гидрокарбонатно-натриевая вода содержит идеально сбалансированный витаминно-минеральный комплекс. В составе соли кальция, калия, фтора, магния и натрия.
При остром течении заболевания Боржоми снимает спазмы, оказывает болеутоляющее действие, способствует оттоку желчи, помогает организму приспособиться к новому режиму питания. Рекомендовано принимать тёплую минералку, непременно без газа. При несоблюдении требований возможно ухудшение состояния.
Пить Боржоми при панкреатите в хронической форме рекомендуют большинство врачей. Принимают за сорок минут до еды. Начинают с 1/4 стакана, если не наблюдается признаков обострения, дозу увеличивают, доводя до стакана три раза в день. Воду необходимо подогреть, освободив от газа.
Ессентуки
Из недр Нагутского горного массива добывают две гидрокарбонатно-хлоридные минеральные воды – Ессентуки № 4 и Ессентуки № 17. Обе имеют среднюю степень минерализации, различаются по солевому составу. Ессентуки № 4 относится к лечебно-столовым водам, а Ессентуки № 17 – к лечебным. Высокое содержание солей придает жидкости выраженный солоноватый вкус.
Обе эоды разрешено пить при панкреатите, но требуется учитывать механизм действия. Ессентуки № 17 способствуют выработке ферментов, а Ессентуки № 4 напротив, сдерживают процесс.
Ессентуки № 17 нельзя пить при острой форме заболевания поджелудочной железы, а Ессентуки № 4 рекомендуется исключительно в подогретом до 37 градусов состоянии. Снижая активность ферментов, вода уменьшает болевой синдром, снимает спазмы. Принимают минералку по полстакана 2-3 раза в день за час до еды.
При хроническом течении болезни назначают Ессентуки № 4 в аналогичных дозах. Ессентуки № 17 показана только в дни стойкой ремиссии. Приём воды начинают с минимальных доз, определяя индивидуальную переносимость минералки организмом.
Нарзан
Источники названной сульфатно-гидрокарбонатной воды находятся на Северном Кавказе. Существует три вида нарзана – доломитный, сульфатный и общий. Различаются по степени минерализации и концентрации углекислого газа. К сожалению, доломитный и сульфатный нарзан разрешено пить только в бювете, поскольку они быстро теряют свойства. Общий нарзан разливается в бутылки и поступает в продажу.
Нарзан назначается врачами при лечении острой формы панкреатита на фоне голодания. За приём допустимо выпить не более 200 мл. Объём жидкости, выпиваемый в течение суток, приближается к 1,5-2 литра. Щелочная среда Нарзана нейтрализует кислоту желудочного сока и регулирует ферментацию в поджелудочной железе.
При хронической форме заболевания идеальным станет санаторно-курортное лечение, доломитная и сульфатная вода содержат гораздо больше веществ, необходимых для поддержания поджелудочной железы. Пьют Нарзан за 30 минут до еды. Если употребить воду вместе с сырыми овощами или фруктами, больной рискует получить обострение заболевания.
Общие рекомендации по приёму минеральной воды
Получается, что минеральная вода при панкреатите – важное лекарственное средство. Входящие в состав гидрокарбонаты, сульфаты, кальций, сера, магний, натрий и другие компоненты благотворно влияют на функционирование поджелудочной железы. Они снижают застойные явления в протоках, способствуют отторжению слизи. В острой стадии приём минералки уменьшает боли, снимает спазмы и ускоряет выздоровление.
Следует помнить, что минеральная вода – не просто питье. Приём согласуется с лечащим врачом и ведётся строго по схеме. Начинать следует с небольших порций, наблюдая за реакцией организма. Если вода усваивается нормально, дозу увеличивают. При остром воспалении поджелудочной железы, особенно в первые два-три дня, минеральная вода принимается на фоне полного голодания.
Важно следить за температурой воды. Холодная способна спровоцировать спазм мышечного клапана и активизировать воспаление. Горячая вода вызывает отёк поджелудочной железы. Оба состояния опасны. Температура жидкости должна быть в пределах 37 – 40 градусов. Обязательно нужно выпустить из воды газ, чтобы не спровоцировать воспаление кишечника.
Употребление минеральной воды – необходимое условие быстрого восстановления работоспособности поджелудочной железы. Нельзя рассчитывать на молниеносный результат. Пить воду следует в течение длительного времени, тогда эффект будет действенным.
Источник
Хронический панкреатит – рецидивирующее воспалительной заболевание поджелудочной железы, которое протекает с периодами обострения и ремиссии. Если периоды ремиссии проходят относительно спокойно, безболезненно и без симптомов, то фазы обострения приносят мучительные страдания пациентам, заставляя их обращаться немедленно к врачу. Лечение и первая помощь при обострении хронического панкреатита проводится в стационаре под контролем врача хирурга или гастроэнтеролога.
Даже при лёгком течении заболевания лечение на дому недопустимо. Панкреатит опасен своими осложнениями. Чтобы не пропустить ухудшение состояния пациента, провести полную диагностику и посмотреть за течением заболевания в динамике, больного с обострением хронического панкреатита госпитализируют в стационар. При тяжёлых формах патологии пациент госпитализируется в отделение интенсивной терапии, где ему оказывается первая помощь и решается вопрос о проведении хирургической операции. При лёгких формах — в отделение гастроэнтерологии. Всё это говорит о серьёзности заболевания, поэтому важно знать симптомы обострения хронического панкреатита и основные принципы первой помощи, которую вы сможете оказать пострадавшему.

Этиология и патогенез возникновения обострений
В развитии панкреатита основную играют роль два фактора: алкоголь и заболевания билиарной системы. Если в анамнезе отмечается длительное течение заболевания, то даже при незначительном действии одного из этих факторов развивается обострение. В связи с этим можно выделить следующие причины:
- Регулярный многократный приём спиртных напитков в небольших объёмах либо однократное обильное потребление алкоголя.
- Приём больших объёмов пищи, переедание.
- Погрешности в диете: употребление жареных, жирных, острых блюд.
- Ятрогенные причины: бесконтрольный приём медикаментозных лекарственных средств.
- Стресс, эмоциональное или физическое перенапряжение.
- На фоне инфекционного процесса, происходящего в организме больного.
Доказано, что у людей с избыточной массой тела и вредными привычками, в частности курение, обострение хронического панкреатита происходит чаще, протекая в более тяжёлой клинической форме.
Все вышеперечисленные факторы при попадании в организм вызывают активацию ферментативной функции больной железы либо напрямую действуют на неё, повреждая ещё больше клеток. В ответ на нарушения оттока секрета, дополнительного разрушения железистых клеток органа воспалительная реакция усиливается. Возникает отёк, состояние резко ухудшается, появляются симптомы обострения.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Основные симптомы
Все симптомы клинической картины обострения панкреатита развивается уже на первые сутки, заставляя больного немедленно обратиться за помощью к врачу. Распознать ухудшение течения заболевания можно по следующим симптомам:
- Мучительная боль по всему животу, с преимущественной локализацией в эпигастральной области. Боли носят опоясывающий характер или иррадиируют в спину, поясницу, лопатку, правое и левое подреберье. Болевой синдром не купируется приёмом привычных препаратов. Пациент не может найти себе место, занимая вынужденное положение (лежа на боку с приведёнными к телу коленями или поза «эмбриона»). Боли возникают после погрешности в диете: приёма алкогольных напитков, жирных блюд, обильной пищи.
- Рвота, предшествующая болевому синдрому, или возникающая на высоте болей. Отличительная черта данного симптома – рвота не приносит облегчения. Напротив, пациент отмечает продолжающуюся тошноту.
- Метеоризм – повышенное газообразование в кишечнике.
- Жидкий кашицеобразный частый стул жёлтого цвета с большим количеством примеси жира (стеаторея).
- Если у больного билиарнозависимый панкреатит, то в большинстве случаев отмечается привкус горечи во рту, горький привкус рвотных масс. В отдельных случаях при осмотре обнаруживают желтушное окрашивание склер, слизистых оболочек и кожи.
- Повышение температуры тела, ощущение жара, слабость, вялость.

При тяжёлом течении болезни важно правильно оценить ситуацию, начать тут же оказывать первую помощь и вызвать врача. В этом случае снижается вероятность проведения хирургической операции и летального исхода.
Признаки тяжёлого обострения хронического панкреатита:
- Оглушенное состояние, заторможенность или полное отсутствие сознания.
- Снижение артериального давления.
- Частое поверхностное дыхание.
- Редкий нитевидный пульс слабого наполнения и напряжения.
- Лихорадка.
- Психические нарушения: деменция, бред и др.
Внимание! Все эти симптомы свидетельствуют о тяжёлой интоксикации организма. Отсутствие своевременной первой помощи больному в этой стадии заболевания, может привести к смерти пациента.
Диагностика
В стационаре, если больной находится в стабильном состоянии, в плановом порядке назначается ряд лабораторных и инструментальных методов обследования. При тяжёлом течении осуществляется контроль гемодинамики и жизненно важных функций организма в целом.
Клинический анализ крови покажет наличие воспалительных изменений.
Биохимический анализ крови определит уровни всех основных ферментов (в том числе амилазы, трансфераз и печёночных ферментов), пигментов (билирубина) и белка.
Биохимический анализ мочи для определения уровня диастазы. Это один из важных диагностический критериев, так как при панкреатите диастаза увеличивается в десятки раз. Признак специфичен для панкреатита.
Ультразвуковое исследование органов брюшной полости для определения изменений в ткани железы. Также смотрят на структуру других органов. УЗИ позволяет отслеживать заболевание в динамике.
Дополнительные методы: КТ, МСКТ, лапароскопия. Она применяются не так широко, если есть к этому показания. Лапароскопический метод носит скорее не диагностический характер, а лечебный, так как в ходе вмешательства хирург может удалить камни, спайки и стриктуры, встречающие на пути оттока панкреатического сока.

Первая помощь на дому
При развитии симптомов обострения немедленно вызывайте скорую помощь и создайте больному полный покой. Для облегчения болей можно принять спазмолитики в таблетированной форме (но-шпа, папаверин, дротаверин), но лучше положить холод на эпигастральную область. Принимать пищу в таком состоянии строго запрещено. Из напитков рекомендуется выпить пару стаканов щелочной минеральной воды Боржоми, которая благотворно влияет на поджелудочную железу.
Лечение и первая помощь в стационаре

Немедикаментозное лечение
Немедикаментозное лечение играет важную роль в успешном лечении хронического панкреатита, это один из главных методов первой помощи, как на дому, так и в стационаре. Прежде всего, речь пойдёт о диете, которую пациент должен соблюдать всю жизнь, особенно при обострениях.
В первые 4-5 дней пребывания в стационаре назначается полное голодание, после чего больному дают лишь ограниченное число продуктов. Такая щадящая диета направлена на снижение секторной функции поджелудочной железы, что создаёт ей полный функциональный покой. Диета подразумевает под собой следующие основные принципы:
- Отказ от жирных, жареных и острых блюд;
- Приготовление блюд на пару, либо употребление продуктов в отварном виде;
- Отказ от употребления жирных видов мяса (свинина, говядина, баранина). Разрешаются постные виды мяса (курица, идейка, кролик, телятина);
- Разрешается употребление нежирных сортов рыбы. Её лучше включить на ужин либо на обед.
- Ограничение потребления свежего хлеба, лучше его подавать в подсушенном виде и небольшими кусочками;
- Из овощей запрещается острый перец, чеснок, лук, редис, редька. Разрешённые овощи отваривают либо готовят на пару;
- Из фруктов допускается употребление груш и яблок. Их подают в печеном виде на второй завтрак или полдник;
- Ограничение потребления цельного молока в пользу кисломолочных продуктов;
- Ограничение потребления яиц, лучше есть только белок;
- Из напитков употребляют зелёные и чёрные чаи, кисели, компоты из сухофруктов или ягод, отвары, кефир и другие кисломолочные напитки;
- Отказ от употребления пшена. Остальные крупы разрешены, их лучше включать в меню на завтрак.
- Отказ от употребления всех видов орехов, грибов, пряностей, цитрусовых и имбиря.
Питание пациента должно быть пятиразовым, небольшими порциями. Все блюда подаются в теплом виде. Рацион составляется так, чтобы в нём было умеренное количество белка и пониженное количество простых углеводов.
Важно! Даже после выписки из стационара пациент должен соблюдать основные принципы щадящей диеты. Только в этом случае возможно полное избавление от симптомов заболевания. Медикаментозные препараты эффективны только в том случае, если строго соблюдается назначенная диета.
При соблюдении всех вышеперечисленных правил, симптомы обострения проходят уже через пару дней, значительно облегчая состояние пациента.

Медикаментозное лечение
Первую помощь в стационаре с помощью лекарственных препаратов оказывают в срочном порядке. В первую очередь назначается симптоматическая терапия. Для этого применяются спазмолитики, ферментные препараты, антисекреторные препараты, антибиотики. В отдельных случаях в лечение включают гистаминоблокаторы, глюкокортикостероиды, наркотические анальгетики.
Спазмолитики применяются для купирования болевого синдрома (но-шпа, папаверин, платифиллин). Если данные средства не эффективны, их заменяют наркотическими анальгетиками. В тяжёлых случаях для устранения симптомов боли, можно применять блокаду нервных стволов и сплетений новокаином.
Ферментные препараты призваны поддерживать процесс пищеварения в условиях снижения выработки секрета поджелудочной железой. Заместительная терапия назначается для лечения не только в стационаре, но и на дому. Лучше принимать данные средства пожизненно.
Антисекреторные препараты (фамотидин, ранитидин, омез, омепразол) блокируют выработку соляной кислоты в желудке, которая является главным раздражителем для выработки поджелудочных ферментов. Данный вид терапии оправдал себя. Это создаёт дополнительный функциональный покой железе, что в итоге приводит к более быстрому ее восстановлению и исчезновению всех симптомов.
Антибиотики показаны для профилактики инфицирования повреждённых участков ткани, а также для отграничения воспалительного процесса. Показано назначение антибиотиков широкого спектра действия (цефалоспорины III поколения, фторхинолоны, метронидазол).
Гистаминоблокаторы и глюкокортикостероиды угнетают иммунный ответ организма, что приводит к снижению иммунной агрессии организма к тканям собственной железы.

Хирургическое лечение
Хирургическая операция – крайняя мера лечения хронического панкреатита. Как правило, её проводят по жизненным показаниям в качестве первой помощи. До самого конца поражённый орган пытаются сохранить, так как поджелудочная железа выполняет важные внутри и внешнесекреторные функции в организме.
Показания к оперативному вмешательству
- Обширный панкреонекроз и распад ткани поджелудочной железы с присоединением (или с угрозой присоединения) сепсиса и септического шока.
- Осложнения хронического панкреатита (свищи, наличие кист, псевдокист, абсцессов в ткани органа).
- Наличие камня, нарушающего отток секрета, больших размеров, который невозможно удалить с помощью малоинвазивных методик.
- Подтверждённый данными УЗИ, КТ (МРТ), биопсии рак поджелудочной железы.

Образ жизни и профилактика обострений
Для того чтобы не допустить очередное обострение, необходимо соблюдать принципы правильного и здорового питания, следуя всем рекомендациям врача. Отказ от алкоголя и курения также значительно поможет добиться стойкой ремиссии хронического заболевания.
По максимуму ограничьте количество потребляемых жиров. Уменьшите калорийность своего рациона, для профилактики набора лишнего веса. Приём медикаментозных препаратов, а также лечение народными методами лечения допускается только после консультации у специалиста. Требуется ежегодно проходить профилактический осмотр у гастроэнтеролога, чтобы отслеживать динамику патологического процесса и не допускать возникновение осложнений и обострений.
Видео пример: Причины обострения хронического панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник


