Обострение хронического гепатита и панкреатита
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
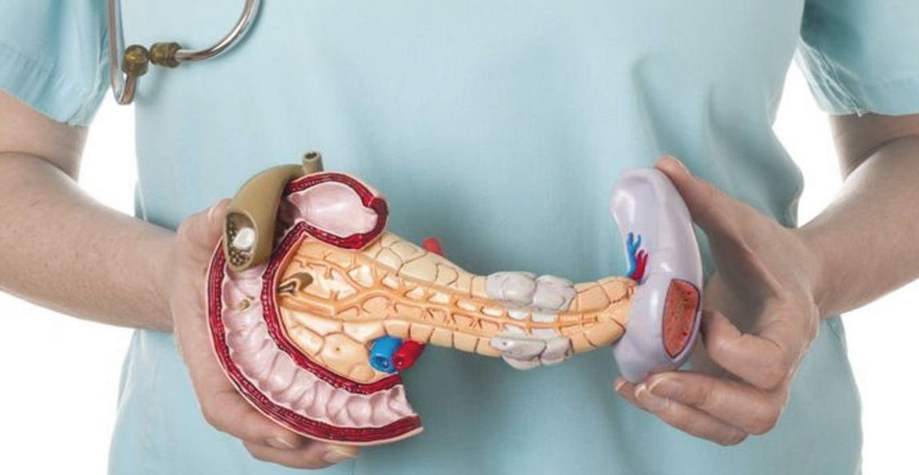
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
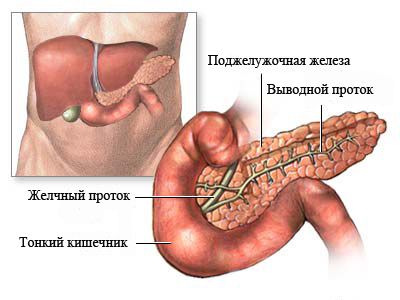
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
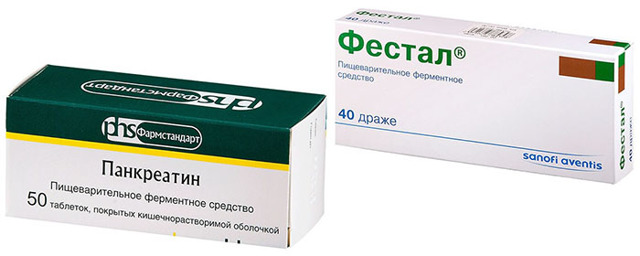 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Острый панкреатит — это воспаление тканей поджелудочной железы, одним из главных признаков которого является острая боль в животе. Это достаточно тяжелое заболевание, которое требует обращения к врачу и безотлагательного лечения. В противном случае резко возрастает риск развития некроза, формирования кист, абсцессов и других осложнений.
Симптомы острого панкреатита
Симптомы острого панкреатита зависят от того, в какой форме – легкой или тяжелой – протекает заболевание. Панкреатит легкой формы сопровождается умеренной болью и невысоким риском развития осложнений. Тяжелая форма воспаления чревата гибелью тканей поджелудочной железы, что может привести к формированию абсцессов и развитию гнойного панкреатита.
Основные симптомы острого панкреатита:
- тошнота и рвота, в рвотных массах иногда присутствует желчь;
- выраженная боль в левом подреберье;
- высокая температура;
- жидкий стул;
- скачки артериального давления;
- вздутие живота, тяжесть;
- появление кровоизлияний в пупочной области.
Острое воспаление протекает с нарушением оттока панкреатического сока. Поджелудочная железа начинает переваривать собственные ткани, что приводит к сильной опоясывающей боли. Боль обычно возникает внезапно, после переедания, употребления жирных продуктов или алкоголя.
При остром панкреатите начало болевого приступа часто сопровождается ростом артериального давления. Но бывает и так, что, повысившись, давление резко падает, пациент бледнеет, у него возникает сильная слабость, проступает холодный пот. Такие симптомы могут говорить о развитии шокового состояния, которое требует безотлагательной врачебной помощи.
Причины острого панкреатита
Панкреатит может быть инфекционного и неинфекционного происхождения. Вирусный панкреатит возникает вследствие инфекционного поражения поджелудочной железы, например, при кори, вирусном гепатите, туберкулезе.
Распространенные причины острого панкреатита:
- переедание, злоупотребление жирными продуктами, остротами;
- желчнокаменная болезнь;
- хирургические операции на поджелудочной железе и рядом расположенных органов;
- злоупотребление алкоголем;
- обострение холецистита, гастродуоденита, гепатита и других воспалительных процессов пищеварительной системы;
- прием лекарственных препаратов, которые могут оказывать токсическое действие на ткани поджелудочной железы;
- повреждения поджелудочной железы.
Механизм развития болезни заключается в следующем. Пищеварительные ферменты, вырабатываемые поджелудочной железой, в здоровом организме активизируются только после попадания в желудочный тракт. Но под воздействием предрасполагающих факторов нарушается секреторная функция органа и ферменты активизируются уже в поджелудочной железе. Говоря простым языком, орган начинает переваривать сам себя, из-за чего и развивается воспаление.
Диагностика острого панкреатита
Обследование при остром панкреатите назначают гастроэнтеролог или хирург. Крайне важно своевременно провести лабораторные и инструментальные методы диагностики и получить максимально полную информацию о состоянии поджелудочной железы и рядом расположенных органов. Симптомы острого панкреатита можно принять за клинические проявления других заболеваний (аппендицит, холецистит) и выбрать неправильную тактику лечения.
Для диагностики острого панкреатита врач может назначить следующие процедуры:
- лабораторные исследования мочи, крови, кала;
- УЗИ органов брюшной полости;
- КТ и МРТ поджелудочной железы;
- лапароскопию – мини-операцию, подразумевающую небольшие хирургические надрезы для точной диагностики болезни;
- ангиографию – исследование кровеносных сосудов.
Важными методами являются УЗИ, МРТ и КТ, с помощью которых врач может определить размер поджелудочной железы, ее контуры, особенности структуры. Ультразвуковое исследование используют для первичной диагностики, определения границ воспаления и выявления новообразований.
Лечение острого панкреатита
При легкой форме панкреатита лечить болезнь можно в домашних условиях, с регулярным наблюдением у специалиста. При при более тяжелых формах заболевания лечение обязательно должно проходить в стационаре. Главная цель лечения — восстановить нарушенные функции поджелудочной железы и предотвратить появление осложнений.
Медикаментозная терапия острого панкреатита может включать прием следующих лекарств:
- анальгетиков;
- миотропных спазмолитиков;
- антибиотиков для профилактики присоединения вторичной инфекции.
В случае, если болезнь достигла критического уровня, а консервативная терапия не помогает, специалисты могут прибегнуть к лапаротомии – операционному методу, во время которого врач получает доступ к поврежденному органу.
Определить правильную схему лечения острого панкреатита и помочь устранить симптомы может только врач. Очень важно при появлении первых признаков болезни не затягивать с визитом к врачу: первый же приступ воспаления поджелудочной железы может закончиться переходом болезни в хроническую форму.
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист. Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт:
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Препарат Креон® при остром панкреатите
Для качественного переваривания пищи необходимо определенное количество пищеварительных ферментов, вырабатываемых поджелудочной железой. При остром панкреатите железа воспалена и не может выполнять свои функции. В результате пища остается частично непереваренной, начинает бродить и загнивать в кишечнике, вызывая вздутие, метеоризм и боли в животе, а также нарушение стула. Из-за гнилостных процессов повышается риск размножения инфекционных возбудителей.
Обеспечить качественное переваривание пищи и всасывание питательных веществ, помогает препарат Креон® – современный ферментный препарат, выпускающийся в форме капсул. Каждая капсула лекарства содержит большое число минимикросфер, содержащих в составе натуральный панкреатин. Такая форма обеспечивает оптимальный эффект: желатиновая оболочка моментально растворяется в желудке, а минимикросферы, содержащиеся в капсуле, перемешиваются с едой и способствуют её эффективному расщеплению и оптимальному усвоению питательных веществ, витаминов и микроэлементов.
Креон® показан не только при недостаточности экзокринной функции поджелудочной железы, вызванной острым панкреатитом, но и при других заболеваниях желудочно-кишечного тракта, характеризующихся снижением ферментной активности поджелудочной железы: муковисцидозе, гастроуоденит, холецистит. В отличии от некоторых других ферментых препаратов Креон® можно принимать при остром панкреатите, а так же при обострениях хронического панкреатита. Препарат следует принимать во время или сразу после приема пищи. Если есть трудности с проглатыванием, содержимое капсулы можно добавить в напиток или любую мягкую кислую пищу (йогурт, фруктовое пюре).
Материал разработан при поддержке компании Эбботт в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу
RUCRE172658 от 25.07.2017
1. Бондарев В.И., Пепенин А.В. Лечение больных острым панкреатитом // Анналы хирургической гепатологии. 1999. — Том 4, № 2.
2. Брискин Б.С., Рыбаков Г.С. и др. Панкреонекроз в свете современных представлений диагностики и лечения // Девятый Всероссийский съезд хирургов: Материалы съезда. Волгоград, 2000.
3. Бэнкс П. Панкреатит: Пер. с англ. М.: Медицина, 1982
4. Вашетко Р.В., Толстой А.Д., Курыгин А.А. и др. Острый панкреатит и травмы поджелудочной железы. СПб: Изд-во «Питер», 2000.
5. Веронский Г.И., Штофин С.Г. Хирургическая тактика при остром панкреатите // Первый Московский Международный Конгресс хирургов: Тезисы докладов.-Москва, 1995.
6. Гланц С. Медико-биологическая статистика. Пер. с англ. М.: Практика, 1998.
7. Земсков B.C. Хирургическое лечение острого панкреатита и его осложнений: Автореф. дис. .д-ра мед.наук. Киев, 1980.
8. Иванов П.А., Гришин А.В., Щербюк А.Н. и др. Выбор рациональной тактики лечения острого панкреатита // Хирургия. 1998. — № 9.
9. Инструкция по медицинскому применению препарата Креон® 10000 от 11.05.2018.
Источник
Этиология
Частой причиной становится злоупотребление алкогольными напитками и наличие желчнокаменной болезни или других патологий желчного пузыря. Среди других провоцирующих факторов, которые могут обусловить воспаление поджелудочной железы, следует назвать:
- травмы или другие ранения в области живота;
- болезни органов пищеварительной системы (например, дуоденит или язвенную болезнь);
- прием фармакологических средств (Фуросемида, антибиотиков, гормональных или сульфаниламидных препаратов);
- хирургическое лечение, при котором проводилось оперативное вмешательство на желудке или желчевыводящих путях;
- инфекционные заболевания (например, эпидемический паротит);
- вирусные гепатиты;
- паренхиматозный панкреатит с хроническим течением, наблюдающийся при обменных нарушениях;
- гормональный дисбаланс;
- сосудистые патологии;
- аскаридоз и другие глистные инвазии;
- анатомические аномалии.
Стоит отметить, что в отдельных случаях значение имеет наследственная предрасположенность. Иногда причину хронического панкреатита установить не удается. При этом сложнее определить, как и чем лечить пациентов.
Классификация хронических панкреатитов
Наиболее распространенными формами заболевания можно назвать:
- токсико-метаболический панкреатит – развивается при приеме больших доз алкоголя или лекарств;
- наследственный панкреатит;
- аутоиммунный панкреатит – проявляется негативным влиянием на поджелудочную железу собственной иммунной системы;
- рецидивирующий панкреатит – характеризуется длительными ремиссиями с периодическими обострениями;
- идиопатический панкреатит – при данной форме хронического панкреатита причина развития воспалительного процесса остается неизвестной;
- посттравматический панкреатит – развивается в результате травмы или проведения операции;
- обструктивный (калькулезный) панкреатит – возникает при закупорке протоков поджелудочной конкрементами.
Кроме этого, хронические панкреатиты могут классифицироваться в зависимости от клинической стадии или тяжести протекания. Выделяют первичное воспаление, развивающееся при воздействии определенных провоцирующих факторов, а также вторичный панкреатит, вызванный другими патологиями. Среди вторичных хронических форм наиболее часто встречается билиарнозависимый панкреатит. Это вид поражения, которое развивается вследствие заболеваний или врожденных патологий желчевыводящих путей, что приводит к потере функциональной активности поджелудочной и прекращения секреции гормонов и белков-ферментов. Стоит отметить, что билиарный панкреатит чаще всего развивается на фоне желчнокаменной болезни, при которой желчь забрасывается в протоки поджелудочной и вызывает в ней ряд патологических воспалительных изменений. Причиной также может быть воспаление желчного пузыря. При панкреатите и холецистите, которые развиваются одновременно, пациенты нуждаются в немедленной терапии и восстановлении нарушенных функций пораженных органов.
Симптомы хронического панкреатита
Боль является наиболее выраженным признаком данной патологии. Она усиливается на фоне употребления жирной пищи, алкоголя и газированных напитков. Болевые ощущения локализуются в животе и постепенно перемещаются вверх. Они могут быть низкой интенсивности. Обезболивающие лекарства позволяют устранить неприятные ощущения, поэтому больные обращаются к врачу, когда восстановить нарушения работы поджелудочной консервативными методами уже практически невозможно. Иногда боль довольно интенсивная и сохраняется в течение длительного времени. Боли, как правило, сопровождаются отсутствием аппетита, тошнотой и рвотой, чрезмерным слюноотделением, а также отрыжкой и вздутием живота. Хронический панкреатит протекает с чередованием обострений и периодов ремиссий, когда отсутствуют явные клинические проявления болезни.
Обострение панкреатита – что это такое?
Это период, когда у больных появляются интенсивные боли в области левого подреберья или в зоне эпигастрия, диспепсические проявления в форме метеоризма и стеатореи, которая приводит к уменьшению веса тела. Болевые ощущения в основном начинают беспокоить после еды и распространяются из зоны подреберье в левую руку, за грудину или в спину по типу «обруча». Клиника обострения также включает рвоту, которая не приносит больному облегчения. Кроме этого, характерно снижение аппетита и гипертермия. Прогноз в данном случае зависит от того, насколько своевременно больной обратился за медицинской помощью. При осмотре пациентов можно заметить белый налет на языке и снижение тургора кожи, а также выявить признаки недостатка витаминов. Это могут быть «заеды» в уголках рта, ломкость ногтей, сухость кожи и выпадение волос. При пальпации на кожных покровах груди, спины и живота могу оставаться красные пятна после надавливания. При пальпации живота отмечаются боли в зоне левого подреберья. Также проявляются подкожные кровоизлияния и участки цианоза по бокам живота или вокруг пупка, а также участки атрофии подкожно-жировой клетчатки в области проекции поджелудочной.
Чем опасен хронический панкреатит?
При длительном течении болевые ощущения становятся менее интенсивными, но нарастают нарушения функций поджелудочной. Так, при снижении ее внешнесекреторной активности возникает вздутие живота и нарушение стула, который становится сероватого цвета, с блестящей поверхностью и остатками непереваренной пищи. При хроническом панкреатите снижается и внутрисекреторная активность, в результате чего развиваются симптомы гипогликемии. Так, у больных регистрируют слабость, ощущение дрожи в теле и холодный пот, что связано с поражением клеток поджелудочной. Такие изменения остаются навсегда и ведут к развитию вторичного сахарного диабета. Стоит назвать и другие осложнения:
- инфекционные уплотнения, которые появляются в поджелудочной;
- гнойное воспаление в желчных протоках;
- эрозии желудка, которые осложняются кровотечениями;
- рак поджелудочной;
- появление жидкости в грудной и брюшной полости;
- кисти и свищи поджелудочной;
- в тяжелых случаях возможен сепсис;
- изменение формы поджелудочной, что приводит к непроходимости двенадцатиперстной кишки;
- у взрослых возможны нервно-психологические расстройства в форме нарушения памяти и мышления, снижения интеллекта.
Диагностика
При подозрении на наличие хронического панкреатита рекомендуют сдать анализ крови для оценки функционального состояния поджелудочной, печени, а также жирового обмена, для выявления онкомаркеров злокачественного поражения поджелудочной. Больным рекомендуют сдать копрограмму, пройти УЗИ, гастроскопию и колоноскопию. При необходимости назначают компьютерную томографию, которая позволяет тщательно оценить состояние всей брюшной полости. Дифференциальная диагностика проводится с целью исключения желчнокаменной болезни, язвенной болезни и опухолевых поражений поджелудочной, хронического колита, абдоминального ишемического синдрома и туберкулеза кишечника.
Лечение хронического панкреатита
Терапия зависит от интенсивности клинических проявлений болезни. При обострении лечение в домашних условиях исключено, поскольку больного нужно госпитализировать. В первые дни активизации воспалительного процесса нельзя кушать. При необходимости применяют энтеральное питание или вводят специальные растворы парентерально. Также рекомендуют принимать боржоми по 200 мл до 7 раз в сутки для подавления сокоотделения в поджелудочной. По мере стихания острой симптоматики пациенты должны питаться по четко установленным правилам. Так, запрещены кислые фрукты, жирные и острые блюда, алкоголь, газированные напитки, а также продукты, способствующие развитию метеоризма. Правильное питание позволяет щадить пищеварительный тракт и способствует более быстрому восстановлению секреторной деятельности поджелудочной. Составить приблизительное меню на неделю помогает врач с учетом клинических особенностей панкреатита.
Что можно есть?
Разрешается готовить на пару нежирные рыбу и мясо, делать омлеты, овощные супы, употреблять обезжиренные молочные продукты, гречневую и овсяную крупу. Можно кушать овощи (морковь, помидоры, сладкий перец, кабачки). Из напитков разрешается зеленый и черный чай, отвар шиповника, минеральные воды. Запрещена любая жирная еда, очень свежий хлеб, бобовые, маргарин, торты с масляными кремами. Лечебное питание также предусматривает ограничение сладостей, поскольку они истощают инсулярный аппарат и увеличивают возможность сахарного диабета. Важно также помнить, что диета при хроническом панкреатите должна быть разнообразной и обеспечивать организм витаминами и минералами.
Медикаментозное лечение
Схему терапии подробно разрабатывает врач после проведения диагностики. Как правило, она включает лекарства, которые помогают устранять болевой синдром (Но-шпа, Новокаин или Папаверин) и препараты, которые подавляют секреторную активность поджелудочной (например, Омепразол). Также проводят заместительную терапию – назначают ферменты для улучшения пищеварения (Креон, Фестал, Панзинорм). Для предупреждения инфекционных осложнений назначают антибактериальные препараты. При нарушениях электролитного баланса проводят заместительную терапию с применением солевых растворов. Можно ли вылечить хронический панкреатит? Консервативные методы не всегда оказываются эффективными, поэтому проводят хирургическую терапию, особенно при наличии осложнений. Сколько живут с подобным диагнозом? Все зависит от наличия сопутствующих патологий, от степени поражения поджелудочной, от возраста больного и наличия осложнений. В среднем в 70% случаев больные живут 10 лет при условии проведения поддерживающей терапии.
Источник


