Обострение хр панкреатита помощь
Хронический панкреатит – рецидивирующее воспалительной заболевание поджелудочной железы, которое протекает с периодами обострения и ремиссии. Если периоды ремиссии проходят относительно спокойно, безболезненно и без симптомов, то фазы обострения приносят мучительные страдания пациентам, заставляя их обращаться немедленно к врачу. Лечение и первая помощь при обострении хронического панкреатита проводится в стационаре под контролем врача хирурга или гастроэнтеролога.
Даже при лёгком течении заболевания лечение на дому недопустимо. Панкреатит опасен своими осложнениями. Чтобы не пропустить ухудшение состояния пациента, провести полную диагностику и посмотреть за течением заболевания в динамике, больного с обострением хронического панкреатита госпитализируют в стационар. При тяжёлых формах патологии пациент госпитализируется в отделение интенсивной терапии, где ему оказывается первая помощь и решается вопрос о проведении хирургической операции. При лёгких формах — в отделение гастроэнтерологии. Всё это говорит о серьёзности заболевания, поэтому важно знать симптомы обострения хронического панкреатита и основные принципы первой помощи, которую вы сможете оказать пострадавшему.

Этиология и патогенез возникновения обострений
В развитии панкреатита основную играют роль два фактора: алкоголь и заболевания билиарной системы. Если в анамнезе отмечается длительное течение заболевания, то даже при незначительном действии одного из этих факторов развивается обострение. В связи с этим можно выделить следующие причины:
- Регулярный многократный приём спиртных напитков в небольших объёмах либо однократное обильное потребление алкоголя.
- Приём больших объёмов пищи, переедание.
- Погрешности в диете: употребление жареных, жирных, острых блюд.
- Ятрогенные причины: бесконтрольный приём медикаментозных лекарственных средств.
- Стресс, эмоциональное или физическое перенапряжение.
- На фоне инфекционного процесса, происходящего в организме больного.
Доказано, что у людей с избыточной массой тела и вредными привычками, в частности курение, обострение хронического панкреатита происходит чаще, протекая в более тяжёлой клинической форме.
Все вышеперечисленные факторы при попадании в организм вызывают активацию ферментативной функции больной железы либо напрямую действуют на неё, повреждая ещё больше клеток. В ответ на нарушения оттока секрета, дополнительного разрушения железистых клеток органа воспалительная реакция усиливается. Возникает отёк, состояние резко ухудшается, появляются симптомы обострения.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Основные симптомы
Все симптомы клинической картины обострения панкреатита развивается уже на первые сутки, заставляя больного немедленно обратиться за помощью к врачу. Распознать ухудшение течения заболевания можно по следующим симптомам:
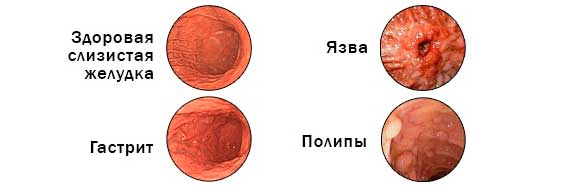
- Мучительная боль по всему животу, с преимущественной локализацией в эпигастральной области. Боли носят опоясывающий характер или иррадиируют в спину, поясницу, лопатку, правое и левое подреберье. Болевой синдром не купируется приёмом привычных препаратов. Пациент не может найти себе место, занимая вынужденное положение (лежа на боку с приведёнными к телу коленями или поза «эмбриона»). Боли возникают после погрешности в диете: приёма алкогольных напитков, жирных блюд, обильной пищи.
- Рвота, предшествующая болевому синдрому, или возникающая на высоте болей. Отличительная черта данного симптома – рвота не приносит облегчения. Напротив, пациент отмечает продолжающуюся тошноту.
- Метеоризм – повышенное газообразование в кишечнике.
- Жидкий кашицеобразный частый стул жёлтого цвета с большим количеством примеси жира (стеаторея).
- Если у больного билиарнозависимый панкреатит, то в большинстве случаев отмечается привкус горечи во рту, горький привкус рвотных масс. В отдельных случаях при осмотре обнаруживают желтушное окрашивание склер, слизистых оболочек и кожи.
- Повышение температуры тела, ощущение жара, слабость, вялость.

При тяжёлом течении болезни важно правильно оценить ситуацию, начать тут же оказывать первую помощь и вызвать врача. В этом случае снижается вероятность проведения хирургической операции и летального исхода.
Признаки тяжёлого обострения хронического панкреатита:
- Оглушенное состояние, заторможенность или полное отсутствие сознания.
- Снижение артериального давления.
- Частое поверхностное дыхание.
- Редкий нитевидный пульс слабого наполнения и напряжения.
- Лихорадка.
- Психические нарушения: деменция, бред и др.
Внимание! Все эти симптомы свидетельствуют о тяжёлой интоксикации организма. Отсутствие своевременной первой помощи больному в этой стадии заболевания, может привести к смерти пациента.
Диагностика
В стационаре, если больной находится в стабильном состоянии, в плановом порядке назначается ряд лабораторных и инструментальных методов обследования. При тяжёлом течении осуществляется контроль гемодинамики и жизненно важных функций организма в целом.
Клинический анализ крови покажет наличие воспалительных изменений.
Биохимический анализ крови определит уровни всех основных ферментов (в том числе амилазы, трансфераз и печёночных ферментов), пигментов (билирубина) и белка.
Биохимический анализ мочи для определения уровня диастазы. Это один из важных диагностический критериев, так как при панкреатите диастаза увеличивается в десятки раз. Признак специфичен для панкреатита.
Ультразвуковое исследование органов брюшной полости для определения изменений в ткани железы. Также смотрят на структуру других органов. УЗИ позволяет отслеживать заболевание в динамике.
Дополнительные методы: КТ, МСКТ, лапароскопия. Она применяются не так широко, если есть к этому показания. Лапароскопический метод носит скорее не диагностический характер, а лечебный, так как в ходе вмешательства хирург может удалить камни, спайки и стриктуры, встречающие на пути оттока панкреатического сока.

Первая помощь на дому
При развитии симптомов обострения немедленно вызывайте скорую помощь и создайте больному полный покой. Для облегчения болей можно принять спазмолитики в таблетированной форме (но-шпа, папаверин, дротаверин), но лучше положить холод на эпигастральную область. Принимать пищу в таком состоянии строго запрещено. Из напитков рекомендуется выпить пару стаканов щелочной минеральной воды Боржоми, которая благотворно влияет на поджелудочную железу.
Лечение и первая помощь в стационаре

Немедикаментозное лечение
Немедикаментозное лечение играет важную роль в успешном лечении хронического панкреатита, это один из главных методов первой помощи, как на дому, так и в стационаре. Прежде всего, речь пойдёт о диете, которую пациент должен соблюдать всю жизнь, особенно при обострениях.
В первые 4-5 дней пребывания в стационаре назначается полное голодание, после чего больному дают лишь ограниченное число продуктов. Такая щадящая диета направлена на снижение секторной функции поджелудочной железы, что создаёт ей полный функциональный покой. Диета подразумевает под собой следующие основные принципы:
- Отказ от жирных, жареных и острых блюд;
- Приготовление блюд на пару, либо употребление продуктов в отварном виде;
- Отказ от употребления жирных видов мяса (свинина, говядина, баранина). Разрешаются постные виды мяса (курица, идейка, кролик, телятина);
- Разрешается употребление нежирных сортов рыбы. Её лучше включить на ужин либо на обед.
- Ограничение потребления свежего хлеба, лучше его подавать в подсушенном виде и небольшими кусочками;
- Из овощей запрещается острый перец, чеснок, лук, редис, редька. Разрешённые овощи отваривают либо готовят на пару;
- Из фруктов допускается употребление груш и яблок. Их подают в печеном виде на второй завтрак или полдник;
- Ограничение потребления цельного молока в пользу кисломолочных продуктов;
- Ограничение потребления яиц, лучше есть только белок;
- Из напитков употребляют зелёные и чёрные чаи, кисели, компоты из сухофруктов или ягод, отвары, кефир и другие кисломолочные напитки;
- Отказ от употребления пшена. Остальные крупы разрешены, их лучше включать в меню на завтрак.
- Отказ от употребления всех видов орехов, грибов, пряностей, цитрусовых и имбиря.
Питание пациента должно быть пятиразовым, небольшими порциями. Все блюда подаются в теплом виде. Рацион составляется так, чтобы в нём было умеренное количество белка и пониженное количество простых углеводов.
Важно! Даже после выписки из стационара пациент должен соблюдать основные принципы щадящей диеты. Только в этом случае возможно полное избавление от симптомов заболевания. Медикаментозные препараты эффективны только в том случае, если строго соблюдается назначенная диета.
При соблюдении всех вышеперечисленных правил, симптомы обострения проходят уже через пару дней, значительно облегчая состояние пациента.

Медикаментозное лечение
Первую помощь в стационаре с помощью лекарственных препаратов оказывают в срочном порядке. В первую очередь назначается симптоматическая терапия. Для этого применяются спазмолитики, ферментные препараты, антисекреторные препараты, антибиотики. В отдельных случаях в лечение включают гистаминоблокаторы, глюкокортикостероиды, наркотические анальгетики.
Спазмолитики применяются для купирования болевого синдрома (но-шпа, папаверин, платифиллин). Если данные средства не эффективны, их заменяют наркотическими анальгетиками. В тяжёлых случаях для устранения симптомов боли, можно применять блокаду нервных стволов и сплетений новокаином.
Ферментные препараты призваны поддерживать процесс пищеварения в условиях снижения выработки секрета поджелудочной железой. Заместительная терапия назначается для лечения не только в стационаре, но и на дому. Лучше принимать данные средства пожизненно.
Антисекреторные препараты (фамотидин, ранитидин, омез, омепразол) блокируют выработку соляной кислоты в желудке, которая является главным раздражителем для выработки поджелудочных ферментов. Данный вид терапии оправдал себя. Это создаёт дополнительный функциональный покой железе, что в итоге приводит к более быстрому ее восстановлению и исчезновению всех симптомов.
Антибиотики показаны для профилактики инфицирования повреждённых участков ткани, а также для отграничения воспалительного процесса. Показано назначение антибиотиков широкого спектра действия (цефалоспорины III поколения, фторхинолоны, метронидазол).
Гистаминоблокаторы и глюкокортикостероиды угнетают иммунный ответ организма, что приводит к снижению иммунной агрессии организма к тканям собственной железы.

Хирургическое лечение
Хирургическая операция – крайняя мера лечения хронического панкреатита. Как правило, её проводят по жизненным показаниям в качестве первой помощи. До самого конца поражённый орган пытаются сохранить, так как поджелудочная железа выполняет важные внутри и внешнесекреторные функции в организме.
Показания к оперативному вмешательству
- Обширный панкреонекроз и распад ткани поджелудочной железы с присоединением (или с угрозой присоединения) сепсиса и септического шока.
- Осложнения хронического панкреатита (свищи, наличие кист, псевдокист, абсцессов в ткани органа).
- Наличие камня, нарушающего отток секрета, больших размеров, который невозможно удалить с помощью малоинвазивных методик.
- Подтверждённый данными УЗИ, КТ (МРТ), биопсии рак поджелудочной железы.

Образ жизни и профилактика обострений
Для того чтобы не допустить очередное обострение, необходимо соблюдать принципы правильного и здорового питания, следуя всем рекомендациям врача. Отказ от алкоголя и курения также значительно поможет добиться стойкой ремиссии хронического заболевания.
По максимуму ограничьте количество потребляемых жиров. Уменьшите калорийность своего рациона, для профилактики набора лишнего веса. Приём медикаментозных препаратов, а также лечение народными методами лечения допускается только после консультации у специалиста. Требуется ежегодно проходить профилактический осмотр у гастроэнтеролога, чтобы отслеживать динамику патологического процесса и не допускать возникновение осложнений и обострений.
Видео пример: Причины обострения хронического панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
Обострение хронического панкреатита или острый панкреатит встречаются в клинической практике чаще других заболеваний.
В связи со своей сложностью, быстрым развитием и прогрессированием финал в 40-70 % случаев смертелен.
Симптомы связаны с воспалением тканей поджелудочной железы. Оно вызывает нарушение целостности клеточных мембран. В результате этого и запускается каскад ферментативных реакций, когда ферменты разрушают вторично собственные же клеточные структуры железы. Лечение многоэтапное и довольно сложное. Возможно консервативное ведение и оперативное вмешательство.
Виды заболевания
Самые часто встречающиеся разновидности: это хронический и острый панкреатит. Отличие в том, что острое воспаление поджелудочной железы встречается впервые, протекает быстро, иногда молниеносно.
Хронический панкреатит протекает со сменой фаз ремиссии и обострения. Межприступный период протекает, как правило, без клинических проявлений. Обострение хронического панкреатита протекает так же, как и острый. И тактика ведения у этих двух клинических ситуаций одинаковая.
Стадии и степени
Обострение панкреатита (симптомы и лечение которого зависят от степени тяжести) протекает со сменой фаз. В течении заболевания выделяют несколько этапов или стадий.
| Первая фаза | Представляет собой панкреатическую колику. Это обратимая ситуация, когда на первое место выходят проявления болевого синдрома. При его адекватном купировании с помощью спазмолитиков или ганглиоблокаторов клиника не нарастает. |
| Ранняя эндогенная интоксикация | Повышается температура, возможно появление тошноты. |
| Стадия общих воспалительных изменений | Могут наблюдаться подъемы температуры тела фебрильного уровня, снижается уровень артериального давления за счет избыточной активации калликреин-кининовой системы. Учащается ритм сердца. |
| Стадия местных гнойно-воспалительных изменений | Сопровождается разрушением тканей поджелудочной железы и присоединением инфекции. Может сформироваться местный или распространенный перитонит. На этом же этапе развиваются абсцессы или флегмоны расположенных по соседству клетчаточных пространств. |
Симптомы
Клинически заболевание проявляется картиной острого живота. Это выраженный болевой синдром. Он может иметь четкую локализацию. Как правило, это верхний отдел живота, а точнее, левая подреберная область. Здесь находится проекция хвоста поджелудочной железы.
 Симптомы при обострении хронического воспаления поджелудочной железы(панкреатита).
Симптомы при обострении хронического воспаления поджелудочной железы(панкреатита).
Диагностически значимой при панкреатите является триада Мондора. Кроме боли, для нее характерны вздутие и тошнота с рвотой.
Сочетание этих признаков с высокой долей вероятности говорит о поражении поджелудочной железы.
Обострение панкреатита (симптомы и лечение многообразны) сопровождается патогномоничными пятнами на лице, коже туловища и живота.
Так называемый симптом Мондора встречается часто. Он проявляется фиолетовыми пятнами в области лица.
Появление таких же пятен по бокам на животе относят к симптому Грея-Тернера.
Пальпаторно доктор также может определить ряд специфических симптомов. В первую очередь это выраженная болезненность в области пересечения последнего ребра с позвоночником, больше слева.
Симптом носит название Мейо-Робсона. Различают также признак Воскресенского. Доктор не ощущает пульсирующий брюшной отдел аорты. Вызван этот феномен увеличением поджелудочной железы за счет отека и инфильтрации.
Особое внимание уделяют признакам, свидетельствующим о начале перитонита. Симптом Щеткина-Блюмберга наиболее часто встречающийся специфичный для этого состояния синдром. Когда доктор резко отводит руку после пальпации от живота, пациент испытывает резкую боль. При аускультации перестают выслушиваться кишечные шумы.
Причины появления
Обострение хронического панкреатита (или острый панкреатит) в большей части случаев связаны с избыточным употреблением алкоголя. На втором месте среди этиологических факторов, вызывающих симптомы воспаления поджелудочной железы, алиментарные факторы. Это потребление избытка жиров, углеводов, соленой и острой пищи. Лечение требует соблюдения строгих диетических рекомендаций.
У женщин на первом месте по частоте встречаемости среди этиологических факторов панкреатита является холецистит. Особенно это касается калькулезных форм (в сочетании с желчнокаменной болезнью).
Среди других факторов вирусная патология, травматическое повреждение органа. Не исключено реактивное поражение при заболеваниях других органов желудочно-кишечного тракта.
Диагностика
В первую очередь при подозрении на панкреатит следует оценить биохимический анализ крови и общий анализ крови и мочи. Выполнимы они даже в ночное время, если скорая помощь доставляет пациента в приемное отделение больницы. Поэтому если фельдшер или врач скорой помощи подозревает острый панкреатит и предлагает госпитализацию, ни в коем случае не следует отказываться.
Общий анализ крови выявляет высокий уровень лейкоцитов, в лейкоформуле обнаруживают сдвиг влево, появляются юные формы гранулоцитов, что говорит об активном и интенсивном воспалительном процессе. Увеличивается показатель СОЭ (РОЭ).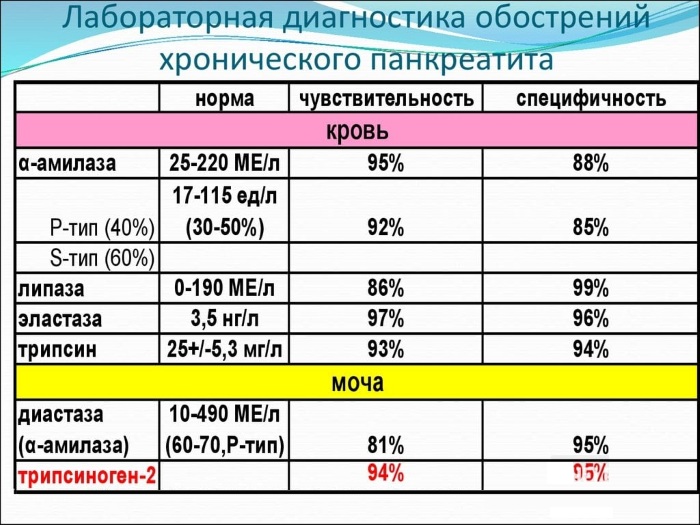
При выраженном панкреонекрозе кровь сгущается, увеличивается показатель гематокрита (выше 55% у мужчин, выше 50% у женщин). Анализ мочи должен быть дополнен определением диастазы. При превышении показателей выше 64 Ед/л следует думать о воспалении поджелудочной железы и дальше проводить исследование в направлении исключения именно этой патологии.
Биохимический анализ крови должен быть довольно широким. При этом важны не только показатели, специфичные при патологии поджелудочной железы, но и другие, ведь очень важно провести дифференциальную диагностику других состояний, сопровождающихся сходными симптомами.
Определяют амилазу крови, фосфолипазу А2, альфа — антитрипсин, а также уровень прокальцитонина и концентрацию кальция крови. Для исключения патологии печени рассматривают содержание АлАТ, АсАТ, уровень общего билирубина и его фракций, проводят тимоловую или другие осадочные пробы.
Если имеются проявления, при которых сложно исключить заболевание желчного пузыря и других желчевыводящих путей, определяют ГГТП, щелочную фосфатазу. С-реактивный белок при выраженном превышении нормальных показателей говорит о некрозе тканей поджелудочной железы.
Следующая методика обследования заключается в проведении УЗИ. Ультразвуковое исследование позволяет оценить состояние, топографию, взаиморасположение органов брюшной полости, забрюшинного пространства, а также малого таза. Это позволяет косвенно судить о том, какой орган вовлечен в патологический процесс и вызывает соответствующую симптоматику.
При наличии панкреатита обнаруживается выраженное увеличение размеров органа, а также отдельных его частей. При этом эхогенная структура неоднородная. Контуры железы и ее протоков неровные, нечеткие. Иногда при наличии осложнений визуализируется жидкостное образование в проекции клетчаточных пространств.
Дифференциальной диагностике состояния “острого живота” помогает обзорная рентгенография брюшной полости. Необходимо исключить перфоративную язву желудка, кишечную непроходимость. Контрастные методики призваны исключить сосудистые заболевания, а также наличие камней желчного пузыря.
“Золотым” стандартом в диагностике панкреатита является лапароскопия. Это метод миниинвазивного вмешательства. Именно он призван провести максимально четкую дифференциальную диагностику, в том числе в стадии процесса воспаления поджелудочной железы. Проводится под анестезией, через 4 протокола в брюшную полость вводят эндоскопы или другую визуализирующую технику.
Оценивается внешний вид органа, а также клетчаточных пространств и других органов по соседству, его окружающих. Эта методика позволяет увидеть, какой вид панкреатита имеет место в данном случае: геморрагический или жировой. При наличии воспаления клетчаточных пространств лапароскопическое вмешательство позволяет увидеть его признаки.
Не менее чувствительной методикой в диагностике панкреатита является томография. При проведении КТ удается дифференцировать кистозные и гнойные полости от плотных инфильтратов. Это важно в плане тактики дальнейшего ведения пациента.
Для лучшей визуализации используют внутривенное введение контрастного соединения (Ультравист). Меньшей чувствительностью и меньшей лучевой нагрузкой обладает магнитно-резонансная томография. Однако МРТ помогает лучше рассмотреть плотные структуры, не подвергшиеся разрушению и расплавлению.
Когда необходимо обратиться к врачу
Воспаление поджелудочной железы чревато постепенным снижением функции органа, необходимостью в последующем постоянно принимать заместительную ферментную терапию. Еще одно возможное негативное последствие — нарушение секреции инсулина. Это значит, что при панкреатите под угрозой весь углеводный обмен, что увеличивает вероятность развития сахарного диабета.
Обострение панкреатита (симптомы и лечение могут быть определены только в стационаре) должно стать поводом немедленно обратиться к доктору.
Если беспокоят следующие симптомы, следует вызывать скорую помощь:
- выраженная боль в верхних отделах живота, больше слева;
- тошнота и рвота, которые не приносят никакого облегчения;
- подъем температуры фебрильного или субфебрильного уровня;
- неустойчивый учащенный стул, с непереваренными кусочками пищи;
- учащение сердцебиения и снижение артериального давления на фоне вышеперечисленных симптомов.
К гастроэнтерологу или терапевту обращаются с ухудшением при хроническом воспалении поджелудочной железы. Корректируется диета, заместительная терапия, при необходимости назначается дообследование.
Профилактика
В основе лежит устранение провоцирующих обострение факторов. Большей частью это касается алиментарных привычек. Необходимо исключить острые, жареные и соленые продукты. Стоит придерживаться диеты №5 по Певзнеру.
Исключается полностью алкоголь и алкогольсодержащие напитки. Любая провокация может вызвать обострение, которое снова приведет к госпитализации и, возможно, к оперативному вмешательству. При наличии проблем с желчным пузырем их следует решать как можно скорее. Желчнокаменная болезнь — один из факторов риска развития обострений хронического панкреатита.
Методы лечения
При подозрении на воспаление поджелудочной железы показана госпитализация в отделение хирургического профиля. Необходимо комплексно подходить к лечению. Оно включает диетические рекомендации, медикаментозная патогенетическая терапия. При необходимости выполняется оперативное вмешательство.
Лекарственные препараты
В случае обострения хронического воспаления поджелудочной железы, равно как и при остром панкреатите, подход к лечению сходный. При наличии подтвержденного заболевания назначается патогенетическое лечение. В первую очередь необходимо снизить явления интоксикации. С этой целью вводится большое количество коллоидных и кристаллоидных растворов.
Это растворы:
- глюкозы;
- хлорида натрия;
- реополиглюкина;
- гидроксиэтилкрахмала.
Для снижения ферментной агрессии вводятся так называемые антикикиновые средства. Это Гордокс, Контрикал, либо Трасилол. В основе лежит апротинин, который блокирует выработку ферментов клетками поджелудочной железы.
Дозировка подбирается в зависимости от тяжести состояния. С этой же целью эффективно назначение Октреотида или Сандостатина. Эти медикаменты назначают 2-3 раза в сутки подкожно, максимальная суточная доза 150-300 мкг.
Когда есть угроза присоединения инфекции, целесообразно присоединение антибиотиков. Опытные доктора не рискуют и поэтому даже при низкой вероятности инфицирования назначают превентивно антибактериальные средства широкого спектра действия.
Кроме вышеуказанных препаратов при панкреатите показаны антисекреторные препараты. Они сводят к минимуму секрецию желудочного сока, соляной кислоты.
Используются:
- Квамател;
- Омез;
- Ранитидин;
- Нексиум.
Также используются их аналоги. Сначала для достижения большей эффективности препараты вводят в вену капельно. Затем после стабилизации состояния продолжают пероральный прием.
Болевой синдром купируется спазмолитическими средствами. Это Но-Шпа, Дротаверин, Баралгин. Возможно как внутримышечное, так и внутривенное введение. Иногда назначают капельницы с добавлением Новокаина. Это позволяет уменьшить болевую импульсацию и избежать болевого шока.
С этой же целью используют ганглиоблокаторы, холинолитики. Эффективен Платифиллин, атропин. Несмотря на то что использование нестероидных противовоспалительных средств не рекомендовано при обострении заболеваний поджелудочной железы, иногда для снижения болевой импульсации используют обычный Анальгин (Метамизол натрия).
Народные методы
Нетрадиционные методы в острой ситуации противопоказаны. На эксперименты в этом случае просто нет времени и ресурсов. Лучше положиться на доказанные методы лечения в условиях хирургического отделения.
При хроническом течении заболевания есть несколько действенных народных рецептов. Обволакивающим, успокаивающим действием обладает кисель из проросших семян овса. Их измельчают, добавляется небольшое количество воды, и полученную смесь варят. Употреблять ее можно до месяца.
Отвар листьев лопуха, ягод шиповника также снимают спазм, уменьшают выраженность воспаления в пораженном органе, улучшают пищеварение в целом.
Диета
Острая фаза панкреатита требует соблюдения голодного режима на 1-3 суток. Когда опасность развития серьезных инфекционных осложнений и панкреонекроза миновала, можно потихоньку расширять меню. Сначала можно слизистые супы и протертые каши. Все блюда делают исключительно на воде без добавления молока. В том числе омлет. Ни в коме случае не разрешается мучное, свежий хлеб. Альтернатива — белые сухарики.
Дальнейшее расширение лечебного стола подразумевает включение в рацион нежирных сортов рыбы и мяса. Продукты готовятся на пару. Острые специи запрещены. Их можно заменить травами. Кратность приема пищи — до 6 раз в течение суток. Для щажения желудочно-кишечного тракта блюда не должны быть очень холодными или очень горячими.
Среди запрещенных продуктов те, которые вызывают избыточное газообразование и вздутие живота. Это капуста, бобовые, а также ингридиенты с большим количеством клетчатки. Крепкий кофе и газировку исключают из рациона, равно как и алкоголь.
Прочие методы
Хирургическое вмешательство оправдано при гнойных осложнениях: абсцессе, флегмонах клетчаточных пространств, перитоните. В противном случае неизбежен летальный исход.
Когда имеет место асептический некроз или отсутствие инфекционного поражения тканей поджелудочной железы, хирургами принято выдерживать наблюдательную, выжидательную позицию. Когда на фоне адекватной патогенетической терапии состояние больного не улучшается, гемодинамика нестабильна, прибегают к операции.
Это может быть резекция части органа, а может быть абдоминизация (щадящий вариант). В любом случае проводится дренирование брюшной полости, чтобы не допустить вторичного инфицирования и формирования поддиафрагмальных и тазовых абсцессов, перитонита.
Возможные осложнения
Когда условно патогенная флора еще не активировалась, и процесс воспаления все еще асептический (неинфекционный), возможно формирование таких осложнений, как инфильтрат клетчатки, которая окружает поджелудочную железу. Это ограниченное асептическое воспаление, но оно может распространиться на близлежащие клетчаточные пространства. Речь идет о флегмонах таза, околопочечной клетчатки.
Без участия инфекционного агента развивается без лечения воспаление брюшинных листков. Иначе ситуация называется перитонитом. Из асептического он быстро становится бактериальным, гнойным. И тогда нарастает угроза сепсиса и полиорганной недостаточности, когда отказывают все жизненно важные органы и системы.
Ферментная аутоагрессия опасна тем, что под влиянием агрессивной среды могут сформироваться перфорации расположенных по соседству органов и сосудистых структур. Развиваются кишечные свищи.
Но более опасны повреждения сосудов. Если это артерия или вена в стенке желудка или кишечника, то это менее опасное кровотечение. Но когда задеты крупные ветви брюшной аорты, нарастает угроза геморрагического шока и летального исхода от массивной кровопотери.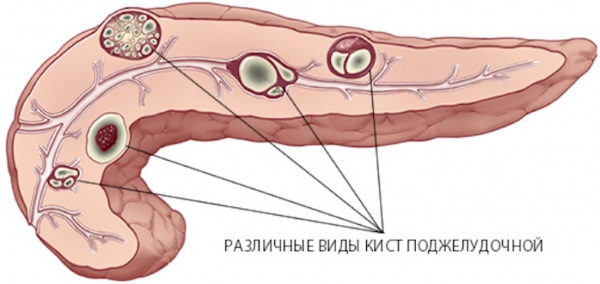
Обострение панкреатита (симптомы и лечение зависят от наличия осложнений и их характера) нередко вызывает формирование кист поджелудочной железы. С течением времени при присоединении бактериального компонента возможно нагноение этих изначально жидкостных и стерильных образований. Воспалившиеся кисты подлежат хирургическому лечению.
Более опасны без лечения системные осложнения. Чаще всего развивается так называемый панкреатогенный шок. Это выраженное нарушение гемодинамики в результате выраженной болевой импульсации. Немалую долю вносит инфекционно-токсический фактор и ферментная аутоагрессия.
Септический шок — логическое продолжение перитонита или осложненного инфекцией панкреатита. При нем также нарушается кровоснабжение жизненно важных органов. Как один из этапов шокового состояния рассматривается полиорганная недостаточность. На этой стадии спасти пациента обычно не удается даже в условиях специализированного реанимационного отделения.
Обострение хронического панкреатита представляет собой состояние, требующее динамического наблюдения и активного лечения по аналогии с острой формой. Симптомы перитонита и присоединения инфекции требуют хирургического лечения. В межпристпуный период назначают заместительную терапию и диетические рекомендации.
Оформление статьи: Владимир Великий
Видео о панкреатите
Малышева расскажет как лечить панкреатит:
Источник