Нормофлорин д при панкреатите

Меню
- Почему Нормофлорины?
- Состав и свойства
- Механизм действия
- Когда и как принимать?
- Способы применения
- Инструкции
- Документы
- Награды
- Программы очищения
- Из практики врачей
- Отзывы
- В аптеке
- Купить онлайн
- Магазин
- Дисбактериоз
- Всё о дисбактериозе
- Статьи
- Дисбактериоз у животных
- Микрофлора
- Справочник микрофлоры
- Статьи
- Иммунитет
- Детское здоровье
- Женское здоровье
- Мужское здоровье
- Заболевания
- Болезни поджелудочной железы
- Болезни печени и ЖВП
- Болезни кишечника
- Болезни желудка
- Кожные болезни
- Пищевые отравления
- Для специалистов
- Публикации в научной прессе
- Клинические исследования
- Книги для врачей
- Тесты
- Вопросы врачам
Справочник микрофлоры
Детское здоровье
Женское здоровье
Заболевания
Болезни желудкаБолезни кишечникаБолезни печени и ЖВПБолезни поджелудочной железыКожные болезниПищевые отравления

Главная
/
Записи по метке: нормофлорины при панкреатите

10.11.2016
Иммуномодулирующий эффект Биокомплекса Нормофлорин Д у больных хроническими панкреатитами.
И.Д. Лоранская, Т.А. Батюхно.
ГОУ ДПО Российская медицинская академия последипломного образования, Москва.
Целью исследования: изучение иммуномодулирующего эффекта Нормофлорина Д у больных хроническими […]
Коментировать

10.11.2016
Оценка эффективности синбиотических биокомплексов «Нормофлорины Л и Б» при хроническом билиарнозависимом панкреатите
Е. Ю. Еремина
ГОУ ВПО «Мордовский государственный университет им. Н. П. Огарева», Саранск
Цель исследования
Явилось изучение эффективности использования синбиотических биокомплексов «Нормофлорин Л» и «Нормофлорин […]
Коментировать
антибиотики
бактерии
беременность
дети
диета
женское здоровье
здоровый образ жизни
здоровье
иммунитет
исследования
кишечник
лишний вес
микрофлора
наука
ожирение
питание
польза
похудение
продукты
сон
Наши ресурсы
Пребиотики
bionectaria.ru
Интернет магазин
mybio-market.ru
Сайт производителя
bifilux.com
Наши партнёры
Новое время
newtime25.ru
Биофлора
biofloraufa.ru
Фармалайн
farmalain.ru
Представительства
Юг
normoflorin_ufo
Cеверо-запад
mikrobiotik.ru
Сибирь
bio_sfo
Контакты
О Нормофлоринах
Где купить
Статьи
Вопросы и ответы
Для специалистов
Новости
Вконтакте
Фейсбук
Твиттер
Инстаграм
Youtube
Для оптовых покупателей
Сотрудничество
(495) 771-02-43
Москва, ул.Нагатинская, д.30, под.3, этаж -1, офис 42
info@normoflorin.ru
© 2018. Нормофлорин — средство для нормализации микрофлоры кишечника и профилактики дисбактериоза
Группа компаний Бифилюкс

Политика конфиденциальности
Бад. не является лекарственным средством.
Источник
Загрузка…
Поджелудочная железа
Если человек здоров и счастлив, нет повода вспоминать, что в его организме функционирует очень важный орган – поджелудочная железа. Она расположена позади желудка, тесно примыкая к двенадцатиперстной кишке, между ними и позвоночником, поперечно на уровне тел I—II поясничных позвонков. Поджелудочная железа взрослого человека имеет длину 14—22 см, ширину 3—9 см, толщину 2—3 см, при массе около 70—80 г. Почему же эта железа так запрятана в организме?!
Уже в Талмуде встречается описание поджелудочной железы, где она названа “пальцем бога”. Везалий в 1543г. так пишет о поджелудочной железе: «в центре брыжейки, расположено большое железистое образование, надежно поддерживающее самые первые и значительные разветвления сосудов».
Поджелудочная железа – важнейший участник пищеварительного процесса, она секретирует основные ферменты для переваривания жиров, белков и углеводов: панкреатическую липазу, амилазу, трипсин и химотрипсин. Основной панкреатический секрет – протоковых клеток – содержит ионы бикарбоната, участвующие в нейтрализации кислого желудочного содержимого. В главный выводной проток, открывающийся в двенадцатиперстную кишку, поступает секрет поджелудочной железы, накапливающийся в междольковых протоках. Ферменты выделяются в неактивной форме, это препятствует энзимному повреждению поджелудочной железы, что может наблюдаться при панкреатите. В ответ на секрецию панкреатического сока, клетками желудка и двенадцатиперстной кишки, продуцируются активные вещества – гормональной природы – гастрин, холецистокинин и секретин, что обеспечивает гормональную регуляцию экзокринной функции поджелудочной железы.
Островковые клетки – островки Лангерганса, расположенные между дольками, функционируют, как железы внутренней секреции, секретируя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие углеводный обмен веществ. Глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Причины развития панкреатита: частое употребление острой, жареной, жирной пищи, переедание, злоупотребление спиртных напитков, нервно-психические перевозбуждения, перенесенные вирусные инфекции и интоксикации.
Самым главным симптомом панкреатита являются жгучие боли в верхних отделах живота, в левом подреберье, иногда с иррадиацией в область сердца, в позвоночник, которые могут продолжаться от нескольких часов до нескольких суток.
Приступы, характеризуются сильными болями, потерей аппетита, слабостью, отрыжкой, метеоризмом, урчанием в животе. Часто присоединяются тошнота, рвота, может быть снижение температуры, дрожь в теле. Длительно сохраняется диарея, даже при соблюдении правильного питания. Кашицеобразный стул с непереваренными частичками пищи, может иметь пенистую консистенцию с неприятным запахом. Больной может очень резко потерять в весе. Данный вид панкреатита в ряде случаев приводит к развитию сахарного диабета.
Лечение чаще всего острого панкреатита в стационаре, т.к. при выраженном болевом синдроме может развиться потеря сознания или шоковое состояние. Хронический панкреатит требует длительного комплексного лечения и наблюдения врача.
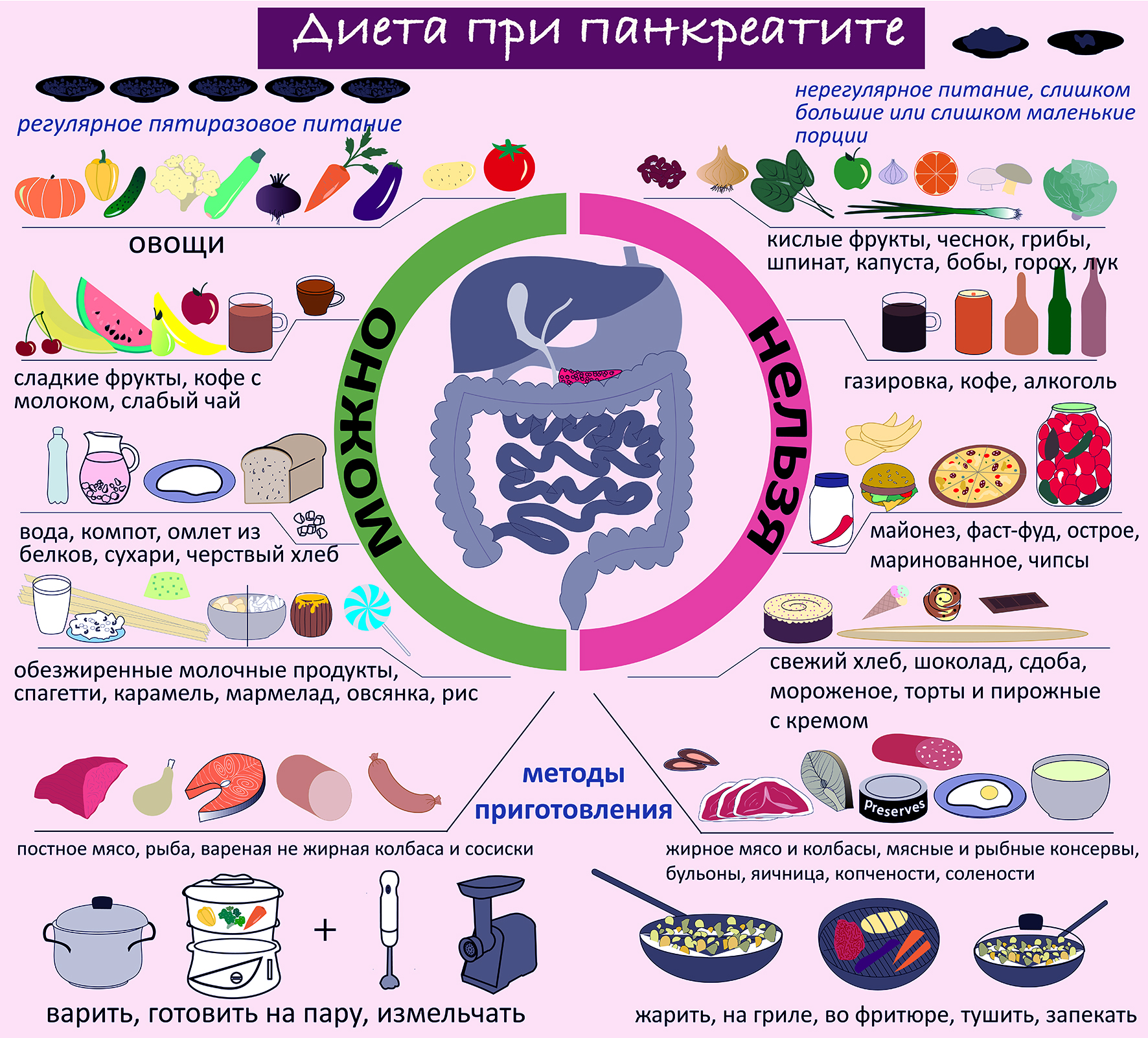
После острого приступа или обострения хронического панкреатита, первые 3-4 дня – необходимо строгое соблюдение полного голода, можно употреблять только минеральную воду без газа. Диетическое питание начинается не раньше, чем с четвертого дня. В лечебных учреждениях назначают, по общей, принятой методике диетическое питание при панкреатите – диету № 5.
В основе диеты:
- принимать пищу малыми порциями 5-6 раз в день, исключив перекусы;
- отказаться от всех продуктов, усиливающих кислотообразование в желудке;
- не употреблять пищу, провоцирующую активную работу ферментов железы;
- употреблять блюда, приготовленные по принципу «тщательной обработки» и «уменьшения механического воздействия» на органы пищеварения;
- продукты нужно готовить на пару или отваривать;
- употреблять пищу в протертом или измельченном виде;
- любые виды масел – сливочное или растительное – добавлять в готовые блюда.
Масло добавляют в холодном виде, не допуская его термической обработки, обжарки, т.к., образуются вещества, вредные для поджелудочной железы и желчного пузыря. Необходимо исключить потребление продуктов после обжаривания, приготовления на гриле, копчения, смоления;
- диетическое питание должно сопровождаться обильным питьем. Воспаление поджелудочной железы сопровождается водно-электролитными нарушениями, большими потерями воды в организме.
Разрешено употреблять в питание:
- овощи (отварные, приготовленные на пару или тушеные) – кабачки, морковь, тыква;
- из супов: только овощные (кроме щей, борща – не использовать белокочанную капусту, лук, чеснок); при отсутствии обострения можно – супы на вторичном мясном бульоне;
- постное мясо, птицу или рыбу (отварные или приготовленные на пару);
- отварная лапша или вермишель;
- каши (сваренные на воде) – из овсянки, риса, гречки, кроме пшенной;
- омлет, творожные запеканки (паровые);
- из напитков, можно: чай некрепкий, компот, кисель.
Продукты, запрещенные к потреблению:
- все кислые, острые и жирные блюда;
- консервированные продукты и соленья;
- острые специи и приправы;
- жирные мясные бульоны;
- мясные субпродукты (колбаса, сосиски, сардельки и т.д.), копчености;
- жирная рыба (сом, палтус, семга, карп, кефаль), икра;
- бараний и свиной жиры;
- йогурты, глазированные сырки и жирная сметана;
- из овощей: репа, редис, шпинат, редька, щавель.
- из фруктов: цитрусовые и кислые;
- ржаной хлеб, пирожные, торты, карамель, шоколад и шоколадные конфеты;
- картошка фри, чизбургеры, хот-доги, чипсы, кириешки, орешки, др. т.п.
- из напитков: крепкий чай, какао, кофе, квас, газированные напитки;
- любые спиртные напитки, включая слабоалкогольные коктейли.
- из напитков: крепкий чай, какао, кофе, квас, газированные напитки;
- любые спиртные напитки, включая слабоалкогольные коктейли.
После обострения заболевания рекомендуется соблюдать диету не менее 8 – 9 месяцев. А далее правильное питание всю жизнь. Диета при хроническом панкреатите – это определенная культура питания, которая надолго входит в жизнь человека. Потому что даже небольшие отступления от привычного питания могут дать дополнительную нагрузку на функцию поджелудочной железы и вызвать приступы панкреатита.
Помочь и улучшить процессы пищеварения могут продукты жизнедеятельности полезных бактерий, их бактериальные ферменты. Длительно можно принимать, для улучшения усвоения питательных веществ и уменьшения нагрузки на поджелудочную железу, функциональное питание – Гармонию жизни. Продукт содержит живые лакто– бифидобактерии, продукты их жизнедеятельности с питательными, защитными механизмами действия на слизистые, пектин, уменьшающий бродильные процессы, газообразование, а главное нет белков коровьего молока и молочного сахара, что противопоказано при нарушении функции поджелудочной железы.
Соблюдение диетических рекомендаций – это важнейшее лечебное мероприятие, доступное и полностью зависящее от желания и воли каждого, в том нуждающегося.
Источник

Загрузка…
Е. Ю. Еремина
ГОУ ВПО «Мордовский государственный университет им. Н. П. Огарева», Саранск
Цель исследования
Явилось изучение эффективности использования синбиотических биокомплексов «Нормофлорин Л» и «Нормофлорин Б» в комплексной терапии больных хроническим билиарнозависимым панкреатитом, влияние на мембранное и полостное пищеварение.
Материалы и методы:
в исследование были включены 20 больных с обострением хронического билиарнозависимого панкреатита в возрасте от 32 до 54 лет (средний возраст – 45,7 ± 2,6 лет). Методом случайной выборки больные были подразделены на 2 группы – основную и группу сравнения. Основную группу составили 12 больных с ХП, средний возраст составил 44,1 ± 2,0 лет. Группу сравнения представляли 8 больных, средний возраст которых составил 46,1 ± 2,8 лет. Длительность течения хронического панкреатита согласно данным анамнеза составляла от 2 до 12 лет (в среднем – 5,3 лет).
Пациенты обеих групп получали базисную терапию (ИПП, спазмолитики, ферменты). Длительность терапии составила 30 дней. Больным основной группы наряду с базисной терапией назначались синбиотические биокомплексы- утром больные получали «Нормофлорин Л» по 20 мл, вечером, «Нормофлорин Б» по 20 мл. Курс лечения «Нормофлоринами Л и Б» составил 30 дней, после чего (через 12 – 14 дней после завершения лечения) больным проводилось контрольное обследование, включавшее в себя ЭГДС с получением биопсионного материала слизистой оболочки из начального отдела тощей кишки.
Результаты исследования:
у всех включенных в исследование больных хроническим панкреатитом в клинической симптоматике имелись симптомы нарушенного кишечного пищеварения, обусловленные расстройством внешнесекреторной функции поджелудочной железы – диарея, неустойчивый стул, стеаторея, вздутие и урчание в животе, изменения копрограммы (стеаторея, креаторея, амилорея). Метеоризм исходно присутствовал у 75% больных. На фоне проводимой терапии в основной группе метеоризм присутствовал у 8,3% пациентов, а в контрольной у 37,5%. Диарейный синдром регистрировался у 80% больных основной группы и у 87,5% больных контрольной группы. При включении Нормофлоринов Л и Б в терапию, отмечена яркая положительная динамика, после курса лечения диарейный синдром не наблюдалось ни у одного пациента основной группы и у 25% контрольной группы. К моменту начала исследования стеаторея регистрирована у 85% больных. А к моменту окончания исследования в основной группе ни у одного больного не регистрирована стеаторея, а в группе сравнения у 14,3 % больных определялся нейтральный жир в кале.
Результаты проведенного исследования показателей полостного и мембранного этапа кишечного пищеварения свидетельствовали о том, что у больных хроническим панкреатитом в стадии обострения (в основной группе и, аналогично, в группе сравнения) отмечалось достоверное (р<0,05), по сравнению с контролем, снижение активности полостной (панкреатической) ?-амилазы, адсорбированных на слизистой оболочке тонкой кишки фракций панкреатической амилазы (ЕД), амилолитической активности в зоне мембранного пищеварения (ЕД+Г), общей амилолитической активности тонкой кишки (ЕД+Г+С), а также активности мембрансвязанных ферментов – ?-амилазы (Г), аланинаминопептидазы, мальтазы, сахаразы, щелочной фосфатазы, активности мембранноцитозольных дипептидаз и содержания белка в слизистой оболочке тонкой кишки, используемого для ферментсинтетических целей.
После завершения 30-ти дневного курса лечения в стадии клинической ремиссии заболевания, показатели активности кишечных ферментов претерпевали у большинства обследованных больных хроническим билиарнозависимым панкреатитом позитивные изменения, выраженность которых была различной в основной группе и группе сравнения. У обследованных пациентов основной группы в большей степени (р<0,05), чем в группе сравнения, возрастала общая амилолитическая активность тонкой кишки, причем преимущественно за счет наиболее измененных в стадии обострения фракций, причастных к осуществлению мембранного этапа кишечного пищеварения, активности десорбированных фракций амилазы (ЕД), фракции Г (мембрансвязанной ?-амилазы), амилолитической активности в зоне мембранного пищеварения (ЕД+Г). В большей степени, чем в группе сравнения, повышалась активность аланинаминопептидазы, дипептидаз, сахаразы, мальтазы и содержание белка. В основной группе пациентов нормализовалось нарушенное в стадии обострения хронического панкреатита соотношение амилолитической активности в зоне полостного и мембранного пищеварения (ЕД/С, (ЕД+Г)/С, Г/С), восстанавливались регуляторные свойства мембрансвязанных кишечных ферментов, определяемые по степени ингибирующего влияния на активность щелочной фосфатазы ее конкурентного ингибитора трибутирина.
Выводы:
Изменения показателей мембранного этапа кишечного пищеварения у больных хроническим билиарнозависимым панкреатитом, ответственные за развитие симптомов кишечной диспепсии, могут быть успешно корригированы с помощью включения в основной курс терапии синбиотических биокомплексов «Нормофлорины Л и Б».
Источник

Загрузка…
Что такое панкреатит? Под ним чаще всего подразумевают воспаление поджелудочной железы, расположенной в брюшной полости и играющей важную роль в пищеварении. Однако такое определение панкреатита не совсем верное. На самом деле этот диагноз объединяет довольно обширную группу заболеваний с характерным общим признаком – воспалением ткани поджелудочной железы, в результате которого она начинает сама себя переваривать.
Согласитесь, подобная перспектива выглядит удручающе и вызывает обоснованную тревогу: ведь поджелудочная железа является незаменимой. То есть, ее функции по выработке пищеварительного секрета (панкреатического сока) и ряда важных гормонов (инсулина, глюкагона и других) не в состоянии взять на себя ни один другой орган.
Для многих диагноз панкреатит может прозвучать как приговор. Но не стоит отчаиваться и опускать руки. Если владеть полной информацией об этом недуге – его причинах, симптомах, методах лечения – то можно не только выстроить грамотную стратегию по борьбе с ним, но и предотвратить его.
Панкреатит никогда не возникает «на ровном месте»
Первое, что необходимо знать: панкреатит хотя и сродни порой грому среди ясного неба, но он никогда не бывает на ровном месте. Возникновению и развитию заболевания предшествует ряд благоприятных факторов. Поскольку этому заболеванию присущи несколько форм, то и первопричины в каждом случае свои.
Острый панкреатит. В большинстве случаев возникновению острой формы заболевания предшествуют проблемы с желчевыводящими путями, наличие камней в желчном пузыре, а также отравление алкоголем. Приступ нередко провоцируется перееданием, злоупотреблением жирной и жареной пищей, употреблением в больших количествах острой и пряной пищи (маринадов и солений, различных консервов, копченостей и газированных напитков). Стимуляторами секреторной функции поджелудочной железы являются и различные соки (например, клюквенный и яблочный), пиво, квас и другие напитки. Обильное выделение панкреатического сока провоцируется также желчью, поэтому все желчегонные продукты и блюда (масла растительное и сливочное, свинина, баранина, жирные утки и гуси, кондитерские изделия и др.) могут привести к возникновению острого панкреатита.
Но само по себе обильное выделение панкреатического сока не представляет опасности, если обеспечивается его свободный проход в двенадцатиперстную кишку. Благоприятные условия для приступа возникают только тогда, когда к повышенному давлению в протоках железы добавляются затруднения с оттоком ее продукта. Еще одна причина острого приступа – психоэмоциональное напряжение и стрессы, вызывающие спазм сосудов и мышц на выходе протоков поджелудочной железы и желчного пузыря.
У женщин застой панкреатического сока и желчи нередко наблюдается во время беременности и сразу после родов, что тоже благоприятствует развитию этой формы панкреатита.
К заболеванию могут привести поселившиеся в протоках аскариды и различные чреватые запорами заболевания желудочно-кишечного тракта (язвенная болезнь, колит, энтерит, дивертикулы, энтероколит и др.).
Хронический панкреатит. Данная форма определяется как прогрессирующее воспаление поджелудочной железы, которое характеризуется постепенными изменениями в ее ткани, вызванными дегенеративными и склеротическими процессами, нарушением секреторной и гормональной функций. Хронический панкреатит бывает первичным (изначально развивается как самостоятельное заболевание) и вторичным (возникает на фоне других заболеваний). Так, чаще всего «прямой путь» к хроническому панкреатиту лежит через невылеченный острый панкреатит, а также холецистит и желчнокаменную болезнь, гепатит и энтероколит, атрофический гастрит и язвенную болезнь. Кроме этого, к существенным факторам риска относятся постоянное переедание (особенно злоупотребление жирной и острой пищей), хронический алкоголизм, ожирение, атеросклероз. Толчком к развитию заболевания могут стать инфекция, различные аллергии, нарушение кровоснабжения железы, рефлюкс дуоденального содержимого в панкреатический проток и внутриорганная активация ферментов, повреждающая паренхиму поджелудочной.
Рецидивирующий панкреатит. Этот вид воспаления поджелудочной железы особенно типичен при желчнокаменной болезни или проявляется у лиц, страдающих алкоголизмом, поэтому он нередко рассматривается специалистами отдельно от других форм панкреатитов.
«Лекарственный» панкреатит. Отдельно хотелось бы сказать еще об одной причине панкреатитов – самолечении многих заболеваний и злоупотреблении назначениями врачей. Поджелудочная железа очень страдает из-за бесконтрольного (можно даже сказать безответственного) приема различных лекарств. Так, в большинстве случаев встречаются панкреатиты аллергические и так называемые стероидные (последние вызваны длительной терапией гормональными препаратами).
Симптомы и лечение панкреатитов
Для острого панкреатита характерна внезапность. Вдруг и словно ниоткуда возникает жгучая боль в верхней части живота и спины, варьирующая от легкой до очень сильной, могущей привести к шоку. Приступ порой ошибочно принимают за прободение пептической язвы, но острый панкреатит имеет свою особенность: при нем в крови ощутимо возрастает активность фермента амилазы. Основным звеном патогенеза заболевания нередко является перемещение эндогенной микрофлоры из кишечного тракта в ткани поджелудочной железы и забрюшинного пространства. Врачи называют этот процесс «связующим звеном» между начальной и поздней стадией острого панкреатита. Приступ нередко сопровождается тошнотой, рвотой и диареей, что свидетельствует о нарушениях микрофлоры кишечника. Основным же и самым неприятным осложнением является образование в поджелудочной железе ложной кисты.
Острый панкреатит, как правило, требует срочной госпитализации. Для лечения больного используются антихолинергические лекарственные вещества и внутривенное питание, поскольку важно на какое-то время полностью исключить прием пищи обычным способом.
Рецидивирующий панкреатит характеризуется частыми и тоже внезапно возникающими проявлениями названных симптомов, однако более «терпимыми» чем при острой форме. Для того, чтобы предотвратить такие рецидивы, важно своевременно удалить камни из желчного пузыря и отказаться от употребления жиров (особенно животных) и спиртных напитков. Помимо этого больному может быть показана операция с целью улучшить дренаж панкреатического протока.
При хроническом панкреатите симптоматика заболевания может напоминать симптомы как при рецидивирующем панкреатите. Болезнь затяжная, с периодами обострения и ремиссии, может прогрессировать. Правда, иной раз боль и вовсе не беспокоит пациента. Но такая «незаметность» чревата развитием внешнесекреторной недостаточности поджелудочной железы, приводящей, в свою очередь, к нарушениям пищеварения и всасывания пищи в тонком кишечнике (синдром мальабсорбции). Вследствие же поражения ее инкреторного аппарата развивается сахарный диабет. Для ткани поджелудочной железы при этом характерно появление затемненных участков, что хорошо видно на рентгенограмме.
Мальабсорбцию лечат лекарствами на основе ферментов поджелудочной железы и специальной диетой с пониженным содержанием жиров, а также назначают продукты и препараты, способствующие восстановлению здоровой микрофлоры кишечника. При сахарном диабете назначается инсулин.
Говоря же в целом, основными направлениями консервативного (лекарственного) лечения всех видов панкреатитов являются:
- устранение болевого синдрома,
- снижение секреторной функции желудка и поджелудочной железы,
- восстановление нормального оттока панкреатического сока,
- торможение активности протеолитических ферментов,
- предупреждение различных осложнений – в частности, сердечнососудистой недостаточности, инфекций, интоксикации, обезвоживания – и борьба с ними в случае их возникновения.
В ряде случаев показано оперативное лечение. Например, при невозможности купировать боль, наличии кистозных образований, желчнокаменной болезни, перитоните, абсцессе, подозрении на рак поджелудочной железы.
Источник


