Наиболее частое осложнение острых язв желудка
Наиболее частыми
осложнениями язв желудка и двенадцатиперстной
кишки являются: 1) кровотечение (5—10%),
2) перфорация (у 10%), 3) стеноз привратника
и двенадцатиперстной кишки (10—40%), 4)
пенетрация язвы (5%), 5) малигнизация
(озлокачествление).
Желудочно-кишечные кровотечения
Этиология и
патогенез. Кровотечение
разной степени интенсивности может
происходить из артерий, вен, капилляров.
Различают кровотечения скрытые
(оккультные), проявляющиеся вторичной
гипохромной анемией, и явные.
Скрытые кровотечения
часто бывают хроническими и происходят
из капилляров, сопровождаются
железодефицитной анемией, слабостью,
снижением гемоглобина и эритроцитов.
Скрытое кровотечение можно выявить
исследованием кала или желудочного
содержимого на присутствие крови
(бензидиновая или гваяковая пробы).
Источниками
желудочно-кишечных кровотечений чаще
всего являются язвы желудка или
двенадцатиперстной кишки, стрессовые
язвы, острые эрозии слизистой оболочки
(эрозивный гастрит). Реже кровотечения
наблюдаются при синдроме Мэллори—Вейса
(продольный разрыв слизистой оболочки
кардиального отдела желудка, возникающий
при многократной рвоте). Очень редки
кровотечения при простой язве Дьелафуа
(небольшая круглая язва на передней
или задней стенке желудка, расположенная
над сравнительно большой по диаметру
артерией в стенке желудка), встречающейся
сравнительно редко (0,7—2,2%), но представляющей
большую опасность, так как кровотечение
возникает, как правило, из подвергшегося
аррозии крупного сосуда, обычно бывает
массивным и часто рецидивирующим. Для
остановки его требуется оперативное
лечение — трансгастральная перевязка
кровоточащего сосуда или иссечение
кровоточащей язвы.
У 3—10% больных
кровотечение происходит из
варикозно-расширенных вен пищевода при
портальной гипертензии.
Редко источником
кровотечения могут быть телеангиэктазии
при синдроме Ослера—Рандю, сосуды
доброкачественных и злокачественных
опухолей желудка, дивертикулов
двенадцатиперстной кишки и желудка,
грыж пищеводного отверстия диафрагмы.
Кровотечение при
язвенной болезни является опаснейшим
осложнением. Оно возникает вследствие
аррозии ветвей желудочных артерий
(правой или левой). При язве двенадцатиперстной
кишки источником кровотечения являются
аа. pancreaticoduodenales
в области дна язвы.
При остром
незначительном кровотечении (меньше
50 мл) оформленные каловые массы имеют
черную окраску. Общее состояние больного
остается удовлетворительным. К явным
признакам профузного кровотечения
относят кровавую рвоту и стул с
примесью крови. Кровавая рвота
(гематемезис) — выделение с рвотными
массами неизмененной или измененной
(цвета кофейной гущи) крови, наблюдается
при кровотечениях из желудка, пищевода,
двенадцатиперстной кишки. Мелена —
выделение измененной крови с каловыми
массами (дегтеобразный стул), наблюдается
при кровотечении из двенадцатиперстной
кишки и массивном желудочном кровотечении
с потерей крови, достигающей 500 мл и
более.
Реакция организма
больного зависит от объема и скорости
кровопотери, степени потери жидкости
и электролитов, возраста больного,
сопутствующих заболеваний, особенно
сердечно-сосудистых.
Потеря около 500 мл
крови (10—15% объема циркулирующей крови)
обычно не сопровождается заметной
реакцией сердечно-сосудистой системы.
Клиническая
картина и диагностика. Ранними
признаками острой массивной кровопотери
являются внезапная слабость, головокружение,
тахикардия, гипотония, иногда обморок.
Позже возникает кровавая рвота (при
переполнении желудка кровью), а затем
мелена. Характер рвотных масс (алая
кровь, сгустки темно-вишневого цвета
или желудочное содержимое цвета «кофейной
гущи») зависит от превращения
гемоглобина под влиянием соляной кислоты
в солянокислый гематин. Многократная
кровавая рвота и появление впоследствии
мелены наблюдаются при массивном
кровотечении. Рвота, повторяющаяся
через короткие промежутки времени,
свидетельствует о продолжающемся
кровотечении; повторная рвота кровью
через длительный промежуток времени —
признак возобновления кровотечения.
При обильном кровотечении кровь
способствует быстрому раскрытию
привратника, ускорению перистальтики
кишечника и выделению испражнений в
виде «вишневого желе» или примеси
малоизмененной крови.
Острые
желудочно-кишечные кровотечения,
основным признаком которых является
только мелена, имеют более благоприятный
прогноз, чем кровотечения, проявляющиеся
прежде всего обильной повторной кровавой
рвотой. Наиболее высока вероятность
неблагоприятного прогноза при
одновременном появлении кровавой
рвоты и мелены.
Источником
кровотечения, возникающего в период
обострения у лиц молодого возраста,
чаще является язва двенадцатиперстной
кишки, у больных старше 40 лет — язва
желудка. Перед кровотечением нередко
боль усиливается, а с момента начала
кровотечения — уменьшается или исчезает
(симптом Бергмана). Уменьшение или
устранение боли пептического характера
связано с тем, что кровь нейтрализует
соляную кислоту.
Кровотечение может
быть первым признаком язвы желудка или
двенадцатиперстной кишки, протекавшей
до этого бессимптомно (около 10%), или
проявлением остро возникшей язвы
(стрессовая язва).
При осмотре обращают
на себя внимание страх и беспокойство
больного. Кожные покровы бледные или
цианотичные, влажные, холодные. Пульс
учащен; артериальное давление может
быть нормальным или пониженным. Дыхание
учащенное. При значительной кровопотере
больной испытывает жажду, отмечает
сухость слизистых оболочек полости
рта.
Ориентировочная
оценка тяжести кровопотери возможна
на основании внешних клинических
проявлений кровотечения, определения
шокового индекса по частоте сердечных
сокращений (см. «Острый живот»),
величине артериального давления,
измерения количества крови, выделившейся
с рвотой и жидким стулом, а также при
аспирации содержимого из желудка.
Показатели гемоглобина, гематокрита,
центрального венозного давления (ЦВД),
объема циркулирующей крови (ОЦК),
почасового диуреза позволяют более
точно оценить тяжесть кровопотери и
эффективность лечения. При исследовании
крови в ранние сроки (несколько часов)
после начала острого кровотечения число
эритроцитов и содержание гемоглобина
могут оставаться на нормальном уровне.
Это связано с тем, что в течение первых
часов происходит выброс эритроцитов
из депо.
С учетом приведенных
выше данных можно выделить четыре
степени тяжести кровопотери.
I
степень — хроническое оккультное
(скрытое) кровотечение, содержание
гемоглобина в крови незначительно
снижено, признаки нарушения гемодинамики
отсутствуют.
II степень — острое
небольшое кровотечение, ЧСС и артериальное
давление стабильны, содержание
гемоглобина 100 г/л и более.
степень — острая
кровопотеря средней тяжести (тахикардия,
небольшое снижение артериального
давления, шоковый индекс более 1,
содержание гемоглобина менее 100
г/л).степень — массивное
тяжелое кровотечение (артериальное
давление ниже 80 мм рт. ст., ЧСС свыше 120
в 1 мин, шоковый индекс около 1,5, содержание
гемоглобина менее 80 г/л, гематокрит
менее 30, олигурия — диурез менее 40
мл/ч).
Обследование и
лечение больных с острым кровотечением
осуществляют в отделении реанимации,
где проводят следующие первоочередные
мероприятия:
катетеризация
подключичной вены или нескольких
периферических для быстрого восполнения
дефицита ОЦК, измерения ЦВД;зондирование
желудка для его промывания и контроля
за возможным возобновлением кровотечения;экстренная
эзофагогастродуоденоскопия и
одновременная попытка остановки
кровотечения обкалыванием кровоточащей
язвы или коагуляцией кровоточащего
сосуда;постоянная
катетеризация мочевого пузыря для
контроля за диурезом (он должен составлять
не менее 50—60 мл/ч);определение
степени кровопотери;кислородная
терапия;гемостатическая
терапия;аутотрансфузия
(бинтование ног);очистительные
клизмы для удаления крови, излившейся
в кишечник.
Зондирование
желудка и промывание его холодной водой
(3—4 л) производят (удаление излившейся
крови, сгустков) для подготовки к
эндоскопическому исследованию и
остановки кровотечения. Под холодной
водой подразумевается вода температуры
4°С, хранившаяся в холодильнике или
охлажденная до указанной температуры
добавлением кусочков льда. Введение
зонда в желудок и аспирация содержимого
через определенные интервалы времени
позволяют следить за динамикой
кровотечения.
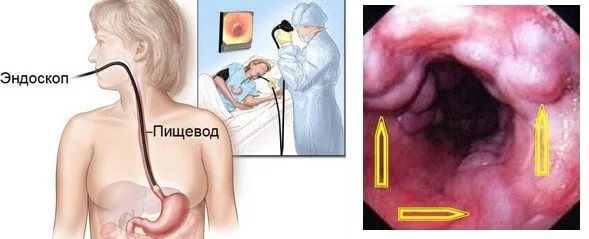
Эзофагогастродуоденоскопия
является наиболее информативным методом
диагностики кровотечения.
Рентгенологическое
исследование в диагностике язвенных
кровотечений менее информативно. Оно
отходит на второй план по точности и
информативности.
Желудочно-кишечное
кровотечение следует дифференцировать
от легочного кровотечения, при котором
кровавая рвота имеет пенистый характер,
сопровождается кашлем, в легких нередко
выслушивают разнокалиберные влажные
хрипы.
Лечение. При
выборе метода лечения необходимо
учитывать данные эндоскопии (стадия
кровотечения на момент эндоскопии по
Форрест), интенсивность кровотечения,
его длительность, рецидивы, общее
состояние и возраст пациента.
Консервативные
мероприятия должны быть направлены на
профилактику и лечение шока, подавление
продукции соляной кислоты и пепсина
внутривенным введением блокаторов
Н2-рецепторов
— ранитидина (и его аналогов — гистак,
ранитал), фамотидина (кватемал). При
возможности перорального приема
препаратов целесообразно назначать
более эффективные при кровоточащей
язве блокаторы протонной помпы —
омепразол, хо-линолитики (гастроцепин),
антациды и препараты, уменьшающие
кровоснабжение слизистой оболочки
(вазопрессин, питуитрин, соматостатин).
При эндоскопии
кровотечение можно остановить введением
в подслизи-стую основу вблизи язвы
веществ, способствующих остановке
кровотечения (жидкий фибриноген, децинон
и др.), выполнить аппликацию тромбина
или медицинского клея, коагулировать
кровоточащий сосуд (диатермокоагуляция,
лазерная фото коагуляция). В большинстве
случаев (около 90%) острое кровотечение
можно остановить консервативными
мероприятиями.
Инфузионную терапию
проводят с целью нормализации гемодинамики,
обеспечения адекватной перфузии тканей.
Она включает восполнение ОЦК, улучшение
микроциркуляции, предупреждение
внутрисосудистой агрегации,
микротромбозов, поддержание онкотического
давления плазмы, коррекцию
водно-электролитного баланса и
кислотно-основного состояния,
дезинтоксикацию.
При инфузионной
терапии стремятся достичь умеренной
гемодилюции (содержание гемоглобина
должно составлять не менее 100 г/л, а
гематокрит быть в пределах 30%), которая
улучшает реологические свойства крови,
микроциркуляцию, уменьшает периферическое
сосудистое сопротивление току крови,
облегчает работу сердца.
Инфузионная терапия
должна начинаться с переливания растворов
реологического действия, улучшающих
микроциркуляцию. При легкой крово-потере
производят инфузию реополиглюкина,
гемодеза в объеме до 400— 600 мл с добавлением
солевых и глюкозосодержащих растворов.
При среднетяжелой
кровопотере вводят плазмозамещающие
растворы, компоненты донорской крови.
Общий объем инфузий должен равняться
30—40 мл на 1 кг массы тела больного.
Соотношение плазмозамещающих растворов
и крови в этом случае должно быть равно
2:1. Назначают поли-глюкин и реополиглюкин
до 800 мл, увеличивают дозу солевых и
глюкозо-содержащих растворов.
При тяжелой
кровопотере и геморрагическом шоке
соотношение переливаемых растворов
и крови 1 : 1 или 1 : 2 . Общая доза средств
для инфузион-ной терапии должна превышать
количество потерянной крови в среднем
на 200-250%.
Для поддержания
онкотического давления крови используют
внутривенное введение альбумина,
протеина, плазмы. Ориентировочный объем
инфу-зий можно определить по величине
ЦВД и почасовому диурезу (после терапии
он должен быть более 50 мл/ч). Коррекция
гиповолемии улучшает центральную
гемодинамику и адекватную перфузию
тканей при условии устранения дефицита
кислородной емкости крови.
Хирургическое
лечение кровоточащей язвы. Экстренная
операция показана больным с активным
кровотечением которое не удается
остановить эндоскопическими и другими
методами; ее необходимо проводить в
ранние сроки от начала кровотечения,
так как прогноз при поздних вмешательствах
резко ухудшается.
После остановки
кровотечения операция показана больным
с длительным язвенным анамнезом,
рецидивирующим кровотечением, каллезной
и стенозирующей язвой, при возрасте
пациента свыше 50 лет. Решать вопрос
о выборе варианта операции необходимо
с учетом сопутствующих заболеваний,
которые могут увеличить риск как раннего,
так и позднего хирургического
вмешательства.
Если консервативная
терапия была эффективна, кровотечение
не возобновилось, то больных оперируют
в плановом порядке после предоперационной
подготовки, проводимой в течение 2—4
нед в целях заживления язвы или уменьшения
периульцерозного воспаления. Летальность
после операций колеблется от 5 до
15%.
При синдроме
Мэллори—Вейса применяют тампонаду
зондом Блейкмора. При безуспешности
тампонады производят операцию гастротомии
с ушиванием дефекта слизистой оболочки.
Кровотечение из
эрозий (эрозивный гастрит) и стрессовых
язв может иметь угрожающий характер.
Эрозии, представляющие собой мелкие
поверхностные множественные дефекты
слизистой оболочки размером 2—3 мм,
располагаются преимущественно в
проксимальном отделе желудка.
Появлению эрозий и стрессовых язв
предшествует тяжелая механическая
травма, обширные ожоги, шок, гипоксия,
тяжелая операционная травма, экзогенная
и эндогенная интоксикация. Основной
причиной эрозивного гастрита является
гипоксия слизистой оболочки, обусловленная
нарушением микроциркуляции, повышением
проницаемости капилляров и ишемией
стенки желудка. Слизистая оболочка
отечная, обычно покрыта множественными
петехиями и кровоизлияниями. На фоне
ослабления защитного слизисто-бикарбонатного
барьера возникает повреждение слизистой
оболочки соляной кислотой и пепсином.
Важную роль в нарушении микроциркуляции
и повреждении слизистой оболочки играет
обратная диффузия водородных ионов.
Диагноз устанавливают
по клиническим и типичным эндоскопическим
данным. Лечение, как правило, консервативное.
Назначают антисекреторные препараты:
омепразол, ингибиторы Н2-рецепторов
(ранитидин, фамотидин), сукральфат,
антациды, средства, уменьшающие
кровенаполнение слизистой оболочки
(секретин, октапрессин), раствор адреналина
внутрь для местного воздействия на
капилляры. Желудок периодически
промывают холодной водой (при
температуре около 4°С) для удаления
сгустков крови и остановки кровотечения.
По полной программе проводят интенсивную
терапию. Кровоточащие эрозии и язвы
коагулируют через эндоскоп. Успешность
лечения 90%.
Необходимость
в операции возникает редко. Применяют
селективную проксимальную ваготомию,
иногда ушивание дефектов, перевязку
артерий, питающих желудок, и совсем
редко — резекцию желудка.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Наиболее частые осложнения язвенной болезни желудка и двенадцатиперстной кишки в практической медицине принято относить к разряду хирургических заболеваний. Учитывая этот факт, пациенты, которые заболели язвенной болезнью желудка либо 12-перстной кишки и получили осложнения язвы желудка, обязательно подлежат наблюдению хирургов и доставляются в экстренном порядке в стационарные отделения хирургического профиля. Если неосложнённая язвенная болезнь желудка имеет типичную симптоматику, диагностика не вызывает у специалистов серьёзных затруднений.
Следует отметить, что при подозрении на развитие такого осложнения язвенной болезни, как перфорация, категорически противопоказано проведение ряда диагностических процедур – фиброгастроскопии и рентгеноскопического исследования. Чтобы подтвердить диагноз, хирурги назначают пациентам обзорное рентгенографическое обследование полости живота. В области печени отслеживается участок скопления газа в желудке, имеющий серповидную форму.
Как правило, к осложнениям язвенной болезни относятся прободение язвы, иначе называемое перфорация, прорастание в соседние ткани, пенетрация, озлокачествление – малигнизация, кровотечение из желудочно-кишечного тракта и сужение привратникового отдела (пилоростеноз).
Прободение (перфорация)
В 8% заболеваний, если заподозрена язвенная болезнь желудка, она осложняется прободением либо перфорацией мышечной стенки желудка, а также стенки 12-перстной кишки.
Перфорация язвы желудка
Процесс прободения стремительный и развивается внезапно. Как правило, перфорация провоцируется обильным употреблением острой, а также жирной пищи или принятием спиртного.
Клинические проявления
- Развиваются внезапные сильно выраженные разлитые боли в проекции брюшной полости (в клинической практике носит название кинжальной боли).
- Выраженная боль в ряде случаев заболевания иногда приводит к развитию болевого шока.
- Брюшная стенка сильно напряжена – так называемый доскообразный живот.
- При осмотре хирург обнаруживает положительный симптом Щёткина – Блюмберга – наиболее характерный признак раздражения брюшины, свидетельствующий о развитии перитонита.
- У пациента сухой язык, учащается сердцебиение, пульс может стать нитевидным. Очень быстро развивается симптом, называемый лицо Гиппократа.
- Перкуторно в области верхней части эпигастрия определяется высокий тимпанический звук. В правом подреберье отмечается исчезновение тупого печёночного звука. На флангах живота, напротив, перкуторный звук притупляется.
- Аускультативно в полости живота исчезает звук перистальтики кишечника. На уровне пупка определяются сердечные тоны. В верхних областях живота выслушиваются хрипы и жёсткое дыхание (симптом Кёнигсберга).
- Пальцевое обследование области прямой кишки определяет наиболее резкую боль в задней части дугласова пространства.
Если у пациента не была своевременно диагностирована перфорация и не оказана неотложная помощь, через 8 часов поле прободения развивается клиническая картина разлитого перитонита.
Болезненное ощущение в области язвы
Атипичные перфорации
Возникновение атипичной формы перфорации иногда вызывает сложности при диагностике, учитывая, что картина развивается стремительно и счёт может идти на минуты. Позднее обращение за помощью в отделение хирургии существенно осложнит диагностику и оказание помощи. Открытая перфорация может прикрываться стенкой сальника и протекает в две стадии.
Вначале отмечается острая клиническая картина прободения, аналогичная описанной выше. Далее следует период постепенного угасания патологического процесса, он наступает через 60-80 минут. При этом общее самочувствие пациента немного улучшается. Боль в животе становится менее интенсивной, исчезает доскообразное напряжение брюшной стенки.
Однако при этом нарастают симптомы общей интоксикации и сохраняются пальпаторные признаки раздражения брюшины. Это обусловлено тем, что прикрытие листком сальника перфорационного отверстия не бывает абсолютно герметичным, и из полости желудка происходит подтекание кислого разъедающего содержимого.
Развивается клиническая картина перитонита, может образоваться абсцесс под куполом диафрагмы или между кишечными петлями. Клиника снова приобретает яркий интенсивный характер.
Диагностика атипичных перфораций
Важным диагностическим критерием становится клинический осмотр и тщательное выяснение анамнеза.
- Характерным отличительным признаком служит многофазность протекания патологии.
- Подтвердить диагноз возможно диагностической лапароскопией.
- При отсутствии лапароскопического исследования проводится неотложная лапаротомия.
При формировании разлитой формы перитонита, вызванной осложнениями язвенной болезни, или при диагностической лапаратомии выявляются бессимптомные формы атипичной перфорации, которые происходят в тех ситуациях, когда отверстие открывается в листки сальника, а дальше распространяется по брюшной полости. Возможно излитие пищевых масс из 12-перстной кишки за пределы брюшины.
Пенетрация язвы
Пенетрация язвы желудка либо же двенадцатиперстной кишки сопровождается прорастанием в близлежащие ткани, с какими имеется связь через рубцово-изменённую ткань. Пенетрировать язва может в поджелудочную железу, листки сальника, тонкий кишечник и другие органы.
По клиническому течению пенетрацию подразделяют на три степени тяжести:
- Первая стадия характеризуется формированием каллёзной язвы желудка и воспалительным процессом окружающих тканей.
- При второй степени тяжести язва прорастает через толщину желудочной стенки или стенки двенадцатиперстной кишки. Образуются соединительнотканные спайки рядом с расположенными органами.
- Для третьей степени тяжести процесса характерно прорастание в рядом расположенные паренхиматозные органы. В полостях органов могут формироваться своеобразные ниши или свищи.
Клинические проявления
Развитие такого осложнения язвы желудка и двенадцатиперстной кишки существенно видоизменяет клиническую картину. Сезонность и суточная цикличность болевого синдрома исчезает, боль появляется независимо от приёма пищи и носит постоянный характер. При осмотре обнаруживаются сопутствующие симптомы воспалительного процесса в тех органах, куда произошла пенетрация. Диагностика осуществляется проведением фиброгастродуоденоскопии или рентгеноскопией желудка.
Клиническое исследование желудка
Рубцовый стеноз привратника
Частым осложнением язвенной болезни становится сужение просвета выхода из желудка или стеноз привратника.
Рубцовый стеноз привратника в качестве осложнения язвы желудка образовывается на фоне развития рубцовой деформации пилорического отдела, которая сопровождается нарушением моторики и эвакуаторной способности желудка. Стеноз пилорического отдела наиболее распространён в виде осложнения язвенной болезни у детей.
Клиническая картина рубцового сужения отличается характерными симптомами.
Болевой синдром становится постоянным и носит тупой тянущий характер. Усиление боли может происходить в вечернее время. После приступа рвоты боль уменьшается или исчезает вообще. В желудке ощущается тяжесть и распирание. Больной испытывает неприятные ощущения при прохождении пищевых масс через привратник. Появляется тошнота, частая рвота употреблённой пищей. При дальнейшем развитии стриктуры пилорического отдела рвота наступает сразу же поле того, как пациент поел.
Из-за недостатка поступления в организм питательных веществ больной начинает стремительно истощаться и терять в весе.
Степени стеноза
Всего различают три клинических степени стеноза. При первой степени (компенсации) – не отмечается заметного ухудшения общего состояния пациента. Масса тела при этом не снижается. Эвакуационные способности желудка незначительно снижены или не изменены, что подтверждается рентгеноскопическим исследованием с контрастным веществом.
При степени субкомпенсации происходит ухудшение общего состояния, пациент жалуется на повышенную утомляемость, снижение работоспособности и массы тела, появляется частая рвота. При рентгеноскопии эвакуация контрастного вещества из полости желудка значительно задерживается.
Исследование стеноза желудка
В стадии декомпенсации усиливается слабость, больной резко астенизирован, обезвожен. Выражено нарушение водно-электролитного баланса. В биохимических анализах крови выражена гипохлоремия. Эвакуация контрастного вещества при обследовании задерживается на 12 часов и более.
Малигнизация
Малигнизация представляет собой перерождение язвенной поверхности в злокачественное новообразование. Преимущественно такой патологический процесс наблюдается в хирургической практике при нахождении в желудке. В виде осложнения язвы двенадцатиперстной кишки процесс малигнизации наблюдается редко.
При малигнизации происходит постепенное уменьшение интенсивности болевого синдрома. Однако характер боли при этом становится постоянным. Связь появления боли с принятием пищи утрачивается. Пациент перестаёт жаловаться на изжогу. Аппетит снижается и заметно стремительное снижение массы тела и астенизация пациента.
Процессу малигнизации часто подвержены каллёзные язвы и язвы, которые рубцевались протяжённый период времени. Для своевременной диагностики показано проведение фиброгастроскопии с забором биопсии с трёх точек – краёв язвы, её дна и стенок. Малигнизация язвы относится к заболеваниям не только общехирургического, но и онкологического профиля.
Язвенное кровотечение
Увеличение поверхности язвы 12-перстной кишки или желудка в размерах иногда приводит к углублению язвенного дна и оголению сосудов, кровоснабжающих стенки желудка. Стенка сосудов может разъедаться агрессивным содержимым и способствовать развитию кровотечения. Симптоматика зависит от количества потерянной крови. Отдалённым последствием кровотечения становится развитие хронической железодефицитной анемии.
Признаками желудочного кровотечения при ЯБЖ станут внезапно развившаяся слабость и бледность больного, потеря сознания, резкое снижение артериального давления. Может открыться рвота с примесями алой крови или напоминающая по внешнему виду кофейную гущу. Стул при желудочном кровотечении приобретает жидкую дёгтеобразную консистенцию и чёрный цвет. Это частое и распространённое осложнение при язвенной болезни желудка и двенадцатиперстной кишки, требующее незамедлительного стационарного лечения.
Принципы лечения
Для оказания неотложной помощи проводится экстренная госпитализация пациента в хирургический стационар и заводится история болезни. Диагностика и лечение осложнений язвенной болезни желудка проводится с помощью гастроскопии. Возможно введение специальных препаратов для остановки кровотечения и ушивание кровоточащих сосудов.
Оперативная хирургия язвенной болезни включает в себя остановку кровотечения, ушивание язвы или резекцию части желудка. Выбор метода хирургического вмешательства зависит от стадии, на которой находится заболевание, степени распространённости процесса и локализации язвы.
При обнаружении такого осложнения язвы желудка и двенадцатиперстной кишки, как малигнизация, проводится радикальное оперативное лечение, даже не дожидаясь результатов биопсии. В послеоперационном периоде назначается химиотерапия и лучевая терапия.
Источник