На сколько дней выдается больничный лист после приступа панкреатита
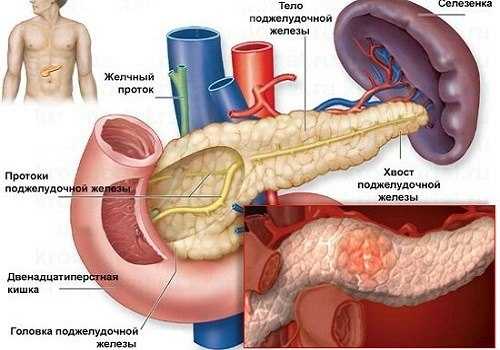
 Хронический панкреатит – тяжелое заболевание, развивающееся по разным причинам. В результате длительно протекающего воспалительного процесса в поджелудочной железе начинаются атрофические процессы, замещение паренхиматозной железистой ткани соединительнотканными структурами. В связи с развитием выраженных нарушений функций железы, многих больных беспокоит вопрос, положена ли им инвалидность при панкреатите, сколько можно находиться на больничном, и другие моменты, касающиеся экспертизы нетрудоспособности при данной патологии.
Хронический панкреатит – тяжелое заболевание, развивающееся по разным причинам. В результате длительно протекающего воспалительного процесса в поджелудочной железе начинаются атрофические процессы, замещение паренхиматозной железистой ткани соединительнотканными структурами. В связи с развитием выраженных нарушений функций железы, многих больных беспокоит вопрос, положена ли им инвалидность при панкреатите, сколько можно находиться на больничном, и другие моменты, касающиеся экспертизы нетрудоспособности при данной патологии.
Трудоспособность при заболевании панкреатитом
В зависимости от тяжести заболевания, времени лечения в стационаре, эффективности этого лечения и дальнейшего прогноза определяется длительность временной нетрудоспособности пациента.
Можно ли работать при панкреатите?
Острый реактивный панкреатит или обострение хронического воспаления поджелудочной железы сопровождается тяжелой симптоматикой болевого, диспепсического, интоксикационного синдрома:
- сильные боли в животе опоясывающего характера с иррадиацией в грудную клетку, спину,
- тошнота, неукротимая рвота, которая не облегчает состояние больного,
- повышенное газообразование в животе, вызывающее его вздутие,
- профузный понос,
- повышение температуры тела,
- общая слабость,
- снижение артериального давления,
- бледность кожных покровов, холодный пот,
- головокружение, головная боль.
При подобном состоянии больной абсолютно неспособен работать, он нуждается в немедленной медицинской помощи: его нужно положить в больницу и провести курс лечения. Лечение в домашних условиях при таком состоянии противопоказано.
После купирования приступа, прохождения курса полноценной терапии, стихания воспаления поджелудочной железы достигается этап стойкой, длительной ремиссии панкреатита. Это означает восстановление трудоспособности пациента, и он может вернуться к своей привычной работе, при условии соблюдения всех рекомендаций врача по образу жизни и питанию.
Сколько длится больничный с панкреатитом?
При развитии острого панкреатита пациент обычно поступает в хирургическое, терапевтическое или гастроэнтерологическое отделение многопрофильного стационара, где лечащий врач выписывает ему первичный лист нетрудоспособности (больничный) на весь этап стационарного лечения. После выписки из больницы больничный при панкреатите продлевается врачом поликлиники, у которого пациент в дальнейшем амбулаторно наблюдается и лечится.
При консервативной терапии временная нетрудоспособность обычно длится от 14 дней до 3 месяцев. Сколько дней пациент проведет на больничном, зависит от степени тяжести панкреатита.
Если была проведена операция, то длительность нахождения на больничном определяется с учетом вида хирургического вмешательства, эффективности такого лечения и от состояния поджелудочной железы (степени снижения функциональной активности органа).
Многих интересует, дают ли больному инвалидность после проведенной операции на поджелудочной железе. Здесь следует учитывать эффект, полученный после оперативного лечения. В случае благоприятного прогноза на восстановление работы поджелудочной листок временной нетрудоспособности можно продлевать вплоть до 10 месяцев.

Если же операция оказалась неэффективной или функции органа необратимо нарушены, то больничный лист максимально продлевают до 120 дней. Затем пациента направляют на медико-социальную экспертизу (МСЭ) для определения ему группы инвалидности, так как больной работать полноценно на прежнем месте работы и полностью восстановить свое здоровье уже не сможет.
Формы тяжести заболевания
В зависимости от того, сколько раз в год развиваются обострения, от степени тяжести панкреатита, наличия осложнений диагностируются разные стадии хронического воспалительного процесса:
Инвалидность при воспалении поджелудочной железы
Инвалидность или стойкая утрата трудоспособности при панкреатите устанавливается нередко. Эта патология находится на 3 месте среди всех заболеваний системы пищеварения, при которых дают инвалидность. Большая часть пациентов в результате первичного прохождения экспертизы (МСЭ) сразу же признаются инвалидами второй группы.
Дают ли инвалидность при хроническом панкреатите?
При продолжительном течении хронического панкреатита у пациента (взрослого или ребенка), неэффективности лечения, частых обострениях поджелудочная железа претерпевает серьезные изменения – меняется строение органа, нарушаются его функции в разной степени.
Возможность установления инвалидности появляется при развитии сахарного диабета и симптомов экзокринной недостаточности.
Инвалидность при панкреонекрозе
Панкреонекроз – это разрушение тканей железы из-за острого воспаления и патологического воздействия собственных панкреатических ферментов. Развитие этого состояния представляет серьезную опасность для жизни пациента и требует немедленной консультации хирурга и проведения операции (резекции поджелудочной железы). После этой инвалидизирующей операции больной вынужден пожизненно принимать разные лекарственные препараты в качестве заместительной терапии (постоянные инъекции инсулина, прием ферментных препаратов).
Такие пациенты в обязательном порядке направляются для прохождения МСЭ, определения степени нетрудоспособности и присвоения соответствующей группы инвалидности.
Противопоказанные виды и условия труда
Если больному дается 3 группа инвалидности, ему разрешено устроиться на работу с легкими, подходящими ему условиями труда.
Противопоказанными для инвалидов являются места работы с определенными характеристиками условий труда:
- средней тяжести и тяжелый физический труд,
- работа, связанная с интенсивными психоэмоциональными нагрузками,
- невозможность соблюдения рекомендаций врача по лечебному питанию на работе (труд, подразумевающий пропуски приемов пищи или отсутствие возможности употреблять только разрешенные врачом блюда),
- контактирование с токсическими соединениями, негативно воздействующими на печень и поджелудочную железу (гепатотропные и панкреатотропные яды).
Как и где назначается экспертиза на установление инвалидности?

При наличии показаний для установления инвалидности лечащий врач (терапевт, гастроэнтеролог или хирург) направляет пациента с хроническим панкреатитом в региональное бюро МСЭ по месту жительства.
Предварительно врач готовит посыльный лист – пакет документов, подтверждающих диагноз, наличие осложнений, результаты всех необходимых исследований, консультации смежных специалистов.
Показания к МСЭ и методы исследования
В бюро медико-социальной экспертизы направляются пациенты со 2 и 3 стадией хронического панкреатита, у которых установлено наличие следующих проявлений:
- обнаружение венозных тромбов в брюшной полости, малом тазу, нижних конечностях, нарушение работы тазовых органов, нижних конечностей,
- рецидивирующие внутренние кровотечения,
- частые обострения панкреатита (более 5 раз за год),
- наличие свищей после проведенного оперативного вмешательства на поджелудочной железе,
- установление диагноза сахарного диабета,
- тяжелое или средней тяжести снижение пищеварительной функции после проведенной операции по удалению железы.
Перед тем как получить направление на МСЭ, больной проходит стандартное обследование:
Критерии установления групп инвалидности
Специалисты разного профиля, входящие в состав врачебной комиссии в бюро МСЭ, изучают историю болезни, результаты обследования пациента и выносят вердикт (присваивают какую-либо группу инвалидности) по определенным критериям.

Если дали первую (самую тяжелую) группу, это означает, что у пациента резко ограничена жизнедеятельность, отсутствует трудоспособность, ему требуется постоянный посторонний уход:
- из-за выраженных нарушений работы системы пищеварения,
- из-за развития дистрофии, кахексии,
- из-за тяжелого сахарного диабета панкреатогенного характера,
- из-за развития тонкокишечной непроходимости, свищей в поджелудочной железе после проведенных операций.
Вторая группа инвалидности дается при серьезном ограничении нормальной жизнедеятельности пациента:
- из-за образования наружных стойких свищей,
- из-за формирования больших псевдокист (образования, похожие на опухоли) в поджелудочной железе,
- из-за регулярно рецидивирующих внутренних кровотечений.
Третья группа при хроническом панкреатите присваивается больным со 2 стадией болезни: при умеренно выраженном ограничении жизнедеятельности после консервативного лечения или операции без серьезных осложнений. Эту группу дают и людям с легким снижением функциональной активности поджелудочной, которые не могут работать более по своей привычной профессии: им требуется трудоустройство на особых условиях.
Хронический панкреатит – тяжелое заболевание, течение которого нередко осложняется развитием тяжелых состояний (панкреонекроз, абсцессы, панкреатические свищи, нарушения пищеварения). После проведенного медикаментозного или хирургического лечения и необходимого периода реабилитации лечащий врач определяет прогноз и целесообразность дальнейшего нахождения пациента на листе временной нетрудоспособности. При имеющихся показаниях к определению какой-либо группы инвалидности больного отправляют в территориальное бюро медико-социальной экспертизы после необходимого обследования.
Тест: на определение риска сахарного диабета 2 типа

Источник

Хронический панкреатит – тяжелое заболевание, развивающееся по разным причинам. В результате длительно протекающего воспалительного процесса в поджелудочной железе начинаются атрофические процессы, замещение паренхиматозной железистой ткани соединительнотканными структурами. В связи с развитием выраженных нарушений функций железы, многих больных беспокоит вопрос, положена ли им инвалидность при панкреатите, сколько можно находиться на больничном, и другие моменты, касающиеся экспертизы нетрудоспособности при данной патологии.
Трудоспособность при заболевании панкреатитом
В зависимости от тяжести заболевания, времени лечения в стационаре, эффективности этого лечения и дальнейшего прогноза определяется длительность временной нетрудоспособности пациента.
Можно ли работать при панкреатите?
Острый реактивный панкреатит или обострение хронического воспаления поджелудочной железы сопровождается тяжелой симптоматикой болевого, диспепсического, интоксикационного синдрома:
- сильные боли в животе опоясывающего характера с иррадиацией в грудную клетку, спину;
- тошнота, неукротимая рвота, которая не облегчает состояние больного;
- повышенное газообразование в животе, вызывающее его вздутие;
- профузный понос;
- повышение температуры тела;
- общая слабость;
- снижение артериального давления;
- бледность кожных покровов, холодный пот;
- головокружение, головная боль.

При подобном состоянии больной абсолютно неспособен работать, он нуждается в немедленной медицинской помощи: его нужно положить в больницу и провести курс лечения. Лечение в домашних условиях при таком состоянии противопоказано.
После купирования приступа, прохождения курса полноценной терапии, стихания воспаления поджелудочной железы достигается этап стойкой, длительной ремиссии панкреатита. Это означает восстановление трудоспособности пациента, и он может вернуться к своей привычной работе, при условии соблюдения всех рекомендаций врача по образу жизни и питанию.
Сколько длится больничный с панкреатитом?
При развитии острого панкреатита пациент обычно поступает в хирургическое, терапевтическое или гастроэнтерологическое отделение многопрофильного стационара, где лечащий врач выписывает ему первичный лист нетрудоспособности (больничный) на весь этап стационарного лечения. После выписки из больницы больничный при панкреатите продлевается врачом поликлиники, у которого пациент в дальнейшем амбулаторно наблюдается и лечится.
При консервативной терапии временная нетрудоспособность обычно длится от 14 дней до 3 месяцев. Сколько дней пациент проведет на больничном, зависит от степени тяжести панкреатита.
Если была проведена операция, то длительность нахождения на больничном определяется с учетом вида хирургического вмешательства, эффективности такого лечения и от состояния поджелудочной железы (степени снижения функциональной активности органа).
Многих интересует, дают ли больному инвалидность после проведенной операции на поджелудочной железе. Здесь следует учитывать эффект, полученный после оперативного лечения. В случае благоприятного прогноза на восстановление работы поджелудочной листок временной нетрудоспособности можно продлевать вплоть до 10 месяцев.

Если же операция оказалась неэффективной или функции органа необратимо нарушены, то больничный лист максимально продлевают до 120 дней. Затем пациента направляют на медико-социальную экспертизу (МСЭ) для определения ему группы инвалидности, так как больной работать полноценно на прежнем месте работы и полностью восстановить свое здоровье уже не сможет.
Формы тяжести заболевания
В зависимости от того, сколько раз в год развиваются обострения, от степени тяжести панкреатита, наличия осложнений диагностируются разные стадии хронического воспалительного процесса:
- Первая стадия характеризуется развитием обострений заболевания не более 2 раз за год. Продолжительность периода обострения в среднем – около 2 недель. Данные лабораторных анализов, определяющих функциональное состояние железы, и инструментальных исследований (УЗИ) – в пределах нормальных показателей.
- Вторая стадия хронического заболевания устанавливается при частоте приступов до 5 раз за год, продолжительности острых состояний − до 6 недель. При этой стадии болезни определяется умеренное снижение экзокринной функции поджелудочной – уменьшение секреции гидрокарбонатов, пищеварительных ферментов (липазы, трипсина, амилазы). Это приводит к нарушению процессов переваривания пищи и всасывания питательных веществ. Нередко страдает и эндокринная функция органа – уменьшается выработка инсулина, что приводит к развитию сахарного диабета с латентным течением. Показатели лабораторного обследования свидетельствуют об этих нарушениях, а на УЗИ органов брюшной полости выявляются признаки хронического панкреатита, холецистита.
- Третья стадия панкреатита связана с развитием приступов чаще 5 раз за 1 год. Продолжительность обострения на этой стадии заболевания – до 3 месяцев. В анализах крови, мочи, кала – признаки ухудшения экзокринной и эндокринной активности железы. Клинически – серьезное нарушение пищеварительных процессов, снижение веса, симптомы панкреатогенного диабета. По результатам инструментальных методов обследования выявляются осложнения хронических воспалительных процессов в поджелудочной и желчном пузыре – конкременты в главном панкреатическом протоке, кисты в тканях железы, признаки внутреннего кровотечения, венозного тромбоза, калькулезного холецистита.
Инвалидность при воспалении поджелудочной железы
Инвалидность или стойкая утрата трудоспособности при панкреатите устанавливается нередко. Эта патология находится на 3 месте среди всех заболеваний системы пищеварения, при которых дают инвалидность. Большая часть пациентов в результате первичного прохождения экспертизы (МСЭ) сразу же признаются инвалидами второй группы.
Дают ли инвалидность при хроническом панкреатите?
При продолжительном течении хронического панкреатита у пациента (взрослого или ребенка), неэффективности лечения, частых обострениях поджелудочная железа претерпевает серьезные изменения – меняется строение органа, нарушаются его функции в разной степени.
Возможность установления инвалидности появляется при развитии сахарного диабета и симптомов экзокринной недостаточности.
Инвалидность при панкреонекрозе

Панкреонекроз – это разрушение тканей железы из-за острого воспаления и патологического воздействия собственных панкреатических ферментов. Развитие этого состояния представляет серьезную опасность для жизни пациента и требует немедленной консультации хирурга и проведения операции (резекции поджелудочной железы). После этой инвалидизирующей операции больной вынужден пожизненно принимать разные лекарственные препараты в качестве заместительной терапии (постоянные инъекции инсулина, прием ферментных препаратов).
Такие пациенты в обязательном порядке направляются для прохождения МСЭ, определения степени нетрудоспособности и присвоения соответствующей группы инвалидности.
Противопоказанные виды и условия труда
Если больному дается 3 группа инвалидности, ему разрешено устроиться на работу с легкими, подходящими ему условиями труда.
Противопоказанными для инвалидов являются места работы с определенными характеристиками условий труда:
- средней тяжести и тяжелый физический труд;
- работа, связанная с интенсивными психоэмоциональными нагрузками;
- невозможность соблюдения рекомендаций врача по лечебному питанию на работе (труд, подразумевающий пропуски приемов пищи или отсутствие возможности употреблять только разрешенные врачом блюда);
- контактирование с токсическими соединениями, негативно воздействующими на печень и поджелудочную железу (гепатотропные и панкреатотропные яды).
Как и где назначается экспертиза на установление инвалидности?

При наличии показаний для установления инвалидности лечащий врач (терапевт, гастроэнтеролог или хирург) направляет пациента с хроническим панкреатитом в региональное бюро МСЭ по месту жительства.
Предварительно врач готовит посыльный лист – пакет документов, подтверждающих диагноз, наличие осложнений, результаты всех необходимых исследований, консультации смежных специалистов.
Показания к МСЭ и методы исследования
В бюро медико-социальной экспертизы направляются пациенты со 2 и 3 стадией хронического панкреатита, у которых установлено наличие следующих проявлений:
- обнаружение венозных тромбов в брюшной полости, малом тазу, нижних конечностях, нарушение работы тазовых органов, нижних конечностей;
- рецидивирующие внутренние кровотечения;
- частые обострения панкреатита (более 5 раз за год);
- наличие свищей после проведенного оперативного вмешательства на поджелудочной железе;
- установление диагноза сахарного диабета;
- тяжелое или средней тяжести снижение пищеварительной функции после проведенной операции по удалению железы.
Перед тем как получить направление на МСЭ, больной проходит стандартное обследование:
- ОАК, ОАМ.
- Биохимическое исследование крови.
- Тест толерантности к глюкозе (анализ Штауба-Трауготта).
- Копрологическое исследование для выявления стеатореи, креатореи, амилореи.
- Анализ на количество амилазы в моче.
- Исследование ферментной (панкреатической) активности (специальный анализ крови).
- Изучение концентрации панкреатических ферментов в дуоденальном содержимом натощак, а затем – с пищевой нагрузкой.
- УЗИ органов ЖКТ (поджелудочной, ее протоков, желчного пузыря и желчных протоков, печени).
- КТ органов брюшной полости.
- Рентгеноскопическое обследование пищеварительного тракта.
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография).
Критерии установления групп инвалидности
Специалисты разного профиля, входящие в состав врачебной комиссии в бюро МСЭ, изучают историю болезни, результаты обследования пациента и выносят вердикт (присваивают какую-либо группу инвалидности) по определенным критериям.

Если дали первую (самую тяжелую) группу, это означает, что у пациента резко ограничена жизнедеятельность, отсутствует трудоспособность, ему требуется постоянный посторонний уход:
- из-за выраженных нарушений работы системы пищеварения;
- из-за развития дистрофии, кахексии;
- из-за тяжелого сахарного диабета панкреатогенного характера;
- из-за развития тонкокишечной непроходимости, свищей в поджелудочной железе после проведенных операций.
Вторая группа инвалидности дается при серьезном ограничении нормальной жизнедеятельности пациента:
- из-за образования наружных стойких свищей;
- из-за формирования больших псевдокист (образования, похожие на опухоли) в поджелудочной железе;
- из-за регулярно рецидивирующих внутренних кровотечений.
Третья группа при хроническом панкреатите присваивается больным со 2 стадией болезни: при умеренно выраженном ограничении жизнедеятельности после консервативного лечения или операции без серьезных осложнений. Эту группу дают и людям с легким снижением функциональной активности поджелудочной, которые не могут работать более по своей привычной профессии: им требуется трудоустройство на особых условиях.
Хронический панкреатит – тяжелое заболевание, течение которого нередко осложняется развитием тяжелых состояний (панкреонекроз, абсцессы, панкреатические свищи, нарушения пищеварения). После проведенного медикаментозного или хирургического лечения и необходимого периода реабилитации лечащий врач определяет прогноз и целесообразность дальнейшего нахождения пациента на листе временной нетрудоспособности. При имеющихся показаниях к определению какой-либо группы инвалидности больного отправляют в территориальное бюро медико-социальной экспертизы после необходимого обследования.
Список литературы
- Федеральный закон от 24.11.1995 №181-ФЗ (ред. от 29.12.2015) «О социальной защите инвалидов в Российской Федерации».
- Составители: П.В. Гарелик, И.Я. Макшанов. Интенсивная консервативная терапия острого панкреатита: Учебно-методическое пособие. Гродно 2000 г.
- Герасимчик П.А., Спас В.В., Шапель И.А. и др. Интенсивная терапия больных с острым деструктивным панкреатитом в условиях многопрофильной больницы. Медицинские новости 2005 г. №7 стр.64–66.
- Подкорытова О. Л. и др. Заместительная почечная терапия в комплексном лечении тяжелого острого панкреатита. Анестезиология и реаниматология 2008 г. № 6 стр. 63–66.
- Хазанов А.И., Васильев А.П., Спесивцева В.Н. и соавт. Хронический панкреатит, его течение и исходы. М.: Медицина, 2008 г.
Источник
