Можно ли нутридринк при панкреатите
Энтеральное питание представляет собой лечебное или дополнительное искусственное питание специальными смесями. Применяется к больным, которые находятся в критическом состоянии либо не могут восполнить пищевые потребности с помощью обычной еды (пищевая недостаточность).
Такое питание позволяет поддерживать нормальное функционирование организма, иммунитет и предотвращать осложнение недуга развитием инфекционных процессов.
Что означает нутриционная поддержка?
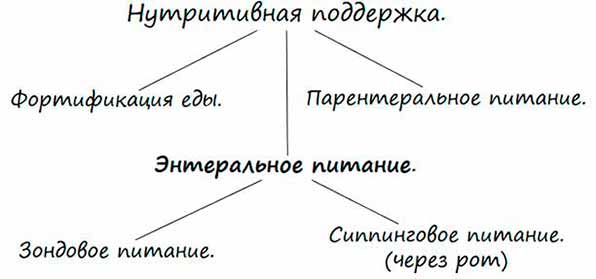
Нутриционная поддержка представляет собой обеспечение поступления в организм питательных веществ и полезных элементов путем приема/введения специальных смесей в случаях, когда больной не может удовлетворить питательные потребности организма обычной едой.
В средствах информации ее еще могут называть клиническим, искусственным питанием, нутритивной поддержкой.
Существует два вида нутриционной поддержки:
- Парентральная – питательные вещества вводят внутривенно.
- Энтеральная – смеси принимаются через ротовую полость или вводятся в желудок/кишечник при помощи зонда, наложенную на желудочно-кишечную область стому.
Показанием для использования данной поддержки является питательная недостаточность, когда человек вследствие критического, послеоперационного состояния, серьезной патологии не имеет возможности восполнять питательные нужды обычным способом и привычной едой.
К критериям такой недостаточности относятся следующие показатели:
- индекс массы тела: девятнадцать и меньше;
- дефицит массы: десять процентов;
- количество общего белка – меньше 60 г/л;
- количество альбумина – меньше 35 г/л;
- лимфоциты – меньше 1800 в мм3 крови.
В зависимости от тяжести недуга, возможности пациента употреблять пищу и способностей организма ее усваивать в полном объеме, нутриционное питание может быть полным, неполным и дополнительным.
В каких случаях необходима питательная поддержка организма?

Нарушение питания приводит к ослаблению иммунитета, развитию инфекций, ухудшению вентиляционных возможностей, ослаблению дыхательных мышц, нарушению работоспособности всех органов и систем. В результате значительно повышается риск смерти больного.
Нутритивная поддержка дает возможность поддерживать жизнедеятельность пациента, функционирование его внутренних органов в критических состояниях или при тяжелых заболеваниях, помогает предотвратить осложнение болезней и летальный исход вследствие недостаточности питательных веществ, предупредить развитие инфекций, сократить послеоперационную летальность, поддерживать иммунитет.
Таким образом, нутриционная поддержка может осуществляться в следующих случаях:
- Белково-энергетическая недостаточность и невозможность ее восполнить обычным питанием.
- Критические состояния.
- Онкозаболевания.
- Проведение радиотерапии.
- Тяжелое нарушение процессов переваривания и усваивания пищи при заболеваниях органов ЖКТ (например, панкреатит, перитонит, энтероколит, обструктивное поражение пищевода), синдром патологии всасывания питательных веществ стенками кишечника.
- Интенсивная потеря массы тела даже при калорийном питании у больных туберкулезом, муковисцидозом, анорексией, СПИДом, ВИЧ-инфицированных.
- Интенсивная потеря массы тела у детей неизвестной этимологии либо в случае поражения болезнью.
- Нарушение пищеварительных, обменных процессов при заболеваниях инфекционного характера.
- Невозможность употреблять пищу естественным путем через рот.
- Затяжной стоматит, нарушение жевательных функций, которые приводят к потере веса.
- Тяжелые ожоги, травмы, отравления.
- Необходимость восстановления организма в послеоперационный период (это могут быть операции разного характера, не только на органах ЖКТ), в том числе при наличии осложнений.
- Тяжелые черепно-мозговые травмы и травматические поражение лица, сопровождающиеся потерей сознания.
- Некоторые виды психических болезней, нервных расстройств (например, нервная анорексия, нервная булимия, тяжелое депрессивное состояние, фобии, патология Паркинсона).
Противопоказания для искусственного питания
Искусственное питание не применяется, если нарушения в питании не большие и человек может обеспечить потребности в полезных веществах естественным путем обычной пищей.
Энтеральное питание не применяется при:
- Непереносимости смеси.
- Электролитных нарушениях.
- Недостаточности кровообращения.
- Острой недостаточности почек и печени.
- Тромбоэмолии.
- Потере веса при прогрессирующем поражении раком, устойчивым к проводимой терапии.
- Быстро прогрессирующем раке, который хорошо поддается терапии.
- Непрекращающаяся рвота.
- В большинстве случаев осуществления химиотерапии.
- Развитии шока.
- Превышении уровня сывороточного лактата 3-4 ммоль на литр.
- Гипоксии, когда рО меньше 50 мм.рт.ст.
- Ацидозе, когда уровень кислотности меньше 7,2 ед., а рО больше 80 мм.рт.ст.
- Тяжелых осложнениях после операции.
- Тяжелых травмах и гнойно-септических процессах.
- Кишечной непроходимости.
- Патологии всасывательных процессов в кишечнике.
- Кровотечении в желудке либо кишечнике.
В этих случаях используется парентеральное питание (внутривенное). Следует отметить, что абсолютных противопоказаний для парентерального питания не существует, так как для жизнедеятельности организм нуждается в питательных веществах. Единственным относительным противопоказанием такой поддержки может быть процесс проведения операции.
Алгоритм энтеральной терапии при панкреатите
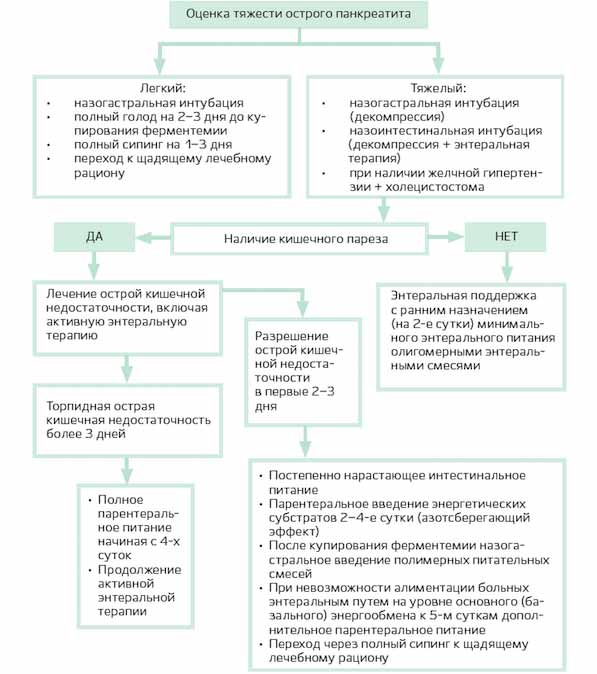
Если у больного легкая форма острого панкреатита, первые 2 дня показан полный голод. После купирования острого воспалительного процесса разрешается употребление негазированной щелочной минеральной воды и полимерных изонитрогенных изокалорических смесей (Нутриэн, Джевити-1, Нутризон):
- В первые сутки употребляется по 100 мл состава шесть раз в день.
- На вторые сутки — по 150 мл состава шесть раз в день.
- На четвертые-пятые сутки при положительной реакции организма на смеси осуществляется переход на щадящий рацион питания.
При тяжелом остром панкреатите обычно устанавливают назогастральный и эндоскопически назоинтестинальный зонды. Последний устанавливают для уменьшения давления на стенки верхнего отдела кишечника, выведения токсической жидкости и осуществления энтеральной терапии для профилактики непроходимости кишечника. После изъятия эндоскопа проверяется правильное месторасположение зонда (сбоку от трейтцевой связки на 30-40 см).
Энтеральное питание при панкреатите осуществляется согласно следующему алгоритму:
- Внутрикишечное капельное введение через назоинтестинальный зонд приготовленного цитопротективного раствора (один пакетик Регидрона, разведенного в одном литре воды и с добавлением 1 грамма аскорбиновой кислоты и 10 мл цитофлавина) либо смеси Интестамин с электролитами, антиоксидантами и глутамином.
- Спустя два часа проверяют наличие остатков введенного раствора (если количество остатков больше 100 мл – цитопротективный раствор вводится в прежнем количестве и часовом режиме, если объем меньше 100 мл — инфузионный объем увеличивают на половину и контролируют остатки каждые три часа).
- На вторые сутки параллельно с введением цитопротективного раствора капельно начинают вводить энтеральное питание (до 300 миллилитров в день). Это должен быть изокалорический двадцатипроцентный раствор олигомерной смеси (например, Пептамен, Нутризон Пептисорб), скорость введения – 60 миллилитров в час.
- Если смесь переносится хорошо, на следующий день ее объем увеличивается вдвое, скорость введения сохраняется прежней. Если питание переносится плохо, вздувается живот, чувствуются боли — скорость введения веществ замедляется в два раза. Если признаки расстройства органов ЖКТ сохраняются — на полдня или день нужно отменить введение смесей и вводить только глюкозный электролитный раствор и энтеропротекторы.
- Параллельно с питанием в первые дни через каждые три часа обязательно вводятся энтеросорбенты (Смекта, Полисорб), и четыре раза в день пробиотики (Хилак Форте по 2 мл на прием).
- Если больной хорошо переносит олигомерные смеси, на третий день половину объема питания можно заменить полимерными изонитрогенными изокалорическими составами.
- На 5 сутки можно принимать олигомерные смеси в большем количестве или переходить на полимерные гиперкалорические гипернитрогенные смеси (Нутризон энергия, Джевити 1,5, Нутрикомп энергия). Лучше всего, если это будут энтеральные смеси с растворимой клетчаткой, имеющие бифидо-, лактогенный, трофический, энтеросорбирующий эффект.
- На пятый-шестой день питания больному нужно обеспечивать 25 ккал, а также 1 грамм белков на килограмм массы тела в день.
- Если на десятый день терапии сохраняется гипергликемия, нужно использовать диабетические полимерные составы.
Когда симптомы острого панкреатита будут купированы, после специального водного теста допускается постепенные переход на питание через назогастральный зонд.
Применяемые смеси

Энтеральные смеси при панкреатите вводятся после купирования острой амилаземии. Как правило, это 2-3 день поступления больного в стационар. Их вводят согласно определенной последовательности.
На третьи сутки вводятся олигомерные изонитрогенные изокалорические смеси. На четвертый день вводятся полимерные изонитрогенные изокалорические смеси. На пятый день можно употреблять увеличенное количество полимерных изонитрогенных изокалорических смесей или перейти на полимерное гиперкалорическое гипернитрогенное питание.
| Вид | Название | Белки | Углеводы | Жиры | Калории на 1 мл. | Возраст | Цена |
| Олигомерные (полуэлементные, практически полностью всасываются) | Пептамен Энтрал 400 г) | 5 | 12,7 | 3,7 | 1,25 | с 1 года | 760 руб. |
| Нутризон Пептисорб (500 г) | 4 | 17,6 | 1,7 | 1 | с 1 года (детям 1-3 лет только как доп. питание) | 1 058 руб. | |
| Нутриэн Элементаль (500 г) | 4, 1 | 13,7 | 3,2 | 1 | с 3 лет | 974 руб. | |
| Полимерные изонитрогенные изокалорические (полноэлементные, малокалорийные составы с небольшим количеством белков) | Нутризон | 4 | 12,3 | 3,9 | 1,25 | с 1 года | 435 руб. за 1 литр |
| Нутриэн Стандарт 350 г | 4,3 | 12,2 | 3,8 | 0,5-2 ккал | с 3 лет | 520 руб. | |
| Нутрикомп Стандарт 500 мл | 3,8 | 13,7 | 3,8 | 1 | с 1 года | 245 руб. | |
| Фрезубин Оригинал 500 мл | 3,8 | 13,8 | 3,4 | 1 | с 1 года | 231 руб. | |
| Полимерные гипернитрогенные гиперкалорические (полноэлементные составы, насыщенные белками и с большей калорийностью) | Джевити 1,5 (содержит пищевые волокна — 12 г/л и фруктоолигосахариды 10 г/л) | 6,38 | 20,1 | 4,9 | 1,5 | с 2 лет | от 600 руб. за 1л. |
| Нутридринк | 6 | 18,4 | 5,8 | 1,5 | с 3 лет | 202 руб. за 200 мл | |
| Нутризон Энергия | 6 | 18,3 | 5,8 | 1,5 | с 1 года | 610 руб. за 1 литр | |
| Нутрикомп Энергия (содержит пищевые волокна) | 7,5 | 18,8 | 5 | 1,5 | с 1 года | 313 руб. за 0, 5 л. |
Количество белков, жиров и углеводов, представленное в таблице, рассчитано на 100 мл продукта.
Смеси также обогащены минеральными элементами (кальцием, фосфором, калием, магнием, натрием, железом, марганцем, йодом и т.д.), витаминами А, Д, Е, К, В, РР. Некоторые из полимерных составов содержат пищевые волокна. Детям в возрасте от 1 до 6-10 лет составы необходимо давать с осторожностью, под наблюдением врача.
При воспалении тканей и протоков поджелудочной железы чаще всего применяют состав от Нутридринк. При панкреатите принимать его не только полезно, но и вкусно. В продаже есть смеси с большим выбором разного вкуса: банан, ваниль, кофе, клубника. Это один из полимерных составов, который обладает приятными вкусовыми качествами, качественным, легкоусвояемым белком, оптимальным соотношением жирных кислот.
Также можно найти Нутрикомп с привкусом ванили. Большинство остальных составов обладают нейтральным вкусом.
Загрузка…
Источник
Цель лечения хронического панкреатита
Создание функционального покоя для поджелудочной железы, купирование болевого синдрома, ингибирование панкреатической секреции, предотвращение развития осложнений.
Показания к госпитализации
Манифестацию и обострение хронического панкреатита следует считать показаниями для госпитализации.
Немедикаментозное лечение хронического панкреатита
Основные принципы лечения хронического панкреатита предусматривают обязательное назначение лечебного питания с пониженным содержанием жира и физиологической нормой белка для обеспечения функционального покоя поджелудочной железы.
Лечебное питание при хроническом панкреатите основано на механическом, термическом и химическом щажении поджелудочной железы, подавлении гиперферментемии, уменьшении застоя в протоках и двенадцатиперстной кишке, уменьшении рефлекторной возбудимости жёлчного пузыря.
К настоящему времени разработана концепция нутритивной поддержки при панкреатите, пересмотрено отношение к продолжительности «голодной» диеты, парентеральному (ПП) и энтеральному питанию (ЭП). Доказано, что голодание усиливает темпы липолиза, провоцирует гипо- и диспротеинемию, метаболический ацидоз, усугубляет дегенеративные изменения в поджелудочной железе.
Нутритивная поддержка предусматривает полноценное кормление с частичным или полным парентеральным и энтеральным питанием. Основная цель метода — обеспечение организма высокоэнергетическими веществами (углеводами, липидами), пластическим материалом (аминокислотами), а также коррекция метаболических расстройств и восстановление трофологического статуса больного. Ранние парентеральное питание и энтеральное питание ускоряют репаративные процессы в ЖКТ. Алгоритм нутритивной поддержки корректируют с учётом состояния больного, показана диета № 5а. Лечебное питание представляет собой фармакотерапию различных метаболических нарушений — основной путь качественного обеспечения энергопластических потребностей организма больного.
При тяжёлом течении хронического панкреатита назначают полное парантеральное питание — единственный способ белково-энергетической нутритивной поддержки в подобной ситуации. Современные препараты для парентерального питания позволяют нормализовать азотистый, энергетический и водно-солевой обмен; в их состав входят донаторы пластического материала для синтеза белка (растворы аминокислот), растворы углеводов (мальтодекстроза) и жировые эмульсии, способствующие иммобилизации циркулирующей в крови панкреатической липазы и восполнению дефицита незаменимых омега-3 и омега-6 жирных кислот.
Растворы аминокислот (аминостерил, аминосол, полиамин и др.) вводят внутривенно, у детей суточная потребность в белках составляет 2-4 г/кг. Назначают раствор аминосолав дозе 600 ккал внутривенно капельно со скоростью 20-40 в мин, 500-1000 мл/сут, новорождённым с массой тела до 5 кг — 100-200 мл/сут, детям с массой тела более 5 кг — 1000 мл/сут.
Жировые эмульсии интралипид или липофундин10-20% должны составлять 5-10% калорийности питания. Внутривенно назначают 10% раствор липофундинакапельно, вводят со скоростью 20-30 в мин из расчёта 1-2 г/кг в сут (10-20 мл/кг в сут), 20% раствор по 5-10 мл/кг в сут, максимальная суточная доза составляет 4 г/кг.
Глюкоза обеспечивает основную калорийность смесей для парентерального питания. У детей первого года жизни суточная потребность в глюкозе достигает 25-30 г/кг в сут. В растворы для парентерального питания также входят вода, электролиты, минеральные вещества и витамины. Эффективность парентерального питания оценивают по стабилизации массы тела ребёнка, повышению содержания сывороточного альбумина, уровня гемоглобина и восстановлению моторики ЖКТ.
При стихании болевого синдрома и диспептических расстройств ребёнка переводят на энтеральное питание через назогастральный зонд (установленный в тощей кишке) или приём смесей через рот. При сохранении основных функций ЖКТ предпочтение отдают раннему энтеральному питанию, имеющему ряд преимуществ. Если при парентеральном питании ЖКТ выключен из пищеварения, что ведёт к снижению содержания пищеварительных ферментов и прекращению их активной циркуляции в системе «тонкая кишка-кровь-ткань», то при энтеральном питании темпы поступления питательных веществ в клетку регулируют механизмы, поддерживающие гомеостаз.
При панкреатите детям назначают смеси «Нутриэн», «Нутризон», «Пентамен» и др. Жиры смесей представлены триглицеридами, содержащими жирные средне-цепочечные кислоты, легко гидролизующиеся панкреатической липазой и всасывающиеся в кровеносных сосудах воротной вены, минуя лимфатическую систему. Жирные среднецепочечные кислоты в составе смеси для энтерального питания уменьшают осмолярность, увеличивают абсорбцию макронутриентов, уменьшают объём стула. Специализированные смеси можно применять в виде коктейлей или напитков (второй завтрак или полдник).
Медикаментозное лечение хронического панкреатита
Важнейшее значение в острый период панкреатита придают ликвидации болевого синдрома, для чего чаще всего используют сочетание анальгетиков и спазмолитиков. Метамизол натрия назначают внутрь детям 2-3 лет по 50-100 мг: 4-5 лет — 100-200 мг; 6-7 лет — 200 мг. 8-14 лет — 250-300 мг 2-3 раза в сут, внутримышечно или внутривенно 50% раствор по 0,1-0,2 мл/10 кг, но не более 2 г в сут. Парацетамол внутрь детям 6-12 мес назначают по 0,0025-0,05 г; 2-5 лет — 0.1-0,15 г; 6-12 лет — 0.15-0,25 г 2-3 раза в сут; старше 12 лет — 0,5 г 2-3 раза в сут. Папаверин назначают внутрь, подкожно, внутримышечно и внутривенно. детям от 6 мес до 1 года — по 10 мг; 1-2 лет — 20 мг; 3-4 года — 30 мг; 5-6 лет -40 мг; 7-10 лет — 50 мг; 10-14 лет — 100-200 мг в сут. Дротаверин дают внутрь детям 1-6 лет по 0,001-0,02 г 1-2 раза в сут, 6-12 лет — 0,02 г 1-2 раза в сут. Внутримышечно или внутривенно вводят 2% раствор препарата детям 1-4 года по 0.5 мл: 5-6 лет — 0,75 мл; 7-9 лет — 1,0 мл; 10-14 лет — 1.5 мл 1-3 раза в сут.
В целях уменьшения болевого синдрома применяют также М-холиноблокаторы. Платифиллин выписывают внутрь, подкожно, внутримышечно по 0.2-3 мг на приём в зависимости от возраста: высшая разовая доза составляет 0.01 г. суточная — 0.03 г. Гиосцина бутилбромид назначают внутрь детям младше 6 лет — по 10 мг 3-5 раз в сут, старше 6 лет — 1-20 мг 3-5 раз в сут подкожно, внутримышечно или внутривенно: детям младше 3 лет по 5 мг 3-4 раза в сут; 3-6 лет — 10 мг 3-4 раза в сут; старше 6 лет — 20 мг 3 раза в сут.
Для создания функционального покоя поджелудочной железы и подавления желудочной секреции используют антисекреторные средства: селективные блокаторы Н2-рецепторов гистамина, ингибиторы протонной помпы. Эти препараты показаны 1-2 раза в сут или однократно на ночь в течение 2-3 нед. Ранитидин детям назначают внутрь, внутримышечно или внутривенно по 2-8 мг/кг 2-3 раза в сут (не более 300 мг в сут) в течение 14-21 дня. Фамотидин дают внутрь детям до 7 лет по 20 мг в сут: старше 7 лет — 20-40 мг в сут в течение 14-21 дня. Омепразол назначают внутрь или внутривенно по 20 мг в сут, в течение 7-10 дней.
Коррекцию моторной функции желудка, двенадцатиперстной кишки, желчевыводящих путей достигают назначением лекарственных средств, нормализующих эвакуаторную деятельность. Домперидон внутрь детям старше 5 лет назначают по 5 мг 2 раза в сут, старше 10 лет — 10 мг 2 раза в сут в течение 7-10 сут. Цизаприд внутрь детям до 1 года назначают по 1-2 мг 2 раза в сут; 1-5 лет — 2,5 мг; 6-12 лет — 5 мг; старше 12 лет — 5-10 мг 3 раза в сут в течение 7-14 дней.
Основной препарат, применяемый для ингибирования панкреатической гиперферментемии в период обострения панкреатита — октреотид, аналог эндогенного соматостатина. Введение октреотида быстро купирует болевой синдром, значительно тормозит секрецию поджелудочной железы, желудка, печени, тонкой кишки, ингибирует моторику ЖКТ, снижает внутрипротоковую гипертензию, подавляет секрецию биологически активных веществ (секретина, холецистокинина, панкреозимина, соляной кислоты, пепсина). Противовоспалительное действие октреотида связано со стабилизацией клеточных мембран, блокадой цитокиногенеза, продукции простагландинов. Длительность действия препарата составляет 10-12 ч, вводят подкожно и внутривенно, детям до 7 лет назначают 25-50 мкг, старше 7 лет — 50-100 мкг 2-3 раза в сут в течение 5-10 дней.
Для купирования интенсивного болевого синдрома широко используют панкреатические ферменты, обезболивающее действие которых обусловлено тем, что при поступлении протеолитических ферментов (трипсина) в двенадцатиперстную кишку происходит торможение секреции секретина и холецистокинина, ингибирование панкреатической секреции, снижение давления в протоках и паренхиме железы, уменьшение интенсивности боли.
Заместительная ферментная терапия хронического панкреатита направлена на устранение нарушений переваривания жиров, белков и углеводов. В педиатрической практике предпочтение отдают ферментным препаратам, устойчивым к действию соляной кислоты за счёт кислотоустойчивой оболочки, обладающим активностью липазы не менее 25 000 ЕД на приём, имеющим оптимум действия в диапазоне рН 5-7, равномерно и быстро перемешивающимся с пищей, включающим микрокапсулы не более 2 мм в диаметре, быстро высвобождающим ферменты в двенадцатиперстной кишке. Наиболее эффективны микрогранулированные ферменты креон и панцитрат.
Ферментные препараты, допущенные к применению у детей разного возраста, — креон 10 000 и креон 25 000. Дозу ферментов подбирают индивидуально до получения терапевтического эффекта с учётом динамики клинико-лабораторных показателей. По достижении ремиссии больного переводят на поддерживающее лечение панкреатическими ферментами. Креон 10 000 (2500-3333 ЕД липазы) назначают внутрь детям до 1 года на каждые 120 мл грудного молока или молочной смеси — 1/4-1/3 капсулы, максимальная доза не должна превышать 10 000 ЕД на 1 кг массы тела в сут, детям старше 1 года и взрослым — 1-2 капсулы на приём пищи, 1/2-1 капсула при лёгкой закуске, максимальная доза не более 15 000-20 000 ЕД на 1 кг массы тела в сут. Панкреатин внутрь детям младше 1 года назначают по 0,1-0,15 г; 1-2 года — 0,2 г, 3-4 года — 0.25 г; 5-6 лет — 0,3 г: 7-9 лет — 0,4 г; 10-14 лет — 0,5 г 3-6 раз в сут.
Доказано, что при введении любого экзогенного фермента в двенадцатиперстную кишку по механизму обратной связи происходят блокирование выработки собственных панкреатических ферментов, уменьшение секреции поджелудочной железы, снижение внутрипротокового давления и стихание болевого синдрома. Критериями адекватной дозы пищеварительных ферментов считают увеличение массы тела ребёнка, уменьшение метеоризма, нормализацию стула и показателей копрограммы.
Для достижения максимального терапевтического эффекта заместительного лечения показано назначение антацидных препаратов, подавляющих действие соляной кислоты желудочного сока. Целесообразно использовать невсасывающиеся антациды, содержащие соединения алюминия и магния (алмагель, маалокс, фосфалюгель). Применение кальция карбоната и магния оксида считают нецелесообразным, данные препараты могут усугублять стеаторею. Алюминия фосфат внутрь детям до 6 мес назначают по 4 г (1/4 пакетика или 1 чайная ложка) до 6 раз в сут, после 6 мес — 8 г (1/2 пакетика или 2 чайные ложки) до 4 раз в сут, детям старше 6 лет — 16-32 г (1-2 пакетика) 2-3 раза в сут, через 1 ч после еды в течение 14-21 дня. Алюминия гидроксид внутрь детям младше 7 лет назначают по 5 мл 3 раза в сут, старше 7 лет — 10-15 мл 3 раза в сут (через 1 ч после еды и на ночь).
При выраженном обострении хронического панкреатита больному вводят реополиглюкин. глюкозо-солевые растворы, 10-20% раствор альбумина, СЗП. Альбумин применяют в виде 10% раствора, вводят внутривенно капельно по 100 мл в сут, всего 3-5 введений. СЗП применяют внутривенно капельно по 100-200 мл в сут, всего 3-5 введений. Антибактериальное лечение показано для предупреждения вторичного инфицирования, при угрозе формирования кист, свищей, перитонита и развития других осложнений. Амоксициллин/клавулановая кислота детям младше 1 года назначают внутрь по 0,187-0,234 г; 1-7 лет — 0.375-0,468 г; 7-14 лет — 0,750-0,936 г за 3 приёма, внутривенно в возрасте от 1 мес до 12 лет вводят по 90 мг/кг массы тела в сут, старше 12 лет — 3,6-4,8 г в сут на введение. Цефотаксим применяют внутримышечно и внутривенно по 50-100 мг/кг в сут за 2-4 введения.
При внешнесекреторной недостаточности поджелудочной железы патогенетически обоснована коррекция содержания жирорастворимых витаминов (A, D, Е, К), а также витамина С и группы В. Эффективность лечения хронического панкреатита оценивают по динамике болевого и диспептического синдромов, нормализации активности ферментов в крови и моче, показателей копрограммы, содержания фекальной эластазы и увеличению массы тела ребёнка.
Хирургическое лечение хронического панкреатита
При аномалиях развития органов гастродуоденохоледохопанкреатической зоны, деструктивном панкреатите и различных осложнениях хронического панкреатита показано хирургическое лечение.
Дальнейшее ведение
Состояние больных с хроническим панкреатитом необходимо длительно мониторировать, продолжительность наблюдения зависит от формы панкреатита, течения и степени нарушения внешне- и внутрисекреторной функции. Важный фактор комплексного лечения хронического панкреатита — санаторно-курортное лечение, в том числе на бальнеологических курортах.
Прогноз
У детей комплексное лечение панкреатита позволяет добиться стабилизации процесса и компенсации нарушенных функций ЖКТ. У части больных при тяжёлом течении болезни на фоне аномалий двенадцатиперстной кишки, жёлчных путей, структуры поджелудочной железы, наследственном характере патологии, развитии осложнений прогноз менее благоприятен. Добиться успешных результатов лечения можно при правильной организации реабилитации больных, что предупреждает прогрессирование хронического панкреатита, улучшает качество жизни и медико-социальную адаптацию ребёнка.
Источник


