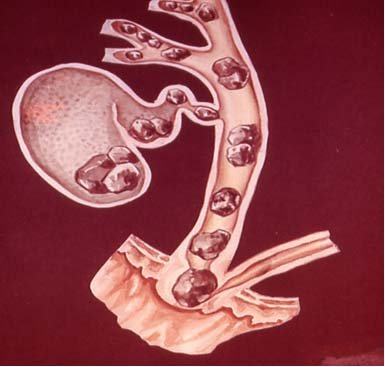
Можно ли магния сульфат при панкреатите
Ферменты поджелудочной железы — это вещества, вырабатываемые в вашей поджелудочной железе, которые играют жизненно важную роль в пищеварении. Если у вас развивается состояние, называемое хроническим панкреатитом, снижение или отсутствие производства этих ферментов может привести к дефициту фермента. Панкреатит может также вызвать начало дефицита в нормальном снабжении вашего организма минеральным магнием.
Видео дня
Основы поджелудочной железы
Ваша поджелудочная железа — это железа, расположенная в области за вашим животом. Когда вы едите, он выпускает пищеварительные соки, которые содержат несколько типов ферментов поджелудочной железы и другое вещество, известное как бикарбонат натрия. Эти соки входят в ваш тонкий кишечник и специфические ферменты внутри них разрушают белки, жиры и углеводы в вашей пище и готовят их для поглощения в вашем кровотоке. Два фермента поджелудочной железы, называемые трипсином и химотрипсином, разрушают белок, а ферментная липаза разрушает жир. Ферментная амилаза поджелудочной железы разрушает углеводы.
Понимание панкреатита
Обычно ваши ферменты поджелудочной железы не начинают работать до тех пор, пока они не перейдут из вашей поджелудочной железы в ваш тонкий кишечник. Однако у людей с панкреатитом эти ферменты активируются перед выходом из поджелудочной железы и начинают атаковать ткани поджелудочной железы. Большинство людей с этим расстройством изначально испытывают болезненные, быстро развивающиеся атаки, которые сохраняются на короткие промежутки времени. У некоторых людей эти атаки происходят со временем и в конечном итоге становятся хроническими или продолжающимися событиями. Потенциальные причины кратковременного или острого панкреатита включают генетическую предрасположенность, чрезмерный уровень жиров в крови, называемый триглицеридом, наличие эпидемического паротита или других инфекций и использование определенных лекарств. Большинство людей с хроническим панкреатитом являются алкоголиками, хотя условия, которые вызывают острые приступы, также могут привести к хроническим проблемам.
Дефицит поджелудочной железы
Если у вас хронический панкреатит, повреждение поджелудочной железы может полностью остановить производство ферментов поджелудочной железы. Врачи ссылаются на эту ситуацию как экзокринную недостаточность поджелудочной железы. Если ваше тело испытывает недостаток в ферментах поджелудочной железы, у вас могут быть серьезные проблемы с перевариванием или поглощением белков и жиров в вашем рационе. Потенциальные симптомы этих проблем включают неожиданную потерю веса и диарею, которая задерживается со временем. Если ваша поджелудочная железа обладает достаточным количеством урона, она также может прекратить производство ключевого гормона, называемого инсулином, который вам необходимо контролировать уровень сахара в крови или уровень глюкозы в крови. Люди, которые не могут контролировать свой уровень глюкозы, будут развивать расстройство глюкозы в крови, называемое диабетом.
Дефицит магния
Хронический панкреатит может спровоцировать дефицит магния, уменьшив способность вашего организма поглощать этот минерал из диетических источников, согласно исследованию, опубликованному в 2000 году исследователями Императорского медицинского колледжа Великобритании.Дефицит магния у людей с хроническим панкреатитом также может возникать вследствие связанных с этим случаев алкоголизма или диабета. Потенциальные симптомы недостатков этого минерала включают нарушения сна, рвоту, тошноту, раздражительность, нарушения сердечного ритма, синдром беспокойной ноги, психическое замешательство или агитацию, беспокойство, судороги и гипервентиляцию. Проконсультируйтесь с вашим врачом для получения дополнительной информации о панкреатите и связанных с этим недостатках ферментов магния или поджелудочной железы.
Источник

Поджелудочная железа – лечение лекарствами
Пациентов часто беспокоит вопрос: если болит поджелудочная железа, какие лекарства принимать? В частности, какие лекарства принимать при панкреатите? Ибо сахарный диабет – недуг той же самой железы (панкреас).
(Предлагаю ознакомиться со сборником, который содержит не только полезные, а также недорогие и вкусные блюда при панкреатите).
Вопрос этот рождает встречный: а какого срока давности панкреатическую болезнь вы имеете?
Так как при хроническом панкреатите методика приёма медикаментов и их спектр будут одними, при остром – совершенно иными. А поэтому назначения лекарств при болях в поджелудочной железе требуют тщательного изучения причины возникающей периодически или постоянно терпимой панкреатической боли.
При диагностированном хроническом воспалении панкреатической железы терапия будет состоять из следующих основных направлений:
- снятия спастического напряжения мускулатуры протока органа, осуществляемой спазмолитиками;
- седативного лечения – для достижения успокаивающего ЦНС эффекта (даёт возможность предотвратить спазм в протоках системы печень-панкреас);
- предотвращения процесса медленного аутолиза органа путём применения противовоспалительных веществ (антигистаминных, а также улучшающих микроциркуляцию в железе и снабжение её тканей кислородом: биостимуляторов для тканевой терапии, энергетиков);
- восстановления внешнесекреторной (обеспечивающей пищеварение) деятельности ферментами для поджелудочной железы – препаратами энзимных категорий
Следует иметь в виду: только комплексное лечение может дать ощутимый результат – назначение исключительно спазмолитиков и ферментов цели достичь не позволит.
Группы лекарств при болях в поджелудочной железе
Из медикаментов спазмолитической группы следует назвать бускопан, дюспаталин, дротаверин, тримедат,спазмалгон, но-шпу, баралгин, папаверин (папаверина гидрохлорид) в виде таблеток (монопрепарат или в комбинации с другими средствами). Их мы еще обсудим более подробно в следующей статье.
При недостаточности действия при приёме per os можно применить те же препараты в инъекционном виде. Либо пройти курс инъекций магнезии (магния сульфата), платифиллина гидротартрата, церукала (он же метоклопрамид, он же реглан).
Последнее лекарственное наименование, являющееся блокатором дофаминовых (D2)и серотониновых рецепторов, эффективно также как спазмолитик, хотя официально заявлено как средство противорвотного и противоикотного действия. Он полезен в том случае, когда у пациента на фоне интоксикации развивается застой в желудке и кишечнике, что также провоцирует усиленную работу поджелудочной железы.
К седативной группе, помимо «лёгких» для организма успокаивающих, типа валерианы, следует отнести и «серьёзную» категорию класса реланиума, феназепама, радедорма, сонапакса, реладорма, принимаемых внутрь в минимальных дозах (исключительно с седативной целью – не как снотворное).
Группу антигистаминных веществ возглавляют таблетки либо инъекции димедрола, хлорида (либо глюконата) кальция, либо можно прибегнуть к введению супрастина, пипольфена и аналогичным им.
 Предотвратить дегенерацию ткани железы помогут биостимуляторы из группы алоэ, стекловидного тела, торфота, апилака, пелотидодистиллята, а также витамины группы B в инъекциях и витамин C.
Предотвратить дегенерацию ткани железы помогут биостимуляторы из группы алоэ, стекловидного тела, торфота, апилака, пелотидодистиллята, а также витамины группы B в инъекциях и витамин C.
Хорошо действует на микроциркуляцию любой ткани применение пентоксифиллина (трентала), при этом нужно не забывать о феномене “обкрадывания”, актовегина (стимулятора регенерации тканей) и аналогичных им по действию средств.
Из ферментов для поджелудочной железы (препараты энзимные) эффективно применение панкреатина, панзинорма, фестала, дигестала, креона, микразима, мезим-форте. Эти вещества тоже нуждаются в отдельном разборе.
Креон особенно рекомендован именно при хроническом панкреатите. Оно обладает неоднократно доказанной эффективностью в плане наиболее полного расщепления жиров, белков и углеводов поглощаемой пищи, позволяющей достичь необычайной лёгкости их абсорбции в тонкой кишке.
Данными лекарствами лечение поджелудочной железы производится дома, в случае, когда госпитализация не требуется – боль и воспаление не способны пройти самостоятельно, но поддаются контролю от применения медикаментов. Более подробно узнать о панкреатите вы сможете скачав мое бесплатное руководство для больных панкреатитом. Для того, чтобы получить руководство, подпишитесь на рассылку в конце статьи.
Панкреатит на больничной койке
В случае же госпитализации вопрос, какие лекарства для лечения поджелудочной железы предпочтительны, решает ведущий врач.
В общих чертах это:
· остановка аутолиза (к сожалению, на 100% не гарантированный);
· дезинтоксикация путом массивного отмывания крови от токсинов путем использования специальных приборов для гемосорбции, гемофильтрации, гемодиализа,
и иные мероприятия, приводящие к восстановлению жизненных функций организма.
А значит, есть необходимость применения:
- анальгетиков и спазмолитиков: платифиллина, атропина и иных, вплоть до вводимых в/в капельно;
- антигистаминных и противовоспалительных веществ (вплоть до гормона соматостатина в случае панкреонекроза);
- седативных препаратов (седуксена, диазепама и им подобных)
и иных, необходимых в данном конкретном случае средств, применяемых в практике реанимации.
Поджелудочная железа болит. Какие лекарства принимать?
Если вы хотите точно быть уверены, какие лекарства принимать, когда болит поджелудочная железа, то ответ на вопрос логически проистекает из изменений, происходящих в разрушаемом органе, и решается лечащим врачом-специалистом.
Если панкреатит имеет хроническую (вялотекущую) форму, то тему можно не спеша обсудить с гастроэнтерологом – время для этого есть. Как и для проведения необходимых исследований.
Но когда наступает резкое обострение панкреатита с сильнейшей болью и общей реакцией организма в виде рвоты и нарастающего падения сердечно-сосудистого тонуса, тогда вопрос: поджелудочная железа болит, какие принимать лекарства? – играет решающую роль – здесь необходимо предотвратить развитие шока.
Прежде всего, следует устранить его первую составляющую – боль. Наиболее подходяща комбинация «аналгетик-спазмолитик – если спазмолитик и не решит проблему спазма панкреатического протока, то поможет снять гипертонус организма вследствие сильной боли. В некоторых случаях в стационарных условиях приходится прибегать к наркотическим веществам.
При развившемся дома припадке панкреатита это – всё.
Следующие действия – за бригадой «скорой помощи», которую с началом приступа необходимо вызвать немедленно! Когда употреблять медикаменты вредно. Как и «тянуть время»
Особого освещения заслуживает вопрос: когда возникает боль при панкреатите, какие принимать препараты – в разрезе того, что самовольным приёмом медикаментов можно ещё более усугубить ситуацию (вызвав как аллергическую реакцию, упадок сердечной деятельности). Поэтому применять следует исключительно те препараты, которые врач порекомендовал при приступе.
Самой распространённой ошибкой является тактика выжидания – приняв болеутоляющую таблетку, ждут полчаса-час – «скорую» же упорно игнорируют. Следует помнить: при обострении панкреатита счёт идёт не на часы – на минуты!
Но даже имея в наличии все разнообразие лекарств при болях в поджелудочной железе нужно помнить, что пренебрежение диетой сведут на нет все усилия врачей! Подробнее о диете при панкреатите
В последующих статьях мы более подробно разберем вопрос о том, какие лекарства принимать , когда болит поджелудочная железа по отдельным группам и даже препаратам. Сравним качество, стоимость и эффективность современнных медикаментов.
Актуальные проблемы здоровья: Советы и секреты от врача-эксперта
Как стать здоровым и радоваться жизни снова?





Источник
экспериментальная и клиническая гастроэнтерология | выпуск 117 | № 5 2015
информация | information
КТ) методов исследования ПЖ. Уровень глюкозы, холестерина, триглицеридов и билирубина в сыворотке крови определяли методом ИФА.
Результаты. У больных РПЖ уровень глюкозы был достоверно более высоким, по сравнению с больными ОП и ХП — (8,5±1,4) ммоль/л, (5,4±0,3) ммоль/л и (5,1±0,1) ммоль/л соответственно, р<0,05. У этой группы пациентов также был достоверно более высокий уровень билирубина — (89,9±27,5) мкмоль/л — по сравнению с больными ОП и ХП — (32,2±11,0) мкмоль/л и (13,4±1,8) мкмоль/л, р<0,05. Уровни триглицеридов не имели достоверных отличий у больных с различной патологией ПЖ (РПЖ — (1,7±0,3) ммоль/л, ХП — (1,86±0,10) ммоль/л и ОП — (1,88±0,11) ммоль/л, р>0,05). При этом у больных ХП уровень общего холестерина
был достоверно выше, чем у больных РПЖ и ОП — (5,8±0,1) ммоль/л, (5,0±0,6) ммоль/л и (4,1±0,2) ммоль/л, p<0,05. Все обследованные больные РПЖ предъявляли жалобы только на боли в правом подреберье, и у них были выявлены некоторые показатели холе-стаза и повреждения гепатоцитов: ЩФ — (185,0±12,7) ед./л, АЛТ — (108,4±33,5) ед./л, АСТ — (85,3±31,5) ед./л, амилаза — (44,9±14,9) ед./л, фибриноген — (2697±399) г/л, общий белок — (63,3±5,6) г/л.
Выводы. Такое сочетание клинических признаков с биохимическими маркерами билиарной патологии и инкреторной недостаточности ПЖ у больных РПЖ свидетельствует о необходимости дифференциальной диагностики патологии ПЖ и билиарного тракта на более ранних стадиях заболевания.
27. Особенности клинической симптоматики у больных раком поджелудочной железы
Григорьева И. Н.1,3, Романова Т. И.1, Суворова Т. С.2, Тов Н. Л. 2
‘НИИ терапии и профилактической медицины, Новосибирск, 2Новосибирский ГМУ, 3Новосибирский государственный университет, Россия
Цель: изучить клинические особенности у больных раком поджелудочной железы (РПЖ).
Материалы и методы. Были обследованы 130 больных (42 больных острым панкреатитом (ОП), 81 — хроническим панкреатитом (ХП), 7 — РПЖ). Средний возраст больных РПЖ составлял (63,6±4,9) года. Диагноз РПЖ, ОП, ХП верифицировали кли-нико-инструментальными методами.
Результаты. Давность заболевания РПЖ в среднем составила (3,5±1,1) месяца. Среди больных РПЖ 83,3 % лиц не курили, 16,7 % курили ежедневно. Половина опрошенных больных РПЖ отметили, что за последний год ни разу не употребляли алкоголь, 16,7 % лиц — несколько раз в году, но не ежемесячно и 33,3 % больных употребляли алкоголь 1-2 раза в месяц. ИМТ у больных РПЖ был равен (26,3±3,5) кг/м 2, у больных ОП — (23,8±1,0) кг/м2, у больных ХП — (26,3±0,6) кг/м 2, р>0,05. При этом 85,7 % больных РПЖ отметили значительное снижение массы
тела — (11,7±6,0) кг за 3-4 месяца с момента появления симптомов заболевания. Боль не беспокоила 42,8 % больных РПЖ, а частые боли отметили только 28,6 % лиц. Среди больных ХП частые и постоянные боли отметили 65,5 %, среди больных ОП — 48,6 %. Все больные РПЖ жаловались на боли в правом подреберье. У 75 % больных они были слабой интенсивности, у 25 % лиц — умеренные. У 1/2 больных РПЖ боли купировались самостоятельно, у 1/4 — голодом, еще у 1/4 боли не купировались. Эпизоды тошноты и рвоту отметили 25 % больных РПЖ. Особенно частой жалобой оказалась изжога (71,4 % лиц), при этом у 3/4 пациентов она была постоянной. Ощущение вздутия и переполнения в животе отметили 42,8 % обследованных лиц.
Выводы. Клиническая симптоматика РПЖ крайне разнообразна, что для своевременной диагностики этого заболевания требует комплексной оценки даже малоспецифичных симптомов.
28. Применение магния в комплексной терапии хронического панкреатита
Григус Я. И., Михайлова О. Д., Миронова В. Е., Молчанова Л. И.
Ижевская ГМА, Россия
Цель исследования: изучение клинических проявлений дефицита магния и его коррекция при хроническом панкреатите (ХП).
Материалы и методы. Обследованы 42 больных ХП в возрасте 31-64 лет. Мужчин было 18, женщин 24. Диагноз ХП устанавливался в соответствии со Стандартами диагностики и лечения ХП (НОГР, 2010). У пациентов кроме общеклинических исследований изучали концентрацию магния в сыворотке крови реактивами фирмы «HUMAN». Клинические признаки дефицита магния изучали с помощью специально разработанного опросника. Лейкоцитарный индекс интоксикации (ЛИИ) рассчитывали по методу Кальф — Калифа. В комплексную терапию пациентам были включены препараты магния: 25 % раствор магния сульфата
10 мл внутривенно 5 дней, затем Магне-В6 в течение 15 дней. Результаты исследования сравнивали с данными контрольной группы (15 здоровых лиц).
Результаты исследования. Концентрация магния в сыворотке крови у больных была снижена — (0,76±0,04) ммоль/л; ЛИИ составлял 0,86±0,11, в контрольной группе — (0,88±0,03) ммоль/л (р<0,05) и 0,54±0,09 (р<0,05) соответственно. Наряду с болевым и диспепсическим синдромами все пациенты отметили неврологические и кардиологические признаки гипомагниемии: частые головные боли — 73,8 % больных, нетерпение, желание делать одновременно много дел — 71,4 %, быстрая утомляемость — 61,9 %, чувствительность к изменениям погоды, к холоду — 53 %, изменение кожной чувствительности в виде гиперестезии — 30,1 %,
тезисы 15-го юбилейного съезда ногр… | abstracts 15th anniversary congress «gssr».
трудности с концентрацией внимания — 28,6 %. В ходе лечения кроме купирования болевого и диспепсического синдромов произошло восстановление уровня Мд в крови до (0,91±0,08) ммоль/л и снижение показателей ЛИИ до 0,57±0,08.
Заключение. Таким образом, при ХП помимо болевого и диспепсического синдромов выявляется клиническая симптоматика, свидетельствующая о недостатке магния, что важно учитывать при назначении комплексной терапии.
29. Влияние сукцината аммония на перекисное окисление липидов мембран митохондрий в зависимости от возраста животных
Гришина Е. В., Хаустова Я. В., Васильева А. А., Учитель М. Л., Маевский Е. И. ИТЭБ РАН, Пущино, Россия, e-mail: eim 1 l@moil.ru
В результате экспериментальных и клинических исследований появились основания предполагать, что прием сукцинат-содержащих препаратов (лекарственных средств, БАД, пищевых продуктов, обогащенных сукцинатом) может оказывать антиоксидантное воздействие. Однако у молекулы сукцината отсутствуют анти-оксидантные свойства. Известно, что изменение функционального состояния и энергизации митохондрий (МХ), вида окисляющегося в них субстрата могут существенно сказываться на про- и антиоксидантном статусе клеток, тканей и целостного организма.
Цель исследования заключалась в проверке возможного антиоксидантного воздействия окисления сукцината на уровне МХ. Исследования in vitro выполнены на изолированных МХ печени молодых и старых крыс. Для МХ старых животных характерны большая генерация свободных радикалов и увеличение интенсивности перекис-ного окисления липидов (ПОЛ) при значительном снижении активности антиоксидантных систем. Возрастное повреждение МХ моделировали in vitro замораживанием-оттаиванием. Кинетику ПОЛ регистрировали по потреблению О2 после внесения
в среду индуктора ПОЛ — комплекса Бе2+/3+ с АЭР. На уровне целостного организма цитобиохимиче-ски определяли степень восстановления нитроси-него тетразолия (НСТ). НСТ восстанавливается до формазана за счет двухэлектронного переноса в дыхательной цепи (окисление сукцината) и од-ноэлектронного переноса (свободнорадикальные утечки электронов в присутствии малоната) в МХ иммобилизованных лимфоцитов периферической крови молодых и старых крыс до и после трехнедельного курса амберена — антиклимактерической БАД, где 50 % состава представлены сукцинатом аммония.
ПОЛ в МХ старых животных запускалось быстрее и с большей скоростью, чем в МХ молодых крыс. Соответственно, в интактных и поврежденных МХ старых животных окисление сукцината в несколько раз активнее тормозило ПОЛ, чем в МХ молодых крыс. Окисление 3-ги-дроксибутирата, неспособного превращаться в сукцинат, практически не влияло на ПОЛ. В МХ лимфоцитов периферической крови старых крыс антиоксидантный эффект амберена был в несколько раз выраженнее, чем у молодых крыс.
30. Активность кишечных пищеварительных ферментов и всасывание глюкозы у крыс при пониженном уровне глюкокортикоидов в крови
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Громова Л. В., Дмитриева Ю. В., Алексеева А. С., Багаева Т. Р., Груздков А. А.
Институт физиологии им. И. П. Павлова РАН, Санкт-Петербург, Россия, e-mail:gruzdkov@pavlov.infran.ru
Цель: определить активность кишечных пищеварительных ферментов и оценить всасывание глюкозы при пониженном уровне кортикостерона в крови у крыс после адреналэктомии с замещением по кортикостерону.
Материал и методы. Опыты проводили на 4 группах крыс: 1 — лапаротомия (К1); 2, 3 и 4 — адреналэктомия: 2 — кортикостерон подкожно 1,5 мг/кг (К2), 3 — кортикостерон подкожно 0,5 мг/ кг (О1), 4 — без замещения по гормону (О2). Крысам К1 и О2 ежедневно подкожно вводили пропи-ленгликоль — растворитель гормона. Крысы К2, О1, и О2 получали после операции в дополнение к воде раствор 0,9 % ЫаС1. Активность ферментов определяли стандартными методами. Всасывание глюкозы оценивалось по динамике свободного потребления голодавшими (18-20 ч) крысами раствора глюкозы (20 %).
Результаты. В течение 3 недель эксперимента у крыс всех групп был близкий прирост массы
тела. В конце опыта уровень кортикостерона в крови, определенный через 1 ч после его введения, у крыс К2, О1 и О2 составлял 22,0 мкг/дл, 7,8 мкг/дл и 1,2 мкг/дл соответственно. Масса слизистой оболочки тонкой кишки и активность мальтазы (в расчете на грамм ткани и на всю кишку) у крыс О1 и О2 была выше, а активность щелочной фосфатазы и аминопептидазы М не менялись по сравнению с К1 и К2. Скорость потребления глюкозы, определенная через 2,5 недели после начала опыта, у крыс О1 и О2 была ниже, чем у К1 и К2.
Выводы. Пониженный уровень кортикостерона в крови ведет к увеличению массы слизистой оболочки тонкой кишки и активности мальтазы — ключевого фермента при гидролизе пищевых углеводов, не влияя на активность других ферментов (щелочная фосфатаза и аминопептидаза М), но снижает способность тонкой кишки к всасыванию глюкозы.
Источник