Может ли гипогликемия вызвать панкреатит
Гипогликемия первично панкреатического происхождения
Роль поджелудочной железы в развитии гипогликемии была установлена в 1921 году, когда Banting и Best первыми открыли инсулин. Поскольку гипогликемия может приводить к тяжелым неврологическим нарушениям, то очень важно максимально рано ее распознать и своевременно, немедленно после выявления, начать лечить.
Симптомы гипогликемии у детей довольно разнообразны. У грудных малышей могут отмечаться легкие изменения поведения, тремор губ или даже явные припадки. У некоторых пациентов бывает относительно бессимптомное течение до тех пор, пока какое-либо заболевание или инфекция не спровоцирует изменений характера питания.
Обследование ребенка, у которого подозревается гипогликемия панкреатического происхождения, должно быть комплексным. Необходимо исключить эндокринные нарушения, такие как недостаточность функции надпочечников, пангипопитуитаризм, недостаточность гормонов роста, гиперплазия надпочечников.
Большинство из перечисленных видов патологии могут быть исключены с помощью определения методом радиоиммуноанализа уровня кортизола, гормона роста, тироидстимулирующего гормона и гормона щитовидной железы. В диагностике некоторых эндокринопатий иногда помогают и другие симптомы, например наличие у ребенка определенных характерных черт лица.
К детским хирургам обычно обращаются за помощью при следующих четырех видах патологии, сопровождающихся гипогликемией: синдром Беквит-Видемана, незидиобластоз, аденома островковой ткани и гликогеновая болезнь. Кроме того, может отмечаться специфическая чувствительность к лейцину — хорошо известный феномен, который, не являясь сам по себе патологическим процессом, говорит о наличии органического гиперинсулинизма.
Хирургам иногда приходится лечить это заболевание. Лейцин, введенный в дозе 150 мг/кг, стимулирует падение уровня глюкозы более 40% через 20—30 минут после орального введения. Необходимо при этом определять как показатель уровня инсулина сыворотки, так и (одновременно) уровень глюкозы и глюкагон.
Подъем сывороточного инсулина с парадоксальным падением уровня глюкозы крови у пациента с гипогликемией свидетельствует об органическом гиперинсулинизме. Разумеется, всякий раз, когда провоцирующий гипогликемический тест проводится у грудного ребенка, врач должен быть готов к немедленному лечебному введению болюса 50% глюкозы.
Синдром Беквит-Видемана очень часто сочетается с гипогликемией. Как правило, у новорожденных с характерным хабитусом, макроглоссией, гигантизмом и иногда грыжей пупочного канатика гипогликемия исчезает спонтанно на фоне осторожного консервативного лечения.
В редких случаях гипогликемия сохраняется, несмотря на лечение, и тогда требуется вмешательство хирурга. За последние 12 лет в Детском Госпитале James Whitcomb Riley лишь одному ребенку была произведена субтотальная панкреатэктомия. Гистологическое исследование железы выявило изменения строения, которые практически невозможно было отдифференцировать от той картины, что наблюдается при незидиобластозе.
Незидиобластоз представляет собой изменение нормального строения протоков поджелудочной железы, вызывающее гипогликемию с подъемом уровня инсулина сыворотки. Четыре типа островковых клеток (альфа, бета, дельта и панкреатические полипептидные) появляются при этой патологии в мелких протоках и внутри эпителия поджелудочной железы. Регуляция инсулинового обмена нарушается, и уровень циркулирующего гормона становится необычно высоким. Исследования показывают, что утрата способности регулировать инсулинообразование может быть связана с изменением строения островковых клеток.
Симптомы незидиобластоза обычно такие же, как и при других состояниях, сопровождающихся гипогликемией у детей. Могут отмечаться припадки или, как минимум, просто изменения поведения. Иногда единственным симптомом являются малые мышечные судороги. Во всех случаях подозрения на гипогликемию необходимо быстро определить уровень глюкозы и немедленно начать лечение путем введения высококонцентрированных растворов глюкозы. Инфузии глюкозы должны поддерживать показатели сывороточной глюкозы на нормальном уровне. С этой целью проводится также инфузия диаксозида в дозе 15 мг/кг/сут.
Причиной подобных расстройств может быть, согласно некоторым предположениям, нарушение регуляции глюкагонового обмена. Эта гипотеза обусловила появление рекомендаций применения при незидиобластозе соматостатина и глюкагона. Если данная терапия не приносит результатов, то может быть поставлен вопрос о панкреатэктомии.
Обычно рекомендуется хирургическая резекция железы, но имеются сообщения и о «медикаментозной» панкреатэктомии путем использования mesoxalylurea. По данным литературы, 90% резекций железы приносят хорошие результаты, то есть достигается нормогликемия и пациенты становятся инсулинонезависимыми. Иногда, в редких случаях, отмечается рецидив симптомов, равно как и гипергликемия, особенно если больные наблюдаются длительно.
Островковоклеточная аденома
Островковоклеточная аденома в типичных случаях возникает вскоре после рождения, при этом в анамнезе отмечаются припадки или гипогликемия неясного происхождения. Обычно дети, имеющие этот вид аденомы, крупные, с большой массой тела, и у матерей, как правило, нет диабета. Аденома у таких пациентов чаще всего имеет небольшие размеры и очень трудна для диагностики.
До установления диагноза (обычно методом исключения и довольно поздно) ребенок, как правило, проделывает долгий путь с выраженными эпизодами гипогликемии и развивающимися в результате этого неврологическими последствиями. Диагноз ставится на основании данных ангиографии поджелудочной железы.
Опухоль, однако, из-за маленьких ее размеров очень трудно увидеть на ангиограмме. Характерным симптомом является гиперемия, типичная для опухоли, связанная с высокой степенью ее васкуляризации. Описаны различные методы усовершенствования техники данного обследования, в частности раздувание желудка, увеличение изображения и т. д.
Когда при ангиографии не выявлено никакой патологии, диагностика проводится методом исключения и, в частности, предпринимается диагностическая лапаротомия. На операции в железе иногда пальпируется опухолевидное образование, при этом на дооперационной артериограмме оно может быть не видно, поскольку порой его заслоняет второй поясничный позвонок или селезенка. Удаляют аденому путем резекции железы или с помощью простой энуклеации опухоли.
Интраоперационное ультразвуковое исследование позволяет выявлять даже ту опухоль, которая не определяется ни паль’паторно во время операции, ни при использовании любых других методов обследования. Обнаружено, что 12% аденом являются многоочаговыми, что вызывает сомнения в целесообразности общепринятой тактики обычной энуклеации опухоли.
Существуют рекомендации интраоперационного определения уровня инсулина, что позволяет установить объем резекции железы и не пропустить множественное поражение. Мы, однако, в большинстве случаев считаем такой подход нецелесообразным. Большинство исследователей полагает, что резекция 80—90% дистальной части железы, как правило, вполне достаточна, в том числе и в тех случаях, когда аденома не пальпируется. Подобная тактика позволяет сохранить достаточное количество ткани для того, чтобы предотвратить развитие диабета или других энзимных нарушений.
Кисты и псевдокисты
С кистозным поражением поджелудочной железы или с кистами, содержащими панкреатическую ткань, детским хирургам приходится сталкиваться редко, за исключением тех случаев, когда киста является последствием травмы. Результаты лечения кист, как правило, отличные.
Врожденные кисты
Врожденные кисты поджелудочной железы, возникающие в результате нарушения процесса развития, встречаются чрезвычайно редко. Они могут быть одиночными или множественными, но в любом случае выстланы, как правило, эпителием. Чаще всего кисты бывают единичными и располагаются в теле и хвосте железы.
А при генерализованных заболеваниях, таких как болезнь Гиппеля-Линдау, железа может быть вовлечена диффузно. Клиническая симптоматика появляется в тех случаях, когда киста становится большой по размерам, вызывает обструкцию протоков или сдавливает окружающие органы. Кисты обычно заполнены мутной стерильной жидкостью, которая не обладает энзимной активностью, и окружены нормальной панкреатической тканью.
При этом, как правило, нет спаек или воспалительной реакции, что часто характерно для посттравматических кист или кистозных опухолей железы. Множественные кисты поджелудочной железы при кистофиброзе не являются, согласно существующим представлениям, врожденными, поскольку они не выстланы эпителием и развиваются на фоне поражения паренхимы железы.
Ретенционные кисты
Ретенционные кисты поджелудочной железы — редкая патология, возникающая в результате хронической обструкции железы. Они содержат панкреатический экзокринный секрет и, соответственно, являются энзимоактивными. Кистозная выстилка представляет собой протоковый эпителий, который может быть разрушен (но может и не быть разрушен) в результате хронического расширения и воздействия энзимов.
Кистозные удвоения кишечника.
Панкреатическая ткань редко встречается в кишечных удвоениях, хотя несколько подобных случаев описаны в литературе. Поражение в такой ситуации чаще всего локализуется около желудка, но иногда обнаруживается непосредственно в ткани железы. Наиболее частым клиническим симптомом является боль, описана и перфорация, связанная с развитием язвы.
Псевдокисты поджелудочной железы
Наиболее часто панкреатические псевдокисты у детей возникают в результате травмы, хотя, согласно данным литературы, могут быть и другие разнообразные причины. Стенки кисты всегда лишены эпителия и обычно состоят из воспалительной реактивной ткани. Основным фактором, способствующим развитию псевдокисты, является повреждение железы.
Кисты обычно лежат в малом сальнике, но, будучи обязательно связанными с железой, могут иметь почти любую локализацию, включая грудную клетку и средостение. Наиболее частый симптом — боль. При больших размерах кисты иногда сдавливаются окружающие органы. Порой киста проникает во внутренние органы (чаще в толстую кишку), разъедая их и вызывая кровотечение или сепсис.
При наличии сообщения кисты с функционирующей железой, уровень амилазы в кистозном содержимом часто может повышаться до 10 000 и более. Однако низкий уровень амилазы при наличии кистозного образования в брюшной полости не позволяет исключить панкреатическую псевдокисту.
Лечение
Подход к лечению кистозных поражений поджелудочной железы существенно изменился в последнее время. Раньше при любых видах этой патологии, как только диагноз подтверждался или если киста расценивалась как «достаточно созревшая», рекомендовалось оперативное лечение.
Обычно, если киста солитарная, проявляется клинической симптоматикой и исходит из той части железы, которая доступна резекции, производят дистальную панкреатэктомию. Когда же киста расположена более центрально, может быть произведено внутреннее дренирование в желудок (цистогастростомия) или в кишечник с помощью Y-образного анастомоза по Ру. Выбор метода внутреннего дренирования определяется тем, какой способ предпочитает хирург, а также локализацией кисты.
В литературе встречаются редкие упоминания о том, что при наложении цистогастростомии частота таких осложнений, как абсцесс и кровотечение, выше, чем при дренировании путем Y-образного анастомоза по Ру. Однако скорее всего это связано с оперативной техникой. Соустья должны быть достаточно широкими, чтобы обеспечить адекватное дренирование, а непосредственно в процессе наложения анастомоза следует тщательно осуществлять гемостаз. Множественные кисты, в основе которых лежит системное заболевание, например кистофиброз, редко требуют хирургического лечения. При наличии же несомненных показаний к операции, обычно выполняют дистальную резекцию.
Использование в настоящее время интраоперационных методов лучевого исследования изменило подход к лечению псевдокист поджелудочной железы, ибо позволило убедиться в том, что некоторые виды кистозных образований могут спонтанно исчезать. Однако в литературных публикациях утверждается, что у взрослых пациентов все псевдокисты требуют лечения.
По нашему мнению, наличие у детей с кистами нормального строения протоков позволяет придерживаться выжидательной тактики. В отдельных же выборочных случаях при больших псевдокистах может быть осуществлено наружное кожное дренирование. Хотя некоторые исследователи и пропагандируют кожное дренирование всех псевдокист, однако возникающее при этом нарушение проходимости большой протоковой системы может обусловливать неэффективность данного метода. Во всех наших случаях, где кожное дренирование оказалось неэффективным, обнаружено нарушение проходимости большой протоковой системы (рис. 42-5).

Рис. 42-5. На рентгенограмме (контрастное вещество введено через чрескожно поставленный катетер) виден полный «перерыв» железы на уровне позвоночника. Согласно нашему опыту, непроходимость главного протока не подлежит чрескожному дренированию и требует оперативного лечения.
После длительных попыток наружного дренирования всех этих детей пришлось оперировать. В настоящее время мы рекомендуем осуществлять кожное дренирование в сочетании с предоставлением «отдыха» кишечнику и с гипералиментацией. Если киста сохраняется или если отделяемое по катетеру значительно по объему, следует произвести рентгенологическое исследование с введением контрастного вещества в катетер.
Если не выявлено сообщения с большим протоком, должно быть продолжено консервативное лечение. Если же есть это сообщение, но проходимость большого протока нарушена, мы рекомендуем в таких случаях хирургическое вмешательство с резекцией или внутренним дренированием в зависимости от обстоятельств.
Мы считаем, что тактика длительного выжидания при неэффективности наружного дренирования существенно увеличивает сроки пребывания больного в стационаре и требует для лечения больших материальных затрат, в то время как хирургическое вмешательство является в данном случае вполне безопасной альтернативой.
К.У. Ашкрафт, Т.М. Холдер
Опубликовал Константин Моканов
Источник
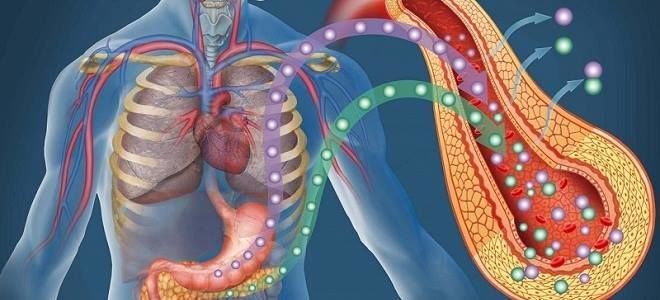 Гиперфункция и гипофункция поджелудочной железы, независимо от причины появления, представляют опасность для здоровья. Сбои в работе связаны с расстройством секреторной деятельности органа. Особенно тяжело протекает сахарный диабет — состояние с нарушенным синтезом или выработкой инсулина, которое развивается при гипофункции поджелудочной железы, приводит к тяжелым поражениям многих органов и систем, изменяет образ жизни больного и длительно лечится.
Гиперфункция и гипофункция поджелудочной железы, независимо от причины появления, представляют опасность для здоровья. Сбои в работе связаны с расстройством секреторной деятельности органа. Особенно тяжело протекает сахарный диабет — состояние с нарушенным синтезом или выработкой инсулина, которое развивается при гипофункции поджелудочной железы, приводит к тяжелым поражениям многих органов и систем, изменяет образ жизни больного и длительно лечится.
В процессе терапии может возникнуть другое нарушение, когда количество вырабатываемых гормонов резко увеличивается. При гиперфункции поджелудочной железы нередко развивается жизнеопасное состояние, если количество синтезируемых гормональных веществ становится критично высоким. В таких случаях необходимо оказание неотложной помощи.
Структура поджелудочной и основные функции железы
Поджелудочная железа (ПЖ) является органом, одновременно относящимся к пищеварительной и эндокринной системе и выполняющим экскреторную и инкреторную функции. Это связано со строением тканей, строго разделяющимся по структуре и выполняемым функциям.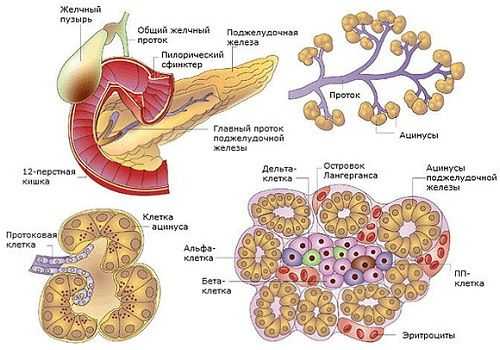
Эндокринная часть ПЖ состоит из скопления клеток, вырабатывающих гормоны. Составляет 1,5% объема органа, называется островками Лангерганса, у человека их насчитывается 1—1,5 млн. Состоят из нескольких видов клеток, вырабатывающих строго определенные гормоны:
- α (25%) − глюкагон,
- β (60%) − инсулин и амилин,
- δ (10%) – соматостатин,
- PP (5%) − вазоактивный интестинальный полипептид (ВИП), панкреатический полипептид (ПП),
- g-клетки − гастрин, влияющий на желудочный сок, его кислотность.
Среди всех гормонов главное значение как в условиях нормы, так и при патологии, играет инсулин.
Остальная часть ПЖ (90%) выполняет экзокринную функцию. Представлена железистыми клетками, продуцирующими ферменты панкреатического сока. Они расщепляют поступающую в организм пищу:
- трипсин,
- липаза,
- амилаза.
Помимо этих главных представителей, в каждую группу входит еще по несколько ферментов. Все они направлены на обеспечение внешнесекреторной функции — поддержания процесса нормального пищеварения. При воспалении ПЖ агрессивные по отношению к любой ткани ферменты могут вызывать самопереваривание железы из-за их высокой активности. Прогноз может быть неблагоприятным при появлении осложнений.
Гиперфункция поджелудочной железы
Гиперфункция поджелудочной железы зависит от того, какая часть органа патологически изменена. Проявлением повышенной внешнесекреторной деятельности ПЖ является ферментный выброс, развитие панкреатита и всех проявлений, связанных с его обострением. При отсутствии лечения гиперферментемия может привести к панкреонекрозу и другим осложнениям, угрожающим жизни.
Если происходит интенсивная секреция гормонов ПЖ, это вызывает чаще всего симптоматику гипогликемии (при высоком синтезе железой инсулина). Она опасна для ЦНС.
Причины возникновения
Существует три глобальных причины развития повышенной эндокринной функции ПЖ:
Инсулома
Чаще всего в развитии и росте инсуломы участвует клетки разных видов. Около 60% опухолей продуцируют инсулин, но может преобладать секреция гастрина, соматостатина, панкреатического полипептида. Инсулома развивается в виде аденомы — доброкачественного новообразования, или как аденокарцинома — злокачественная, быстропрогрессирующая опухоль. В последнем случае возможен летальный исход из-за осложнений, которые возникают из-за воздействия на организм большого количества инсулина, и распространения опухоли.
По данным статистики, среди диагностированных инсулом выявляются:
- 80% – доброкачественные аденомы,
- 9% – с признаками озлокачествления,
- 11% – злокачественные аденокарциномы.
Развивается опухоль в возрасте 35—50 лет, в 2 раза чаще выявляется у женщин, чем у мужчин, у детей практически не встречается. Не является наследственным заболеванием.
Виды инсулом
Первичная симптоматика болезни
Симптомы патологии зависят от превалирования секреции конкретного гормона. Чаще всего увеличивается продукция инсулина.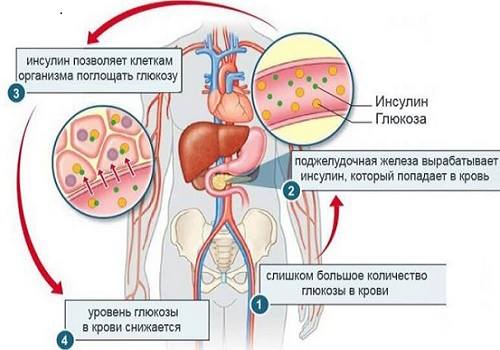
Клиническая картина индивидуальна, но имеет ряд нарушений в состоянии, по которым можно заподозрить патологию. Это триада Уиппла — симптомы, связанные с падением сахара в крови:
С течением времени присоединяется неврологическая симптоматика, нарушение слуха и зрения. Чаще появляются:
- дезориентация в утреннее время,
- судорожные приступы, длительные по времени, напоминающие эпилептические,
- вегетативные нарушения прогрессируют и учащаются: гипергидроз (повышенная потливость), резкая слабость, покраснение лица, вялость, повышение артериального давления (АД), приступы тахикардии или аритмии,
- психомоторные возбуждения с несвязной речью и бессмысленными движениями, сходные с состоянием опьянения,
- нарушение сознания вплоть до комы.
Заболевание опасно тем, что на начальных этапах нет никаких специфических симптомов. Состояние напоминает глубокую усталость, астенический синдром или протекает как вегетососудистая дистония. Во многих случаях клиника развивается постепенно: появляется рассеянность, отсутствие концентрации, иногда человек не может сосредоточиться и правильно ответить на простой вопрос.
В дальнейшем, по мере падения уровня сахара в крови, возникают случаи психомоторного возбуждения (метания, бессмысленные поиски, некоординированные движения, невозможность общения). Появляются элементы спутанности сознания с нарушением ориентации, которые учащаются и прогрессируют, состояния, напоминающие сон: человек куда-то идет или совершает действия необъяснимые и неосознанные. Могут учащаться и вегетативные приступы: внезапные повышения АД до высоких цифр, приступы сердцебиений, потливость. Состояние сопровождается сухостью во рту, тошнотой, рвотой. Через год развиваются необратимые изменения в психике из-за частых эпизодов гипогликемии.
Несмотря на частые приступы голода, из-за чрезмерного питания между ними может развиться ожирение. В большинстве случаев, при длительном течении болезни возникают истощение и мышечная атрофия.
Обострение заболевания
При гиперфункции ПЖ, связанной с усиленной выработкой инсулина, возникают гипогликемические состояния и кома. Ухудшение, связанное с низким сахаром в крови, не всегда наступает постепенно. Часто это происходит внезапно и проявляется ступором, судорогами или острой формой психоза.
Признаками начальной стадии является острый голод, тремор рук, вегетативные нарушения. Если сразу не купировать развитие гипогликемии углеводами (продуктами питания или введением глюкозы), приступ продолжит развиваться. Появится:
- профузное потоотделение,
- дрожь в теле,
- диплопия (двоение перед глазами),
- неподвижный взгляд,
- гемиплегии.
Возможно развитие психического состояния, напоминающего алкогольное опьянение: неспособность ориентироваться, галлюцинации. Если состояние не нормализовать, возникает рвота, судорожный синдром с клоническими и тоническими судорогами, спутанность сознания, кома. Повторные приступы приводят к деградации личности.
Симптоматика хронической гипогликемии
Хроническая гипогликемия проявляется слабостью, апатией, ощущением беспричинной усталости, разбитости, постоянной сонливости при обычном режиме сна, головными болями, невозможностью сосредоточиться. Симптомы выражены неярко, клиническая картина напоминает гипотиреоз. Обычно пациент не обращается к врачу, начало заболевания пропускается. Патология принимает хронический характер. Каждый симптом со временем нарастает.
Предвестниками гипогликемического приступа являются потливость, тремор, тревога, сердцебиение, падение АД, сильное чувство голода. Состояние можно прервать, приняв глюкозу.
Гипофункция поджелудочной железы
Поскольку главным гормоном ПЖ, от которого зависят сохранность и нормальное функционирование других органов, является инсулин, сниженная функция β-клеток приводит к необратимым изменениям в организме. Нарушаются все виды обмена веществ: снижается синтез белка, липогенез и глюконеогенез. Гипофункция ПЖ встречается гораздо чаще, чем повышенный синтез гормонов, проявляется сахарным диабетом.
Симптоматика гипофункции
Проявлением сниженной функции ПЖ является сахарный диабет. Он характеризуется:
- постоянной сухостью во рту,
- сильной жаждой,
- полиурией (выделением большого количества мочи),
- потерей веса,
- постоянной утомляемостью и слабостью.
Если не проводится адекватное лечение или нарушается диета, заболевание прогрессирует, развиваются осложнения: поражаются практически все органы и системы. Особенно страдают почки, глаза (может появиться слепота), сердечно-сосудистая и нервная система, нарушается кровоснабжение ног, развивается диабетическая стопа, гангрена. Самое опасное осложнение — это диабетическая кома.
Сахарный диабет при гипофункции инсулина с учетом механизма поражения разделяется на 2 типа:
- инсулинозависимый (тип I) — вызван разрушением β-клеток, характеризуется абсолютным дефицитом инсулина (у 10% больных),
- инсулинонезависимый (тип II) — развивается у тучных людей, при гиподинамии, стрессе, имеющейся генетической предрасположенности, связан с нарушением чувствительности рецепторов к инсулину.
Гипофункции гормонов
Гипофункция гормонов при поражении ПЖ наблюдается чаще и проявляется нарушением выработки инсулина, как следствие — сахарного диабета. В настоящее время структура и свойства инсулина изучены, он синтезирован и широко применяется в лечении этой патологии. Это дает возможность продлить жизнь пациентам. Но принимать заместительную инсулинотерапию и соблюдать специальную диету больным приходится всю жизнь.
Методы диагностики нарушения функций ПЖ
При подозрении на нарушение функции ПЖ необходимо тщательное обследование. Из лабораторных методов назначаются при инсулиноме:
- анализ крови и мочи на сахар,
- при необходимости — дополнительные нагрузочные тесты с углеводным завтраком, инсулином,
- в период спонтанного приступа инсулиомы определяется уровень инсулина в крови.
Используются функциональные методы:
- УЗИ ОБП и ЗП — для обнаружения опухоли и изменений в соседних органах, если они есть,
- КТ — если возникли сомнения при проведении ультразвукового исследования.
При диагностике глюканомы:
- сахар крови и мочи,
- глюкагон в крови.
При гастриноме:
- кровь на гастрин натощак,
- рентгенологическое и эндоскопическое исследование для выявления язв в слизистой желудка и кишечника,
- кислотность желудочного сока.
Локализация опухоли определяется стандартно, как при инсулиноме.
Лечение заболевания
Опухоли (инсулиомы) лечат хирургическим путем, используя следующие методы:
- энуклеацию — успешно применяется на ранних этапах заболевания,
- дистальную резекцию ПЖ,
- лапароскопию.
Гастриному лечат препаратами, подавляющими секрецию соляной кислоты:
- ИПП (ингибиторы протонной помпы) — Пантапразол, Рабепразол, Омепразол,
- блокаторы Н2 -рецепторов — Циметидин, Ранитидин, Фамотидин.
В тяжелых случаях применяется оперативное вмешательство — гастрэктомия.
Для лечения гипофункции, проявляющейся низким сахаром в крови, необходима углеводная диета, введение глюкозы, при диагностике опухоли — оперативное лечение, курс химиотерапии. Возможно назначение препаратов, подавляющих инсулин, — Диазоксид, Октреотид и гормон ПЖ — Глюкагон. Лекарственные средства, снижающие инсулин, ухудшают внешнесекреторную функцию ПЖ, поэтому одновременно рекомендуется ферментная терапия.
В терапии сахарного диабета используются инсулин, сахароснижающие препараты, строгая диета — стол № 9 по Певзнеру. При назначенном инсулине пациента обучают пользоваться специальной таблицей с указанием углеводного содержания продуктов, количества условных хлебных единиц, по которым можно рассчитать необходимую дозу инсулина при нарушении в питании.
Осложнения нарушения функции гормонов
Если функция ПЖ снижена, уменьшена выработка инсулина и развивается сахарный диабет, при отсутствии адекватного лечения или нарушении диеты заболевание прогрессирует. Развиваются осложнения, при которых поражаются сосуды и ткани практически всех органов и систем. Очень страдают почки, глаза (может появиться слепота), сердечно-сосудистая и нервная система, нарушается кровоснабжение ног, развивается диабетическая стопа, гангрена. Самое тяжелое осложнение — диабетическая кома.
Вылечить полностью нарушения функций поджелудочной железы невозможно, но при своевременном обращении и раннем терапевтическом или хирургическом лечении можно улучшить качество жизни, а в некоторых случаях — сохранить ее.
Тест: на определение риска сахарного диабета 2 типа

Источник

