Меню панкреатит повышенная кислотность
Лечебная диета при воспалительных процессах органов ЖКТ имеет общие принципы. С её помощью предполагается снизить тяжесть заболеваний, предотвратить развитие обострений. Для больных система правильного питания должна стать образом жизни, придерживаться которой придется длительный период. С медицинской точки зрения, диета при гастрите с пониженной и повышенной кислотностью несколько отличаются от питания при панкреатите, они относятся к разным лечебным столам. Общее – необходимость щажения слизистых оболочек органов, предупреждение рецидива воспаления и перегрузки.

Что можно и что нельзя при гастрите и панкреатите
При составлении меню диеты учитывается индивидуальная чувствительность и переносимость продуктов. Если после разрешенных компонентов возникает дискомфорт (изжога, отрыжка, диарея, боли), их следует исключить из рецепта. Диета при панкреатите – традиционно более строгая. В ней абсолютно запрещено цельное молоко и допустимы лишь кисломолочные продукты с пониженным содержанием жира. Питание при гастрит с повышенной кислотностью требует исключения из меню пациентов большинства овощей и всех свежих фруктов, которые разрешены к употреблению только в запеченном виде. Диета при хроническом гастрите с секреторной недостаточностью позволяет есть ягоды и фрукты, кроме излишне кислых и богатых клетчаткой.
В целом меню на каждый день выглядит примерно следующим образом:
1. Супы – из нежирного бульона, овощные, желательно измельченные, слизистые, в виде пюре. Запрещаются – с грибами, фасолью, горохом, щавелем, шпинатом. Первые блюда с капустой и свеклой – в ограниченном количестве.

2. Вторые блюда – разрешаются каши (овсяная, пшеничная, протертая гречневая, рисовая), макароны, отварное или тушеное мясо (нежирное), рыба, морепродукты. В них добавляют масло, сметану, сливки в небольших количествах. В диетические рецепты не следует включать тяжелые для пищеварения крупы (кукурузную, пшенную, перловую, ячневую), субпродукты, копчености, маринованную и соленую пищу, красную икру и любые консервы.
3. Овощи и фрукты – в отварном виде разрешены картофель, кабачки, брокколи, морковь и свекла (в составе салатов или супов). При отсутствии диспептических явлений можно ограниченно употреблять помидоры, баклажаны и капусту, болгарский перец. Некислые фрукты и ягоды запекают в духовке или мультиварке. Разрешен один банан в течение дня.
При гастрите с повышенной кислотностью запрещены редиска, шпинат, щавель, лук, редька, огурцы, чеснок, квашеная капуста, все излишне кислые фрукты. При остальных заболеваниях также нежелательно включение в меню этих продуктов.
4. Хлебобулочные изделия. В диете больных гастритом и панкреатитом допускается только белый подсушенный хлеб, бездрожжевые и пшеничные галеты. Запрещен ржаной хлеб, содержащий добавки (отруби, орехи), сладкая выпечка и кондитерские изделия.

5. Напитки. Рекомендуется чистая минеральная вода (в период обострения – без газа), травяные чаи, кисели, компот из сухофруктов, обезжиренное молоко (диета при панкреатите иногда полностью его исключает), кисломолочные напитки. С осторожностью следует относиться к кефиру и ацидофилину при гастрите с повышенной кислотностью.
При любых формах заболеваний диета абсолютно запрещает готовые соусы, колбасные изделия, специи, чеснок, яйца (кроме отваренных всмятку и парового омлета), жирные или соленые сыры.
Пример меню на неделю
Рецепты, рекомендуемые для выздоравливающих, дают возможность приготовить разнообразные блюда. При помощи лечебного питания снижается болевой синдром, быстрее восстанавливаются поврежденные ткани. Диета при гастрите и панкреатите рассчитана на пятикратное употребление пищи, меню должно выглядеть примерно так:
Понедельник:
- Завтрак: рисовая каша, подсушенный хлеб с сыром.
- Второй завтрак: фруктовый салат со сливками.
- Обед: суп картофельный, паровые тефтели из индейки, фруктовый кисель.
- Полдник: яблоко запеченное с творогом.
- Ужин: картофельно-морковное пюре с отварной треской, компот.
Вторник
- Завтрак: каша из овсяных хлопьев, галетное печенье, чай.
- Второй завтрак: обезжиренный йогурт.
- Обед: суп с гречкой и картофелем, суфле из рыбы, компот.
- Полдник: салат из отварных овощей (картофеля, моркови, свеклы), заправленный растительным маслом без специй.
- Ужин: макароны с запеченными куриными котлетами.
Среда
- Завтрак: каша манная с джемом, травяной чай.
- Второй завтрак: салат из сладких яблок, груш, банана.
- Обед: овсяный суп, рагу из овощей с кроликом, компот.
- Полдник: салат из отварных овощей (моркови, тыквы) с сыром.
- Ужин: картофельное пюре с рыбой на пару.
Четверг
- Завтрак: пшеничная каша из хлопьев.
- Второй завтрак: паровой омлет.
- Обед: тыквенный суп-пюре, паровая котлета из говядины, цикорий.
- Полдник: творожная запеканка.
- Ужин: греча с запеченной курицей.

Пятница
- Завтрак: каша из овсяных хлопьев, пшеничные хлебцы с сыром.
- Второй завтрак: пюре из сладкого яблока и груши.
- Обед: суп-пюре из моркови и цветной капусты, рыбные тефтели, кисель.
- Полдник: морковные котлеты на пару.
- Ужин: рагу из картофеля с говядиной, травяной отвар.
Суббота
- Завтрак: каша из рисовых хлопьев, обезжиренный кефир.
- Второй завтрак: салат из тушеной капусты с отварным картофелем.
- Обед: вегетарианский борщ, курица тушеная с макаронами, компот.
- Полдник: фруктовый йогурт.
- Ужин: ленивые голубцы с индейкой, кисель.
Воскресенье
- Завтрак: творожная масса с грушей, питьевой йогурт.
- Второй завтрак: пюре из картофеля с цветной капустой.
- Обед: суп из риса с овощами, запеченная индейка, кисель.
- Полдник: винегрет (без лука и огурцов).
- Ужин: творожная запеканка.

Рекомендации по питанию
Помимо набора рекомендуемых и запрещенных продуктов, существуют предписания по приготовлению блюд:
- меню должно быть сбалансированным по калорийности, с достаточным количеством белков и углеводов и ограничением жиров;
- диетические рецепты подразумевают варку продуктов (в том числе на пару), запекание в пакетах или фольге, тушение без растительного масла и предварительной зажарки;
- жесткое мясо необходимо протирать до однородности или взбивать блендером (этот же способ касается твердых овощей, если они допускаются диетой);
- пищу следует подогревать до комфортной температуры, примерно до 40-50 градусов.
В острой форме заболевания предписывается шестиразовый режим питания. Строгая диета при панкреатите требуется минимум месяц. Если процесс перешел в хроническую форму – прием пищи через 3-4 часа рекомендуется соблюдать длительное время.
Источник
В 21 веке, торопясь успеть многое, люди забывают о здоровье. Перекусы на бегу, некачественная пища, употребление вредной для организма еды, стресс, вредные привычки – приведён далеко не полный перечень, входящий в число факторов, влияющих на желудочно-кишечный тракт в частности и на общее состояние в целом.
Подобное происходит из-за поверхностного восприятия состояния здоровья. Люди собственное невнимание оправдывают отсутствием свободного времени. Не всегда оправдание справедливо.
Следствием влияния вышеперечисленных факторов на ЖКТ становится одновременное обострение гастрита и панкреатита. Нормализовать процесс пищеварения поможет лишь правильно составленная и подобранная для конкретного случая диета при панкреатите и гастрите.
Общие советы по организации питания при панкреатите и гастрите
Советы при заболеваниях схожи. При рассмотрении анатомического расположения внутренних органов заметно, что поджелудочная железа располагается прямо над желудком. Плохое функционирование поджелудочной железы вызывает воспалительный процесс желудка, нарушается баланс щелочи и кислот – результатом становится ухудшение работы поджелудочной железы.
При таком круговороте процессов пищеварительной системы выделим основные рекомендации при обострении гастрита и панкреатита:
- Необходимо тщательно измельчать пищу при приготовлении, при употреблении – тщательно пережёвывать.
- Предпочтение при готовке отдают блюдам паровым, запеченным, сваренным или тушеным. Любителям блюд с золотистой корочкой стоит позабыть о собственной слабости к подобной пище, использовать фольгу при запекании.
- Питаться следует часто, кушать маленькими порциями с ладошку.
- Употребляемая еда принимается теплой.
- Лучше отказаться от привычки запивать еду жидкостью, попить лучше спустя час после основного приема пищи.
- Потребуется выработать определенный режим питания и строго его придерживаться, не давая послаблений.
- Перед сном не стоит наедаться, лучше последний прием пищи организовать за пару часов до отдыха.
В нынешнее время гораздо проще вести здоровый образ жизни, питаться правильно, на помощь приходят кухонные приборы – блендер и пароварка, дело лишь в желании питаться правильно.
Диетотерапия подразумевает определенный список дозволенного и запрещенного перечня продуктов. Ограниченное употребление некоторых продуктов пойдет на пользу при любом заболевании пищеварительной системы.
Какие продукты употреблять разрешено
Допустимые продукты при обострении панкреатита и гастрита:
- Нежирное мясо, к примеру, курица, кролик, индейка или телятина. При гастрите возможно съесть маленький кусочек говядины, при панкреатите жесткое мясо не рекомендуется
- Жидкие супы (с фрикадельками, куриный, гречневый, овощной, вермишелевый). Диета при обострении гастрита чуть отличается, бульоны входят в перечень рекомендуемой пищи, при панкреатите кушать разрешено лишь легкие отвары на основе овощей.
- Хлеб разрешено употреблять вчерашний, лучше из цельных зерен, рекомендуется слегка подсушить либо кушать в виде сухарей.
- Нежирные сорта рыбы.
- Кисломолочные продукты: кефир, творог, сыр. При гастрите с повышенной кислотностью от молочной продукции лучше отказаться.
- Яйца.
- В небольших дозах, по чайной ложке, допустимо рафинированное подсолнечное, тыквенное, оливковое масло, разрешено добавлять по 30 граммов сливочного, к примеру, в кашу.
- Крупы – гречневая, овсяная и ячневая, рисовая и манная.
- Макаронные изделия в малых количествах.
- Фрукты – яблоко, груша, банан, к примеру, в виде желе, компота или киселя, яблоко можно запекать в духовом шкафу.
- Овощи – тыква, кабачок, помидор. При панкреатите богатые клетчаткой овощи есть нельзя, при обострении гастрита овощи, наоборот, рекомендованы к употреблению.
- Из сладостей основной разрешенный продукт – мед, сухое печенье.
Мёд при гастрите, обволакивая стенки желудка, оказывает благоприятное воздействие при любой форме обострения. Он обладает антибактериальным, заживляющим, противовоспалительным и успокаивающим свойством. Медовые составляющие улучшают пищеварительный процесс и снижают кислотность. Мёд – разрешенный продукт, разрешается употреблять просто по ложке в день натощак.
Какие продукты употреблять запрещено
Диета при гастрите и панкреатите более, чем строгая, в оправдание отметим – соблюдение покажет плодотворный результат через небольшой временной промежуток.
Запрещены продукты:
- жирная рыба и мясо;
- грибы;
- капуста, щавель, шпинат, редька, редис, бобы;
- кукуруза;
- семечки и орехи;
- колбасные, копченые, консервированные, маринованные изделия;
- специи;
- черный хлеб;
- сдобные и кондитерские изделия, выпечка;
- алкогольные напитки;
- кофе;
- мороженое;
- молоко.
Меню представляется разнообразным, при употреблении однообразной пищи возникает дефицит питательных веществ, наблюдается ухудшение самочувствия в целом. Не нужно останавливаться на соблюдении диеты при появлении первых улучшений.
Врач после необходимых обследований установит верный диагноз и назначит лечение, включающее соблюдение правильного питания. Допустимо съесть продукт из разрешенного перечня, но не стоит самостоятельно подбирать рацион питания.
Гастроэнтерологи при составлении диеты отталкиваются изначально от уровня кислотности в желудке. При повышении – стоит ограничить употребление продуктов, провоцирующих повышение, при пониженном уровне – следует отдать предпочтение тому, что увеличит выработку кислоты.
Пример меню на неделю
Удобнее составлять примерное меню на неделю, облегчая отслеживание количество употребляемых ингредиентов, сравнивая сбалансированность.
1 день:
- 1 прием пищи: манная каша на воде, чай, хлеб с маслом;
- перекус: салат из овощей, негазированная вода;
- 2 прием пищи: вермишелевый суп, запеченное мясо кролика с овощным гарниром, ягодный морс;
- 3 прием пищи: творожная запеканка, отвар подорожника;
- перед сном: стакан кефира.
2 день:
- 1 прием пищи: паровой омлет, негазированная минеральная вода;
- перекус: запеченное яблоко с медом, компот;
- 2 прием пищи: морковный суп-пюре с сухариками, пудинг из курицы, пюре из зеленого горошка, напиток из какао;
- 3 прием пищи: тефтели, пюре из тыквы, отвар зверобоя;
- перед сном: стакан сливок.
3 день:
- 1 прием пищи: сырники, компот из груши;
- перекус: стакан кефира с сухим печеньем;
- 2 прием пищи: кабачковый суп-пюре, паровые зразы из мяса говядины, гарнир из макарон, несладкий чай;
- 3 прием пищи: запеканка из рыбы, отвар шиповника;
- перед сном: стакан сливок.
4 день:
- 1 прием пищи: 2 яйца всмятку, напиток из какао;
- перекус: ягодный кисель с сухариками;
- 2 прием пищи: манный суп, отварное мясо кролика, пюре из моркови, чай;
- 3 прием пищи: пудинг из курицы, гарнир из гречневой каши, морс;
- перед сном: стакан кефира.
5 день:
- 1 прием пищи: рисовая каша на воде, чай;
- перекус: запеченное яблоко с медом;
- 2 прием пищи: куриный суп-пюре с сухариками, котлеты из рыбы на пару, гарнир из гречневой каши, компот;
- 3 прием пищи: овощное рагу, отвар подорожника;
- перед сном: стакан сливок.
6 день:
- 1 прием пищи: творог, несладкий чай, хлеб с маслом;
- перекус: творог со сметаной;
- 2 прием пищи: суп с фрикадельками, отварная рыба с гарниром из моркови, напиток из какао;
- 3 прием пищи: запеченная рыба, гарнир из макарон, овсяный кисель;
- перед сном: стакан кефира.
7 день:
- 1 прием пищи: гречневая каша на воде, кисель;
- перекус: стакан кефира, крекеры;
- 2 прием пищи: рисовый суп-пюре, тушеное мясо курицы с овощами, чай;
- 3 прием пищи: запеченный кабачок, отварное мясо говядины, отвар шиповника;
- перед сном: стакан сливок.
Меню можно дополнять продуктами, не обязательно строго следовать предложенному рациону.
Травяные отвары при панкреатите и гастрите
Еще издавна бабушки лечили родных, используя отвары на основе трав. При гастрите и панкреатите травяные отвары превосходно снимают воспаление, обладая заживляющими свойствами.
Принимать допустимо в отварах, и в чайном виде. Осторожно стоит относиться к готовым чаям, продающимся в аптеках. К примеру, в состав чая из ромашки входит корица, эту приправу при воспалительных процессах употреблять нельзя.
Рецептов приготовления отваров много, но отвары на спирту крайне противопоказаны. При выборе трав предпочтение стоит отдать следующим – подорожник, шиповник, зверобой, тысячелистник. Употреблять лучше в разведенном виде, нежели концентрированном.
Помните о непереносимости организма избранных растений, при первых появлениях тошноты, изжоги, рвоты – прекратить принимать отвар.
Ферменты
Для нормализации пищеварительного процесса полагается соблюдать диету, помогать справляться органам пищеварения с функциями при помощи ферментов. Нарушение пищеварения напрямую зависит от недостатка необходимых веществ. Следствием дефицита ферментов и становится панкреатит и гастрит.
Современные аптечные лекарства, назначаемые врачом, в полной мере позволяют восполнить необходимый дефицит энзимов. Перечень лекарств, представленный на рынке, широк.
Популярным лекарственным ферментом признан панкреатин. Он восстанавливает работу поджелудочной железы, улучшая функционирование желудочно-кишечного тракта и нормализуя пищеварительный процесс. Назначают приём чаще всего при погрешностях в питании, перед ультразвуковым исследованием или рентгенологическим, для нормализации обмена веществ.
Панкреатин входит в состав известных лекарственных препаратов – «Мезим», «Креон», «Фестал».
Не стоит заниматься самолечением! При появлении любых симптомов лучше обратиться за врачебной помощью, только врач назначит необходимые для конкретного случая лекарственные средства. Даже если кажется, что организму становится лучше, пищеварительный процесс нормализуется, но симптомы полностью не проходят – потребуется обращаться к доктору.
Зачем нужна диета
Диета при гастрите и панкреатите направлена на снижение воспалительных процессов, максимально щадит органы пищеварения, блокирует болевые приступы и не дает развиваться болезням до стадии хронических.
Диета способствует нормализации работы желудочно-кишечного тракта, не разрешает поступать вредным веществам в организм, восстанавливает кислотно-щелочной баланс в слизистой желудка.
Осложнения, возможные при несоблюдении диеты
Питание при гастрите и панкреатите за короткий промежуток времени способно нормализовать пищеварительные процессы. Если допускать огрехи при диетотерапии, позволяя баловаться продуктами из запрещенного перечня, гастрит и панкреатит перейдут в стадию хронических либо вовсе в онкологию.
Несмотря на массовое распространение заболеваний среди населения, люди редко следят за рационом, пуская происходящее на самотек. Со стороны кажется, что гастрит и панкреатит безобидны. Помните, появление симптомов болезней сигнализирует, что нужно обратиться за врачебной помощью, на основании рекомендаций скорректировать меню.
Намного проще вести здоровый образ жизни и питаться правильно, чем пытаться вылечить запущенные болезни.
Источник
Гастрит — самое распространенное заболевание органов пищеварения у человека. Медицина насчитывает до 10 типов гастрита. В основном заболевание разделяется на острую или хроническую форму с повышенной или пониженной кислотностью.
Чтобы восстановить здоровье желудка, требуется перейти на диетическое питание. Диетотерапия при гастритах с гиперсекрецией и дефицитом синтеза кислоты, в комплексе с лекарствами, ускоряет процесс выздоровления и снимает болевые симптомы.
Гастрит с пониженной и повышенной кислотностью — что это?
Острая форма гастрита возникает при попадании в организм патогенной микрофлоры:
- сальмонеллы;
- стрептокококов;
- стафилококков.
Он развивается также при отравлении:
- некачественными продуктами;
- кислотой;
- щелочью.
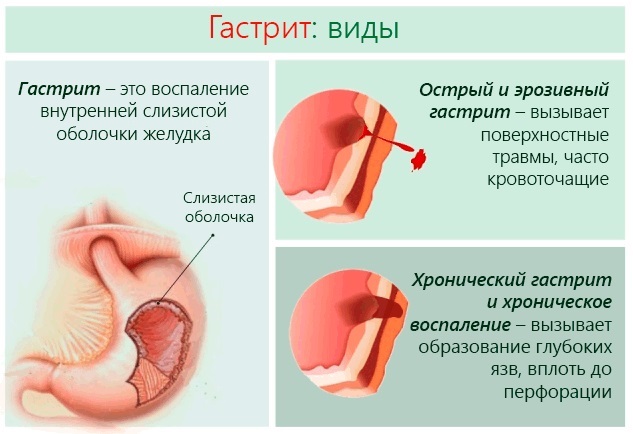
Разница хронической формы гастрита (ХГ) от острой в том, что в слизистой ткани желудка начинаются изменения. Болезнь протекает с нарушением секреторной деятельности желудка и замедленным процессом регенерации. В результате эпителий желудка истончается, на нем возникают рубцы, эрозия.
Выделяют 2 вида хронической болезни: с повышенной (гипоацидный) и пониженной (антацидный) кислотностью. При хронической болезни ярко выраженных симптомов заболевания нет. Эта форма обычно возникает в районе 20 лет и может развиваться до старости, чередуясь фазами ремиссии с обострением.
При недостаточном объеме секретности в желудке возникает антацидный гастрит. Низкая концентрация сока сильно замедляет процесс расщепления пищи. В результате всасывание питательных веществ затрудняется, и они поступают в организм в дефицитном количестве, постепенно нарастает истощение организма.
Одновременно увеличивает вероятность попадания патогенных бактерий в организм. Это приводит к воспалению слизистого эпителия желудка, в частых случаях образуется гастродуэнит, воспалительные процессы слизистой желудка переходят на двенадцатиперстную кишку. При повышенном объеме кислоты в желудке, развивается гипоацидный гастрит.
Эта форма болезни характерна людям, злоупотребляющим:
- алкоголем;
- курением;
- кофе.

В случае гипоацидного гастрита присутствует риск развития гастроэдунита. В обоих случаях, запущенные формы заболевания конечном итоге доводят до язвы и рака желудка.
Точно диагностировать болезнь помогают анализы:
- крови;
- кала;
- мочи;
- тест на альфа-амилазу;
- фиброгастродуоденоэндоскопия органов питания (ФГДС).
При необходимости делают соскоб слизистой желудка. Лечение назначается врачом после определения характера заболевания, но в любом случае на фоне воспалительных и хронических процессов вводится щадящее питание.
Причины и признаки гастрита
Причинами возникновения гастрита могут служить:
- Бактерии Helicobacter Pylori. В желудке, бактерии при размножении, раздражают его слизистую, провоцируя изменение кислотной среды в нем.
- Пренебрежение режимом питания. Обжорство, недоедание, фастфуд, скорые перекусы провоцируют повышенное содержание кислоты, что в итоге приводит к воспалению.

- Чрезмерное употребление острой, жирной, соленой пищей, алкоголя.
- Лекарственные препараты, в частности, гормональные и антибиотики, обезбаливающие и противовоспалительные средства: аспирин, нурофен, кетонал и их аналоги.
- Генетическая предрасположенность.
- Затяжные стрессовые состояния, депрессия.
- Наличие гельминтов.
- Дефицит витаминов и микроэлементов
- Нарушение метаболизма. гипоксия
Симптоматика гипоацидного гастрита:
- Боли в верхнем отделе живота появляющиеся на голодный желудок через несколько минут пиле принятия пищи, по ночам.

- Тяжесть на желудке после еды.
- Диспепсия.
- Колики.
- Метеоризм.
- Расстройство стула.
- Сероватый налет в центре языка.
- Головокружение, слабость.
- Изжога, появляющаяся после принятия еды.
- Кислотная отрыжка.
- От кислой пищи появляется чувство тошноты, рвота.
Для чего нужна диета?
Диета при гастрите с повышенной кислотностью помогает привести в норму концентрацию выделений желудка и стабилизировать pH.
Эту систему диет разработал основоположник диетологии М. И. Певзнер, дав ей название стол №1.
Благодаря ей:
- уменьшается воспаление стенок желудка;
- пропадают приступы боли, изжога;
- нормализуется стул.
Оптимизация питания содействует восстановлению pH и рубцеванию язв. Цель лечебного питания — сократить нагрузку желудка путем устранения раздражающей пищи и сокращения потребляемого объема простых углеводов. Исключаются продукты провоцирующие усиленную секрецию, содержащие грубые волокна, вызывающие брожение. Приоритет отдается щелочным продуктам с низким содержанием жира.
Концепция щадящего питания при гипоацидном гастрите заключаются в щажении организма:
- От травматирующего механического воздействия: продукты измельчаются, протираются, отвариваются. Желудок переваривает пищу с минимальным усилием, и временем. Не возникает брожение, не нужны дополнительные порции желудочного сока.
 Диета при гастрите с повышенной кислотностью запрещает подачу и употребление пищи температура которой выше 40 градусов!
Диета при гастрите с повышенной кислотностью запрещает подачу и употребление пищи температура которой выше 40 градусов! - От химического воздействия: соленые, жаренные острые, кислые продукты запрещены. Это тоже снижает секретность.
- От термического воздействия: температура еды не должна сильно отличатся от температуры тела. Горячая еда, как и ледяная, обжигает органы пищеварения и травмирует покров желудка
Стол №1: рекомендации по питанию
Стол No1- назначается гастроэнтеролагами при:
- Остром гастрите.
- Хроническом гипоацидном гастрите.
- Язве желудка.
Разделяется на три подгруппы:
- Стол 1а — соблюдается при гастритах острого и хронического характера в фазе рецидива. Этот стол максимально разгружает слизистую желудка. Перечень продуктов сокращен до минимума. Диета поддерживается от 3 до 10 дней до снятия болевых симптомов.
- Стол 1б-назначается после того как воспаление слизистой пошло на спад. Список разрешенных продуктов здесь расширен, но сбалансированное питание еще отсутствует. Назначается на срок от 10 до 12 дней.
- Стол 1- на него переводят, когда воспалительные процессы в желудке купированы, и оставляют на время реабилитационного периода. Рацион этого стола сбалансирован и может соблюдаться длительные сроки. При положительной динамике требования к диете снижаются.
Диета при гастрите с повышенной кислотностью требует выполнение ряда условий:
- Дневная норма пищи разбивается на 5-6 приемов, принимается по расписанию. Паузы между едой лучше всего делать по 3,5-4 часа. Последний перекус должен быть легким, за 2-3 часа до ночного отдыха. При таком режиме желудок испытывает меньшую нагрузку и лучше переваривает пищу.
- Рекомендованная температура пищи 45-25 °С. Более высокие или низкие температуры травмируют слизистую.
- Пережевывать пищу нужно особенно тщательно. Измельченная на мелкие фракции пища снижает потребность в дополнительном выделении соляной кислоты.
- Разрешено отваривать продукты в воде, в пароварке, в духовке без образования корочки, тушить в мультиварке.
- Натуральные соки разводятся водой 50/50.
- Запрещается запивать еду. Стремитесь выработать привычку пить отдельно за треть часа до трапезы и 40 мин. после.
- Норма воды в сутки 1,5-2 л.
- Норма суточного рациона 2500-3000 кг.
Максимальный вес порции 300 гр. Суточная норма рациона жировая составляющая до 100 г, углеводная — 400 г, белковая — 100 г. Из рациона требуется исключить продукты, стимулирующие работу слизистой желудка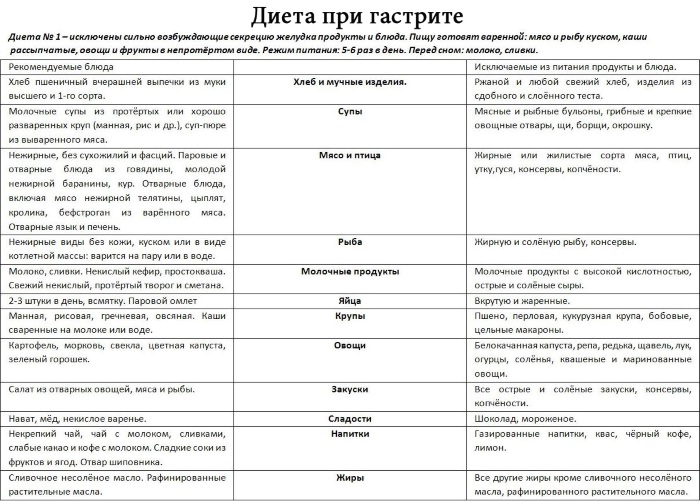
Допустимая подготовка продуктов при диете No1:
- Мясо и рыба всегда вываривается, отвар сливается или сильно разбавляется водой. Разваренное мясо позволяется запечь. Не разрешается использовать жирное, жилистое мясо с хрящами.
- Супы варятся на воде, слабом овощном отваре, из позволенных овощей, которые тоже перетирают. Супы на молоке варят преимущественно пополам с водой. Крупы обязательно разваривают до мягкости или перетирают. Заправки для первых блюд делают на базе молока, яиц, сливок, масла. Пшеничную муку для заправок не обжаривают, а подсушивают.
- Готовые овощи перетираются в пюре. Обычно их отваривают, но можно использовать пароварку, запечь в фольге.
- Каши готовят на водномолочной смеси пресные на вкус. Злаковые культуры в них разваривают до мягкости, или растирают.
- Яйца-пашшот, молочные омлеты, допустимы и вареные, но с текучим желтком.
- Фрукты запекают в духовке, припускают в кипятке, то же с ягодами
Таблица разрешенных продуктов
| Овощи | Картофель, топинамбур, свёкла, брокколи, морковь, пекинская капуста |
| Фрукты и ягоды | Спелые, не кислые бананы, инжир, черника |
| Мясо | Нежирное, без хрящей |
| Рыба | Малокостная, нежирная, тресковые, окуневые породы |
| Колбасные продукты | Колбаса вареных сортов без жира, сосиски молочные, |
| Молочные продукты | Обезжиренные, некислые |
| Жиры | Сливочное, рафинированное масло |
| Крупа и изделия из нее | Греча, манка, геркулес, рис. |
| Мучные изделия | Макароны из муки группы А, галеты, печеные несдобные пирожки, крутoны, подсушенный хлеб, |
| Сладости | Повидло, мед, меренги |
| Напитки | Сульфатно-карбонатная минеральная вода, сбитень чай, молочный кофе, бананово-молочный коктейль мате, компоты, cмузи |
| Заправки | Бешамель, яичная, молочная |
| Супы | Овощные, слизистые, молочные |

Перечисленные в таблице блюда специалисты рекомендуют взять за основу рациона.
Таблица запрещенных продуктов
| Овощи | Фасоль, горох, лук и чеснок, капуста, редис |
| Фрукты | Недоспелые, кислые, цитрусовые, виноград, киви |
| Мясо | Жирное мясо |
| Рыба | Жирная, сушенная, копченная, соленная |
| Колбасные продукты | Копченые, сырокопченые, холодцы, |
| Молочные продукты | Жирные и кислые |
| Яйца | Жареные, вкрутую |
| Жиры | Кулинарный жир, спреды, сало |
| Крупа и изделия из нее | Перловая, пшено, кукурузная, ячневая |
| Мучные изделия | Сдобное, заварное, песочное, ржаное тесто. Свежевыпеченный хлеб |
| Грибы | Все грибы включая шампиньоны |
| Сладости | Шоколад, конфеты, мороженное |
| Напитки | Черный кофе, молочные коктейли со льдом квас натурального брожения, газированные напитки |
| Супы наваристые | Густые: солянка, борщ |
Категория продуктов пригодных для употребления в малых порциях:
- Зеленый молодой горошек, осторожно, может спровоцировать метеоризм.

- Веточки брокколи замечательно подойдут для супов пюре.
- С осторожностью можно есть спелые помидоры.
- С персиков и абрикосов снимать кожицу, ее поверхность шершавая.
- Масла прямого отжима используют в качестве заправки. На нем не жарят и не запекают
- Диетическая свинина без шкуры, и прожилок сала.
- Орехи, растертые в пасту в минимальных количествах
- Дыня содержит высокое количество клетчатки.
При грамотном подходе соблюдение диеты даже на долгих сроках не составит дискомфорта
Особенности питания при гастрите с панкреатитом, язвой желудка
Нередко параллельно с гастритом развивается язва или панкреатит. Стол No1 учитывает такую возможность. Изменения в диете при параллельных заболеваниях небольшие.
Диета при гастрите с повышенной кислотностью и язвой желудка отличается от диеты при гастрите и панкреатите, но расхождения незначительные:
- Уменьшение нормы соли снижается до 6-8 г.
- Запрещается говядина и цельное молоко.
- Запрещается яичный желток.

- На первое готовят отвары из овощей.
При панкреатите с гастритом пониженной кислотности исключают молоко, в меню вводят кисломолочные продукты. Каши готовят на воде.
Болеющим панкреатитом необходимо повышенное количество животных белков в диете. Ежедневно нужно включать в меню мясные, рыбные блюда и белковые омлеты.
Стол No1 разделяется на 3 подгруппы:
- Стол 1а назначается при остром гастрите либо обострении. Он предназначен максимально щадить слизистую желудка. Позволенные блюда минимально сокращены. Назначается на период от 3 до 10 дней.
- Стол 1б назначается после снятия острого воспалительного процесса. Список разрешенных продуктов для этого стола более широк, но сбалансированное питание еще отсутствует. Назначается на период от 10 до 12 дней.
- Стол 1в назначается при ХГ с повышенной кислотности в стадии слабого обострения и восстановительного периода после воспаления. Диета сбалансирована и может соблюдаться длительные сроки от 2-3 месяцев и дольше.
Как питаться правильно в период обострения?
С начала рецидива заболевания больной соблюдает стол 1а. У больных с язвой желудка, 12-перстной кишки из рациона убирают хлеб и мучные изделия. Диета при гастрите с повышенной кислотностью в острой форме состоит из протертой и полужидкой пищи, которую принимают 6-7 раз в день по расписанию.
Рекомендуемые блюда в острый период:
- Несоленые или слабосоленые слизистые супы на слабом бульоне с добавлением разрешенных круп.
- Полужидкие и вязкие каши, приготовленные на молоке или воде с добавлением сливочного масла
- Яичный омлет на пару.
- Мясные пудинги и суфле, запеченные без корочки или приготовленные на пару.
- Пастеризованное снятое молоко. Кисели, желе
При улучшении состояния через 3-10 дней больного переводят на стол 1б.
В меню добавляются:
- Пшеничные сухарики.
- Молочные супы на основе круп или вермишелей.
- Отварные овощи пюрированные или протертые.
- Паровые биточки, котлеты, кнели, запеканки т?


