Механизм развития хронического панкреатита
Одним из ведущих механизмов развития хронического воспалительного процесса в поджелудочной железе является задержка выделения и внутриорганная активация панкреатических ферментов, в первую очередь трипсина и липазы, осуществляющих постепенно аутолиз паренхимы железы. Одновременно происходит реактивное разрастание соединительной ткани, которая затем рубцово сморщивается, приводя к склерозированию органа. В развитии, и особенно прогрессировании хронического воспалительного процесса, большое значение имеют процессы аутоагрессии.
При хронических панкреатитах инфекционного происхождения возбудитель может проникнуть в поджелудочную железу из просвета двенадцатиперстной кишки или из желчных путей через панкреатические протоки восходящим путем, чему способствует дискинезия пищеварительного тракта, сопровождающаяся дуоде-нопанкреатическим или холедохопанкреатнчееким рефлюксом.
Предрасполагают к возникновению хроническою панкреатита препятствия для выделения панкреатического сока в двенадцатиперстную кишку (спазм, воспалительный стеноз, опухоль печеночно-поджелудочной ампулы и др.), а также недостаточность сфинктера печеночно-поджелудочной ампулы (сфинктера Одди), облегчающая попадание дуоденального содержимого, активирующего трипсин, в проток поджелудочной железы (вирсунгов проток).
Действие перечисленных этиологических факторов имеет следствием нарушение панкреатического сокоотделения и активацию протеолитических ферментов поджелудочной железы внутри ее протоков.
У некоторых больных хронический панкреатит возникает как исход острого.
Под влиянием вышеуказанных этиологических факторов развивается дистрофия, а затем атрофия слизистой оболочки двенадцатиперстной кишки, снижение ее регенераторной способности. Это вызывает нарушение продукции в ней секретина и холецистокинина — панкреозимина. Вследствие дефицита секретина повышается давление в двенадцатиперстной кишке, спазмируется сфинктер Одди, увеличивается давление в панкреатическом протоке, уменьшается объем панкреатического сока за счет снижения объема жидкой части и бикарбонатов.
В результате этого происходит сгущение панкреатического сока, снижается скорость его оттока, повышается концентрация в нем белка, что ведет к преципитации белка, образованию различных пробок, закупоривающих различные отделы панкреатических протоков. Под влиянием алкоголя, пищевых погрешностей панкреатический секрет выходит в окружающую межуточную ткань с образованием отека поджелудочной железы. В этих условиях активизируются ферменты панкреатического сока, происходит самопереваривание железы.
С другой стороны, в результате сдавления в условиях отека ткани поджелудочной железы атрофируются ацинозные железы с заменой их соединительной тканью.
В патогенезе хронического панкреатита имеют значение также активация хининовой системы, свертывающей системы, нарушение микроциркуляции, распространение инфекции из желчных путей, затекание желчи в панкреатический проток при нарушении функции большого дуоденального соска. Следует учитывать и иммунологический механизм.
peд. Ю.Eлиceeвa
Заболевания поджелудочной железы, подробнее…
Дополнительная информация из раздела
- Хронический панкреатит
- Симптомы хронического панкреатита
- Вся информация по этому вопросу
Источник
Хронический панкреатит — это воспалительное заболевание поджелудочной железы, сопровождающееся необратимым разрушением ее экзокринной части, фиброзом и разрушением эндокринной части поджелудочной железы на поздней стадии заболевания.
Хронический панкреатит может проявляться повторяющимися приступами острого панкреатита, но основным отличием хронического панкреатита является необратимое нарушение функции поджелудочной железы. Частота хронического панкреатита варьирует от 0,04 до 5%. Причины острого и хронического панкреатита практически идентичны, но самой частой причиной хронического панкреатита является длительное злоупотребление алкоголем. Заболевание чаще наблюдают у мужчин среднего возраста.
Реже хронический панкреатит вызывают:
— длительная обструкция протока поджелудочной железы, обусловленная псевдокистой, камнями, опухолями, травмой или разделенной поджелудочной железой. При этом часто отмечают расширение панкреатического протока;
— тропический панкреатит. Заболевание наблюдается у жителей Африки и Азии и практически не описано. В некоторых случаях причиной являются наследственные нарушения;
— наследственный панкреатит, развитие которого связано с зародышевой мутацией гена PRSS1 или SPINK1. Может быть как острым, так и хроническим;
— мутация гена CFTR. Развитие кистозного фиброза связано с наличием двухаллельной наследственной мутации гена CFTR. Мутации этого гена уменьшают секрецию бикарбонатов клетками протоков поджелудочной железы, что способствует образованию белковых пробок и развитию хронического панкреатита. Мутации гена CFTR выявляют у 25-30% пациентов с идиопатическим панкреатитом, т.е. в 5 раз чаще, чем в общей популяции.
У 40% пациентов с хроническим панкреатитом не удается выявить предрасполагающие факторы, однако, как и при остром панкреатите, все большее число таких «идиопатических» случаев связано с наследственными мутациями панкреатит-ассоциированных генов.
а) Патогенез. Патогенез хронического панкреатита до конца не ясен. Практически у всех лиц с повторяющимися приступами острого панкреатита в дальнейшем развивается хронический панкреатит. Это позволяет предположить, что острый панкреатит запускает процесс перилобулярного фиброза и деформации протока, а также нарушает процесс секреции панкреатического сока. Со временем, после многократных приступов, это может привести к утрате паренхимы поджелудочной железы и фиброзу. Предположительно в развитие хронического панкреатита вносят свой вклад следующие факторы:
1. Обструкция протоков камнями и белковыми пробками. Считают, что некоторые факторы, приводящие к развитию хронического панкреатита, способны повышать концентрацию белка в панкреатическом соке. В результате образуются белковые пробки в просвете протоков. Такие пробки особенно быстро формируются при алкогольном хроническом панкреатите. Белковые пробки могут обызвествляться и формировать камни из осажденного карбоната кальция, которые также закрывают просвет протоков и способствуют прогрессированию хронического панкреатита.
2. Токсины. Токсины, включая алкоголь и его метаболиты, могут оказывать прямое повреждающее действие на ацинарные клетки.
3. Окислительный стресс. Вызванный алкоголем окислительный стресс может приводить к образованию в ацинарных клетках свободных радикалов, усиливающих окисление липидов мембран и активирующих факторы транскрипции, включая АР-1 и NF-кВ, которые, в свою очередь, стимулируют экспрессию хемокинов, рекрутирующих мононуклеарные клетки. Окислительный стресс может индуцировать слияние лизосом и зимогенных гранул, некроз ацинарных клеток, воспаление и фиброз.
При хроническом панкреатите обнаружено большое количество хемокинов, включая IL-8 и моноцитарный хемоаттрактантный белок. Кроме того, TGF-b и PDGF вызывают активацию и пролиферацию периацинарных миофибробластов (звездчатых клеток поджелудочной железы), что приводит к отложению коллагена и в конечном итоге к фиброзу. Хемокины, вырабатываемые при хроническом панкреатите, сходны с таковыми при остром панкреатите, однако профиброгенные хемокины вырабатываются преимущественно при хроническом панкреатите.
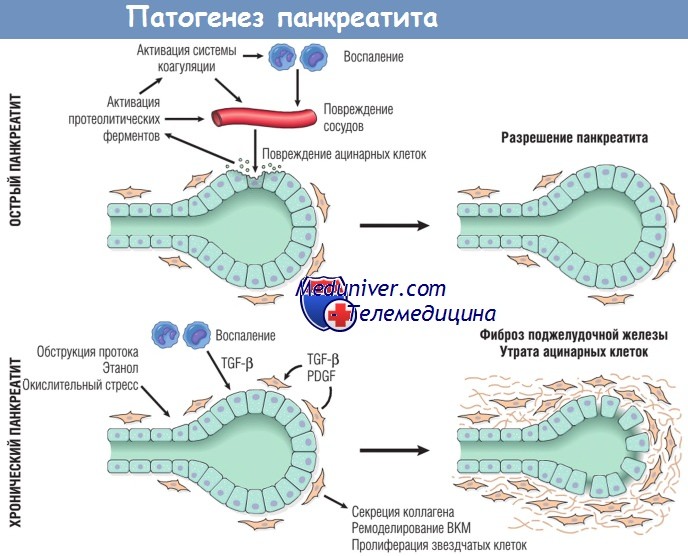
Особенности взаимодействий медиаторов при остром и хроническом панкреатите.
При остром панкреатите повреждение ацинарных клеток приводит к высвобождению протеолитических ферментов,
запускающих каскад реакций, запускающих активацию системы коагуляции, острое и хроническое воспаление, повреждение сосудов и отек.
У большинства пациентов после острого повреждения происходит восстановление ацинарных клеток.
При хроническом панкреатите повторяющиеся эпизоды повреждения ацинарных клеток приводят к выработке фиброгенных цитокинов,
таких как трансформирующий фактор роста р (TGF-p) и тромбоцитарный фактор роста (PDGF), что вызывает пролиферацию звездчатых клеток,
выработку коллагена и ремоделирование внеклеточного матрикса (ВКМ).
В итоге это приводит к необратимой утрате ацинарных клеток, фиброзу и недостаточности поджелудочной железы.
б) Морфология. Хронический панкреатит характеризуется фиброзом паренхимы, уменьшением количества и размеров ацинусов с относительно сохранными островками Лангерганса, а также различной степенью расширения панкреатических протоков. Эти изменения обычно сопровождаются хронической воспалительной инфильтрацией вокруг долек и протоков. Междольковые и внутридольковые протоки часто расширены и содержат в своем просвете белковые пробки.
Протоковый эпителий может быть атрофичным или гиперплазированным, иногда онподвергается плоскоклеточной метаплазии, в просвете протоков могут определяться конкременты. Характерным признаком хронического панкреатита является исчезновение ацинусов. Сохранные островки Лангерганса окружены фиброзной тканью, могут сливаться и увеличиваться, но в конечном итоге они тоже исчезают. Макроскопически железа плотная, местами с резко расширенными протоками и видимыми кальцификатами.
Лимфоплазмоцитарный склерозирующий панкреатит (аутоиммунный панкреатит) — особая форма хронического панкреатита, характеризующаяся наличием перипротоковой смешанно-клеточной воспалительной инфильтрации, венулитов и увеличением количества IgG4-продуцирующих плазматических клеток [40]. Лимфоплазмоцитарный склерозирующий панкреатит очень важно отличать от клинически схожего рака поджелудочной железы. Лимфоплазмоцитарный склерозирующий панкреатит хорошо поддается лечению кортикостероидами.
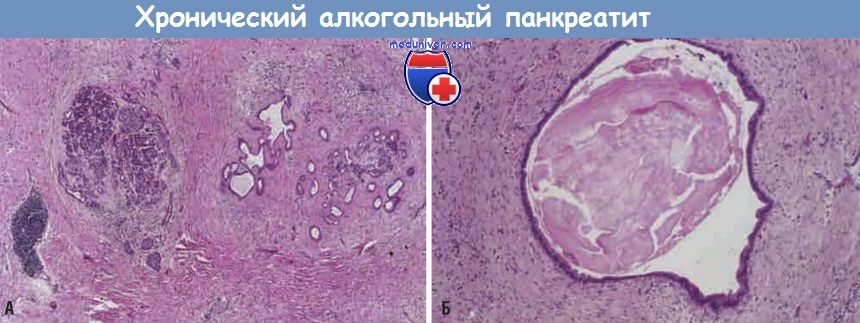
Хронический алкогольный панкреатит:
(А) При малом увеличении видны выраженный фиброз и атрофия с наличием остаточных островков {слева) и протоков (справа) с рассеянными клетками хронического воспаления и ацинарной тканью.
(Б) При большом увеличении виден расширенный проток с густым эозинофильным содержимым.
в) Клинические признаки. Хронический панкреатит имеет разнообразные клинические формы. Он может проявляться повторяющимися приступами боли умеренной интенсивности в области живота, повторяющимися приступами легкой боли или постоянной болью в области живота и спины. Заболевание может протекать бессимптомно до тех пор, пока не разовьются недостаточность поджелудочной железы и сахарный диабет, связанный с разрушением островков Лангерганса.
В ряде случаев на заболевание поджелудочной железы могут указать повторяющиеся эпизоды желтухи и расстройства пищеварения. Приступы могут быть спровоцированы злоупотреблением алкоголем, перееданием (которые увеличивают нагрузку на поджелудочную железу), а также использованием опиатов или других лекарственных средств, повышающих тонус сфинктера Одди.
При диагностике хронического панкреатита клиницист должен быть особенно внимательным. Во время приступов боли в животе могут отмечаться умеренная лихорадка и незначительное или умеренное повышение уровня амилазы в сыворотке крови. Однако при длительном течении заболевания разрушение ацинарных клеток может препятствовать появлению этого диагностического признака. Обструкцию, обусловленную желчными камнями, можно выявить по наличию желтухи и повышенному уровню щелочной фосфатазы в сыворотке крови.
Очень помогают в диагностике обнаружение кальцификатов в ткани поджелудочной железы с помощью компьютерной томографии или ультразвукового исследования, а также снижение массы тела и гипопротеинемические отеки вследствие нарушения всасывания (мальабсорбции), вызванного недостаточностью поджелудочной железы.
Хронический панкреатит обычно неопасное для жизни состояние, однако прогноз для лиц с длительно текущим заболеванием неблагоприятный. Смертность в течение 20-25 лет достигает 50%. Могут развиться тяжелая недостаточность экзокринной функции поджелудочной железы и синдром хронической мальабсорбции, а также сахарный диабет.
Основная проблема у некоторых пациентов — выраженный хронический болевой синдром. У 10% пациентов формируются псевдокисты поджелудочной железы. У лиц с наследственным панкреатитом риск развития рака поджелудочной железы составляет 40%, но риск малигнизации при других формах хронического панкреатита неизвестен.
Компьютерная томография: срез при кальцинозном панкреатите, поражающем головку железы
— Рекомендуем ознакомиться со следующей статьей «Механизм развития (патогенез) кисты поджелудочной железы»
Оглавление темы «Патогенез болезней ЖКТ»:
- Механизм развития (патогенез) атрезии желчных протоков
- Механизм развития (патогенез) кисты холедоха
- Механизм развития (патогенез) рака желчного пузыря
- Строение и функции поджелудочной железы
- Механизм развития (патогенез) пороков развития поджелудочной железы
- Механизм развития (патогенез) острого панкреатита
- Механизм развития (патогенез) хронического панкреатита
- Механизм развития (патогенез) кисты поджелудочной железы
- Механизм развития (патогенез) кистозных опухолей поджелудочной железы
- Механизм развития (патогенез) рака поджелудочной железы
Источник
Панкреатит
представляет собой тяжелое заболевание
поджелудочной железы, в основе которого
лежит внутриорганная активация
продуцируемых железой пищеварительных
ферментов и выраженное в различной
степени ферментативное повреждение
ткани (панкреонекроз), с последующим
развитием фиброза, нередко распространяющееся
на окружающие ткани (парапанкреофиброз),
а также осложняемое вторичной инфекцией.
Клинически панкреатит может протекать
в острой и хронической формах, нередко
тесно связанных между собой.
Этиология.
Этиологией
возникновения хронического панкреатита
являются:
1.
Алкоголь, раздражая слизистую оболочку
12 п.к„ не только усиливает продукцию
секретина, панкреозимина, гистамина,
гастрина, а, следовательно, и внешнюю
секрецию ПЖ, но и вызывает рефлекторный
спазм сфинктера Одди, приводящий к
внутрипротоковой гипертензии. Длительное
употребление алкоголя сопровождается
дуоденитом с нарастающей атонией
сфинктера, что приводит к
дуоденопанкреатическому и
билиарнопанкреатическому рефлюксу,
особенно во время рвоты. Имеет значение
и белково-витаминная недостаточность
свойственная хроническому алкоголизму.
Некоторые авторы полагают, что алкоголь
может оказывать и прямое токсическое
воздействие на паренхиму ПЖ. Кроме того,
имеются данные, что хроническая
алкогольная интоксикация изменяет
состав панкреатического сока за счет
увеличения количества белка, лактоферрина
и снижения бикарбонатов и ингибиторов
протеаз, что способствует образованию
конкрементов.
2.
Заболевания желчного пузыря и
желчевыводящих путей, при доминировании
желчнокаменной болезни, включая и
состояние после холецистэктомии.
Сопровождающий эти заболевания
воспалительно-склеротический процесс
в дистальных отделах желчевыводящих
путей приводит к стенозу, либо
недостаточности сфинктера Одди. Спазм
или стеноз сфинктера приводят к
гипертензии в протоковой системе ПЖ и,
как следствие, выходу компонентов
панкреатического сока в паренхиму с
развитием в ней воспалительных и
склеротических изменений. Рефлюкс желчи
при этом не имеет решающего значения,
так как ХП развивается и при раздельном
впадении холедоха и вирсунгиева протока
в 12 п.к. Слизистая оболочка панкреатических
протоков в норме резистентна к действию
желчи, и только при длительной инкубации
желчи в смеси с панкреатическим секретом
или культурой бактерий желчь приобретает
повреждающее действие на ПЖ. В случае
недостаточности большого дуоденального
соска происходит рефлюкс кишечного
содержимого в протоки ПЖ с активацией
протеолитических ферментов, что в
сочетании с гипертензией и оказывает
повреждающее воздействие на паренхиму
органа.
3. Травма ПЖ, в том
числе интраоперационная, В развитии
послеоперационного панкреатита имеет
значение не только прямое воздействие
на ткань железы и ее протоки, но и
деваскуляризация ПЖ,
4.
Заболевания желудочно-кишечного тракта,
особенно 12 п.к.: отек в области Фатерова
соска, затрудняющий отток панкреатического
секрета, дуоденостаз, сопровождающийся
дуоденопанкреатическим рефлюксом;
дивертикулы 12 п.к., которые могут
приводить либо к сдавлению протоков с
последующей гипертензией, либо, в
случае открытия протока в дивертикул-
к дуоденопанкреатическому рефлюксу.
Дуоденит не только поддерживает
воспаление Фатерова соска, но и вызывает
секреторную дисфункцию ПЖ вследствие
нарушения продукции полипептидных
гормонов ЖКТ. Пенетрация язвы 12 п.к.
или желудка в ПЖ чаще приводит к очаговому
воспалительному процессу, а в ряде
случаев — к типичному хроническому
рецидивирующему панкреатиту.
5.
Одностороннее питание углеводной и
жирной пищей при недостатке белков
ведет к резкой стимуляции внешней
секреции с последующим срывом
регенераторных процессов в ПЖ.
Особенно большое значение имеет прием
алкоголя с жирной пищей.
6.
Эндокринопатии и нарушения обмена
веществ:
—
гиперпаратиреоз, который ведет к
гиперкальцисмии и кальцификации ПЖ
/кальций способствует переходу
трипсиногена в трипсин в протоках ПЖ
—
гиперлипидемия, которая ведет к жировой
инфильтрации клеток ПЖ, повреждению
сосудистой стенки, образованию тромбов,
микроэмболии сосудов;
7.
Аллергические факторы. В крови ряда
больных обнаруживаются антитела к ПЖ;
в некоторых случаях отмечается выраженная
эозинофилия (до 30-40% и более). В литературе
описаны случаи появления болевых кризов
при употреблении клубники, и развития
ХП на фоне бронхиальной астмы.
8.
Наследственные факторы. Так известно,
что у детей, родители которых страдают
ХП, повышена вероятность его развития
по аутосомно-доминантному типу.
Подчеркивается более частая встречаемость
ХП у лиц с 0(1) группой крови. В некоторых
случаях это бывает причиной так называемых
ювенильных панкреатитов.
9.
Пороки развития панкреобилиодуоденапьной
зоны: кольцевидная ПЖ, сопровождающаяся
дуоденостазом; добавочная ПЖ с различными
вариантами хода протоков, не обеспечивающими
отток секрета; энтерогенные кисты ПЖ.
10.
Лекарственные препараты: стероидные
гормоны, эстрогены, сульфаниламиды,
метилдофа, тетрациклин, сульфасалазин,
метронидазол, ряд нестероидных
противовоспалительных средств,
иммунодепрессанты, антикоагулянты,
ингибиторы холинэстеразы и другие.
11.
Неспецифический язвенный колит, болезнь
Крона, гемохроматоэ и ряд других
заболеваний, сопровождающихся
склеротическими изменениями в ПЖ без
клинической манифестации, что можно
рассматривать как неспецифическую
тканевую реакцию на токсические или
циркуляторные воздействия. В эту же
группу, вероятно, следует отнести фиброз
ПЖ при циррозах печени.
12.
Инфекционные и паразитарные болезни:
эпидемический паротит, вирусный гепатит,
инфекционный мононуклеоз, брюшной тиф,
туберкулез, сифилис, кишечные инфекции,
амебиаз и т.д., сопровождающиеся межуточным
воспалением ПЖ с последующим ее склерозом.
Патогенез.
Можно считать общепризнанным, что в
основе патогенеза панкреатита у
подавляющего большинства больных лежит
повреждение ткани железы ею же
продуцируемыми пищеварительными
ферментами. В норме эти ферменты
выделяются в неактивном состоянии
(кроме амилазы и некоторых фракций
липазы) и становятся активными лишь
после попадания в двенадцатиперстную
кишку. Большинство современных авторов
выделяют три главных патогенетических
фактора, способствующих аутоагрессии
ферментов в секретирующем их органе:
1)
затруднение оттока секрета железы в
двенадцатиперстную кишку и внутрипротоковая
гипертензия;
2)
ненормально высокие объем и ферментативная
активность сока поджелудочной железы;
3) рефлюкс в
протоковую систему поджелудочной железы
содержимого двенадцатиперстной кишки
и желчи.
Механизмы
патологической внутриорганной активации
ферментов и повреждения ткани железы
различаются в зависимости от причины
панкреатита. Так известно, что алкоголь,
особенно в больших дозах, рефлекторным
и гуморальным путем резко повышает
объем и активность панкреатического
сока. К этому дбавляется стимулирующее
действие алиментарного фактора, поскольку
алкоголики питаются нерегулярно, не
столько едят, сколько закусывают,
принимая много жирной и острой пищи.
Кроме того, алкоголь способствует спазму
сфинктера печеночно-панкреатической
ампулы (сфинктера Одди), вызывает
повышение вязкости панкреатического
секрета, образование в нем белковых
преципитатов, в дальнейшем трансформирующихся
в конкременты, характерные для хронической
формы заболевания. Все это затрудняет
отток секрета и ведет к внутрипротоковой
гипертензии, которая при уровне,
превышающем 35-40 см вод. ст., способна
обусловить повреждение клеток эпителия
протоков и ацинусов и освобождение
цитокиназ, запускающих механизм активации
ферментов. Спазм сфинктера Одди, возможно,
ведет к желчно-панкреатическому рефлюксу
и внутрипротоковой активации ферментов
за счет желчных кислот. Не исключают
также и прямое повреждающее действие
высоких концентраций алкоголя в крови
на железистые клетки.
При
панкреатите, связанном с заболеваниями
желчных путей, главным патогенетическим
фактором является нарушение оттока
панкреатического сока в двенадцатиперстную
кишку, что связано, прежде всего, с
наличием упоминавшегося «общего канала»,
то есть печеночно-панкреатической
(фатеровой) ампулы, через которую отходят
желчные конкременты и куда обычно
впадает главный панкреатический проток.
Известно, что при раздельном впадении
желчного и панкреатических протоков,
а также при отдельном впадении в
двенадцатиперстную кишку добавочного
протока, сообщающегося с главным протоком
поджелудочной железы, билиарный
панкреатит не развивается.
Проходя
через фатерову ампулу, желчные конкременты
временно задерживаются в ней, вызывая
спазм сфинктера Одди и преходящую
протоковую гипертензию, обусловливающую
ферментативное повреждение ткани железы
и, возможно, приступ острого панкреатита,
в ряде случаев протекающий малосимптомно
или же маскирующийся приступом желчной
колики. Повторное «проталкивание»
желчных камней через ампулу за счет
высокого панкреатического и билиарного
давления может привести к травме
слизистой дуоденального сосочка и
стенозирующему панпиллиту, все более
затрудняющему пассаж желчи и
панкреатического сока, а также и повторное
отхождение камней. Иногда наступает
стойкое ущемление желчного конкремента
в ампуле, ведущее к обтурациониой желтухе
и тяжелому панкреонекрозу.
Самостоятельную
роль в патогенезе панкреатита могут
играть также заболевания двенадцатиперстной
кишки, связанные с дуоденостазом и
гипертензией в ее просвете и способствующие
рефлюксу дуоденального содержимого в
панкреатический проток (в том числе
«синдром приводящей петли» после
резекции желудка по типу Бильрот П).
Некоторые авторы указывают и на значение
дивертикулов двенадцатиперстной кишки,
в особенности перипапиллярных, которые
могут обусловливать как спазм, так и
(редко) атонию сфинктера Одди.
Травматический
панкреатит может быть связан как с
прямым, так и с опосредованным воздействием
на поджелудочную железу. При прямой
травме к внутриорганной активации
ферментов ведет механическое повреждение
железы с выделением из омертвевающих
клеток уже упоминавшихся активаторов
(цитокиназ) и последующим развитием в
дополнение к травматическому еще и
ферментативного панкреонекроза. При
эндоскопических вмешательствах на
большом дуоденальном сосочке (РХПГ,
ЭПСТ) часто травмируется слизистая
оболочка фатеровой ампулы и терминального
отдела главного панкреатического
протока. В результате травмы кровоизлияний
и реактивного отека может затрудняться
отток панкреатического секрета и
развиваться протоковая гипертензия.Стенки
протока могут повреждаться и от
избыточного давления при введении
контрастного вещества при РХПГ.
При
опосредованном воздействии случайных
и операционных травм на поджелудочную
железу (травматический шок, кровопотеря,
кардиохирургические вмешательства с
длительной перфузией) повреждение
железистой ткани с высвобождением
активирующих клеточных факторов связано
в основном с микроциркуляторными
расстройствами и соответствующей
гипоксией.
Следует
обратить внимание на еще один важный
аспект патогенеза хронического
панкреатита, недостаточно освещаемый
в литературе. По представлениям
большинства клиницистов панкреонекроз
считается определяющей особенностью
наиболее тяжелых форм острого
деструктивного панкреатита. Однако
повреждение и гибель (омертвение, некроз)
ткани поджелудочной железы под
воздействием внутриорганной активации
и аутоагрессии пищеварительных ферментов
определяет возникновение и течение
любых, в том числе и хронических, форм
рассматриваемого заболевания.
При
хроническом панкреатите, не являющемся
следствием острого, также имеет место
ферментативное повреждение, некробиоз,
некроз и аутолиз панкреатоцитов,
происходящие как постепенно, под влиянием
длительно действующего фактора, так и
остро скачкообразно в период обострений
хронического процесса.
Патологическая
анатомия.
В процессе развития панкреатита в ткани
поджелудочной железы происходит
разрастание соединительной ткани, в
результате чего развивается фиброз и
склероз. В дальнейшем развиваются
обызвествление, нарушение проходимости
панкреатических протоков..
Соседние файлы в предмете Хирургия
- #
- #
- #
- #
- #
- #
- #
- #
Источник


