Малоинвазивные методы лечения панкреатита
Лечебная тактика
при остром панкреатите.
Больные с подозрением на
острый панкреатит должны быть в
экстренном порядке
госпитализированы в
хирургический стационар.
Пациенты с деструктивной формой острого
панкреатита нуждаются в лечении в
условиях реанимационного отделения.
Основными задачами лечения острого
панкреатита являются:
1. Подавление аутоферментной агрессии
и воспалительного процесса в ткани
поджелудочной железы.
2. Предупреждение и лечение панкреатогенной
токсемии, осложнений и нарушений всех
видов обмена.
3. Профилактика и лечение перитонита и
парапанкреатита.
4. Предупреждение и лечение постнекротических
осложнений.
Основные
направления и методы комплексной терапии
деструктивного панкреатита включают:
1.Интенсивную
корригирующую терапию
(поддержание оптимального уровня
доставки кислорода с помощью инфузионной,
кардиотонической и респираторной
терапии).
2.Методы
экстракорпоральной детоксикации
(гемо- и
лимфосорбция, гемо- и плазмофильтрация,
плазмаферез) и энтеросорбции. Однако,
в настоящее время алгоритм экстракорпоральной
и энтеральной детоксикации окончательно
не разработан, что требует проведения
дальнейших доказательных исследований.
3.
Блокаду секреторной функции ПЖ и
медиатоза.
С этой целью в первую очередь целесообразно
применение препаратов соматостатина/октреотида.
При отсутствии этих средств возможно
использование антиметаболитов
(5-фторурацил). Отсутствие доказательных
данных об эффективности ингибиторов
протеаз при
панкреонекрозе не позволяет рекомендовать
в настоящее время их дальнейшее
клиническое применение.
4.Антибактериальная
профилактика и терапия.
Данные
микробиологических исследований
являются основой выбора антибактериальных
препаратов при панкреонекрозе, спектр
действия которых должен охватывать
грамотрицательные и грамположительные
аэробные и анаэробные микроорганизмы
— возбудителей
панкреатогенной инфекции. Это соответствует
выбору эмпирического режима
антибактериальной профилактики и
терапии при панкреонекрозе.
Важнейшей
детерминантой эффективности действия
антибиотиков является их способность
селективно проникать в ткани ПЖ через
гемато-панкреатический барьер.
В зависимости от
различной пенетрирующей способности
в ткани ПЖ выделяют три группы
антибактериальных препаратов:
Группа
I.
Концентрация аминогликозидов,
аминопенициллинов и цефалоспоринов
первого поколения после внутривенного
введения не достигает в тканях
поджелудочной железы минимальной
подавляющей концентрации (МПК) для
большинства бактерий.
Группа
II
представлена антибактериальными
препаратами, концентрация которых после
внутривенного введения превышает МПК,
которая эффективна для подавления
жизнедеятельности некоторых, но не всех
часто встречающихся при панкреатической
инфекции микроорганизмов
— защищенные
пенициллины широкого спектра:
пиперациллин/тазобактам и
тикарциллин/клавуланат; цефалоспорины
III поколения:
цефоперазон и цефотаксим; цефалоспорины
IV поколения
(цефепим).
III
группу
составляют фторхинолоны (пипрофлоксацин,
офлоксацин и особенно пефлоксацин) и
карбапенемы (меропенем, имипенем/циластатин),
которые создают максимальные концентрации
в панкреатических тканях, превышающие
МПК, для большинства возбудителей
инфекции при панкреонекрозе. Метронидазол
также достигает бактерицидной концетрации
в тканях ПЖ для анаэробных бактерий,
поэтому может быть использован как
компонент комбинированной антибактериальной
терапии (цефалоспорин
+ метронидазол).
• При
отечном панкреатите антибактериальная
профилактика не показана.
• Диагноз
панкреонекроза является абсолютным
показанием к назначению антибактериальных
препаратов (группа
II и
III), создающих
эффективную бактерицидную концентрацию
в зоне поражения со спектром действия
относительно всех этиологически значимых
возбудителей.
• Дифференцировать
сразу цель назначения антибиотиков при
панкреонекрозе
-профилактическую
или лечебную
— во многих
случаях крайне сложно, учитывая высокий
риск инфицирования некротической ПЖ и
сложности его документации
клинико-лабораторными и инструментальными
методами в реальном режиме времени.
• Развитие
при панкреонекрозе нередко фатального
сепсиса требует немедленного назначения
антибактериальных средств с максимальным
эффектом и минимальным побочным
действием.
• Фактор
эффективности должен доминировать по
отношению к фактору
стоимости.
Препаратами выбора
как для профилактического, так и лечебного
применения являются:
• карбапенемы,
• фторхинолоны
(особенно пефлоксацин)+метронидазол,
• цефалоспорины
Ш-ГУ поколения+метронидазол,
• защищенные
пенициллины (пиперациллин/тазобактам,
тикарциллин/клавуланат).
Принимая
во внимание роль интестиногенной
транслокации бактерий в патогенезе
инфекционных осложнений панкреонекроза,
в схему антимикробной терапии целесообразно
включение режима селективной деконтаминации
кишечника (в частности, пероральное
введение фторхинолонов (пефлоксацин,
ципрофлоксацин)).
Панкреонекроз
является фактором риска развития
грибковой суперинфекции, что определяет
целесообразность включения антифунгальных
средств (флуконазол) в программу лечения
больных панкреонекрозом.
Продолжительность
антибактериальной терапии при
панкреонекрозе определяется сроками
полного регресса симптомов системной
воспалительной реакции.
Учитывая
динамику патологического процесса при
панкреонекрозе от стерильного к
инфицированному и часто многоэтапный
характер оперативных вмешательств для
эффективной антибактериальной терапии
следует предусмотреть возможность
смены нескольких режимов.
5.
Нутритивная поддержка при остром
панкреатите
Нутритивная
поддержка показана при тяжести состояния
больного панкреатитом по шкале Ranson
>2 баллов, по шкале АРАСНЕ
II > 9
баллов, при верификации клинического
диагноза панкреонекроза и/или наличие
полиорганной недостаточности. При
верификации отечной формы панкреатита
и наличие положительной динамики в его
комплексном лечении в течение
48-72 часа,
через
5-7 дней
показано естественное питание.
Эффективность
полного парентерального питания при
панкреонекрозе сомнительна. Это
объясняется следующими отрицательными
эффектами полного парентерального
питания: усиление энтерогенной
транслокации бактерий, развитие
ангиогенной инфекции, имун-носупрессии
и высокой стоимости метода. В этой связи,
на сегодняшний день, более целесообразным
и эффективным при панкреонекрозе считют
проведение энтерального питания в
ранние сроки заболевания через
назоеюнальный зонд установленный
дистальнее связки Трейца эндоскопическим
путем или во время операции. В случае
развития толерантности к энтеральному
питанию (увеличение уровней амилаз- и
липаземии, стойкий парез кишечника,
диарея, аспирация), у больных панкреонекрозом
показано проведение тотального
парентерального питания.
Хирургическое
лечение панкреонекроза.
В
отношении принципов дифференцированного
хирургического лечения панкреонекроза
и его септических осложнений имеются
принципиальные различия. Они касаются
оптимальных сроков и режимов оперативного
вмешательства, доступов, видов операций
на ПЖ, желчевыводящей системе, методов
дренирующих операций забрюшинного
пространства и брюшной полости.
Показанием к
операции при панкреонекрозе является:
• Инфицированный
панкреонекроз и/или панкреатогенный
абсцесс, септическая флегмона забрюшинной
клетчатки, гнойный перитонит независимо
от степени полиорганных нарушений.
• Стойкая
или прогрессирующая полиорганная
недостаточность, независимо от факта
инфицирования, несмотря на комплексную
интенсивную консервативную терапию в
течение
1-3 суток,
что свидетельствует об обширном некрозе
ПЖ и забрюшинной клетчатки или высоком
риске развития панкреатогенной инфекции.
• Оперативное
лечение показано больным, у которых по
данным КТ-ангиографии масштаб некроза
превышает
50% паренхимы
ПЖ и/или диагностировано распространение
некроза на забрюшинное пространство,
что соответствует высокому риску
инфицирования и фатальных системных
осложнений.
• Панкреатогенный
(ферментативный, абактериальный)
перитонит является показанием к
лапароскопической санации и дренированию
брюшной полости.
Факт
инфицирования некротических тканей
является важным, но не единственным
показанием к операции, особенно в ранние
сроки заболевания.
Большую
роль в объективизации показаний к
операции играет использование интегральных
шкал оценки тяжести состояния больного
с деструктивным панкреатитом.
Методы
хирургического лечения широко варьируют,
что определяется динамикой
патоморфологического процесса в ПЖ,
забрюшинной клетчатке и брюшной полости.
Техническое решение этапа некрсеквестрэктомии
однотипно, поэтому особое значение
необходимо придавать выбору метода
дренирующих операций в забрюшинном
пространстве, так как избранный уже на
первой операции метод дренирования
существенно определяет выбор режима
оперативной тактики.
В
настоящее время используют три основных
метода
дренирующих операций
при панкреонекрозе, которые обеспечивают
различные условия для дренирования
забрюшинного пространства и брюшной
полости в зависимости от масштаба и
характера поражения ПЖ, забрюшинной
клетчатки и брюшной полости.
Предлагаемые
методы дренирующих операций включают
определенные технические способы
наружного дренирования различных
отделов забрюшинной клетчатки и брюшной
полости, что обязательно предполагает
выбор определенных тактических
режимов повторных вмешательств:
• программируемых
ревизий и санаций всех зон некротической
деструкции и инфицирования в различных
отделах забрюшинного пространства («по
программе»)
• неотложных
и вынужденных повторных вмешательств
(«по требованию») вследствие
имеющихся и/или развившихся осложнений
(продолжающаяся секвестрация, неадекватное
дренирование, кровотечение и т.д.) в
динамике патоморфологической трансформации
зон некроза/инфекции в забрюшинном
пространстве и брюшной полости.
Методы
дренирующих операций забрюшинного
пространства при панкреонекрозе
классифицируют следующим образом:
• «Закрытый»
• «Открытый»
• «Полуоткрытый»
I.
«Закрытый»
метод дренирующих операций
включает активное дренирование
забрюшинной клетчатки и брюшной полости
в условиях анатомической целостности
полости сальниковой сумки и брюшной
полости. Это достигается имплантацией
многоканальных,
силиконовых дренажных конструкций для
введения антисептических растворов
фракционно или калельно в очаг деструкции
(инфекции) с постоянной активной
аспирацией. «Закрытый» метод
дренирования предполагает выполнение
повторных вмешательств только «по
требованию». Контроль за очагом
деструкции/инфекции и функцией дренажей
осуществляется по результатам УЗИ, КТ,
видеооптической техники, фистулографии.
Целесообразно
применение методов лапароскопической
«закрытой» бурсооментоскопии и
санации сальниковой сумки. С использованием
лапароскопической техники выполняют
лапароскопию, декомпрессию желчного
пузыря, санацию и дренирование брюшной
полости, и далее с использованием
специально разработанного инструментария
из мини-лапаротомного доступа осуществляют
осмотр ПЖ, некрсеквестрэктомию в полном
объеме и формируют панкреатооментобурсостостому.
Начиная с
3-5 дня после
операции, с интервалом
1-3 суток
выполняют этапную санацию. В межоперативном
периоде проводят лаваж полости сальниковой
сумки.
Применяют
методы эндоскопического дренирования
и санации забрюшинного пространства
через поясничный внебрюшинный доступы.
Все большее распространение получают
малоинвазивные хирургические методы
чрескожного пункционного дренирования
парапанкреатической зоны и других
отделов забрюшинной клетчатки, желчного
пузыря под контролем УЗИ и КТ. Малоинвазивные
вмешательства легко выполнимы,
малотравматичны и эффективны при
обоснованном показании и соблюдении
методологии. При неэффективности
вышеперечисленных методов дренирования
при панкреонекрозе показана лапаротомия.
Основными
показаниями к «открытому» и
«полуоткрытому» методу дренирования
забрюшинного пространства являются:
• крупномасштабные
формы панкреонекроза в сочетании с
поражением забрюшиннойой клетчатки;
• инфицированный
панкреонекроз и панкреатогенный абсцесс
в сочетании с крупноочаговыми формами
инфицированного панкреонекроза;
• релапаротомия
после неэффективного «закрытого»
или «полуоткрытого» методов
дренирования.
II.
«Открытый» метод дренирующих
операций
при панкреонекрозе предполагает
выполнение программируемых ревизий и
санаций забрюшинного пространства и
имеет два основных варианта технических
решений, определяемых преимущественным
масштабом и характером поражения
забрюшинного пространства и брюшной
полости. Этот метод включает:
• панкреатооментобурсостомию+люмботомию
(рис. 13, 14);
• панкреатооментобурсостомию
+лапаростомию.
Показанием
к панкреатооментобурсостомии+люмботомии
является инфицированный и стерильный
распространенный панкреонекроз в
сочетании с поражением парапанкреатической,
параколической и тазовой клетчатки.
Панкреатооментобурсостому формируют
путем подшивания фрагментов
желудочно-ободочной связки к париетальной
брюшине в верхней трети лапаротомной
раны по типу марсупиализации и
дренированием всех зон некроза/инфекции
дренажами Пенроза в комбинации с
многопросветными трубчатыми конструкциями.
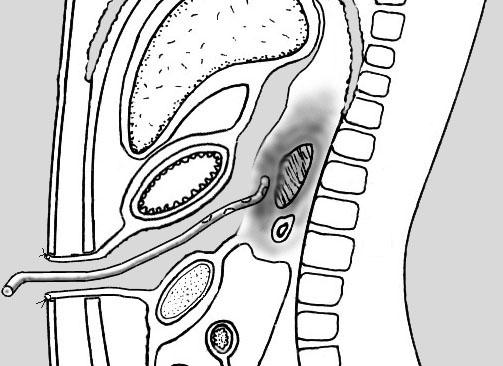
Рис.
13. Дренирование сальниковой сумки через
оментопанкреатобурсостому.
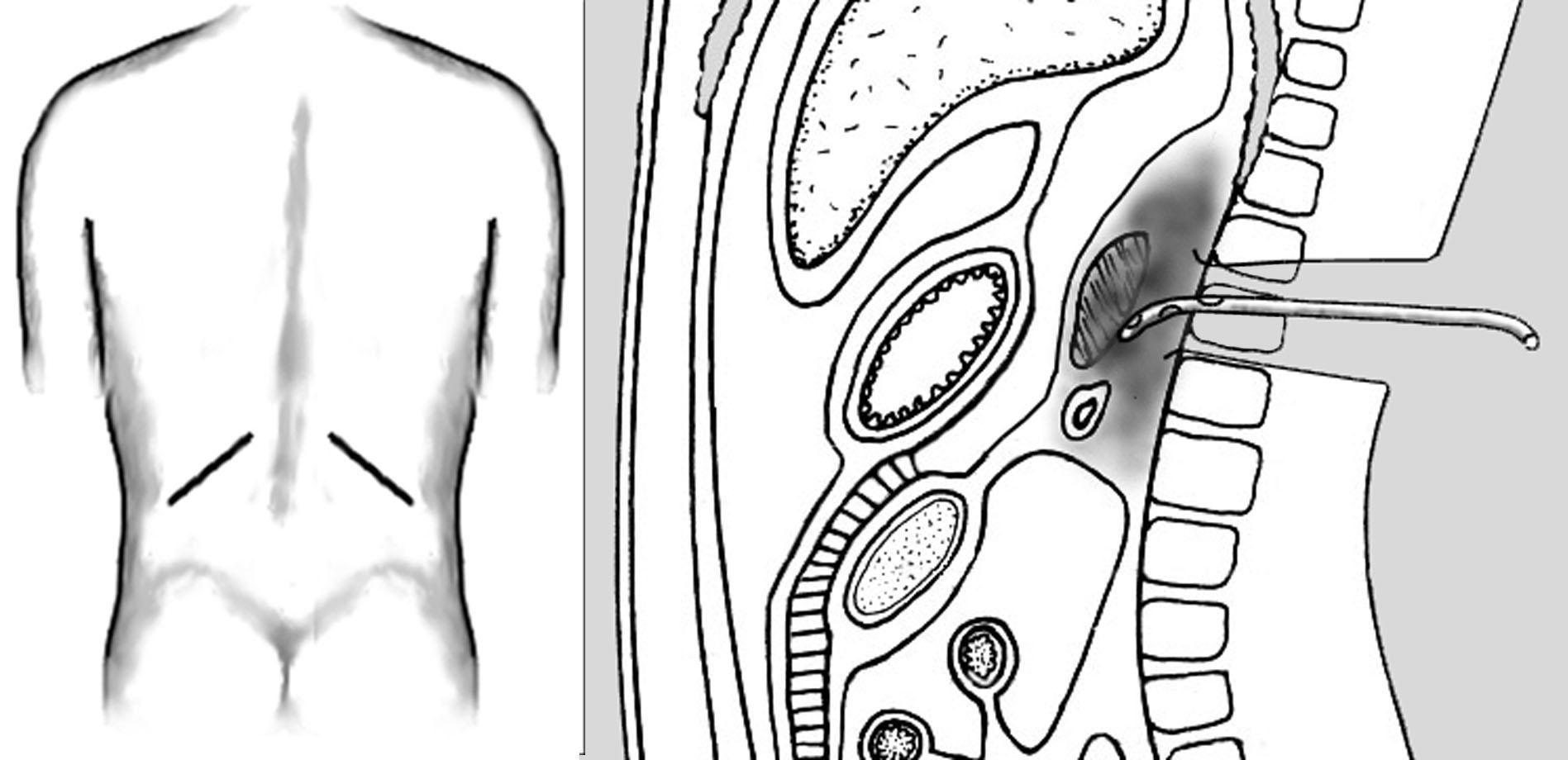
Рис.
14. Дренирование парапанкреатических
пространств (Б) через поясничный доступ
(А).
Дренаж
Пенроза, именуемый в отечественной
литературе как «резиново-марлевый
тампон», пропитывают антисептиками
и мазями на водорастворимой основе
(«Левосин», «Левомеколь»). Такая
хирургическая тактика обеспечивает в
последующем беспрепятственный доступ
к этим зонам и выполнение адекватных
некрсеквестрэктомий в программируемом
режиме с интервалом
48-72 часа.
Этапная замена дренажей Пенроза позволяет
устранить их существенный недостаток,
связаный с кратковременной дренажной
функцией и экзогенным (ре)инфицированием.
По мере очищения забрюшинной клетчатки
от некрозов и детрита, при появлении
грануляционной ткани показан переход
к «закрытому» методу дренирования.
При
развитии распространенного гнойного
перитонита и крайней степени тяжести
состояния больного при распространенном
и/или инфицированном панкреонекрозе
(тяжелый сепсис, септический шок, АРАСНЕ
II > 13
баллов, Ranson
> 5 баллов)
показана лапаростомия. проведение
программируемых санаций забрюшинной
клетчатки и брюшной полости через
12-48 часов.
III.
«Полуоткрытый» метод дренирования
при панкреонекрозе предполагает
установку -рубчатых многопросветных
дренажных конструкций в комбинации с
дренажем Пенроза. В этих условиях
лапаротомную рану ушивают послойно, а
комбинированную конструкцию дренажей
выводят через широкую контраппертуру
в пояснично-боковых отделах живота
(люмботомия). Такого рода операции
получили название «традиционных»,
когда смена дренажных конструкций, как
правило, отсрочена на
5-7 суток.
При крупномасштабном некрозе и
секвестрации, сложной топографии
формируемых каналов зачастую создаются
условия для неадекватного дренирования
очагов некроза/инфекции и повторные
операции у 30-40%
больных выполняют с опозданием во
времени в режиме «по требованию».
Поэтому для предупреждения этих
осложнений потенциал дренирования
забрюшинной клетчатки можно повысить,
если производить адекватную замену
дренажей в режиме «по программе»,
т.е. не реже чем через
48-72 часа,
пропитывать дренаж Пенроза антисептическими
растворами, совмещать с сорбентами или
мазями на водорастворимой основе
(«Левосин»/»Левомеколь»).
Реализация адекватной хирургической
тактики в условиях -«полуоткрытого»
метода наружного дренирования при
панкреонекрозе достигается выполнением
только программируемых оперативных
вмешательств. Режим «по требованию
в этой ситуации следует признать не
эффективным, не имеющим ни теоритического,
ни практического обоснования.
Следует
особо отметить, что представленные
методы «закрытого» и «открытого»
дренирования забрюшинной клетчатки не
являются конкурирующими, так как при
соблюдении методологии и обоснованных
показаниях призваны обеспечить адекватную
и полную санацию всех зон некротической
деструкции и панкреатогенной инфекции.
В
заключении необходимоособо
отметить,
что дальнейший прогресс в улучшении
результатов комплексноголечения
деструктивного панкреатита определяется
совместной работой хирургических
коллективов Российской Федерации.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
В настоящее время заболеваемость, инвалидизация и смертность от острого панкреатита и панкреонекроза занимает одно из ведущих мест среди острой хирургической патологии у лиц молодого возраста, преимущественно мужского пола. Одна из характерных черт последнего времени – заболевание отмечается у трудовостребованных лиц, что сопряжено с удовлетворительным материальным положением пациента и, вследствие этого, перееданием, злоупотреблением алкоголем и повышенной массой тела, что в свою очередь является пусковым механизмом заболевания и факторами, усложняющими все виды лечения и отягчающими прогноз заболевания. По литературным данным общая летальность от острого деструктивного панкреатита превышает 30%, а при развитии тяжелых форм осложнений достигает 100%.
По данным департамента здравоохранения Краснодарского края («Основные показатели здоровья и здравоохранения Краснодарского края за 6 месяцев 2005 года») демографическая ситуация в крае, как и в целом по РФ, остается сложной, вследствие нарастающей депопуляции населения. В общей структуре, смертность от болезней пищеварения увеличилась на 10,2 %. Рост общей смертности произошел за счет населения в трудоспособном и старше трудоспособного возрастах. Следует отметить рост смертности от болезней органов пищеварения в Краснодарском крае, превышает показатели по ЮФО в целом. Показатель выхода на инвалидность в крае в 2004 году увеличился в сравнении с 2002-2003 г.г. и составил 84,2 на 10 тыс. населения, превысив российский показатель на 11%. В структуре смертности по краю за 5 месяцев 2004-2005 г.г. от панкреатита умерло 274 пациента.
По данным медицинских учреждений, занимающихся проблемой деструктивного панкреатита, существенного прогресса и улучшения результатов лечения от повсеместного применения общепринятой тактики и методов хирургического лечения не наблюдается.
Считается, что основными элементами комплексного лечения острого панкреатита и панкреонекроза являются: интенсивная терапия и многочисленные открытые хирургические вмешательства на поджелудочной железе, забрюшинном пространстве и брюшной полости, в том числе, направленные на санацию гнойно-некротических очагов. Однако разрозненность в применении различных методик лечения этой крайне сложной хирургической патологии в клиниках края и отсутствие необходимого внимания со стороны руководителей учреждений здравоохранения обуславливают стабильность неутешительных показателей смертности и инвалидизации пациентов данной группы на протяжении последних десятилетий.
Более чем 13-летний опыт работы Российского центра функциональной хирургической гастроэнтерологии (ФГУ «РЦФХГ Росздрава»), на базе которого курировались тяжелейшие пациенты с острым деструктивным панкреатитом, панкреонекрозом, а так же литературные данные, свидетельствуют о необходимости внесения в базовые элементы комплексного лечения существенных дополнений, без которых невозможно преодолеть кризис в проблеме лечения этой патологии.
Наличие собственных научных фундаментальных, экспериментальных, клинических и практических разработок, квалифицированных врачебных кадров, способных выполнять весь спектр современных вмешательств на органах брюшной полости и забрюшинного пространства, проводить анестезиологическое пособие и интенсивную терапию, в сочетании с новейшими техническими достижениями инструментостроения, позволило ученым ФГУ «РЦФХГ Росздрава» сформировать новую функциональную единицу – «Инновационный Центр неотложной панкреатологии».
Центр по лечению неотложных состояний, связанных с патологией поджелудочной железы, является результатом сформировавшихся функциональных взаимодействий между клиническими и научными подразделениями ФГУ «РЦФХГ Росздрава», что обеспечивает постоянное обновление за счет непрерывного внедрения научных разработок и технических усовершенствований. Являясь структурной основой для применения современных медицинских технологий в лечении деструктивного панкреатита, инновационный центр аккумулирует основные инструменты визуализации и интраскопического манипулирования.
В основу панкреатологического центра положена измененная коренным образом идеология лечения деструктивного панкреатита, в основании которой следующие принципы:
Принцип минимальной инвазивности.
Основным хирургическим вмешательством является малоинвазивное (малотравматичное) хирургическое пособие под интраскопическим контролем (ультразвуковым, рентгенологическим, эндоскопическим).
Как известно, лапаротомия (вскрытие брюшной полости) и люмботомия (вскрытие забрюшиного прстранства) требовались для вскрытия гнойных очагов в поджелудочной железе и забрюшинной клетчатке, удаления некротизированных тканей и секвестров. Лапаротомия завершалась, обычно, формированием лапаростомы (швы на рану не накладывались, брюшная полость оставалась открытой), после чего обеспечивался отток воспалительного экссудата и панкреатического секрета, через лапаротомическую рану осуществлялся повторный доступ к железе для последующих секвестрэктомий (удаление некротезированных участков железы) и других санирующих процедур.
В настоящее время все эти задачи, возможно, решить, не прибегая к открытому вмешательству, а лапаротомия, люмботомия и лапаростомия перестают быть основой хирургии острого деструктивного панкреатита. Отказ от выполнения открытых вмешательств на органах брюшной полости и забрюшинного пространства и непосредственно на поджелудочной железе является основным психологическим барьером для всех хирургических учреждений, который потребовалось преодолеть. Именно сама лапаротомия, как тяжелейший травматический фактор на фоне имеющейся катастрофы и полиорганной недостаточности, многочисленные осложнения виде кишечных свищей и кровотечения от прямого открытого вмешательства на измененных тканях и органах, являются одними из основных причин неблагоприятного исхода.
Современный уровень развития медицинской техники (технологический прогресс) позволяет применять исключительно оборудование для закрытых вмешательств на всех органах. Возникающие в процессе малоинвазивного хирургического лечения кишечные, желчные, панкреатические свищи не требуют выполнения открытых хирургических вмешательств, а доступны консервативному лечению.
Таким образом, осуществляется перевод открытых вмешательств на брюшной полости и органах забрюшинного пространства при данной патологии из ранга основных во второстепенные.
Принцип опережения
Малоинвазивное хирургическое вмешательство с установкой дренажных систем в область преимущественного поражения поджелудочной железы осуществляется в максимально ранние сроки госпитализации, а не в фазу гнойных осложнений, как принято в большинстве лечебных учреждений.
Принцип обязательной панкреатической протоковой декомпрессии
Эндоскопические методы восстановления пассажа панкреатического сока в 12-перстную кишку (рассечение большого дуоденального сосочка, рассечение главного панкреатического протока, удаление камней из желчного протока) являются ключевыми факторами успешного лечения, поскольку без устранения протоковой гипертензии нет возможности прервать патологический процесс в поджелудочной железе или заживить панкреатические свищи.
Принцип индивидуальной курации
При панкреонекрозе нет одного (однократного) окончательного хирургического вмешательства, позволяющего излечить пациента. Хирургическая технология включает множественные этапные малоинвазивные вмешательства на выводных протоках поджелудочной железы, печени, на свободной брюшной полости, на забрюшинных некротических тканях и очагах гнойного поражения.
Принцип параллельности
Лечебные мероприятия проводятся в полном объеме с первых часов поступления пациента в стационар, не дожидаясь результатов от воздействия одного, отдельно взятого, из примененных методов (хирургической детоксикации, эфферентной детоксикации и т.д.).
Принцип каскадности
Малоинвазивные хирургические манипуляции выполняются непрерывно, окончание одной процедуры является стартом последующей.
Развитие постнекротических осложнений рассматривается как единый, неразрывный, идущий одновременно с изменениями в поджелудочной железе и окружающих тканях патологический процесс, а определяющей лечебную тактику особенностью течения острого деструктивного панкреатита является множественное протеолитическое поражение органов и токсическое поражение систем организма. Поэтому, основную часть времени пациент проводит в отделении интенсивной терапии, а в крайне тяжелых случаях – в реанимационном отделении, где с первых суток пребывания пациента применяют комплекс хирургических и терапевтических мероприятий:
Посиндромная коррекция сердечно-сосудистых, дыхательных нарушений (дыхательная аппаратура нового поколения — Пуритан, Пульмонетик и т.д.), лечение шока и полиорганной недостаточности.
Современные методики экстакорпоральной детоксикации (эфферентные методики – плазмоферез, плазмофильтрация, гемодиафильтрация, гемосорбция, ультрафильтрация).
Антибиотикотерапия выбора — последние поколения антибиотиков широкого спектра действия (карбопенемы, фторхинолоны (пефлоксацин) + антианаэробные препараты; цефалоспорины III–IV поколений + антианаэробные препараты), вплоть до получения результатов чувствительности микрофлоры.
Раннее полное парентеральное (внутривенное) питание до восстановления полноценного зондового питания и раннее энтеральное питание.
Отличительной особенностью нового подхода к интенсивной терапии является применение антибиотиков последних поколений с первых суток госпитализации и раннее питание пациентов. Замена дыхательной и следящей аппаратуры на самые современные устройства и применение всего спектра эфферентных методов детоксикации позволяют осуществлять функциональную поддержку на этапе полиорганной недостаточности.
При обращении пациента в первые часы заболевания, когда не представляется возможным однозначно оценить по какому «сценарию» в забрюшинном пространстве потечет заболевание у конкретного пациента и будет процесс ограниченным или распространенным, первичное хирургическое малоинвазивное вмешательство под ультразвуковым контролем (превентивное «мелкокалиберное» парапанкреатическое «дренирование») выполняется с целью хирургической детоксикации и профилактики гнойно-септических осложнений. При этом возможно введение лекарственных веществ через дренажные трубки, осуществление объективного контроля зоны патологических изменений по наличию и изменению характеристик экссудата. Посредством превентивных «мелкокалиберных» дренажей осуществляется первичный отток воспалительного экссудата.
В случае, когда заболевание у пациента при поступлении в центр уже достигло фазы гнойно-септических осложнений, то малоинвазивное оперативное вмешательство рассматривается как основной хирургический метод санации гнойно-некротических очагов.
Интраскопические хирургические технологии
При ультразвуковом исследовании выявляют скопления ферментативного выпота в брюшной полости, сальниковой сумке, забрюшинном пространстве и характерные для каждой формы поражения зоны пропитывания забрюшинной клетчатки.
В указанные области устанавливают дренажи диаметром 3 мм по принципу «не менее двух в один объект дренирования».
После фистулографии, на которой производится оценка характера распространения процесса в фазе некроза, под рентгенологическим контролем выполняют замену дренажей на двухпросветные большего диаметра. Данную процедуру необходимо повторять ежедневно, через день-два, в зависимости от конкретной клинической ситуации и состояния пациента. В конечном итоге, в зависимости от размера дренируемых полостей, дренажи могут достигать диаметра 5 – 20 мм.
В дальнейшем, при помощи видеоэндоскопа, выполняется чресфистульная санация забрюшинных некротических полостей, секвестральных «полей», с коррекцией и заменой дренажей. При этом удаляются некротизированные ткани и сформировавшиеся секвестры.
Чем больше количество «мелкокалиберных» (тонких – 1,5 – 3,3 мм диаметром) дренажей первично устанавливается в каждую область распространения экссудата и некроза, тем легче в дальнейшем выполнять санирующие процедуры, т.к. не всегда расположение трубки позволяет изменить ее направление или заменить «крупнокалиберной» (более широкой – 5 – 20 мм). К тому же, в случае возникновения свища полого органа от пролежня, один из дренажей можно удалить без ущерба для дренирования данной полости.
Применение видеофиброэндоскопа позволяет визуализировать пораженное забрюшинное пространство, поджелудочную железу и объективно оценить адекватность удаления некротизированных тканей с возможным проведением следующего двухпросветного «крупнокалиберного» дренажа в труднодоступный «карман», даже под острым углом к траектории первого «мелкокалиберного» дренажа.
По мере очищения полостей и уменьшения их размера, происходит обратный процесс замены дренажей на меньший диаметр и постепенное их удаление до закрытия свищевых ходов.
Одновременно с внедрением новых технологических приемов, требуется перестройка врачебного и сестринского ухода, изменение некоторых ключевых принципов формирования медицинского персонала и инструментального обеспечения:
Принцип высококвалифицированной врачебной универсальности.
Новые технологии лечения требуют проведения врачом практически ежедневных малоинвазивных хирургических вмешательств (основных хирургических вмешательств) по санации очагов некроза и нагноения под сочетанным сонографическим, эндоскопическим и рентгенологическим контролем в условиях рентгеноперационной под общей анестезией. Таким образом, врач, осуществляющий лечение деструктивного панкреатита по современным методикам, должен в совершенстве владеть несколькими специальностями – хирургия, интенсивная терапия, ультразвуковая диагностика, рентгенодиагностика, эндоскопия.
Иной подход – несколько специалистов, каждый из которых владеет только своей специальностью, не позволяет проводить лечение на требуемом современном уровне, сохранять преемственность этапов лечения и целостность понимания проблем пациента со скрытой от достоверной визуализации патологией забрюшинного пространства. Использование для решения поставленных задач одного универсального специалиста отвечает требованиям интенсивного технологического подхода к комплексному минимально инвазивному хирургическому лечению панкреонекроза.
Принцип манипуляционной иерархии.
Малоинвазивная технология лечения деструктивного панкреатита требует проведения ежечасных санационных хирургических манипуляций в палате интенсивной терапии (вспомогательных хирургических вмешательств). Данная хирургическая манипуляция основана на санации дренажных систем, установленных у пациента в очагах некроза и гнойного процесса. В промежутках времени между врачебными хирургическими вмешательствами проводится промывание, санация зон поражения, коррекция дренажных систем медицинским персоналом палаты.
Для этих целей требуется высокоспециализированный помощник врача. В его роли может выступать: медицинская сестра со специальным хирургическим образованием (в настоящее время формируется система получения средним медперсоналом высшего медицинского сестринского образования на базе медицинских ВУЗов); помощник врача (хирургическая сестра с высшим образованием; студент медицинского ВУЗа 3-6 курсов); младший врач (интерн, клинический ординатор, аспирант, врач на стажировке, врач со стажем до 3 лет). Особенностью хирургического ухода является контроль и проведение активных фракционных и постоянных дренажно-промывных и корригирующих процедур в течение 24 часов с минимальным перерывом 30-60 мин.
Принцип инструментальной аккумуляции.
Поскольку методики малоинвазивного лечения панкреонекроза требуют комбинации нескольких способов интраскопии, оснащение операционной и всего лечебного процесса должно отвечать современным стандартам. Основное инструментальное оборудование операционной для манипуляций под интраскопическим контролем включает хирургический ультразвуковой сканер, рентгентелевизионную установку и эндоскопическую стойку с системой жестких и гибких эндоскопов.
В комплекс средств визуализации требуемых технологией лечения панкреонекроза в обязательном порядке входят компьютерная или магнитнорезонансная томографии, как незаменимый этап диагностики некоторых зон некротического и гнойного поражения, не доступных сонографическим методикам.
Необходимым условием осуществления вышеуказанных принципов является изменение психологии врача для приобретения навыков малоинвазивных хирургических вмешательств на поджелудочной железе и забрюшинной клетчатке при панкреонекрозе под комбинированным интраскопическим контролем.
Объективным результатом работы новой функциональной единицы в ФГУ «РЦФХГ Росздрава» явилось неуклонное снижение летальности. В период превалирования открытых методов хирургического лечения панкреонекроза, при несущественной доле малоинвазивных технологий, летальность в этой группе пациентов была более 50%. При этом треть пациентов погибала в первые 10 суток после госпитализации от прогрессирующего циркуляторно-токсического шока, 28% больных погибали в сроки более 60 суток от аррозивного кровотечения. Остальными причинами летальности в основном были сепсис и синдром полиорганной недостаточности.
На этапе постепенного отказа от открытых операций летальность получила достаточно устойчивую тенденцию к снижению и, несмотря на «запущенность» поступающих в панкреатологический центр пациентов, колеблется от 4% до 8% в период 2003 — 2005 г.г.
Открытые оперативные вмешательства на брюшной полости и органах забрюшинного пространства остались на вооружении хирургов Центра только как средство борьбы с массивным аррозивным кровотечением, неподдающемся консервативным и ангиорентгенхирургическим методам гемостаза, или для выполнения коло- и илеостомии при острой кишечной непроходимости.
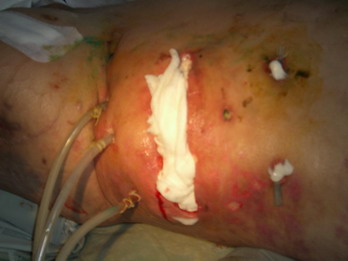
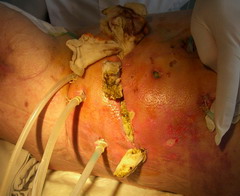
Лечение панкреонекроза
традиционным способом
Лечение панкреонекроза
малоинвазивными технологиями
Резюме
Преимущества комплексной малоинвазивной хирургической технологии лечения острого деструктивного панкреатита:
- Предотвращение развития панкреонекроза и гнойных осложнений при деструктивном панкреатите (абортивное течение острого панкреатита).
- Снижение летальности, причинами которой являются кровотечения, гнойно-септические осложнения, общая операционная травма.
- Уменьшение количества осложнений, связанных с интраоперационным кровотечением.
- Уменьшение количества вторичной внутрисекреторной недостаточности.
- Уменьшение инвалидизации пациентов.
- Хороший косметический эффект (отсутствуют лапаротомные и люмботомные рубцы, в том числе от ран, заживших вторичным натяжением, отсутствует необходимость в последующей пластике кожных ран и грыж).
Автор к.м.н. Новиков С.В.
Для получения более полной информации или очной консультации, с автором можно связаться по тел. +79851952791 или по электроной почте (medbaza23@mail.ru)
Источник


