Магнезия пить при панкреатите
Ферменты поджелудочной железы — это вещества, вырабатываемые в вашей поджелудочной железе, которые играют жизненно важную роль в пищеварении. Если у вас развивается состояние, называемое хроническим панкреатитом, снижение или отсутствие производства этих ферментов может привести к дефициту фермента. Панкреатит может также вызвать начало дефицита в нормальном снабжении вашего организма минеральным магнием.
Видео дня
Основы поджелудочной железы
Ваша поджелудочная железа — это железа, расположенная в области за вашим животом. Когда вы едите, он выпускает пищеварительные соки, которые содержат несколько типов ферментов поджелудочной железы и другое вещество, известное как бикарбонат натрия. Эти соки входят в ваш тонкий кишечник и специфические ферменты внутри них разрушают белки, жиры и углеводы в вашей пище и готовят их для поглощения в вашем кровотоке. Два фермента поджелудочной железы, называемые трипсином и химотрипсином, разрушают белок, а ферментная липаза разрушает жир. Ферментная амилаза поджелудочной железы разрушает углеводы.
Понимание панкреатита
Обычно ваши ферменты поджелудочной железы не начинают работать до тех пор, пока они не перейдут из вашей поджелудочной железы в ваш тонкий кишечник. Однако у людей с панкреатитом эти ферменты активируются перед выходом из поджелудочной железы и начинают атаковать ткани поджелудочной железы. Большинство людей с этим расстройством изначально испытывают болезненные, быстро развивающиеся атаки, которые сохраняются на короткие промежутки времени. У некоторых людей эти атаки происходят со временем и в конечном итоге становятся хроническими или продолжающимися событиями. Потенциальные причины кратковременного или острого панкреатита включают генетическую предрасположенность, чрезмерный уровень жиров в крови, называемый триглицеридом, наличие эпидемического паротита или других инфекций и использование определенных лекарств. Большинство людей с хроническим панкреатитом являются алкоголиками, хотя условия, которые вызывают острые приступы, также могут привести к хроническим проблемам.
Дефицит поджелудочной железы
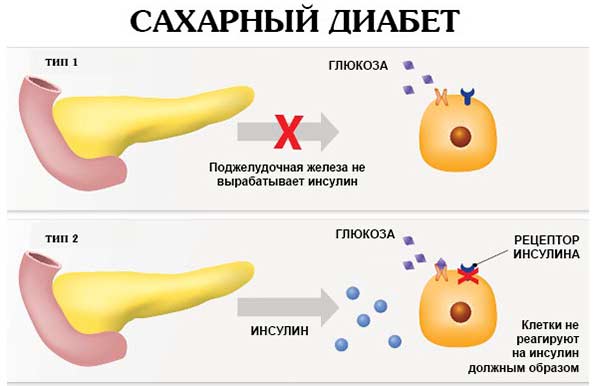
Если у вас хронический панкреатит, повреждение поджелудочной железы может полностью остановить производство ферментов поджелудочной железы. Врачи ссылаются на эту ситуацию как экзокринную недостаточность поджелудочной железы. Если ваше тело испытывает недостаток в ферментах поджелудочной железы, у вас могут быть серьезные проблемы с перевариванием или поглощением белков и жиров в вашем рационе. Потенциальные симптомы этих проблем включают неожиданную потерю веса и диарею, которая задерживается со временем. Если ваша поджелудочная железа обладает достаточным количеством урона, она также может прекратить производство ключевого гормона, называемого инсулином, который вам необходимо контролировать уровень сахара в крови или уровень глюкозы в крови. Люди, которые не могут контролировать свой уровень глюкозы, будут развивать расстройство глюкозы в крови, называемое диабетом.
Дефицит магния
Хронический панкреатит может спровоцировать дефицит магния, уменьшив способность вашего организма поглощать этот минерал из диетических источников, согласно исследованию, опубликованному в 2000 году исследователями Императорского медицинского колледжа Великобритании.Дефицит магния у людей с хроническим панкреатитом также может возникать вследствие связанных с этим случаев алкоголизма или диабета. Потенциальные симптомы недостатков этого минерала включают нарушения сна, рвоту, тошноту, раздражительность, нарушения сердечного ритма, синдром беспокойной ноги, психическое замешательство или агитацию, беспокойство, судороги и гипервентиляцию. Проконсультируйтесь с вашим врачом для получения дополнительной информации о панкреатите и связанных с этим недостатках ферментов магния или поджелудочной железы.
Источник

Поджелудочная железа – лечение лекарствами
Пациентов часто беспокоит вопрос: если болит поджелудочная железа, какие лекарства принимать? В частности, какие лекарства принимать при панкреатите? Ибо сахарный диабет – недуг той же самой железы (панкреас).
(Предлагаю ознакомиться со сборником, который содержит не только полезные, а также недорогие и вкусные блюда при панкреатите).
Вопрос этот рождает встречный: а какого срока давности панкреатическую болезнь вы имеете?
Так как при хроническом панкреатите методика приёма медикаментов и их спектр будут одними, при остром – совершенно иными. А поэтому назначения лекарств при болях в поджелудочной железе требуют тщательного изучения причины возникающей периодически или постоянно терпимой панкреатической боли.
При диагностированном хроническом воспалении панкреатической железы терапия будет состоять из следующих основных направлений:
- снятия спастического напряжения мускулатуры протока органа, осуществляемой спазмолитиками;
- седативного лечения – для достижения успокаивающего ЦНС эффекта (даёт возможность предотвратить спазм в протоках системы печень-панкреас);
- предотвращения процесса медленного аутолиза органа путём применения противовоспалительных веществ (антигистаминных, а также улучшающих микроциркуляцию в железе и снабжение её тканей кислородом: биостимуляторов для тканевой терапии, энергетиков);
- восстановления внешнесекреторной (обеспечивающей пищеварение) деятельности ферментами для поджелудочной железы – препаратами энзимных категорий
Следует иметь в виду: только комплексное лечение может дать ощутимый результат – назначение исключительно спазмолитиков и ферментов цели достичь не позволит.
Группы лекарств при болях в поджелудочной железе
Из медикаментов спазмолитической группы следует назвать бускопан, дюспаталин, дротаверин, тримедат,спазмалгон, но-шпу, баралгин, папаверин (папаверина гидрохлорид) в виде таблеток (монопрепарат или в комбинации с другими средствами). Их мы еще обсудим более подробно в следующей статье.
При недостаточности действия при приёме per os можно применить те же препараты в инъекционном виде. Либо пройти курс инъекций магнезии (магния сульфата), платифиллина гидротартрата, церукала (он же метоклопрамид, он же реглан).
Последнее лекарственное наименование, являющееся блокатором дофаминовых (D2)и серотониновых рецепторов, эффективно также как спазмолитик, хотя официально заявлено как средство противорвотного и противоикотного действия. Он полезен в том случае, когда у пациента на фоне интоксикации развивается застой в желудке и кишечнике, что также провоцирует усиленную работу поджелудочной железы.
К седативной группе, помимо «лёгких» для организма успокаивающих, типа валерианы, следует отнести и «серьёзную» категорию класса реланиума, феназепама, радедорма, сонапакса, реладорма, принимаемых внутрь в минимальных дозах (исключительно с седативной целью – не как снотворное).
Группу антигистаминных веществ возглавляют таблетки либо инъекции димедрола, хлорида (либо глюконата) кальция, либо можно прибегнуть к введению супрастина, пипольфена и аналогичным им.
 Предотвратить дегенерацию ткани железы помогут биостимуляторы из группы алоэ, стекловидного тела, торфота, апилака, пелотидодистиллята, а также витамины группы B в инъекциях и витамин C.
Предотвратить дегенерацию ткани железы помогут биостимуляторы из группы алоэ, стекловидного тела, торфота, апилака, пелотидодистиллята, а также витамины группы B в инъекциях и витамин C.
Хорошо действует на микроциркуляцию любой ткани применение пентоксифиллина (трентала), при этом нужно не забывать о феномене “обкрадывания”, актовегина (стимулятора регенерации тканей) и аналогичных им по действию средств.
Из ферментов для поджелудочной железы (препараты энзимные) эффективно применение панкреатина, панзинорма, фестала, дигестала, креона, микразима, мезим-форте. Эти вещества тоже нуждаются в отдельном разборе.
Креон особенно рекомендован именно при хроническом панкреатите. Оно обладает неоднократно доказанной эффективностью в плане наиболее полного расщепления жиров, белков и углеводов поглощаемой пищи, позволяющей достичь необычайной лёгкости их абсорбции в тонкой кишке.
Данными лекарствами лечение поджелудочной железы производится дома, в случае, когда госпитализация не требуется – боль и воспаление не способны пройти самостоятельно, но поддаются контролю от применения медикаментов. Более подробно узнать о панкреатите вы сможете скачав мое бесплатное руководство для больных панкреатитом. Для того, чтобы получить руководство, подпишитесь на рассылку в конце статьи.
Панкреатит на больничной койке
В случае же госпитализации вопрос, какие лекарства для лечения поджелудочной железы предпочтительны, решает ведущий врач.
В общих чертах это:
· остановка аутолиза (к сожалению, на 100% не гарантированный);
· дезинтоксикация путом массивного отмывания крови от токсинов путем использования специальных приборов для гемосорбции, гемофильтрации, гемодиализа,
и иные мероприятия, приводящие к восстановлению жизненных функций организма.
А значит, есть необходимость применения:
- анальгетиков и спазмолитиков: платифиллина, атропина и иных, вплоть до вводимых в/в капельно;
- антигистаминных и противовоспалительных веществ (вплоть до гормона соматостатина в случае панкреонекроза);
- седативных препаратов (седуксена, диазепама и им подобных)
и иных, необходимых в данном конкретном случае средств, применяемых в практике реанимации.
Поджелудочная железа болит. Какие лекарства принимать?
Если вы хотите точно быть уверены, какие лекарства принимать, когда болит поджелудочная железа, то ответ на вопрос логически проистекает из изменений, происходящих в разрушаемом органе, и решается лечащим врачом-специалистом.
Если панкреатит имеет хроническую (вялотекущую) форму, то тему можно не спеша обсудить с гастроэнтерологом – время для этого есть. Как и для проведения необходимых исследований.
Но когда наступает резкое обострение панкреатита с сильнейшей болью и общей реакцией организма в виде рвоты и нарастающего падения сердечно-сосудистого тонуса, тогда вопрос: поджелудочная железа болит, какие принимать лекарства? – играет решающую роль – здесь необходимо предотвратить развитие шока.
Прежде всего, следует устранить его первую составляющую – боль. Наиболее подходяща комбинация «аналгетик-спазмолитик – если спазмолитик и не решит проблему спазма панкреатического протока, то поможет снять гипертонус организма вследствие сильной боли. В некоторых случаях в стационарных условиях приходится прибегать к наркотическим веществам.
При развившемся дома припадке панкреатита это – всё.
Следующие действия – за бригадой «скорой помощи», которую с началом приступа необходимо вызвать немедленно! Когда употреблять медикаменты вредно. Как и «тянуть время»
Особого освещения заслуживает вопрос: когда возникает боль при панкреатите, какие принимать препараты – в разрезе того, что самовольным приёмом медикаментов можно ещё более усугубить ситуацию (вызвав как аллергическую реакцию, упадок сердечной деятельности). Поэтому применять следует исключительно те препараты, которые врач порекомендовал при приступе.
Самой распространённой ошибкой является тактика выжидания – приняв болеутоляющую таблетку, ждут полчаса-час – «скорую» же упорно игнорируют. Следует помнить: при обострении панкреатита счёт идёт не на часы – на минуты!
Но даже имея в наличии все разнообразие лекарств при болях в поджелудочной железе нужно помнить, что пренебрежение диетой сведут на нет все усилия врачей! Подробнее о диете при панкреатите
В последующих статьях мы более подробно разберем вопрос о том, какие лекарства принимать , когда болит поджелудочная железа по отдельным группам и даже препаратам. Сравним качество, стоимость и эффективность современнных медикаментов.
Актуальные проблемы здоровья: Советы и секреты от врача-эксперта
Как стать здоровым и радоваться жизни снова?





Источник
Автор На чтение 10 мин. Опубликовано 04.12.2019
Магнезия описание
Магнезию или магниевую соль серной кислоты зачастую называют просто английской солью или сульфатом магния. Она продается в аптеках в качестве медицинского препарата в виде ампул для внутримышечных или внутривенных инъекций, в виде порошка для приготовления суспензий и в виде соли для ванн. Сульфат магния – полезное средство для поддержания красоты и здоровья, оно также применяется в косметологии.
В состав магнезии входит магний, сера, вода и кислород. Огромным преимуществом препарата является именно содержание магния. Большинство людей испытывает дефицит магния и нуждается в дополнительном приеме 300 мг магния в день, для того, чтобы снизить риск возникновения многих хронических заболеваний.
Магнезию или магниевую соль серной кислоты зачастую называют просто английской солью или сульфатом магния
Окись магния — мощный антацид. Он считается одним из лучших средств для снижения кислотности желудочного сока. Окись магния (магнезия жженая), назначаемая при изжоге, гастрите с повышенной кислотностью, язвенной болезни желудка и двенадцатиперстной кишки, нейтрализует соляную кислоту в желудке, превращаясь в нейтральный хлористый магний, который дополнительно оказывает послабляющее действие.
Гидрокись магния входит в состав наиболее популярных антацидных (противокислотных) препаратов. Еще одно соединение магния — карбонат магния, или белая магнезия, также обладает антацидным действием и применяется при лечении гастрита и язвенной болезни.
Врачи не рекомендуют принимать магнезию перорально на протяжении длительного времени, так как в наше время существует множество более щадящих средств, обладающих тем же слабительным и желчегонным эффектом.
А вот при отравлении солями тяжелых металлов пероральный прием магнезии будет весьма полезен. В этом случае сульфат магния выступает в качестве настоящего противоядия, связывая и выводя из организма соли тяжелых металлов. Для промывания желудка используют однопроцентный раствор магнезии, который изготавливают путем растворения одного грамма порошка в ста граммах воды. После промывания больному необходимо выпить 10-15%-ный раствор магнезии.
Питание на пользу
Питание при панкреатите и сопутствующем воспалении желчевыводящих путей должно быть направлено на механическое и химическое щажение воспаленных тканей поджелудочной железы и клеток печени. Поэтому рацион строится в соответствии со следующими требованиями:
- В период острой стадии панкреатита прием пищи прекращается. Назначается лечебное голодание, во время которого больному разрешается пить чистую воду или разбавленный несладкий чай. Во время обострения холецистита голодание необязательно, однако все блюда должны быть постными.
- При выраженном воспалении тканей поджелудочной железы рекомендуется увеличить в рационе долю белка. Это способствует восстановлению поврежденных клеток и стенок протоков железы. Кроме того, аминокислоты, которые организм получает с белком, препятствуют развитию жировой дистрофии печени. Ряд исследований показывает, что достаточное потребление белка значительно повышает антибактериальную терапию печени и желчевыводящих путей. Основными источниками белка становятся постное мясо индейки, отварная телятина, нежирная рыба, приготовленная на пару, обезжиренный творог, яичный белок.
- К потреблению жиров следует подходить с предельной осторожностью, так как они стимулируют секрецию сока поджелудочной железы и выработку желчи. Исключаются жиры животного происхождения, отдается предпочтение растительным маслам. Они способствуют расщеплению жирных кислот и холестерина и, стимулируя отток желчи, препятствуют ее застою. Нельзя использовать жиры для поджаривания, так как альдегиды, образующиеся при этом, причиняют ущерб и клеткам поджелудочной железы, и тканям печени.
- Количество углеводов ограничивается. Наиболее предпочтительными являются трудноусвояемые углеводы, которые содержатся в крупах, картофеле, хлебе. Легкодоступные углеводы способствуют сгущению желчи и повышают риск образования камней.
- Особое внимание уделяется обеспечению организма необходимыми витаминами и минеральным элементами. Акцент делается на такие вещества, как витамины А, В6, В2, В12, В1, С и кальций. Достаточное потребление кальция необходимо в связи с нарушением его усвоения при панкреатите и повышенном риске развития остеопороза. Кроме того, кальций способствует сдвигу реакции желчи в щелочную сторону и тем самым препятствует выпадению кристаллов холестерина в виде конкрементов. Имеет большое значение и достаточное потребление магния, который оказывает спазмолитическое действие, стимулирует отток желчи, при этом снижая нервную возбудимость и уменьшая выраженность болевых ощущений.
- Ограничивается количество поваренной соли, которая оказывает стимулирующее действие на поджелудочную железу. Уменьшение потребления этой специи производит противовоспалительный эффект.
- В период обострения исключаются продукты, богатые растительной клетчаткой, которая стимулирует моторику желудочно-кишечного тракта.
- Исключаются кислые продукты, какао и его производные, консервы, специи, соя, фасоль, пшеница и рис.
- Достаточное количество жидкости – важное условие для нормального процесса отведения желчи и своевременного прочищения желчных и панкреатических протоков. В умеренных количествах показано потребление щелочных минеральных вод.
Обильное питье— важное условие для нормального процесса отведения желчи и своевременного прочищения желчных и панкреатических протоков.
В период острой стадии панкреатита прием пищи прекращается.
При заболеваниях поджелудочной железы необходимо полностью исключить из рациона какао.
При панкреатите исключаются жиры животного происхождения, отдается предпочтение растительным маслам.
При выраженном воспалении тканей поджелудочной железы основным источником белка становятся нежирная рыба.
При лечении герпеса, так же следует принимать витамины, для общего укрепления организма.
При панкреатите и холецистите необходимо сократить потребление поваренной соли.
Сбалансировав рацион и придерживаясь указанной диеты, можно значительно улучшить состояние и снизить потребность в лекарственных средствах.
Магния окись (магнезия жженая) при гастрите с повышенной кислотностью
Магния окись (магнезия жженая) применяют при лечении гастрита острого, обострений хронического с повышенной и нормальной секрецией, дуоденита, обострения язвенной болезни желудка и двенадцатиперстной кишки, гастралгии, изжоги, желудочно-пищеводного рефлюкса, эзофагита, панкреатита, запоров, отравлений кислотами, оксалатного нефроуролитиаза.
Антацидное средство не системного действия, оказывает также слабительное действие. С водой образует гидроксид, нейтрализует свободную HCl в желудке, понижает активность желудочного сока (действие не сопровождается вторичной гиперсекрецией HCl и изменениями КОС). При приеме натощак антацидный эффект непродолжителен (около 30 мин), при приеме после еды его продолжительность возрастает до 3-4 ч.
Магния хлорид, образующийся в желудке, в кишечнике оказывает слабительное действие. Увеличивая осмотическое давление в просвете кишечника, усиливает перистальтику. Имеются данные, что магния оксид в сочетании с пиридоксином уменьшает oбpaзование кальция оксалата и предупреждает развитие оксалатного нефроуролитиаза.
Сульфат магния вводится внутримышечно, внутривенно, принимается внутрь. Внутривенно (медленно, первые 3 мл — вводить 3 минуты) или внутримышечно — 5–20 мл 20–25% раствора каждый 1–2 раза за сутки. При отравлении мышьяком, ртутью, тетраэтилсвинцом — внутривенно 5–10% раствор 5–10 мл. Для снятия судорог у детей внутримышечно 20–40 мг/кг (или 0,1–0,2 мл/кг 20% раствора). Максимальная доза сульфата магния составляет 40 г/сут (160 ммоль/сут).
Внутрь: как слабительное средство (натощак или на ночь) взрослые — 10–30 г в половине стакана воды, дети —1 г на 1 год жизни; для желчегонного действия — 1 столовую ложку 20–25% раствора 3 раза в день, для дуоденального зондирования вводят через зонд 100 мл 10% раствора или 50 мл 25% раствора. Отравление растворимыми солями бария: промыть желудок 1% раствором магния сульфата или принять его внутрь в 200 мл воды 20–25 г.
Использовать сульфат магния при беременности можно только в случае необходимости
Магния окись (магнезия жженая) противопоказана при гиперчувствительность, гипермагниемия, детский возраст (до 3 лет, для таблеток — до 6 лет).C осторожностью. Почечная недостаточность.
Если имеется необходимость использовать сульфат магния в период лактации, то грудное вскармливание необходимо прекратить. Исследований на животных с использованием магния сульфата не проводились. Неизвестно, обладает ли сульфат магния неблагоприятным воздействием на плод и влияет ли препарат на репродуктивную способность. Поэтому использовать сульфат магния при беременности только в случае необходимости.
При парентеральном использовании во время эклампсии у беременных женщин препарат быстро проникает через плаценту и в сыворотке крови плода достигает примерно тахи же концентраций, как у матери. У новорожденных эффекты сульфата магния сходны с эффектами у матери и могут включать гипорефлексию, угнетение дыхания, гипотонию, если женщина до родоразрешения получала сульфат магния.
Поэтому обычно в предродовый период (за 2 часа до родов) сульфат магния не используют, кроме случаев, когда необходимо предотвратить судороги при эклампсии. Сульфат магния можно непрерывно внутривенно капельно вводить со скоростью 1–2 г каждый час при условии, что за пациентом ведется тщательное наблюдение (плазменная концентрация магния, артериальное давление, частота дыхания, глубокие сухожильные рефлексы).
Лечимся лекарствами
Часто воспаление поджелудочной железы возникает в результате нарушения работы печени и желчного пузыря и наоборот. Поэтому совместное лечение этих заболеваний приносит более заметные результаты.
При нарушении процесса выведения желчи и наличии признаков ее застоя назначаются такие препараты, как:
- Холекинетики, или желчегонные средства. Стимулируют процесс выведения желчи из печеночных протоков и желчного пузыря. Способствуют отхождению желчи, препятствуют ее застою. Как правило, используются при гипомоторной форме холецистита. Наиболее распространены такие препараты, как магния сульфат и шестиатомные спирты (сорбит, ксилит и другие).
- Препараты, способствующие снятию спазма гладкой мускулатуры. Особенно эффективны при гипертонической форме дискинезии желчных путей, но применяются и при других формах болезни, так как способствуют облегчению оттока желчи, расслабляя сфинктер желчного пузыря. Применяются препараты из группы атропина и папаверина.
- Антибиотики. Используются при наличии признаков воспаления стенок желчного пузыря и длительном застое желчи. Как правило, применяются препараты широкого спектра действия, обладающие высокой способностью накапливаться в желчи. Используются как таблетки и капсулы для перорального применения, так и растворы для парентерального введения.
Амоксиклав – эффективный, быстродействующий антибиотик, применяемый для лечения панкреатита.
Магния сульфат стимулируют процесс выведения желчи из печеночных протоков и желчного пузыря.
Папаверин способствует снятию спазма гладкой мускулатуры.
При снижении функциональной активности клеток печени и недостаточной секреции желчи применяются препараты из группы гепатопротекторов, которые обладают способностью восстанавливать печеночную ткань и регулировать ее деятельность.
При одновременном воспалении поджелудочной железы и желчевыводящих путей и печени обоснованным является применение протеолитических ферментов, которые обеспечивают физиологический покой пораженным органам и компенсируют их функциональную недостаточность. Ферменты принимаются только в процессе принятия пищи или сразу после него.
Некоторые специалисты используют в качестве одного из средств лечения желудочный сок и препараты соляной кислоты, которые улучшают пищеварение и облегчают работу воспаленных органов при панкреатите и холецистите.
Применение магнезии для детей
Врачи не запрещают использовать магнезию для домашней терапии у детей. Порошок можно применять перорально для борьбы с запорами у детей. Дозировка препарата у малышей меньше, чем у взрослых. Дети с 14 лет могут принимать 15-30 грамм порошка, разведенного в 100 мл теплой воды.
Состав выпивается сразу после того, как кристаллики соли полностью растворяются. Если ребенок младше 14 лет, порошок дается из расчета возраста: сколько ребенку лет, столько же грамм магнезии и нужно развести в 100 мл воды. При необходимости количество воды можно повысить до 250 мл (одного стакана), если ребенок не может выпить слишком соленый раствор.
Дети более склонны к раздражению слизистых оболочек после контакта с магнезией, чем взрослые, поэтому порошок растворяется большим количеством воды (полстакана). Так как клизма может привести к повреждению прямой кишки, рекомендуется ставить ее только под присмотром детского педиатра, а лучше – в условиях медицинского учреждения.
Дополнительные методы лечения
Хронический холецистит, сопровождающийся застоем желчи в желчном пузыре, помогает лечить дуоденальное зондирование, во время которого механическим путем удаляются все излишки желчи.
Активно применяется также такая методика, как тюбаж по Демьянову. Она выполняется следующим образом: сразу после пробуждения, натощак, больной выпивает раствор магнезии, отвар желчегонных трав или теплую щелочную минеральную воду без газа.
После этого он ложится на правый бок, подложив под область печени грелку. Процедура способствует расслаблению мускулатуры желчного пузыря (сфинктера) и активному оттоку желчи.
Фитотерапия позволяет лечить хронический холецистит с минимальным ущербом для здоровья больного.
Существует много способов лечения органов пищеварительной системы народными средствами.
Так, видное место в лечении хронического воспаления желчевыводящих путей и поджелудочной железы занимает фитотерапия. Она позволяет лечить хронический холецистит с минимальным ущербом для здоровья больного.
Наиболее часто применяются отвары и настои желчегонных трав и растений, обладающих гепатопротекторными свойствами:
- расторопши пятнистой;
- пижмы обыкновенной;
- кукурузных рылец;
- клевера люпинового;
- одуванчика обыкновенного;
- спорыша;
- шиповника;
- бессмертника песчаного.
Особое место занимает трава володушки китайской, которая, оказывая противовоспалительное и спазмолитическое действие, устраняет симптомы болезни и улучшает пищеварение.
Холецистит, воспаление желчного пузыря. Симптомы, диагностика, лечение
Панкреатит
Комплексное лечение позволяет полностью компенсировать заболевание и значительно замедлить его течение.
Источник