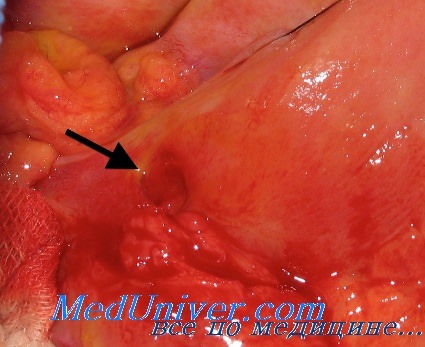
Лечение стероидных язв желудка
Медикаментозная язва желудка – поражение слизистой оболочки желудка, причиной которого является прием ульцерогенных лекарственных средств. Особенностью данной патологии является отсутствие корреляции между симптомами и степенью выраженности повреждения. У большинства пациентов жалоб нет, возможны диспепсические явления. Иногда первым признаком является желудочное кровотечение или перфорация язвы. Диагностика основана на эндоскопическом исследовании, изучении анамнеза (выявлении связи с применением ульцерогенных препаратов). Лечение консервативное, заключающееся в поддержании оптимального уровня рН желудочного сока, улучшении защитных механизмов слизистой оболочки.
Общие сведения
Медикаментозная язва желудка относится к группе гастропатий, объединяющих специфическое повреждение слизистой желудочно-кишечного тракта при применении фармакопрепаратов, обладающих ульцерогенным действием, причем основную массу составляют НПВП-индуцированные гастропатии. Прием НПВП обусловливает около 40% всех побочных эффектов фармакотерапии, и 90% из них приходится именно на поражение желудка. На фоне длительного приема нестероидных противовоспалительных средств 40% медикаментозных язв желудка осложняется кровотечением. Ульцерогенный эффект аспирина был описан еще в 1961 году, позже он был установлен и у других нестероидных и стероидных препаратов.
Медикаментозные язвы желудка являются актуальной проблемой гастроэнтерологии, поскольку у большинства пациентов не удается отменить препарат в связи с высоким риском обострения основного заболевания. При этом современный арсенал нестероидных противовоспалительных средств насчитывает сотни препаратов, которые занимают ведущее место в лечении ревматологических заболеваний, а также широко применяются в травматологии, неврологии, гинекологии и других отраслях. В некоторых случаях медикаментозные язвы желудка манифестируют тяжелыми осложнениями.
Медикаментозная язва желудка
Причины медикаментозной язвы желудка
Наиболее часто медикаментозные язвы желудка формируются при применении таких групп препаратов, как нестероидные противовоспалительные, кортикостероидные, антигипертензивные (резерпин). Данные лекарственные средства могут индуцировать рецидивирование язвенной болезни желудка или быть причиной первичных дефектов слизистой оболочки желудка (симптоматических язв).
Нестероидные противовоспалительные средства в кислой среде желудка способны проникать непосредственно в клетки эпителия, нарушая слизисто-бикарбонатный барьер и вызывая обратную диффузию ионов водорода, вследствие чего «контактно» повреждаются поверхностные клетки. Но основной механизм патогенного действия связан с блокированием циклооксигеназы-1 и нарушением синтеза гастропротекторных простагландинов. Действие глюкокортикостероидов заключается в усилении продукции соляной кислоты клетками слизистой оболочки желудка, изменении качественного состава слизи и снижении скорости репаративных процессов. При применении резерпина повышается выделение таких биологически активных веществ, как гистамин, серотонин, в результате чего также усиливается выработка HCl. Важную роль в развитии медикаментозных язв желудка играют возраст, длительность приема и дозировка препаратов, вредные привычки (алкоголь и никотин потенцируют повреждающее действие НПВП), а также сопутствующие заболевания.
Симптомы медикаментозной язвы желудка
Особенностью клинического течения медикаментозной язвы желудка является малосимптомность, обусловленная анальгезирующим действием вызывающих ее препаратов. В то же время скудность проявлений может сочетаться с тяжелым течением заболевания. Отсутствие субъективной симптоматики также объясняется тем, что жалобы, связанные с основной патологией, беспокоят пациента намного больше, чем умеренные диспепсические явления. Но даже полное отсутствие проявлений язвы не исключает тяжелое повреждение слизистой оболочки желудка.
Чаще всего симптомами медикаментозной язвы желудка являются слабовыраженные диспепсические явления: тошнота, рвота, ощущение тяжести или боли в эпигастральной области, анорексия, вздутие живота, нарушение стула. У некоторых пациентов желудочное кровотечение или перфорация могут быть первым проявлением данной патологии (это обусловлено антитромбоцитарным эффектом НПВП). Доказано, что прием НПВП повышает риск гастродуоденальных кровотечений в 3-5 раз.
Диагностика медикаментозной язвы желудка
Диагностика медикаментозных язв желудка начинается с детальной оценки жалоб пациента и анамнеза заболевания, объективного обследования. Консультация гастроэнтеролога позволяет выявить основные проявления заболевания, связь с приемом ульцерогенного лекарственного препарата, а также выяснить длительность и кратность его применения. Ведущая роль в верификации диагноза принадлежит эндоскопическому обследованию. Эзофагогастродуоденоскопия выявляет язвенные дефекты, в большинстве случаев локализующиеся в антральном отделе желудка. Язв чаще несколько, они сочетаются с множественными эрозиями. Эндоскопическая картина заболевания весьма неспецифична, однако в отличие от хеликобактер-ассоциированной язвенной болезни, при которой характерным фоном язвенных дефектов является хронический гастрит, медикаментозные язвы желудка выявляются при минимальных дефектах слизистой.
Поскольку в формировании медикаментозных язв желудка важную роль играет состояние слизистой оболочки, ее способность противостоять повреждающим факторам и сохранение равновесия между факторами агрессии и защиты, при подозрении на данную патологию целесообразно определение у пациентов Н.pylori как основной причины воспалительно-деструктивных повреждений желудка. Проводится дыхательный тест на хеликобактер, определение антител к хеликобактер в крови методом ИФА. Доказано, что частота образования язв при сочетании наличия Н.pylori и действия ульцерогенного препарата вдвое превышает таковую при самостоятельном влиянии этих факторов.
Диагностические критерии медикаментозной язвы желудка включают следующие условия: четкая связь с приемом ульцерогенного препарата (чаще всего – нестероидного противовоспалительного средства), острота развития, множественность поражений, малосимптомное течение или полное отсутствие проявлений, преимущественная локализация язв в антральном отделе, быстрое заживление после отмены препарата.
Лечение медикаментозной язвы желудка
Основная сложность в лечении медикаментозных язв желудка заключается в том, что зачастую невозможна отмена ульцерогенного препарата, который пациент систематически принимает по поводу определенного заболевания. Поэтому в тактике ведения таких больных рассматриваются два взаимозависимых подхода: оптимизация применения препарата, вызвавшего повреждение слизистой оболочки желудка, и противоязвенная терапия.
Оптимизация применения ульцерогенного препарата включает принятие решения о целесообразности его использования при наличии побочных эффектов со стороны ЖКТ, при невозможности отказа от него – максимальное уменьшение дозы и регулярный эндоскопический контроль, а также назначение НПВП, обладающих высокой селективностью в отношении ЦОГ-2 (нимесулид, мелоксикам).
Основным препаратом, применяемым при лечении медикаментозных язв желудка, является мизопростол – аналог простагландина Е1. Его эффект обусловлен способностью стимулировать продукцию слизи и бикарбонатов, поддерживать нормальный местный кровотоки целостность слизистой оболочки.
Высокой эффективностью при медикаментозных язвах желудка обладают гастропротекторные препараты: гидроксид алюминия + октасульфит сахарозы, соли висмута. Задачей терапии данной патологии является также подавление кислотообразующей функции желудка с удержанием рН в пределах 4-6. С этой целью назначаются ингибиторы протонной помпы, Н2-блокаторы гистаминовых рецепторов. Негативное влияние НПВС на слизистую оболочку уменьшают донаторы азота, участвующие в реализации защитного действия простагландинов. При определении у пациента H.pylori проводится эрадикационная терапия.
Прогноз и профилактика медикаментозных язв желудка
Прогноз при наличии медикаментозной язвы желудка зависит от тяжести повреждения слизистой оболочки, своевременности диагностики и лечения, а также возможности отмены ульцерогенного лекарственного средства. Профилактика заключается в максимальной оптимизации применения нестероидных противовоспалительных средств и других препаратов, повреждающих слизистую оболочку желудка, регулярном эндоскопическом обследовании, при наличии в анамнезе язвенной болезни – определении хеликобактерий и их эрадикации. Категорически запрещается применение НПВП без показаний, превышение дозировок и длительности лечения данными препаратами.
Источник
Клиника и симптомы стероидных язв желудка. Синтез глюкокортикоидов при язвенной болезни желудкаСтероидные язвы нередко протекают латентно и в таких случаях являются находкой при рентгенологическом обследовании больных, получающих стероидную терапию. Симптоматология стероидной язвы отличается нестойкостью и нередко исчезает после отмены гормонов и назначения соответствующей диеты. Иными словами, стероидные язвы, так же как и резерпиновые, бутадионовые, атофановые представляются чисто лекарственными и далеко не равнозначны деструктивным изменениям слизистой оболочки желудка и кишечника при язвенной болезни. В то же время некоторыми авторами стероидам отводится определенное место в формировании язвенной болезни, с той оговоркой, что эндогенные гормоны по своему действию на структуру и функцию желудочно-кишечного тракта существенно отличаются от экзогенных (С. М. Рысс и Е. С. Рысс). Более того, существует тенденция придать гормонам гипофизарно-надпочечниковой системы если не ведущее, то, по меньшей мере, весьма важное значение в патогенезе язвенной болезни. В последнее время появился ряд работ (Л. М. Каскевич, О. С. Радбиль и С. Г. Вайнштейн, Grosa и др.), в которых развивается гипотеза Bojanowicz, согласно которой одним из основных механизмов патогенеза язвенной болезни является дискортицизм (повышение глюкокортикоидной и снижение минералокортикоидной функций коры надпочечников).
Литература, посвященная этому вопросу, на первый взгляд кажется довольно разноречивой. Кстати, на это указывается в ряде обзорных работ отечественных авторов. Однако тщательное изучение материалов, представленных в отдельных сообщениях, дает основание утверждать, что это далеко не так. Подавляющее большинство данных свидетельствует о том, что при язвенной болезни имеет место закономерная направленность изменений функции надпочечников. У больных, страдающих язвенной болезнью длительное время, и особенно при локализации язвы в желудке, функция коры надпочечников как по показателям андрогенной, так и глюкокортикоидной ее деятельности снижена (С. М. Рысс, А. А. Фишер, Л. М. Козлов, Biro с соавт., Turner, Sandweiss с соавт., Heteny, Faredin с соавт., Green и др.). Некоторое расхождение данных встречается лишь у больных язвенной болезнью в начальной фазе заболевания, преимущественно у больных язвенной болезнью с локализацией язвы в двенадцатиперстной кишке. В этих случаях (приблизительно у 50% обследованных) одни авторы (Н. А. Дубровина, Н. П. Цизина, Ю. М. Полоус, Л. М. Каскевич) находят функцию надпочечников (андрогенную или глюкокортикоидную) повышенной, другие — нормальной (Г. П. Шульцев, Marinaccio с соавт., Sleisinger с соавт.). Надо отметить, что большинство авторов, установивших повышенные показатели указанных функций коры надпочечников, связывают это явление с болевым синдромом. М. А. Алекперов специально изучал динамику выделения кортикостероидов с мочой у больных язвенной болезнью (язва 12-перстной кишки) в течение суток и показал определенную связь между болевым синдромом и экскрецией 17-кетостероидов и 17-оксикортикостероидов: при обострении заболевания наблюдалось повышение уровня выделения кортикостероидов. — Также рекомендуем «Минералкортикоиды при язвенной болезни желудка. Альдостерон при язве» Оглавление темы «Надпочечники при язвенной болезни желудка»:
|
Источник
Кортикостероиды. Впервые Sandwies и др. сообщили в 1950 г. о развитии язвы желудка у больных, леченных кортизоном. Позже ряд авторов описал различные осложнения при лечении кортикостероидами: кровоизлияния в желудок, прободения язвы. При применении кортикостероидов в зависимости от препарата, дозировки и продолжительности лечения язвы наблюдаются у 7 до 31% леченных.
При лечении кортикостероидами больных разными заболеваниями, всего 1361 человек, язвы отмечены у 7,1%; другие авторы приводят 7-8%. Эти цифры выше по сравнению с процентом распространения язвенной болезни у больных, не леченных кортикостероидами, и значительно превышают частоту спонтанных язв у населения (0,15-0,38%) в год. Marcoff приводит следующую частоту развития язвы желудка и двенадцатиперстной кишки при применении отдельных стероидных гормонов: преднизон и преднизолон — 16,6%; гидрокортизон — 7%; триамсинолон — 7%; дексаметазон — 4%.
По наблюдениям Debray делта кортизон в 6 раз токсичнее, чем гидрокортизон; триамсинолон переносится сравнительно лучше.
Лекарственные язвы в 27,7% случаев осложняются прободением и в 33,8% — массивным кровоизлиянием. У нас впервые Коларски (1963) описал случай кортикостероидной язвы и массивное кровоизлияние (мелена и гематемез), обусловленные приемом дегидрокортизона. Затем Белоречки и Темелков сообщили о случае с вызванными дегидрокортизоном множественными желудочными язвами, а также о прободении язвы тощей кишки у больного с резецированным желудком.
Частота возникновения кортикостероидных язв зависит и от болезни, по поводу которой назначали кортикостероидное лечение. Во внутренней медицине лечение кортикостероидами часто применяют при болезнях печени (гепатиты и циррозы), бронхиальной астме, ревматическом и ревматоидном полиартрите, заболеваниях крови и т. д. При лечении ревматизма кортикостероидами сравнительно часто возникают лекарственные язвы. Различные авторы дают неодинаковые данные: у 37% леченных, у 16%, у 4,5%. Согласно наблюдениям некоторых авторов, при лечении кортикостероидами бронхиальной астмы, неспецифического язвенного колита, вирусного гепатита и лейкозов язвы возникают сравнительно редко.
Некоторые авторы оспаривают значение кортикостероидов для возникновения язв при лечении ревматического полиартрита (известно, что при ревматическом полиартрите язвы желудка и язвы двенадцатиперстной кишки наблюдаются в два раза чаще по сравнению с остальными заболеваниями и у здорового населения). Кроме того, кортикостероиды часто применяют и вместе с другими ульцерогенными противоревматическими лекарствами. По-видимому, чаще возникают язвы при лечении ревматоидного полиартрита, чем при лечении язвенного колита и красной волчанки.
Следует предположить, что различия в статистике отдельных авторов обусловлены различными методами применения этих лекарстр. При приеме более крупных доз чаще наблюдается развитие язв. По мнению некоторых авторов не существует зависимости между дозой кортикостероидов и возникновением язвы, — последние могут появиться и после применения малых доз. В анамнезе приблизительно 1/3 больных стероидными язвами уже были данные о наличии язвы до того, как началось лечение кортикостероидами.
Еще большее значение имеет продолжительность лечения. Чем продолжительнее применяют кортикостероиды, тем чаще возникают кортике стероидные язвы и осложнения. По данным Радбила и др., при продолжительном лечении кортикостероидами может возникнуть и подострая язва желудка и двенадцатиперстной кишки с разрушением артериальных сосудов на дне язвы с последующим кровоизлиянием. От этого лечения обостряются и существующие язвенные процессы.
По наблюдениям West изъязвляющее действие сильнее выражено при пероральном приеме кортикостероидов.
Патогенез кортикостероидных язв остается невыясненным, как не выяснен патогенез и «классической» язвенной болезни. Некоторые особенности в возникновении, клиническом течении и лечении позволяют считать, что лекарственные язвы не идентичны обыкновенной язвенной болезни. Последняя локализуется в 80-90% случаев в двенадцатиперстной кишке, в то время как лекарственные язвы одинаково часто встречаются в желудке и двенадцатиперстной кишке. По некоторым данным, кортикостероидные язвы чаще локализуются в желудке и соотношение между язвой желудка и двенадцатиперстной кишки составляет 2 : 1. По данным 11 авторов, наблюдавших 157 кортикостероидных язв, язв желудка было 80, а двенадцатиперстной кишки — 77. Кортикостероидные язвы расположены часто на большой кривизне желудка, что указывает и на прямое поражение слизистой.
Один врач наблюдал большую нишу в большой кривизне пограничной с привратником части желудка, напоминающую бонбоньерку, с расположенными в ней 2 таблетками аспирина и 1 таблеткой кортансила. Лекарственные язвы иногда бывают множественными, быстро исчезают с прекращением лечения и окончательно выздоравливают. Кортикостероидные язвы редко приводят к образованию рубцов, деформаций и протекают без воспалительной реакции и отека. В связи с незначительными воспалительными реакциями кортикостероидные язвы называют «ареактивными язвами». Воспалительные реакции брюшины и клеточные защитные механизмы организма в значительной степени угнетаются кортикостероидами.
Результаты изучения влияния кортикостероидных гормонов на функции желудка противоречивы. По мнению Grabbe, применение кортизона приводит к пролиферации и повышению чувствительности пристеночных клеток к различным физиологическим стимуляторам, к освобождению гистамина и стимуляции секреторной активности пристеночных клеток. Внутримышечное и внутривенное впрыскивание здоровым индивидам 100-160 ЕД АКТГ в сутки в течение 3-4 недель вызывает повышение ночной желудочной секреции приблизительно на 150%. Любопытно отметить, что в этих случаях повышение содержания пепсина, соляной кислоты и хлоридов сопровождается понижением количества слизи, калия и натрия. По наблюдениям Смирнова, впрыскивание 50 мг кортизона в сутки в течение нескольких недель приводит к резкому повышению секреции, кислотности и содержания пепсина в желудочном соке. Некоторые наблюдения показали, что впрыскивание АКТГ повышает секрецию уропепсина до величин, характерных для язвенной болезни. Этот эффект не меняется и после ваготомии и антрумэктомии. При парентеральном применении АКТГ спустя 2-4 часа наступало повышение уровня пепсиногена в плазме и в стенке желудка, а симпатэктомия приводит к понижению этого уровня.
У собак введение 100 мг кортизона в сутки в течение 12 дней приводит к повышению активности пристеночных клеток; у половины животных уровень гистамина повышается. Кислотность желудочного сока натощак значительно увеличивается — рН вместо 5,8 составляет 2,9. У собак с удаленными надпочечниками кислотность желудочного сока понижается — после введения кортизона кислотность повышается и приходит к норме. Метопирин, угнетая секрецию кортизона путем воздействия на энзимные системы, приводит к понижению желудочной секреции и кислотности.
У больных язвенной болезнью по сравнению со здоровыми людьми надпочечники чувствительнее к АКТГ. Внутривенное введение АКТГ повышает концентрацию гидроксикортикостероидов в крови, кислотность желудочного сока и содержание пепсина у больных язвенной болезнью гораздо больше, чем у здоровых людей. По данным Риса, АКТГ повышает кислотность желудочного сока и содержание в нем пепсина, уровень уропепсина и концентрацию 17-кетостеропдов и витамина С в крови. Тот же автор считает, что 1 ЕД АКТГ не меняет содержания уропепсина и 17-кетостероидов у здорового человека, а у больного язвенной болезнью увеличивает его.
При лечении кортикостероидами наблюдается гиперемия слизистой желудка. Clarke и сотрудники считают, что кортикостероиды стимулируют желудочную секрецию воздействуя на антральный фактор, несмотря на то, что не обнаружено увеличение гастрина.
По мнению Kammerer у здоровых кортизон и АКТГ вызывают значительное повышение желудочной секреции натощак, а также и образование пепсина (приблизительно на 150%). Уровень уропепсина повышается на 300-400%. Этот эффект имеет значение для поражения слизистой желудка.
Преднизолон стимулирует образование соляной кислоты и пепсина в течение первых 30-40 дней лечения, после чего содержание соляной кислоты в желудочном соке возвращается к норме, а пепсин остается повышенным. Во всех пристеночных клетках наблюдается усиленная активность сукциндегидрогеназы, что приводит к увеличению секреции соляной кислоты.
Имеется немало наблюдений, указывающих на то, что кортикостероиды не повышают желудочную секрецию и образование пепсина. Hollender и сотр. в опытах на собаках установили, что кортизон угнетает образование пепсиногена. Введенные под кожу 40-80 ЕД АКТГ и 200 мг кортизона не стимулируют секреции желудочного сока. Многие считают, что АКТГ и кортизон поражают слизистую желудка не только вызывая изменения кислотности и содержания пепсина, но и путем уменьшения защитной роли слизистого барьера. Интересно отметить влияние кортикостероидов на секрецию слизи. Эта секреция имеет прямое отношение к возникновению язвенной болезни. Опытами на крысах и собаках было установлено, что под воздействием кортикостероидов уменьшается образование слизи. Такие же результаты получены и при исследованиях с применением 35S. По данным Kowalewski кортикостероиды вызывают снижение мукополисахаридной фракции в желудочном соке. Hirschowitz обнаружил уменьшение слизи и вязкости желудочного сока у больных с язвой желудка, вызванной лечением АКТГ. При электрофоретических исследованиях желудочного сока Class обнаружил уменьшение сахаров и мукополисахаридов желудочного сока при лечении больных хроническим полиартритом дексаметазоном (общая доза 150 мг) и преднизолоном (общая доза 1 г).
Тем не менее большинство авторов придерживается мнения, что кортикостероиды повышают кислотность и пептическую активность желудочного сока и изменяют содержание секреции слизи.
Большое значение для возникновения язв желудка и двенадцатиперстной кишки имеют изменения сосудов желудка. Кортикостероиды расщепляют белки, в результате чего освобождаются аминокислоты, вызывающие расширение желудочных сосудов.
В возникновении кортикостероидных язв, по данным Pietsch большее значение имеют следующие три основных фактора: изменения желудочной секреции, понижение резистентности слизистой желудка и нарушение кровоснабжения желудка, в результате воздействия кортикостероидов. В условиях «стресса», в качестве дополнительного фактора, кортикостероиды способствуют развитию желудочно-дуоденальной язвы.
Кортикостероиды обусловливают следующие поражения желудка:
1. Свежие язвы желудка и двенадцатиперстной кишки.
2. Обострение уже существующих язв желудка и двенадцатиперстной кишки.
3. Прободение при язве.
4. Кровоизлияния в желудок и двенадцатиперстную кишку.
Изменения в желудке, обусловленные приемом кортикостероидов, можно разделить на несколько групп: точечные и петехиальные кровоизлияния в слизистую желудка (вследствие инфарктов); многочисленные поверхностные язвы различной формы и величины; язвы, напоминающие классическую язву желудка и двенадцатиперстной кишки; прободения, протекающие нехарактерно и чаще всего бывающие причиной смертельного исхода; гастрит, при котором находят значительную атрофию слизистой желудка и истончение стенки желудка как «папиросная бумага».
Страница
1 — 1 из 5
Начало | Пред. |
1
2
3
4
5
|
След. |
Конец
Источник