Лечение острого панкреатита проводится в отделении
С приступами острого панкреатита не всегда удается справиться самостоятельно в домашних условиях. Они могут сопровождаться значительным ухудшением самочувствия, острыми болями, тошнотой, рвотой и даже потерей сознания. В таких случаях необходима госпитализация и лечение под наблюдением врачей. Несвоевременное оказание медицинской помощи при такой клинике может обернуться развитием осложнений, а также летальным исходом.
Госпитализация больного с панкреатитом

Панкреатит представляет собой воспаление поджелудочной, при котором пищеварительные ферменты, вырабатываемые железой, не могут попасть в кишечник для переваривания пищи и в результате начинают переваривать ткани паренхиматозного органа. Получается, что железа «поедает» сама себя.
Это очень серьезная и опасная болезнь, которая требует оказания квалифицированной медицинской помощи. Заболевание может протекать в двух формах: хронической и острой.
Обычно лечение болезни проходит в домашних условиях, согласно назначенной врачом схемы. Однако развитие острого панкреатита либо обострение хронического недуга может сопровождаться приступами с сильно выраженной болезненной симптоматикой. В таких случаях не нужно терпеть боль и прибегать к мерам народного врачевания, а следует вызвать бригаду скорой помощи. Несвоевременно оказанное медицинское вмешательство при острых приступах болезни может повлечь за собой развитие осложнений, инвалидность и даже смерть пострадавшего.
Таким образом, показанием к госпитализации больного воспалением поджелудочной является развитие острого приступа, который сопровождается сильными болевыми ощущениями, значительным ухудшением самочувствия.
Тошнота и обильная рвота (особенно с примесью желчи) также могут послужить тревожными симптомами. При их проявлении рекомендуется как можно скорее обратиться к врачу.
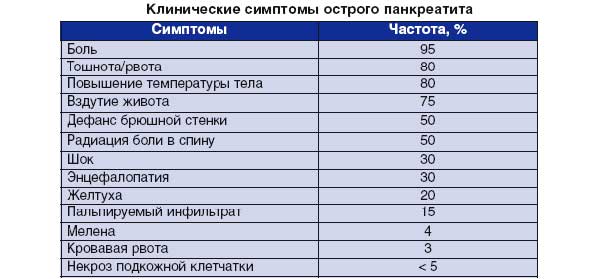
К симптомам острого приступа воспаления поджелудочной относятся:
- Сильная боль в правом подреберье, а также немного выше пупка;
- Рвота;
- Понос;
- Повышение температуры до 38 градусов и выше;
- Тахикардия.
Если случился острый приступ панкреатита, до приезда скорой помощи ни в коем случае нельзя:
- Пить обезболивающие и противорвотные препараты.
- Перевязывать подреберную область.
- Прикладывать к болезненному место горячие, теплые и любые согревающие компрессы.
- Пить любые напитки, кроме небольшого количества воды.
Больного необходимо разместить на диване или кровати в полулежащем состоянии, приложить к больному месту прохладную ткань или грелку, впустить в помещение свежий воздух. По приезду бригада скорой помощи, проанализировав симптоматику и общее состояние больного, окажет пострадавшему первую помощь. Для того чтобы облегчить болевой синдром пациенту обычно делают укол с Папаверином, разбавленным физраствором.
Назначаемая диагностика
Для того чтобы лечение было эффективным, очень важно поставить пациенту правильный диагноз, выяснить чувствительность его организма к тем или иным лекарственным препаратам. С этой целью больному могут быть назначены такие виды диагностики:
- анализы крови и мочи;
- гемограмма (для установления развития воспалительного процесса по показателям лейкоцитов);
- КТ или МРТ;
- ЭКГ;
- биохимия крови (для того, чтобы определить, есть ли в крови ферменты поджелудочной);
- УЗИ (чтобы выявить очаг воспаления);
- экстренная лапароскопия (при гнойном панкреатите, развитии серьезных осложнений).
На основе полученных результатов обследования врач подтверждает или опровергает наличие панкреатического заболевания, устанавливает его форму, объём поражения органа, затронуты ли другие органы пищеварения, есть ли риск развития осложнений, а также принимает решение о подходящих в этом случае методах лечения.
В каком отделении лечат панкреатит

Лечение панкреатита в больнице зависит от стадии болезни, на которой пациент поступил в стационар, и наличия осложнений. Из приемного отделения больного направляют в отделение интенсивной терапии. Так же специалисты скорой помощи могут доставить пациента в отделение гастроэнтерологии.
При этом у врачей на стадии поступления человека в отделение есть два главных задания:
- стабилизировать состояние больного, остановить приступ;
- не допустить развитие осложнений.
И только после выполнения этих задач врачи приступают к лечению недуга.
Если же человек потупил с приступом тяжелейшего гнойного, некротического панкреатита, его разу же направляют в отделение реанимации для проведения срочного хирургического вмешательства под наблюдением реаниматолога или хирурга. После оказания неотложной помощи и полной стабилизации самочувствия, пациента сразу же переводят в отделение гастроэнтерологии либо хирургии, где он будет находиться под наблюдением гастроэнтеролога или хирурга соответственно.
При подозрении на наличие осложнений панкреатита или протекания сопутствующих болезней задействуют эндокринолога и онколога, кроме того проверяется работоспособность дыхательной системы, сердца и почек.
В момент выписки человек получает рекомендации по продолжению назначенной терапии в домашних условиях, а так же информируется о необходимости в регулярном наблюдении у участкового врача-терапевта. Поддерживающая терапия длится еще полгода.
Сроки прохождения лечебного курса в медицинском учреждении
Сколько лежат с панкреатитом в больнице, зависит от формы, стадии заболевания, характера его течения и наличия осложнений.
При острой форме
Острое течение болезни в основном длится от двух до семи дней. При этом первые двое-трое суток считаются наиболее тяжелыми, ответственными, так как состояние больного нужно стабилизировать. В этот период сохраняется большой риск появления осложнений с летальным исходом, поэтому он характеризируется наиболее интенсивной терапией. Первые дни больной может находиться под капельницей.
При развитии острой формы воспаления поджелудочной либо обострении хронического заболевания, пациент может находиться в стационаре от 7(10) до 14 дней. На длительность лечения также влияет эффективность подобранной терапии.
Если понадобилось хирургическое вмешательство, после проведения операции пациент обычно еще неделю проводит в дневном отделении, а после выписки на протяжении полутора-двух месяцев должен периодически посещать врача.
При хронической форме
Лечение панкреатита в стационаре при его хронической форме осуществляется в основном в случае обострения недуга. Продолжительность госпитализации может занимать от одной до двух недель.
Лечиться же от хронического воспаления поджелудочной в общем можно годами. Терапия проходит в домашних условиях, а в периоды острых приступов однозначно требуется пребывание в стационаре под наблюдением врачей.
Методы врачебной помощи в условиях стационара
Стандарт лечения панкреатита в стационаре предполагает осуществление таких действий:
- Снятие болевого синдрома.
- Снятие спазмов гладкой мускулатуры поджелудочной железы.
- Устранение отечности.
- Купирование активности пищеварительных ферментов железы.
- Терапия болезни.
- Нормализация пищеварения.
- Устранение побочного действия лекарств.
Как лечат панкреатит в больнице? Этот вопрос интересует многих пациентов с давним воспалением поджелудочной. Врачи назначают – терапию медикаментами (в том числе капельницы, инъекции), диету и оперативное вмешательство. Применение народных методов в стационаре не практикуется.
Консервативная терапия
В большинстве случаев лечение панкреатита осуществляется медикаментозными препаратами. Однако первым шагом в терапии недуга будет обеспечение поджелудочной покоя. Для этого пациенту назначают водное голодание. На протяжении 3-4 дней ему запрещают употреблять в пищу что-либо, кроме минеральной негазированной воды (желательно ее пить в слегка охлажденном виде).
Кроме того, в желудок больного могут на несколько дней установить катетер, через который будет выходить его содержимое.
Терапия недуга предполагает применение следующих препаратов:
- Мочегонные, для выведения жидкости и устранения отечностей.
- Обезболивающие (Новокаин, Промедол, Лексир и т.д.).
- Спазмолитики для снятия спазмов гладкой мускулатуры железы (Но-шпа).
- Антиферменты, которые подавляют выработку секретов железы для обновления ее тканей
- Могут назначаться препараты для профилактики тромбоза в сосудах.
- При гнойных процессах назначаются антибиотики.
- Препараты, направленные на восстановление нормального показателя кислотности ЖКТ.
- Витаминотерапия для общего укрепления организма, поднятия тонуса и иммунитета.
Медикаменты нужно принимать строго согласно назначенной врачом дозировке, чтобы не нанести вред организму. Параллельно необходимо принимать средства, которые будут поддерживать работоспособность печени и почек, так как в период лечения они подвергаются огромной нагрузке.
Для детоксикации организма от медикаментозных лекарств осуществляется промывание желудка содовым раствором.
На протяжении всего периода лечения проводится контроль белковых, электролитных, углеводных обменов.
Хирургическое вмешательство
Если в железе уже начались некротические процессы, проводится оперативное вмешательство. Существует три способа оперирования поджелудочной:
- Удаление хвоста и тела железы.
- Удаление хвоста, тела и части головки железы.
- Удаление жидкостных образований поджелудочной и ее промывание.
Операцию проводят под общим наркозом в отделении хирургии. При условии стабильного самочувствия через 1-2 недели пациент переводится на домашнее лечение, продолжительностью в среднем 1,5-2 месяца.
Экстренные
Если человека положили в больницу с острым некротическим панкреатитом, при этом его состояние очень тяжелое, действовать нужно немедленно. Поэтому в таких случаях применяется экстренная лапароскопия.
Перед ее проведением у пациента берут общий анализ крови и мочи, биохимия крови, анализ мочи на токсикологию и крови на онкомаркеры. Кроме того пациенту ставят клизму и вводят наркоз.
В процессе операции удаляют омертвевшие ткани органа, в некоторых случаях требуется выведение железы в брюшную полость. Для того чтобы не допустить инфицирования, после процедуры пациенту вводят сильно действующие антибиотики.
При таком виде лечения срок нахождения больного в клинике может варьироваться от 5 до 7 суток, при условии отсутствия осложнений.
Что можно принести в больницу больному панкреатитом?

Диета – один из самых основных пунктов терапии панкреатита. В первые три-четыре дня лечения часто больным запрещают употреблять все, кроме минеральной и кипяченой воды. Поэтому в эти дни к пациенту можно прийти разве что с бутылочкой Боржоми. В дальнейшем необходимо обязательно проконсультироваться у врача, какую еду можно употреблять пациенту.
Если говорить про общепринятые правила, больным панкреатитом можно приносить:
- Легкие супы исключительно на овощном бульоне.
- Компот из сухофруктов (яблоко, немного кураги или изюма) без сахара.
- Кашу геркулес, перемолотую до состояния однородного пюре.
- Отварная курица, измельченная в блендере до пюреобразного состояния.
- Отварная либо тушеная морковь, картофель.
- Печеные яблоки некислых сортов.
- Отвар шиповника.
Все должно быть свежим и желательно без соли, специй и сахара. Все блюда следует измельчать до пюреобразного состояния. Строго запрещена жаренная, жирная еда, наваристые бульоны. Больному можно употреблять исключительно теплую еду, никакой горячей либо слишком холодной пищи.
Кефир, молоко, творог, свежие овощи и фрукты не желательно приносить. Такие продукты хоть и способствуют налаживанию микрофлоры органов пищеварительного тракта, они также могут вызвать вздутие живота, метеоризм, повышенное газообразование, что приведет к ухудшению состояния больного.
Питание должно быть дробным, а перерыв между приемами пищи не должен превышать четырех часов. Очень важно, что кушать нужно только по желанию. Если человек не хочет пищу, значит его организму еще не готов к ее полноценному перевариванию. В этих случаях лучше принести водичку или овощной бульон.
Загрузка…
Источник
Панкреатит – это опасное воспалительное заболевание поджелудочной железы. Острый приступ сопровождается стремительным ухудшением самочувствия, интенсивными болями, возможна потеря сознания. Естественно, требуется срочная госпитализация. Затем обязательно проводится лечение острого панкреатита в стационаре. И о принципах терапии сейчас следует рассказать в подробностях.
Что делать при приступе?
На этот вопрос нужно дать ответ в первую очередь. При обострении панкреатита обязательно нужно вызвать скорую помощь. Запрещено до приезда врачей принимать обезболивающие таблетки («Спазмалгон», «Анальгин» и т. д.).
Также нельзя прикладывать на больное место горячую или теплую грелку, пить что-либо, перетягивать подреберную часть. Рвоту и тошноту запрещено ликвидировать противорвотными средствами.
Вот какие действия разрешены:
- Человек должен принять полусидячее положение, разместившись на диване или кровати.
- К месту локализации боли надо приложить холодную грелку или охлажденную влажную ткань.
- Обязательно обеспечить приток свежего воздуха (открыть окна, дверь).
Приехавший врач проведет быстрый осмотр, сделает инъекцию «Папаверина», разбавленного физиологическим раствором, а затем человека госпитализируют для лечения острого панкреатита в стационаре.

В каком отделении проводят терапию?
Если у человека диагностируется состояние средней тяжести, то его определяют в отделение интенсивной терапии. При выявлении обширной интоксикации, потери сознания из-за сильнейшей боли, либо при наличии угрозы комы, пациента незамедлительно отправляют в реанимацию.
Там он находится под постоянным контролем врачей. Как правило, госпитализируют людей с некротической или отечной формой. Согласно статистике, в 70% случаев требуется консервативное лечение острого панкреатита в стационаре. Цель терапии – стабилизировать состояние пациента и предупредить деструктивную стадию.
Также врачи должны привести человека в норму в кратчайшие сроки, так как риск летального исхода велик. И на раннем этапе обострения патологическим процессом реально управлять, потому необходимо применить комплекс всех показанных процедур, дабы вывести пациента из состояния, опасного для жизни.
Диагностика
Когда пациента привозят в приемный покой, то первым делом проводят измерение артериального давления и температуры тела. Потом доктор проводит осуществляет брюшной полости, выявляет наличие желтизны в глазных белках, проверяет конечности на предмет отечности.
Также для назначения грамотного лечения острого панкреатита, в стационаре проводят такие исследования:
- Биохимический анализ крови, выявление энзимов.
- УЗИ, необходимое для определения локализации воспаления.
- Выявление лейкоцитов в крови и их оценивание.
- Лапароскопия.
После этого определяется форма заболевания, а также его локализация и объем очага. Обязательно просчитывается вероятность возникновения осложнений.
На основании полученной информации принимается решение, касающееся того, каким будет лечение в стационаре острого панкреатита конкретно в этом случае. Оно может быть либо консервативным, либо хирургическим.

Принципы терапии
Теперь можно поговорить про стандарт лечения острого панкреатита в стационаре. Первым делом проводят мероприятия, направленные на снижение нагрузки, оказываемой на поджелудочную железу:
- Пока у пациента наблюдается ярко выраженный болевой синдром, сопровождающийся тошнотой и рвотой, еды через рот он не получает. Также запрещено пить.
- При средней и легкой степени обострения голод длится 2-4 суток.
- Разрешается начать принимать жидкую пищу на 3-5 день. Такой режим соблюдается в течение 3-5 суток.
- Через нос в желудке устанавливают катетер, способствующий снижению давления и поддержанию его на этом уровне. Находится он там в течение 24-72 часов. Этот метод помогает быстро устранить боль.
Если у человека нет интенсивных дискомфортных ощущений, то ему показаны антацидные средства. Лучшим является «Алмагель» — 4 раза в сутки по 10 мл. При тяжелом состоянии для его облечения парентерально вводят блокаторы.
Устранение отечности
Это обязательно при диагнозе «острый панкреатит». Чтобы снизить отечность поджелудочной железы, применяются следующие методы:
- Прикладывание резиновой грелки, заполненной холодной водой, на область поджелудочной железы.
- Внутривенное введение раствора «Маннитола».
- Применение в первые сутки диуретика «Фуросемид».
- Капельное введение препарата «Гемодез».
Также очень важно предотвратить ферментную интоксикацию, иначе все перечисленное будет бессмысленно. Для этого используют «Контрикал». Препарат вводят внутривенно трижды в сутки.
В некоторых случаях у людей выявляется аллергическая реакция. А потому под рукой всегда находятся ампулы с «Преднизолоном». Без него не обойтись при выведении пациента из тяжелого состояния.
Другие особенности терапии
Продолжая рассказывать о лечении пациента, столкнувшегося с любой стадией острого панкреатита, надо отметить и другие важные нюансы.
Так, например, если у взрослого человека выявляется некротическая форма, то в обязательном порядке проводят лечение антибактериальными средствами. Как правило, прописывают «Тиенам» по 250 или 500 мг. Вводят его медленно, через капельницу.
Если говорить об обезболивающих, то назначают «Анальгин» (в вену или в мышцу), «Промедол» и «Прокаин». В большинстве случаев анальгетики комбинируют с употреблением миотропных спазмолитиков.
Для корректировки электролитного и водного баланса, сильно нарушающегося при таком заболевании, как острый панкреатит, вводят изотонический раствор хлорида натрия.
Альтернативой является 5-процентный глюкозный состав. Но его применяют в том случае, если у пациента сахар в норме.
При сердечной недостаточности применяют гормональный раствор (норадреналин и адреналин), а также катехоламины.
Сколько длится терапия?
Этот вопрос интересует многих. Сколько дней лечение острого панкреатита в стационаре может продолжаться? Вообще, курс рассчитан на три недели. По истечении данного времени человека выписывают.
Но примерно через 6-8 месяцев ему понадобится пройти профилактическую терапию. Это необходимо для предупреждения рецидива заболевания.

Оперативное вмешательство
Обсуждая, как лечить острый панкреатит, нужно оговориться, что примерно в 30% случаев прибегают к хирургическим методам. Операция показана в таких случаях:
- Ранение или травма брюшной полости.
- Неясная диагностика.
- Панкреонекроз.
- Механическая желтуха, которая вызвана инфекцией желчевыводящих путей.
- Геморрагический панкреатит.
- Абсцесс, кровотечения, прободение кишечника.
Также показаниями к проведению вмешательства являются:
- Камни, локализованные в протоках железы. Это называется вирсунголитиазом.
- Хронический панкреатит с заболеваниями 12-перстной кишки, желудка и печени.
- Дуоденостаз.
- Нарушение проходимости в панкреатических протоках.
- Кисты и свищи.
- Подозрение на онкологические процессы, происходящие в поджелудочной железе.
- Непроходящий болевой синдром, который не удается купировать никакими средствами.
В зависимости от состояния пациента и особенностей его недуга назначают конкретную операцию. Это может быть продольный анастомоз панкреатического протока или резекция (левосторонняя, субтотальная, панкреатодуоденальная).
В особо тяжелых случаях показана тотальная дуоденопанкреатэктомия. Ее проводят, если диагностировано обширное поражение паренхимы некрозом, который распространился еще и на 12-перстную кишку.
Также без операции не обойтись в тех случаях, когда к панкреатиту присоединилось другое заболевание. Чаще всего это абсцесс, перитонит, холангит. Нередко наблюдается непроходимость тонкого кишечника и кровотечения в некротических местах. Встречается закупорка конкрементом дуоденального сосочка.
От того, какую операцию назначат пациенту, зависит длительность дальнейшего восстановительного периода и прогноз на реабилитацию. Малоинвазивные вмешательства, как правило, не вызывают осложнений, больные переносят их легко. Полостные требуют длительного восстановления.
Диета
Выше было вкратце рассказано о лечении острого панкреатита. Рекомендации также необходимо затронуть вниманием. И ключевая из них заключается в соблюдении диеты.
При обострении состояния нужно подавить гиперферментацию железы, а также поспособствовать уменьшению секреции и стаза в протоках.
В первые дни, как уже говорилось ранее, показан голод. Потом вводят некрепкий чай, щелочные воды, шиповниковый отвар.
С третьих суток разрешается есть, совсем немного – максимум по 100 грамм, но 8 аз в сутки. Можно употреблять несоленые слизистые супы, крупяные отвары, протертые каши и компоты, черствый хлеб, сухари, а также желе и кисели из фруктового сока.
Через два дня добавляют белковые продукты – суфле, творожную пасту и пудинги, паровой омлет, молочные каши, крем-супы из отварного мяса. На 6-е сутки добавляют овощные протертые суп, пюре, немного сливочного масла. На 7-й день можно есть рыбное и мясное суфле, кнели и паровые котлеты.
Вообще, диета при панкреатите очень специфическая, но физиологически полноценная. Все подробности пациенту распишет врач. Как бы там ни было, после обострения диету придется соблюдать в течение 6-12 месяцев.
Источник