Лечение язв желудка учебник
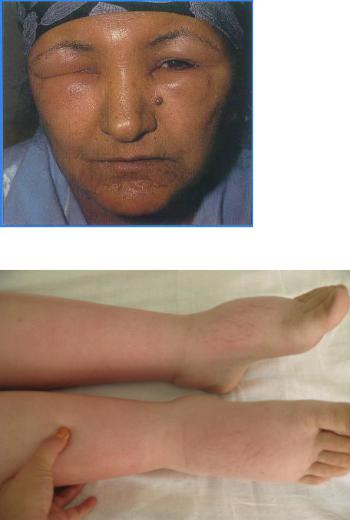
Рис. 4-1. Отеки лица при нефротическом синдроме.
Рис. 4-2. Отеки нижних конечностей у пациентки с нефротическим синдромом.
Лабораторные исследования.
Со стороны периферической крови – лейкоцитоз, увеличение СОЭ. Гиперхолестеринемия иногда может достигать очень высокого
уровня — до 20-26 ммоль/л и более. В отдельных случаях концентрация холестерина не превышает верхней границы нормы.
Инструментальные исследования:
Для исключения структурных нарушений почки и мочевых путей и выявлении осложнений проводят УЗИ почек, рентгенографию органов грудной клетки, ЭКГ.
Осложнения НС.
1. Нефротический кризвозникает у больных, имеющих анасарку и водянку серозных полостей, выраженную гипопротеинемию, гипоальбуминемию. Объем циркулирующей крови уменьшается до 1,0 – 1,5 лпри норме 4 – 6 л, увеличивается объем внеклеточной жидкости.
Клинические проявления нефротического криза:
-гиповолемический шок;
-массивные отеки;
-снижение диуреза;
481
-абдоминальные интенсивные боли;
-анорексия, тошнота, рвота;
-мигрирующая рожеподобная эритема на животе, грудной клетке и разгибательной поверхности нижних конечностей, появление эритемы
сопровождается лихорадкой до 390С; — адинамия, гипоксия;
Лечение.
Все больные с НС нуждаются в госпитализации.
I. Воздействие на активность основного заболевания (или вторичной причины).
II. Патогенетическая терапия.
III. Симптоматическая терапия (отеков, гиперлипидемии), неспецифическое лечение протеинурии.
Лечение НС проводится с учетом этиологии.
При НС, обусловленном иммуновоспалительным процессом, для подавления активности используется иммуносупрессивная терапия: глюкокортикоиды, цитостатики, циклоспорин А и др. селективные иммунодепрессанты (мофетила микофенолат).
Глюкокортикоиды (ГК), обладающие противовоспалительным действием чаще применяются внутрь — преднизолон в высоких (1-2 мг/кг в день) или умеренно высоких (0,6-0,8 мг/кг в день) дозах, ежедневно в 2-3 приема или однократно утром, длительно (1-4 мес), с последующим медленным снижением. Возможен и альтернирующий режим, когда больной принимает через день однократно утром двойную дозу.
При высокой активности почечного воспаления для быстрого достижения очень высоких концентраций ГК в плазме крови показана «пульс-терапия» — внутривенное введение сверхвысоких доз (0,8-1,2 г) метилпреднизолона.
Цитостатики при лечении НС используются несколько реже ГК из — за большей тяжести побочных эффектов. Как правило, используют алкилирующие соединения — циклофосфамид (в дозе 1,5-2 мг/кг в день).
Селективный иммунодепрессант — циклоспорин А (ЦсА) показан в первую очередь больным при частом рецидивировании НС или стероидорезистентном НС, при развитии осложнений стероидной и цитостатической терапии.
Неиммунная нефропротективная терапия: гиполипидемические препараты, в первую очередь, статины, ингибиторы АПФ, АРА II.
Для поддержания адекватного диуреза у пациентов с тяжелой гипоальбуминемией введение петлевых диуретиков (фуросемида, торасемида, буметанида) сочетают с инфузиями альбумина.
Устранение гиперкоагуляции –антикоагулянты (гепарин,
низкомолекулярные гепарины).
Заместительная почечная терапия (ГД, ПД, трансплантация почки) показана при СКФ < 15 мл/мин.
482
При нефротическом кризе: восполнение ОЦК плазмазаменителями: альбумин 20% — 100,0; декстран (реополиглюкин) от 400 до 1200 мл/сут. С добавлением в конце инфузии 80-200 мг фуросемида.
-ГК: «пульс-терапия».
-Антикининовые средства: пирикарбат по 0,5 г 4 раза в сутки.
-Антигистаминные средства (хлоропирамин, прометазин и т.д.).
-На область эритемы – компрессы с гепариновой мазью.
-Антибиотики – при инфекционных осложнениях.
Профилактика.
Необходимо рациональное и настойчивое лечение острого и
хронического гломерулонефр ита и других заболеваний почек, тщательная санация очагов инфекции, а также профилактика тех заболеваний, которые могут быть причиной нефротического синдрома. Следует проявлять осторожность в назначении лекарственных препаратов, обладающих нефротоксичностью и способностью вызывать аллергические реакции. Больные должны избегать переохлаждения, избыточной инсоляции. Они нуждаются в трудоустройстве с ограничением физических и нервных нагрузок.
483
РАЗДЕЛ V. ГАСТРОЭНТЕРОЛОГИЯ
ГЛАВА 1. ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ.
Язвенная болезнь желудка и двенадцатиперстной кишки —
хроническое рецидивирующее заболевание, характеризующееся чередованием периодов обострения и ремиссии, основное проявление которого – образование дефекта (язвы) в стенке желудка и двенадцатиперстной кишке, проникающего(в отличие от эрозий) в подслизистый слой.
Эпидемиология.
Распространенность язвенной болезни среди взрослого населения составляет 7 – 10%. Дуоденальную локализацию язвы диагностируют чаще, чем желудочную (соотношение 4:1). Среди больных с дуоденальными язвами мужчины преобладают над женщинами.
Этиология и патогенез:
-наличие Helicobacterpylori;
-нарушение равновесия между факторами кислотно -пептической агрессии желудочного содержимого и элементами защиты слизистой оболочки
желудка и двенадцатиперстной кишки.
К агрессивным факторам относят повышение выработки соляной кислоты (в результате увеличения массы обкладочных клеток, гиперпродукции гастрина, нарушения нервной и гуморальной регуляции желудочного кислотообразования), пепсиногена и пепсина, нарушение моторики желудка и двенадцатиперстной кишки (задержка и ускорение эвакуации кислого содержимого из желудка).
К ослаблению защитных свойств слизистой оболочки желудка и двенадцатиперстной кишки приводят: снижение выработки и нарушение качественного состава желудочной слизи; уменьшение выделения бикарбонатов (в составе желудочной и панкреатической секреции); нарушение регенераторных процессов в слизистой оболочке желудка и двенадцатиперстной кишки; ухудшение кровоснабжения и уменьшение содержания простагландинов в слизистой оболочке гастродуоденальной зоны.
Факторы риска:
-нервно – психический (стрессовый) фактор;
-наличие вредных привычек (курение, злоупотребление алкоголем);
-наличие язвенной болезни у б лизких родственников;
-прием НПВП.
Классификация.
Общепринятой классификации язвенной болезни не существует.С точки зрения нозологической самостоятельности различают язвенную болезнь и симптоматические гастродуоденальные язвы, а также язвенную болезнь, ассоциированную и не ассоциированную с Helicobacter pylori.
484
По локализации:
-язвы желудка, возникающие в рамках гастропатии, индуцированной приемом нестероидных противовоспалительных препаратов (НПВП);
-язвы двенадцатиперстной кишки;
-сочетанные язвы желудка и двенадцатиперстной кишки.
По стадии заболевания:
-обострение;
-рубцевание;
-ремиссия;
-рубцово-язвенная деформация желудка и двенадцатиперстной
кишки.
По количеству язвенных поражений :
-одиночные язвы;
-множественные язвы.
В зависимости от размеров язвенного дефекта :
-язвы малые (до 0,5 см);
-средние (0,6 – 2,0 см);
-большие (2,0 – 3,0 см);
-гигантские (более 3,0 см).
По течению:
-острое (впервые выявленная язвенная болезнь);
-хроническое (с повторными обострениями):
-редкими – 1 раз в 2 – 3 года;
-частыми – 2 раза в год и чаще.
По наличию осложнений:
кровотечение;пенетрация; перфорация; развитие перивисцерита; формирование рубцово -язвенного стеноза привратника; малигнизация язвы.
Клиническая симптоматика.
Язвенную болезнь следует подозревать при наличии у пациента болей, связанных с приѐмом пищи в сочетании с тошнотой и рвотой, в эпигастральной, пилородуоденальной областях или правом и левом подреберьях. Клиническая картина может зависеть от локализации язвенного дефекта, его размеров и глубины, секреторной функции желудка, возраста больного. Следует всегда иметь в виду возможность бессимптомного обострения язвенной болезни.
Следует понимать, что анамнестические данные о выявленной ранее инфекции Helicobacter pyloriи длительном приѐме больным НПВП не могут выступать решающим фактором для установления диагноза язвенной болезни. Анамнестическое выявление факторов риска язвенной болезни у больных, принимающих НПВП, может оказаться полезным в плане установления показаний для проведения ФГДС.
485
Боль — наиболее типичный признак. Необходимо выяснить ха-
рактер, периодичность, время возникновения и исчезновения болей, связь с приѐмом пищи.
Ранние боли возникают через 0,5-1 ч. после еды, постепенно нарастают по интенсивности, сохраняются в течение 1,5-2 ч., уменьшаются и исчезают по мере продвижения желудочного содержимого в двенадцатиперстную кишку; характерны для язв тела желудка. При поражении кардиального, субкардиального и фундального отделов болевые ощущения возникают сразу после приѐма пищи.
Поздние боли возникают через 1,5-2 ч. после еды, постепенно усиливаются по мере эвакуации содержимого из желудка; харак терны для язв пилорического отдела желудка и луковицы двенад цатиперстной кишки.
«Голодные» (ночные) боли возникают через 2,5-4 ч. после еды, исчезают после очередного приѐма пищи; характерны для язв двенадцатиперстной кишки и пилорического отдела желудка.
Сочетание ранних и поздних болей наблюдают при сочетанных или множественных язвах.
Интенсивность боли может зависеть от возраста (более выраженная
— у лиц молодого возраста), наличия осложнений.
Наиболее типичная проекция болей в зависимости от локализации язвенного процесса:
-при язвах кардиального и субкардиального отделов желудка — область мечевидного отростка;
-при язвах тела желудка — эпигастральная область слева от срединной линии;
-при язвах пилорического отдела и двенадцатиперстной кишки —
эпигастральная область справа от срединной линии. Пальпация эпигастральной области может оказаться болезненной.
Отсутствие типичного характера болей не противоречит диагнозу язвенной болезни.
Возможны тошнота и рвота. Обязательно необходимо уточнить у больного наличие эпизодов рвоты кровью или чѐрного стула (мелена). Дополнительно при физикальном обследовании следует целенаправленно пытаться выявить признаки возможного злокачественного характера изъязвления или наличия осложнений язвенной болезни.
Лабораторное обследование.
Патогномоничных для язвенной болезни лабораторных признаков
нет.
Следует проводить исследования с целью исключения осложнений, в первую очередь, язвенного кровотечения:
-общий анализ крови (OAK);
-анализ кала на скрытую кровь.
486
Инструментальные исследования.
Фиброгастродуоденоскопия (ФГДС) позволяет достоверно диагностировать и охарактеризовать язвенный дефект. Дополнительно ФГДС позволяет контролировать его заживление, проводить цитологическую и гистологическую оценку морфологической структуры слизистой оболочки желудка, исключать злокачественный характер изъязвления. При наличии язвы желудка необходимо взятие 4-6 биоптатов из дна и краѐв язвы с последующим их гистологическим исследованием для исключения наличия опухоли.
Контрастное рентгенологическое исследование верхних отделов желудочно-кишечного тракта (ЖКТ) также позволяет выявить язвенный дефект, однако по чувствительности и специфичности рентгенологический метод уступает эндоскопическому.
Симптом «ниши» — тень контрастной массы, заполнившей язвенный кратер. Силуэт язвы может быть виден в профиль (контурная «ниша») или в анфас на фоне складок слизистой оболочки («рельефниша»). Маленькие «ниши» неразличимы при рентгеноскопии. Контуры малых язв ровные и чѐткие. В больших язвах очертаниястановятся неровными из -за развития грануляционных тканей, скопления слизи, сгустков крови. Рельефная «ниша» имеет вид стойкого округлого или овального скопления контрастной массы на внутренней поверхности желудка или двенадцатиперстной кишки. Косвенные признаки — наличие жидкости в желудке натощак, ускоренное продвижение контрастной массы в зоне язвы.
Симптом «указующего перста» — в желудке и луковице спазм возникает на уровне язвы, но на противоположной стороне от дефекта слизистой оболочки.
Внутрижелудочная рН-метрия.При язвенной болезни наиболее часто обнаруживают повышенную либо сохранѐнную кислотообразующую функцию желудка.
УЗИ органов брюшной полости – для исключения сопутствующей патологии.
Выявление Helicobacter pylori.
Неинвазивные тесты.
Основными неинвазивными методиками при использовании «testandtreat» являются уреазный дыхательный тест и моноклональное определение хеликобактерного антигена в кале. (Уровень доказательности 2a. Степень рекомендаций В, см. табл. 1-2).
Стратегия «диагностика и лечение» («testandtreat») показана при диспепсии неуточненной этиологии в популяциях с высокой распространенностью Н. pylori (≥ 20%). (Уровень доказательности 2а. Степень рекомендаций В).
Серологические методики: обнаружение AT к Н. pylori в сыворотке крови. Метод наиболее информативен при проведении эпидемиологических исследований.
487
Диагностика результатов эрадикационной терапии Н. pylori.
Диагностику любым методом проводят не ранее 4—6 нед после окончания курса антихеликобактерной терапии. (Уровень доказательности 2b. Степень рекомендаций В).
Описательным методом для определения успешности эрадикационной терапии Н. pylori служит дыхательный тест с пробным завтраком мочевины, меченной 14С. (Уровень доказательности 1а. Степень рекомендаций А). При невозможности его проведения можно исследовать антиген Н. Pylori в кале. При использовании методов непосредственного обнаружения бактер ии в биоптате (бактерио — логический, морфологический, уреазный) необходимо исследо вание как минимум двух биоптатов из тела желудка и одного из антрального отдела.
Дифференциальная диагностика.
Дифференциальный диагноз проводят между язвами различной локализации(табл. 1-1), между язвенной болезнью и симптоматическими язвами, а также между доброкачественными язвами и язвенной формой рака желудка.
Таблица 1-1
Дифференциальный диагноз между желудочными и дуоденальными язвами
Дуоденальные язвы | Желудочные язвы | ||
Клинические признаки* | |||
Возраст | Чаще до 40 лет | Обычно старше 40 лет | |
Пол | Преобладают мужчины | Оба пола | |
Боль | Ночная, голодная | Сразу после еды | |
Инструментальные методы
Секреция | соляной | Обычно повышена | Часто нормальная | ||||
кислоты | |||||||
Только | для | Повторяют через 4 – 8 | |||||
Эндоскопия | подтверждения | после | окончания | ||||
диагноза | лечения | для | |||||
подтверждения | |||||||
рубцевания язвы | |||||||
Биопсия | Не | требуется | или | Множественная | |||
проводят | с | целью | биопсия, | щеточная | |||
выявления | цитология и гистология | ||||||
Helicobacterpylori | |||||||
*Не являются дифференциально-диагностическими признаками без результатов эндоскопического исследования. (Клинические рекомендации. Гастроэнтерология / под ред. акад. РАМН В.Т. Ивашкина, 2009).
При обнаружении язвенного дефекта в желудке обязательно проведение дифференциального диагноза между доброкачественными язвами, малигнизацией язвы и первично-язвенной формой рака желудка.
488
Такая форма рака может какое-то время протекать под «маской» доброкачественной язвы. В пользу злокачественного изъязвления свидетельствуют его большие размеры (особенно у пациентов молодого возраста), локализация язвенного дефекта на большой кривизне желудка, повышение СОЭ и гистаминустойчивая ахлоргидрия. При рентгенологическом и эндоскопическом исследовании в случаях злокачественных изъязвлений желудка выявляют язвенный дефект неправильной формы с неровными и бугристыми краями.
Лечение.
Больные с неосложнѐнным течением язвенной болезни подлежат консервативному лечению.
Цели лечения.
Эрадикация Н. pylori.
Быстрая ликвидация симптоматики заболевания. Достижение стойкой ремиссии. Предупреждение развития осложнений.
Показания к госпитализации.
Язвенная болезнь с клинической картиной выраженного обострения: сильный болевой синдром, рвота.
Обнаружение изъязвлений в желудке, требующих дифференциального диагноза между доброкачественными язвами и раком желудка.
Признаки желудочно-кишечного кровотечения (мелена, рвота кровью и др.), перфорации и пенетрации язвенного дефекта.
Язвенная болезнь желудка и д венадцатиперстной кишки с наличием осложнений в анамнезе (прежде всего желудочно-кишечного кровотечения).
Язвенная болезнь с сопутствующими заболеваниями.
Больных с обострением язвенной болезни желудка лечат в условиях общетерапевтического или гастроэнтерологического отделений.
Больные с неосложнѐнным течением язвенной болезни подлежат консервативному лечению в амбулаторных условиях.
Немедикаментозное лечение.
Режим.
Больным необходимо обеспечить охранительный режим с ограничением физических и эмоциональных нагрузок, прекратить куре ние и употребление алкоголя. Рекомендации по изменению образа жизни следует давать в соответствии с общим состоянием больного и наличием у него других заболеваний.
Диета.
Питание должно быть частым, дробным, механически и химичес ки щадящим с исключением блюд, вызывающих или усиливающих клинические проявления заболевания (например, острых приправ, маринованных и копчѐных продуктов). Следует убедиться в том, что пациент не принимает НПВП (в том числе, анальгетики в связи с
489
различными болевыми синдромами или ацетилсалициловую кислоту с профилактической целью). При необходимости их длительного применения следует рассмотреть возможность уменьшения дозы препарата или замены на другое лекарственное средство, обладающее меньшим воздействием на слизистую оболочку ЖКТ. Нужно помнить, что приѐм НПВП вместе с пищей не ослаб ляет их негативного воздействия на слизистую оболочку желудка и двенадцатиперстной кишки. Замена НПВП на лекарственные формы с кишечно -растворимым покрытием также не устраняет их нежелательного влияния.
При отсутствии Н. pylori больным язвенной болезнью желудка назначают базисную терапию ингибиторами протонного насоса, которые предпочтительны по сравнению с блокаторами Н2-рецепторов гистамина. Применяют следующие препараты:рабепразол в дозе 20 мг/сут;омепразол в дозе 20-40 мг/сут;эзомепразолв дозе 40 мг/сут;лансопразол в дозе 30—60 мг/сут;пантопразол в дозе 40 мг/сут.
Продолжительность курсового лечения составляет обычно 3 – 4 нед. (при язвенной болезни двенадцатиперстной кишки), 4 – 6 нед. (при язвенной болезни желудка). При необходимости – до 8 – 12 нед.(вплоть до исчезновения симптоматики и заживления язвы).
Прерывистая поддерживающая фармакотерапия:
«поддерживающее самолечение» или терапия «по требованию»:больные сами определяют необходимость приема препаратов, исходя из своего самочувствия.
Основной метод противорецидивного лечения язвенной болезни – эридикационная антихеликобактерная терапия.
Терапевтический подход к лечению НПВП – индуцированной язвы: ингибиторы протонового насоса, синтетические аналоги простагландинов (например, мизопростол).
Лекарственная терапия.
В настоящее время, в соответствии с согласительным документом «Маастрихт-4» (2010), в качестве терапии первой линии рекомендована стандартная ИПП-кларитромицинсодержащая тройная терапия:
— ингибитор протонного насоса (ИПП) в стандартной дозе 2 раза в день
(рабепразол (париет) – 20 мг2 раза в сутки, или омепразол (ультоп) в дозе 20 мг 2 раза в сутки, илиэзомепразол (нексиум) в дозе 20 мг 2 раза в сутки, или лансопразол (ланзап) – 30 мг 2 раза в сутки, или пантопразол– 40 мг 2 раза в сутки (табл. 20 и 40 мг).
-Кларитромицин– 500 мг 2 раза в день.
-Амоксициллин–1000 мг 2 раза в день или
-Метронидазол 400 мг или 500 мг 2 раза в день.
Все препараты принимаются за 20 – 30 минут до еды (метронидазол – во время еды).
Эти схемырекомендуются в регионах с низкой резистентностью штаммов Н. pyloriк кларитромицину. (Уровень доказательности 1а.
Степень рекомендаций А). Эффективность 14-дневного курса эрадикации
490
Источник


