Лечебному питанию при хроническом гепатите хроническом панкреатите
Поджелудочная железа, когда воспаляется, то перестает вбрасывать в двенадцатиперстную кишку пищеварительный сок. Без этого секрета еда не расщепляется на простые вещества и не усваивается. Самая частая причина панкреатита – пристрастие к жирной пище, сдобренной алкоголем. Вот почему диета при его лечении – главное лечебное средство.
Правила диеты при панкреатите
У многих людей болезнь быстро становится хронической. Если поставлен диагноз острый панкреатит – диета 5п снижает риск такой перспективы и ограждает от развития диабета. Стол 5а назначается, когда панкреатит осложнен воспалением желчных путей, а стол 1 – заболеваниями желудка. Диета при заболевании поджелудочной железы в хронической форме во время обострений более строга.
Основные правила диеты при панкреатите предписывают больному:
- соблюдать норму жиров – 80 г, углеводов – 350 г;
- отказаться от копченых продуктов и жареных блюд;
- готовить пищу по диетическим рецептам;
- кушать спустя каждые 3 часа;
- употреблять теплые блюда в протертом виде;
- поедать блюда маленькими порциями;
- есть медленно, длительно пережевывая пищу;
- не запивать еду.
Что можно есть при панкреатите
При всех запретах и ограничениях меню может быть очень разнообразным. Что можно кушать при панкреатите? В рацион включают:
- салаты, винегреты, пюре (вареные морковь, свекла, картофель, кабачки, цветная капуста, молодая фасоль);
- сельдерей (в стадии ремиссии);
- овощные супы, борщи;
- мясные блюда из отварной нежирной курятины, говядины, рыбы;
- растительные масла;
- любые нежирные молочные продукты (включая сливки, йогурты), творог, сыры;
- овсяную, гречневую, тыквенную каши на молоке;
- белки куриных яиц;
- компоты (свежие фрукты, ягоды, сухофрукты);
- яблоки некислых сортов, богатые железом;
- слегка черствый хлеб.
Что нельзя есть при панкреатите
Воспаленный орган остро нуждается в передышке, в щадящем режиме работы. Что нельзя есть при панкреатите поджелудочной железы? Полностью запрещены:
- алкоголь;
- жирные, наваристые первые блюда;
- свинина, сало, баранина, гусятина, утятина, субпродукты;
- копчености, колбасы;
- жирные сорта рыбы;
- любые консервы, маринады;
- жареные вторые блюда (в том числе яичница);
- яйца, сваренные вкрутую;
- фастфуд;
- острые соусы, приправы;
- сырой лук, чеснок, редис, редька, болгарский перец;
- бобовые;
- грибы;
- щавель, шпинат;
- бананы, виноград, гранат, инжир, финики, клюква;
- сладкие десерты;
- какао, кофе, газировки;
- свежий хлеб, выпечка, сдоба.
Диета при хроническом панкреатите
Очень важно, чтобы больной организм ежедневно получал около 130 г белков, которые нужны для оптимального обмена веществ. Причем примерно 90 г должны составлять продукты животного происхождения (отварные или приготовленные по рецептам блюд на пару), а растительные – лишь 40 г. Потребление постных продуктов ограждает больного от риска ожирения печени.
Животных жиров в рационе при панкреатите должно быть 80%. Сливочное масло лучше добавлять в готовые блюда. Не стоит забывать о рецептах блюд с послабляющими продуктами (черносливом, курагой). Молоко лучше использовать в супах, кашах, соусах, киселях. Намного полезнее свежий кефир. Питание при панкреатите легкой хронической формы можно разнообразить нежирными сырами, омлетами на пару. Углеводов ежедневно организм не должен получать более 350 г.
Диета при обострении хронического панкреатита должна дать передышку измученной поджелудочной железе. Первые 2 дня тяжелого приступа болезни можно лишь пить теплый настой шиповника, чай, «Боржоми». На третий день больному панкреатитом разрешено давать жидкие супы-пюре, каши на воде, молочные кисели. После исчезновения болей рацион осторожно расширяют, добавляя более плотные, непротертые блюда.
Диета при остром панкреатите
Первые 2 дня болезни тоже показано полное воздержание от пищи – можно только пить воду, чай, настой шиповника (по 4-5 стаканов). Следующие 2 дня питание вводят с помощью капельниц. Затем диета при воспалении поджелудочной железы в острой фазе формируется на основе исключительно низкокалорийных продуктов. Дают их в очень малых количествах, чтобы не навредить.
Диета при остром панкреатите на протяжении второй и последующих недель становится более разнообразной. В меню включают:
- супы, жидкие каши и кисели, соки, зеленый чай;
- нежирную курятину (особенно паровые котлеты) вместо красного мяса, др. белковые продукты;
- богатые антиоксидантами овощи и фрукты.
Сколько длится диета при панкреатите поджелудочной железы
Сроки соблюдения правил диетического питания и для взрослого, и ребенка зависят от разновидности недуга. Лечение болезни в острой форме необходимо проводить только стационарно, а обострение хронической стадии – амбулаторно. Сколько длится диета при панкреатите поджелудочной железы в острой стадии? Курс лечения занимает примерно 2-3 недели. Диету же после выписки следует соблюдать минимум полгода.
Правильное, щадящее отношение к поджелудочной железе предотвращает в будущем обострения недуга и оберегает пациента от появления диабета. Если же воспаление стало хроническим, то человек должен следовать диетическому меню при панкреатите всю жизнь. Даже после перехода недуга в стадию стойкой ремиссии не следует обольщаться в надежде на полное выздоровление.
Примерное меню диеты при панкреатите на неделю
Приемлемы самые разные варианты. Главное – если назначена диета 5п, меню на неделю при панкреатите должно быть разнообразным. Например:
Завтраки:
- свекольный салат, компот;
- творог, настой шиповника;
- омлет на пару, чай с печеньем;
- овсянка, кисель;
- тыквенная каша, узвар;
- сыр с галетами, настой шиповника;
- каша гречневая, чай.
Вторые завтраки:
- рис с изюмом;
- салат из моркови;
- яблоко, запеченное с курагой;
- морковно-тыквенное пюре;
- отварная свекла;
- взбитые белки;
- запеченное яблоко.
Обеды:
- постные супы, борщи;
- рыба с рисом;
- говядина отварная;
- творожная запеканка;
- куриная котлета;
- макароны по-флотски;
- соте.
Полдники:
- фруктовое желе;
- овощной рулет;
- ягодный кисель;
- фруктовый пудинг;
- запеченный картофель;
- бутерброд с сыром и маслом;
- пюре фасолевое.
Ужины:
- яблочное пюре, йогурт;
- рис с изюмом, варенец;
- винегрет, мацони;
- отварная цветная капуста, простокваша;
- кабачковая икра, кефир;
- омлет, ряженка;
- рисовый пудинг, йогурт.
Видео: диета при панкреатите
Источник
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
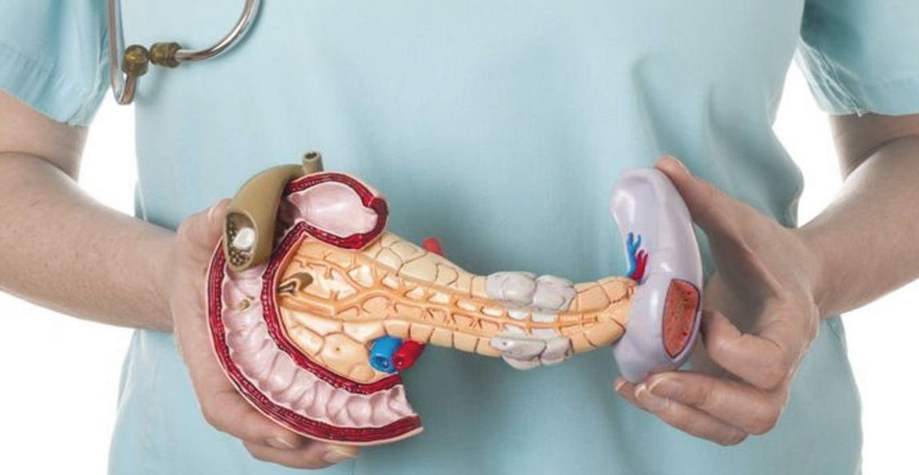
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
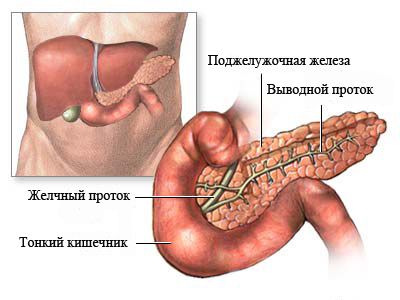
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
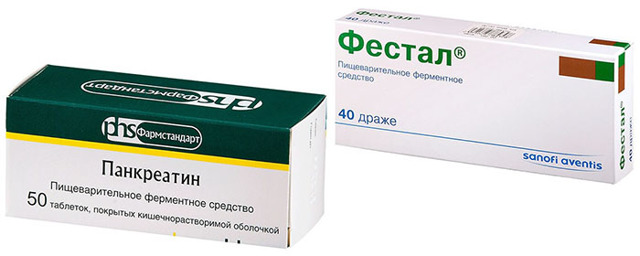 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Так называемая система лечебного питания «Диета 5» относится к числу методик питания, помогающих людям с хроническими болезнями значительно облегчить и улучшить свое состояние. Над разработкой каждой из подобных «пронумерованных» диет потрудился целый научный институт медиков и диетологов. Так диета под номером 5 создана специально для людей, страдающих заболеваниями желчного пузыря и печени, хронической формой гепатита и панкреатита. Однако практиковать диету 5 можно и будучи совершенно здоровым — для профилактики большинства перечисленных заболеваний, а также для детокса.
Диета № 5 не допускает употребление слишком горячих или слишком холодных блюд и продуктов.
Показания для соблюдения диеты № 5
Диета № 5 — широко распространенная лечебная диета, и основной ее целью является нормализация работы печени и поджелудочной железы. Рацион питания при данной диете составляется таким образом, чтоб облегчить работу органов, входящих в группу риска. То есть, показания для соблюдения «диета 5-ый стол», в первую очередь, есть у людей с хроническими заболеваниями, остро нуждающихся в нормализации пищеварения. Диету проводят вместе с лечением, назначенным врачом, для избавления от болей и облегчения неприятных ощущений.
Диета 5 не имеет четких границ времени, продолжительность зависит от состояния больного и в каждом случае определяется индивидуально. При хронических заболеваниях врачи рекомендуют применять ее достаточно длительное время, например, около полутора-двух лет. В случае хронического гепатита диеты номер 5 следует придерживаться на протяжении всей жизни.
Диета при заболевании печени — это не какая-то новомодная диета, изнуряющая голодом организм человека, это сбалансированное и правильное питание. Данную методику питания можно использовать не только как лечебный метод, но и как профилактический, что в любом случае будет полезно и, может быть, даже необходимо для организма. Согласно диете, количество жиров, белков и углеводов должно соответствовать физиологической ежедневной норме и любые «перевесы» в одну из сторон не допустимы. В то же время прием жирной пищи сводится к минимуму, так как жирная еда — серьезная нагрузка для печени.
Особенности диеты 5 при панкреатите
Как известно одним из основных пунктов комплексного лечения панкреатита является лечебная диета, а если точнее диета 5 . Диету при панкреатите назначают с целью нормализации работы поджелудочной железы и органов пищеварения. Как правило, сама диета начинается лишь на 4-5 день, а впервые дни лечение показано полное голодание.
Главные особенности диеты 5 при панкреатите:
- в рацион не входят продукты, которые могут усилить кислотообразование в желудке (например, консервы и маринады, острые блюда, изделия из ржаной муки, слишком жирные наваристые бульоны);
- меню должно отличаться повышенным содержанием белков и ограничивать употребление углеводов и жиров (здесь имеет смысл посмотреть меню стандартной белковой диеты;
- все блюда готовят в паровом, измельченном или протертом виде (полностью исключается жареное, готовка на гриле);
- питаться нужно маленькими порциями, но достаточно часто, не менее 6-7 раз в день. Не допускать чувство голода.
Блюда диеты 5
- При диете можно готовить разные блюда из нежирного мяса (филейной части) без прожилок и жирка. Отлично подойдет куриное филе или филе индейки. Употреблять мясо можно в отварном виде, так же можно и в запеченном, но только сначала отварить.
- Из первых блюд отдавайте предпочтение супам из овощей или круп. Готовить супы необходимо без поджарки овощей, их можно слегка подсушить на антипригарной сковороде. Борщ и щи только из свежей, не кислой капусты.
- Хлебобулочные изделия только из муки 1-2 сорта, сдобную выпечку исключить. Если хлеб, то «вчерашний», слегка подсушенный.
- Яйца допускается включить в рацион, но с ограничением, в сутки не более 1 желтка. Хорошо подойдет омлет на пару или запеченный.
- Любые блюда из нежирного сорта рыбы, но только в вареном виде. Можно запекать, но предварительно отварить.
- Нежирный творог и молоко. Так же подойдут молочные супы. Нежирные сорта сыра.
- Соки из ягод и овощей.
- Из круп рекомендовано отдать предпочтение овсянке, гречке, рису. Бобовые исключить. Можно готовить плов с овощами.
- Из овощей можно делать салаты, тушить или употреблять в вареном виде. Репчатый лук обработать горячей водой. В порцию можно добавлять не более 15 грамм лука.
Диета 5, при приготовлении пищи, разрешает использовать различные масла: сливочное, оливковое, растительное. Из пряностей можно использовать лист лавровый, ванилин, корицу. Блюда диеты 5 могут быть настолько разнообразными, насколько вы пожелаете.
Примеры простых рецептов из диеты 5
Котлеты мясные паровые.
Ингредиенты: 150г нежирной говядины, 20г пшеничного хлеба, 2ст.л. молока, 2ч.л. оливкового масла, щепотка соли.
Способ приготовления: смешать все ингредиенты, в мясной фарш добавить щепотку соли. Фарш разделить на маленькие шарики в виде котлеток. Выложить котлеты на решетку или в специальную посуду с двойным дном, налить воду, плотно закрыть крышкой. Готовить на умеренном огне.
Молочный суп-лапша.
Ингредиенты: 100г муки, яйцо, 5г сливочного масла, 5г сахарного песка, 300мл обезжиренного молока.
Способ приготовления: заместить тесто из муки, воды и яйца. Чтобы тесто не прилипало к столу во время раскатки и нарезки, его необходимо немного подсушить, для этого оставить на 10-20 минут на столе. Тонко раскатать, и нашинковать тонкую лапшу. В кипящее молоко засыпать лапшу и варить около 7-10 минут. Добавить сахар, отставить и дать немного остыть. Перед подачей добавить сливочное масло.
Ленивые вареники .
Ингредиенты: 100г обезжиренного творога, 20г муки, 15г сахара, яйцо, 5г сливочного масла.
Способ приготовления: смешать муку, творог, яйцо, сахар. Добавить щепотку соли. Полученную массу раскатать в тонкие колбаски нарезать колечками. В кипящую подсоленную воду положить вареники. Варить 7-10 минут. Перед подачей добавить сливочное масло.
Голубцы, фаршированные овощами.
Ингредиенты: 100г овощного отвара, 50г белокочанной капусты, 50г морковки, 30г свежих помидор, 20г репчатого лука, 10г свежей зелени, яйцо, 70г риса, 20г муки, 20г сметаны (до 10% жирности).
Способ приготовления: отделить листья капусты таким образом, чтобы не разорвать и сохранить их целостность. Листья обдать кипятком. Готовим начинку: яйцо сварить в крутую. Смешиваем мелко нарезанные морковь, помидоры, лук, яйцо. Добавляем отваренный рис. Готовый фарш заворачиваем в листья капусты и выкладываем в посуду. Заливаем соусом из овощного отвара, муки, сметаны. Ставим в духовку и запекаем 40 минут.
Больше статей >>


Источник


