Лабораторный показатели при панкреатите
Поджелудочная железа выполняет одну из важных функций в системе желудочно-кишечного тракта, вырабатывает панкреатический сок. Это вещество содержит пищеварительные ферменты, которые обеспечивают расщепление белков жиров и углеводов для дальнейшего их усваивания организмом. Панкреатит — это воспаление поджелудочной железы. За последние 40 лет случаи этого заболевания возросли в 2 раза. Как определить панкреатит в лабораторных условиях?
Диагностика
Пациента приводят к врачу с подозрением на панкреатит специфические симптомы. Если заболевание протекает в острой форме, признаки панкреатита яркие, болевой синдром сильный. При хроническом заболевании симптомы выделяются не так сильно, но постоянно присутствует недомогание.
На панкреатит указывают следующие симптомы:
- Ощущение общей слабости, бессилия.
- Тошнота и рвота, которые появляются спонтанно, но не приносят облегчения.
- Болезненные ощущения в области живота, которые отдают в спину.
- Учащенное сердцебиение.
- Изменение стула, в экскрементах присутствуют остатки непереваренной пищи.
После визита к врачу собирается анамнез, жалобы пациента на состояние здоровья. По результатам осмотра назначаются соответствующие лабораторные исследования. При подозрении на панкреатит обязательно назначается общий и биохимический анализы крови. Также может быть назначен анализ мочи, анализ кала, рентгенография, анализ слюны и другие.
Общий анализ
В общем исследовании крови существует ряд показателей, которые могут указать на развитие заболевания в организме пациента. Несмотря на обобщенные данные, в анализе крови отмечается уровень лейкоцитов, эритроцитов и СОЭ. Биологический образец, как правило, сдается сразу на общий и биохимический анализы.
Это означает, что приходить в лабораторию следует натощак.
Какие показатели используются для диагностики панкреатита в общем анализе крови:
- Повышенное значение уровня СОЭ и С-реактивного белка указывает на наличие воспалительного процесса в организме. В норме СОЭ составляет 0-15 для мужчин и 0-20 для женщин.
- Увеличение общего количества лейкоцитов соответствует состоянию, при котором организм активно вырабатывает белые кровяные клетки для борьбы с воспалительным процессом. В норме у взрослых мужчин и женщин количество лейкоцитов должно быть в пределах 4-9×109 литр.
- Если панкреатит дал геморрагическое осложнение, в общем анализе будет снижен уровень гемоглобина и эритроцитов. В норме эритроциты находятся в пределах 3,9-5,5×1012 у мужчин, и 3,9-4,7×1012 клеток/л.
- Иногда наблюдается снижение нормы эозинофилов. Этот тип лейкоцитов составляет 1-5 процентов от общего количества лейкоцитарной массы или 0-0, 45×109 л.
Клинический анализ крови при панкреатите и показатели являются обобщенными и не позволяют установить диагноз. Общее исследование является вспомогательным, подтверждающим результаты биохимии. При этом исследуемые параметры позволяют выяснить общее состояние здоровья пациента и оценить влияние заболевания на организм.
Биохимия
Биохимическое исследование является сложным процессом, который может содержать огромное количество показателей исследуемых параметров. Для диагностики панкреатита используются только некоторые из них. Анализ крови при заболевании в острой форме проводится в течение суток с момента обращения пациента в медучреждение.
Необходимо определение следующих показателей:
- Уровень сахара у больных, страдающих панкреатитом, будет увеличен. Это укажет на изменения в структуре поджелудочной железы вследствие панкреатита. В норме показатель глюкозы находится в пределах 3,9-5,8 ммоль/л.
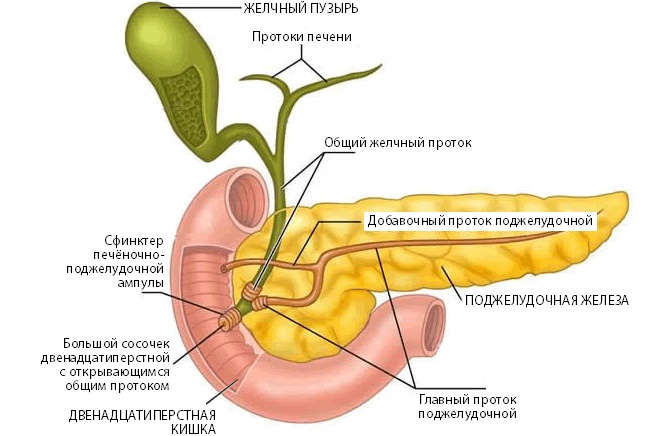
- В результате анализов будет отмечаться существенное повышение уровня ферментов, которые связаны с функционированием печени (эластаза, фосфолипаза, трипсин, липаза). Увеличение билирубина указывает на образование камней в желчном пузыре.
- Основным параметром для диагностики панкреатита в анализе крови является альфа-амилаза. Если показатель в 4-5 раз превышает норму, у пациента диагностируется панкреатит. Норма для взрослого человека составляет 0-50 Ед/л.
- Низкая активность альфа-амилазы говорит о возможном некрозе и полном распаде поджелудочной железы.
- Повышение показателя эластазы-1 в биологическом образце пациента указывает на острое течение болезни, а также развитие очагов некроза. Этот показатель исследуется только в современных лабораториях, оборудованных по последнему слову техники.
- Показатель общего белка значительно понижается относительно указанной нормы. Для взрослого человека норма составляет 65-85 г/л.
Анализ мочи
Исследование мочи являются довольно информативными для врача. Биологический образец собирается пациентам дома самостоятельно и доставляется в лабораторию для проведения анализа. Предварительно врач даст указания, которые следует выполнить для получения максимально достоверной информации по результатам исследования. Учитываются следующие параметры биологического образца:
- Моча здорового человека должна быть прозрачной. Наличие помутнения говорит о присутствии гноя, как следствие наличие гнойных воспалений внутри организма.
- В норме цвет жидкости должен быть светло желтым. При панкреатите и заболеваниях почек цвет может меняться на более темный.
- Мачо также исследуется на уровень глюкозы. В норме сахар присутствовать в моче не должен, Но если анализ положителен, это свидетельствует о развитии острого панкреатита, сахарного диабета или нарушений в работе почек.
- Появление гемоглобина в моче, даже в небольшом количестве, говорит о панкреатите, отравлении, переохлаждение или некоторых хронических заболеваниях.
Анализ кала
Изменение структуры Кола является одним из симптомов панкреатита. Именно этот тип исследования в актуальной форме отражает функциональный уровень поджелудочной железы. Если секреция пищеварительных ферментов, вырабатываемых железой, снижена, то можно диагностировать панкреатит.
В зависимости от степени развития заболевания нарушение функции поджелудочной железы будет выражаться все сильнее.
При панкреатите наблюдается следующее проявления:
- Стойкий неприятный запах экскрементов
- Каловые массы плохо смывается со стенок унитаза
- Присутствует непереваренные кусочки пищи в экскрементах
- Кал имеет блестящую поверхность
- Лабораторный анализ выявляет наличие жира в стуле
- При перекрытии желчевыводящих путей стул будет иметь светлый оттенок
- Позывы к опорожнению частые
- Жидкий стул
В качестве дополнительных методов исследования могут использоваться различные типы анализов на панкреатит. Например анализ слюны помогает выявить концентрацию панкреатических ферментов. По результату этого анализа можно узнать тяжесть и степень развития панкреатита. Также этот тип исследования значительно упрощает лабораторную диагностику и позволяет следить за динамикой панкреатита.
Панкреатит серьезная патологическое состояние, которое может повлечь за собой тяжелые последствия для организма. При обнаружении специфических симптомов панкреатита необходимо незамедлительно обращаться к врачу за помощью. Проведение лабораторных анализов не займет много времени, но поможет своевременно установить диагноз и подобрать наиболее эффективное лечение.
Источник
Анализы на панкреатит – важнейший этап диагностики состояния поджелудочной железы. Постановка диагноза – трудоемкий процесс. Схожая симптоматика вносит путаницу в клиническую картину. Чтобы достоверно узнать о самочувствии органа требуется сдать мочу, кал и кровь, пройти УЗИ и т.д. В статье освещены ключевые моменты диагностики: перечень анализов с расшифровкой результатов.
Панкреатит: какие анализы нужно сдать?
woman working on a microscope Eine Anwenderin sitzt an dem Mikroskop
Воспалительный процесс, прогрессирующий в поджелудочной железе, во многих случаях сопровождается симптомами, которые легко можно списать на загруженность, усталость, недосыпание. Слабость, утомляемость, снижение веса, сбои в работе пищеварительной системы – все это сопровождает будни жителей мегаполиса, которые перекусывают на лету, пьют кофе на голодный желудок, мало отдыхают и много времени оставляют в дорогах.
Диагностика панкреатита включает анализы крови, кала, мочи. Коварность заключается в том, что железа может стерпеть пагубные привычки, пренебрежение к приемам пищи, стрессы, но однажды «взорваться» и острым приступом напомнить о себе. Подавив сильнейшие боли, вы более никогда не вернетесь к прежнему образу жизни. С тех пор диета и медикаменты станут вашими вечными спутниками. Любое отхождение от рациона выльется в новые приступы или еще хуже – тяжелейшие осложнения.
Какие анализы нужно сдать при панкреатите в первую очередь? Как правило, при обращении к специалисту пациент получает ряд направлений в исследовательскую лабораторию. В зависимости от полученных результатов врач уже принимает решение о том, надо ли делать более глубокое обследование и отталкивается от индивидуальных аспектов каждого больного. В обязательном порядке сдаются вышеуказанные анализы, а более сложные исследования (МРТ, УЗИ и т.д.) назначаются уже при необходимости позже.
Анализ крови при панкреатите: показатели и их значение
Общий клинический анализ крови позволяет заподозрить воспаление в железе. Однако выносить диагноз исключительно из его результатов – неверно.
При панкреатите в анализе крови отмечается:
Снижение эритроцитов;
Упадок гемоглобина;
Увеличение СОЭ;
Завышенное во много раз число лейкоцитов;
Повышение гематокрита.
Показатели крови при панкреатите изменяются в большую или меньшую сторону. В норме данные критерии составляют:
Эритроциты у мужчин – от 3.9*1012 до 5,5*1012, у женщин – 3.9*1012 до 4,7*1012 клеток/л.
Гемоглобин у мужчин от 135 до 160, у женщин – от 120 до 140 г/л.
СОЭ у мужчин – от 0 до 15, у женщин – от 0 до 20 мм/ч.
Лейкоциты у мужчин и женщин – от 4 до 9 * 109 литр.
Гематокрит у мужчин – от 0,44 до 0,48, у женщин – от 0,36 – 0,43 л/л.
Клинический анализ крови на панкреатит – это вспомогательная мера. Для достоверной диагностики его могут назначать повторно. Естественно, внимание уделяется и другим исследовательским методикам, о которых пойдет речь ниже.
Биохимический анализ крови при панкреатите
Самочувствие всего организма оказывается, как на ладони, при сдаче биохимического анализа крови. При воспалительном процессе следующие показатели отходят от нормы:
Амилаза поджелудочной железы – панкреатический фермент, отвечающий за расщепление крахмала, повышается.
Также повышаются и другие представители ферментной группы, такие как трипсин, эластаза, фосфолипаза, липаза.
Недостаточный синтез инсулина вызывает увеличение глюкозы в сыворотке крови.
В большую сторону от нормы изменяется билирубин, если отекшая железа преграждает желчевыводящие пути.
В ряде случаев повышается трансаминаз.
Понижается общий белок.
Повышенная амилаза – первостепенный признак при панкреатите в его хроническом или остром проявлении. Этот фермент способствует расщеплению углеводов. Липаза ответственна за расщепление жиров. Трипсин и эластаза – представители группы протеазов, функция которых заключается в расщеплении в белках пептидной связи аминокислот.
Биохимия при панкреатите делается в течение суток со дня доставления пациента в лечебное учреждение при остром приступе. В ходе госпитализации изучают динамику амилазы, предупреждая дальнейшие приступы и осложнения. Об этом врачу подсказывает ее продолжающееся повышение вкупе с сильнейшими болевыми ощущениями.
Какие анализы сдают при панкреатите и холецистите еще?
Врач может порекомендовать сдать и другие анализы, например, на определение в сыворотке крови иммунореактивного трипсина. Лишь в 4 из 10 случаев положительный результат будет свидетельствовать о поражении поджелудочной. В других – о том, что нарушения коснулись других органов (почечная недостаточность, холецистит, гиперкортицизм и др.). Концентрация в крови ингибиторов трипсина – еще один анализ крови на панкреатит, который показывает степень дисфункции железы. Чем меньше число ингибиторов, тем менее благоприятен прогноз.
Анализ мочи при панкреатите назначают редко ввиду его стоимости. Информативен не распространенный общий, а тот, который определит наличие трипсиногена в моче. Трипсиноген – это профермент, являющий собой неактивную форму трипсина. Его содержание в моче достоверно подтверждает воспалительный процесс.
Сбои в работе пищеварительной системы непременно отразятся на стуле, поэтому прибегают к сдаче анализа на кал. Внимание уделяется таким критериям, как:
Присутствует ли жир в кале;
Каков его цвет;
Имеются ли не переваренные фрагменты пищи.
Все это указывает на неполадки в системе пищеварения, а обесцвеченный стул означает, что желчевыводящие пути перекрыты. При воспалении кал плохо смывает со стенок унитаза. Из-за избытка жиров имеет блестящую поверхность. Его консистенция жидкая, позывы к испражнению частые. Дефекация сопровождается резким и неприятным запахом.
Теперь вы знаете, как по анализам определить панкреатит. Однако лучше предоставьте эту обязанность своему лечащему врачу, который обладая профессионализмом и медицинскими знаниями не только поставит правильный диагноз, но и верно составит схему лечения.
Источник
Клиническое обследование
Основные симптомы острого панкреатита — боль, рвота и метеоризм (триада Мондора).
Боль появляется внезапно, чаще вечером или ночью вскоре после погрешности в диете (употребление жареных или жирных блюд, алкоголя). Наиболее типичная её локализация — эпигастральная область, выше пупка, что соответствует анатомическому расположению поджелудочной железы. Эпицентр боли располагается по средней линии, но может смещаться вправо или влево от срединной линии и даже распространяться по всему животу. Обычно боли иррадиируют вдоль рёберного края по направлению к спине, иногда в поясницу, грудь и плечи, в левый рёберно- позвоночный угол. Часто они носят опоясывающий характер, что создает впечатление затягивающегося пояса или обруча. При преимущественном поражении головки поджелудочной железы локализация боли может напоминать острый деструктивный холецистит, при поражении её тела — заболевания желудка и тонкой кишки, а при поражении хвоста — заболевания селезёнки, сердца и левой почки. В ряде ситуаций резкий болевой синдром сопровождается коллапсом и шоком.
Практически одновременно с болями появляется многократная, мучительная и не приносящая облегчения рвота. Провоцирует её приём пищи или воды. Несмотря на многократный характер рвоты, рвотные массы никогда не имеют застойного (фекалоидного) характера.
Температура тела в начале заболевания чаще субфебрильная. Гектическая лихорадка указывает на развитие распространённых стерильных и разнообразных инфицированных форм панкреатита. На основании выраженности симптомов системной воспалительной реакции можно лишь условно судить о характере и распространённости деструктивного процесса.
Важным и ранним диагностическим признаком панкреонекроза считают цианоз лица и конечностей. Цианоз в виде фиолетовых пятен на лице известен как симптом Мондора, цианотичные пятна на боковых стенках живота (околопупочные экхимозы) — как симптом Грея-Тернера, а цианоз околопупочной области — симптом Грюнвальда. В поздние сроки заболевания цианоз лица может смениться яркой гиперемией — «калликреиновое лицо». В основе перечисленных признаков лежат быстропрогрессирующие гемодинамические и микроциркуляторные расстройства, гиперферментемия и неконтролируемый цитокинокинез.
При осмотре живота отмечают его вздутие, преимущественно в верхних отделах. При распространённом панкреонекрозе живот равномерно вздут, резко чувствителен даже при поверхностной пальпации. При глубокой пальпации боли резко усиливаются, порой носят нестерпимый характер. При пальпации поясничной области, особенно левого рёберно-позвоночного угла, возникает резкая болезненность (симптом Мейо-Робсона). В зоне повышенной чувствительности, обнаруживаемой при поверхностной пальпации, выявляют ригидность мышц передней брюшной стенки, что свидетельствует о наличии панкреатогенного выпота, богатого ферментами, и явлениях панкреатогенного перитонита. Часто наблюдают поперечную болезненную резистентность передней брюшной стенки в проекции поджелудочной железы (симптом Керте).
Одним из признаков деструктивного панкреатита считают феномен отсутствия пульсации брюшного отдела аорты вследствие увеличения в размерах поджелудочной железы и отёка забрюшинной клетчатки — симптом Воскресенского.
При локализации процесса в сальниковой сумке, мышечное напряжение выявляют преимущественно в эпигастральной зоне; при распространении воспаления за её пределы (на околоободочную и тазовую клетчатку, а также на брюшину) появляется выраженное мышечное напряжение и положительный симптом Щёткина- Блюмберга. Необходимо помнить, что при локализации некротического процесса в хвостовой части поджелудочной железы симптомы раздражения брюшины могут быть слабовыраженными, что связано с преимущественно забрюшинной локализацией процесса и отсутствием явлений перитонита. При поражении головки типично быстрое развитие синдрома желтухи и гастродуоденального пареза.
Притупление перкуторного звука в отлогих местах живота свидетельствует о наличии выпота в брюшной полости. Аускультация живота выявляет ослабление или отсутствие кишечных шумов вследствие развития паралитической кишечной непроходимости и панкреатогенного перитонита.
Лабораторная диагностика
Основное проявление острого панкреатита — функциональные расстройства поджелудочной железы, в частности, феномен гиперферментемии. Эту особенность патогенеза острого панкреатита на протяжении многих десятилетий традиционно используют в дифференциальной диагностике с другими неотложными заболеваниями органов брюшной полости. Определение в плазме крови активности амилазы (реже — липазы, трипсина, эластазы) — диагностический стандарт. Наиболее распространено в клинической практике определение активности амилазы и липазы в крови. Увеличение активности общей и панкреатической амилазы в 4 раза и липазы в 2 раза по отношению к верхней границе нормы свидетельствует о феномене панкреостаза.
Максимальные значения активности сывороточной амилазы характерны для первых суток заболевания, что соответствует срокам госпитализации в стационар большинства пациентов с острым панкреатитом. Определение активности липазы в крови — значимый диагностический тест в более поздние сроки от начала заболевания, поскольку её активность в крови больного острым панкреатитом сохраняется более длительное время, чем значения амилаземии. Этот феномен определяет более высокую чувствительность и специфичность липазного теста по отношению к амилазному.
В отечественной клинической практике традиционно используют определение амилазы в моче. Дополнительный тест — исследование активности амилазы в перитонеальном экссудате при лапароскопии (лапароцентезе). При использовании метода Вольгемута (определение суммарной амилолитической активности мочи), по которому нормальная активность амилазы в моче составляет 16-64 ед., можно обнаружить различные уровни её повышения — 128-1024 ед. и более. Метод Вольгемута недостаточно специфичен в отношении панкреатической α-амилазы, так как отражает суммарную активность гликолитических ферментов, которые содержатся в биологической среде, присланной на исследование.
Определение в крови активности трипсина и эластазы в диагностике острого панкреатита имеет меньшее клиническое применение, чем лабораторный мониторинг амилазы (липазы) в связи с трудоёмкостью и дороговизной методик.
Гипреамилаземия в динамике заболевания — важный маркёр сохранённой функции поджелудочной железы в условиях панкреостаза, что типично для интерстициального панкреатита или очагового (головчатого) панкреонекроза в первые дни заболевания. Дисферментемия (нарушение соотношений амилазы и липазы крови) свидетельствует о панкреонекробиозе, тогда как нормальный уровень амилазы в крови, гипоамилаземия (и даже аферментемия) наиболее характерны для панкреонекроза, свидетельствуя о распространённом характере деструкции поджелудочной железы и утрате ею экскреторной функции.
Прямая зависимость между уровнем амилаземии (амилазурии), распространённостью и формой панкреонекроза (интерстициальной, жировой, геморрагической) отсутствует. Результаты исследований ферментного спектра крови следует всегда рассматривать только в совокупности с данными других клинических, лабораторных и инструментальных методов обследования больного с острым панкреатитом.
Изменения в клиническом анализе крови при остром панкреатите не имеют строгой специфичности. В связи с этим широко известны существенные трудности лабораторной дифференциальной диагностики асептических и инфицированных форм панкреонекроза, что крайне важно с позиции своевременности оперативного лечения. Увеличение этих показателей в динамике заболевания более чем на 30% исходного уровня в совокупности с другими клинико-лабораторными данными достоверно подтверждает развитие панкреатогенной инфекции, но при этом, как правило, остаются упущенными 2-3 сут. Наиболее убедительно в пользу инфицированного характера панкреонекроза свидетельствуют пороговые числа лейкоцитов крови выше 15х109/л и лейкоцитарного индекса интоксикации более 6 ед.
Косвенными признаками инфицирования считают тромбоцитопению, анемию и ацидоз, их необходимо учитывать в совокупности клинических и инструментальных данных.
Биохимические изменения крови свидетельствуют о развитии синдрома гипер- и дисметаболизма, который наиболее выражен при деструктивных формах панкреатита. В этих ситуациях наиболее значимы такие изменения биохимического спектра крови, как диспротеинемия, гипопротеин и гипоальбуминемия, гиперазотемия и гипергликемия. Стойкая гипергликемия свидетельствует об обширном некрозе поджелудочной железы, а её значение больше 125 мг/дл (7 ммоль/л) — неблагоприятный прогностический фактор. В липидном спектре крови регистрируют гипертриглицеридемию, гипохолестеринемию, дефицит липопротеидов высокой плотности, увеличение концентрации жирных кислот.
C-реактивный белок наряду с гаптоглобином и α1-антитрипсином — белок острой фазы воспаления. При остром панкреатите содержание С-реактивного белка больше 120 мг/л в крови больного говорит о некротическом поражении поджелудочной железы. Концентрация С-реактивного белка отражает степень выраженности воспалительного и некротического процессов, что позволяет использовать этот тест для определения, с одной стороны, отёчного панкреатита или панкреонекроза, с другой — стерильного или инфицированного характера некротического процесса.
Применение прокальцитонинового теста при различных формах острого панкреатита показало, что у больных с инфицированным панкреонекрозом концентрация прокальцитонина достоверно выше, чем при стерильном деструктивном процессе.
Пороговой для распространённого панкреонекроза считают концентрацию С-реактивного белка более 150 мг/л, а прокальцитонина — больше 0,8 нг/мл. Распространённая панкреатогенная инфекция характеризуется концентрациями С-реактивного белка в крови больного больше 200 мг/л и прокальцитонина больше 2 нг/мл.
Среди других биохимических маркёров, характеризующих тяжесть острого панкреатита, перспективны исследования каталитической активности фосфолипазы А2, трипсиногена, уротрипсиногена-2, трипсин-активированного пептида, панкреатит-ассоциированного протеина, интерлейкинов 1, 6 и 8, фактора некроза опухолей и эластазы нейтрофилов. Установлено, что концентрация трипсин-активированного пептида в моче коррелирует с концентрацией С-реактивного белка и интерлейкина 6. Концентрация этого метаболита в перитонеальной жидкости прямо пропорциональна степени некроза поджелудочной железы.
Несмотря на то что содержание большинства биохимических субстанций резко увеличивается в крови больных панкреонекрозом уже в ближайшие сроки (24-48 ч) от начала заболевания, использование этих маркёров в клинической практике экстренной хирургии ограничено высокой стоимостью методик и отсутствием достоверно известного минимального порогового уровня. Своеобразным компромиссом в сложившихся материально-технических условиях представляется определение концентрации С-реактивного белка в любой биохимической лаборатории.
Гемоконцентрация наиболее характерна для деструктивных форм острого панкреатита. Гематокрит более 47% на момент госпитализации больного в стационар и отсутствие его снижения в течение 24 ч интенсивной терапии свидетельствует о развитии панкреонекроза.
Исследование спектра печёночных ферментов у больных острым панкреатитом, осложнённым развитием печёночно-клеточной недостаточности, характерной для панкреонекроза, позволяет выявить высокую активность аланиновой и аспарагиновой аминотрансфераз. Значительное увеличение активности лактатдегидрогеназы отражает крупномасштабное повреждение панкреацитов. С позиции дифференциальной диагностики необходимо помнить, что аналогичные изменения характерны для острого инфаркта миокарда, обширного инфаркта кишечника и гепатитов различной этиологии.
При билиарном панкреатите вследствие холедохолитиаза, а также при преимущественном поражении головки поджелудочной железы характерен синдром холестаза, выражающийся гипербилирубинемией с преобладанием прямой (связанной) фракции билирубина, высокой активности аспартатаминтрансферазы и щелочной фосфатазы.
О выраженных изменениях водно-электролитного баланса свидетельствуют гемоконцентрация, дефицит калия, натрия, кальция. При распространённых формах панкреонекроза снижение концентрации кальция в плазме крови обусловлено его депонированием в очагах стеатонекроза в виде солей жёлчных кислот.
B.C. Савельев, М.И. Филимонов, С.З. Бурневиг
Источник


