Квоты на лечение панкреатита
О том, как получить квоту на лечение, задумываются граждане, столкнувшиеся со сложными заболеваниями. В России вопросами здоровья и профилактикой заболеваний занимается Министерство здравоохранения.
Полис обязательного медицинского страхования даёт нам право на получение бесплатной медицинской помощи на всей территории РФ. Но виды услуг по полису ОМС ограничены. Услуги, не покрываемые полисом, пациенту приходится оплачивать самостоятельно, либо ждать помощи от государства в виде квоты.
Квота на лечение: что это такое?
Не все пациенты проинформированы о возможности получения квоты – помощи от государства в виде денежных средств на оплату медицинских мероприятий и услуг здравоохранения. Количество средств, выделяемых из бюджета ограничено, их распределением занимается государственная система ВМП.
В некоторых случаях денежные средства выделяются также и на проезд до места получения лечения.

В медучреждениях, оказывающих лечение по квотам, работают исключительно высококлассные специалисты.
На сегодняшний день в России существует более 100 клиник регионального и федерального уровня, готовых принять пациентов и оказать высокотехнологичную медицинскую помощь. Ежегодно данные лечебные учреждения спонсирует государство на 50 млрд рублей.
Возможность оказывать всю необходимую помощь пациентам обеспечивается высокопрофессиональными кадрами и специализированным оборудованием. Медучреждение должно иметь при этом соответствующую лицензию.
Кому положена квота?
Право на получение квоты имеет любой гражданин РФ, имеющий соответствующие медицинские показания. Все пациенты, независимо от возраста, чина или материального положения, имеют одинаковые права на бесплатную помощь.
Так как количество квот, выделяемых на каждое лечебное заведение, ограничено, квоты на лечение получают граждане, которым требуются дорогие медицинские препараты и лечение на дорогостоящем оборудовании.
Виды квот и заболевания, по которым их предоставляют
В России квоты разделяют на 4 вида:
- на операцию (выделяют пациентам, которым требуется оперативное вмешательство по диагнозам, утвержденным Минздравом РФ);
- на лечение (предполагает бесплатное выделение больному дорогостоящих препаратов);
- на ВМП (оказание высокотехнологичной медицинской помощи профессионалов);
- на ЭКО (положена женщинам, не способным самостоятельно зачать ребенка).
Минздравом РФ определен перечень заболеваний, по которым положено выделение квот. Сюда относятся:

Существует перечень заболеваний, на лечение которых предоставляют квоты.
тяжелые заболевания сердца, требующие хирургического вмешательства;
- хронические наследственные заболевания;
- показания к трансплантации органов жизнеобеспечения;
- заболевания позвоночника, для устранения которых необходима операция;
- опухоли мозга, требующие нейрохирургического вмешательства;
- требующие офтальмологического вмешательства заболевания глаз;
- показания к ЭКО;
- травмы, вызывающие потребность в установке протезов;
- серьёзные эндокринные патологии;
- генетические заболевания;
- выхаживание новорожденных и т.д.
С полным перечнем можно ознакомиться в приложении к постановлению о бесплатной медицинской помощи.
Законодательная база
Всеми вопросами предоставления бесплатной медицинской помощи занимаются государственные органы. В отношении квотирования существует нормативно-правовая база, отклонение от норм которой не допустимо.
Процесс выделения и использования квот прописан в ряде правительственных документов, таких как:
- Федеральный закон №323 (в статье 34 прописаны условия реализации данной государственной поддержки);
- Постановления, гарантирующие оказание бесплатной медицинской помощи гражданам;
- Распоряжения Министерства здравоохранения относительно самого процесса предоставления квот.
Вопросами финансирования и количественного определения квот занимается Минздрав.
Порядок получения квоты

Для получения квоты необходимо пройти целый ряд обследований.
На практике квоту на лечение чаще всего получают лица, которые предпринимают какие-либо действия для её получения, а не просто бездействуют в ожидании.
Чтобы получить квоту на лечение, необходимо в первую очередь настроиться на ряд обследований и бюрократическую волокиту. Уполномоченные государственные органы должны удостовериться в необходимости предоставления квоты тому или иному пациенту.
Порядок действий лиц, претендующих на бесплатные медицинские услуги:
Комиссия по месту наблюдения больного
Пациенту необходимо:
- Обратиться за направлением к лечащему врачу;
- Пройти дополнительное обследование;
- Получить у врача справку, в которой указано:
- диагноз;
- общее состояние больного;
- требуемое лечение и меры диагностики;
- Дождаться решения комиссии (это займёт максимум 3 дня).
Пытаться «договориться» с лечащим врачом не стоит – ответственность за законность назначения ВМП лежит на нём.
Если комиссией по месту наблюдения пациента будет решено, что он нуждается в специализированных услугах, то следующим шагом будет сбор пакета документов, включающего в себя:
- выписку из протокола комиссии;
- заявление пациента;
- ксерокопию паспорта (или свидетельства о рождении, если пациенту менее 14 лет);
- ксерокопии полиса ОМС и СНИЛС;
- результаты анализов и обследований;
- выписку из медицинской карты;
- согласие на обработку персональных данных.
Областная комиссия

Вторым этапом обследования для претендентов на квоту является областная комиссия.
Комиссия областного уровня включает пять специалистов. Возглавляет их обычно руководитель департамента здравоохранения.
На принятие решения комиссии отводится 10 дней. Если решение также положительное, комиссия выбирает медицинское учреждение, в которое направить больного, и выносит протокол. Пакет документов (в том числе талон, копия протокола и медицинские сведения о здоровье человека) направляется на комиссию при медучреждении.
Пациентов часто интересует вопрос местонахождения клиники, в которую их направят. Вполне возможно такое, что это будет другой регион, так как не все клиники имеют лицензию на оказание ВМП.
Комиссия при лечебном заведении
Клиника, выбранная для проведения лечения, проводит своё собственное заседание комиссии, в котором принимает участие не менее трех человек.
Комиссия:
- Принимает решение о возможности проведения необходимого лечения в рамках своего медучреждения.
- Определяет сроки проведения.
- Ставит пациента в очередь.
- Проводит операцию.
- Дает рекомендации по дальнейшему лечению.
- Отчитывается об использовании бюджетных средств.
Срок принятия решения лечебным заведением составляет также до 10 дней. Таким образом на получение квоты у пациента уходит от 23 дней. Так выглядит стандартная процедура.
Для экстренных пациентов существует упрощенная процедура, которая предусматривает обращение в клинику напрямую. При этом необходимо предоставить заверенные лечащим и главным врачом и печатью документы из местной поликлиники.
Могут ли отказать в предоставлении квоты?
Самая распространенная причина отказа – отсутствие оснований для предоставления ВМП. Отказать могут также при наличии тяжелых сопутствующих заболеваний. На региональном уровне могут применяться свои собственные требования при оформлении квоты, под которые пациент может не подпадать.
При несогласии с принятым решением пациент может запросить отказ в письменном виде и обратиться с ним в Министерство здравоохранения.
Оформление квоты на лечение довольно непростой процесс. Существенно сэкономить время и нервы может предварительная консультация с компетентными в этом вопросе людьми.
Посмотрите ролик о квотах на лечение за рубежом
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Июн 12, 2019Контент Менеджер
Любой свой вопрос вы можете задать ниже
Источник
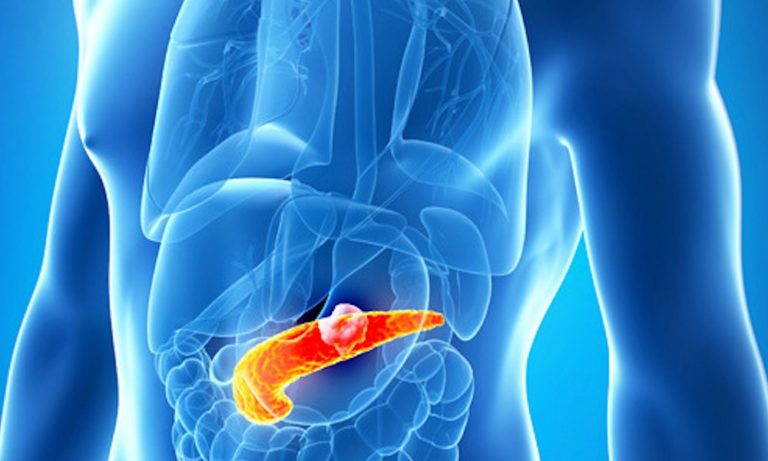
Панкреатит – это воспаление в тканях органа ЖКТ поджелудочной железе, которое провоцирует отток сока и ферментов, продуцируемых органом, в тонкий кишечник. Если вовремя не начать эффективную борьбу с недугом, можно заработать абсцесс в забрюшинной клетчатке, кровотечение кишечника, свищ, развитие сахарного диабета и полиорганной недостаточности.
Где лечить панкреатит в Москве? Компетентные специалисты клиники «АВС» правильно проведут диагностику, назначат медикаментозное лечение панкреатита, а при необходимости направят пациента на операцию.
Запишитесь на прием по телефону
+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.
Цены на лечение хронического панкреатита
Стоимость услуг
| Описание | Цена, руб. |
|---|---|
| Лечение хронических панкреатитов. Диагностика и лечение. | 3200 рублей |
| Лечение хронических панкреатитов. Клинико-инструментальное обследование | 5140 рублей |
| Лечение хронических панкреатитов. Клинико-инструментальное обследование (с ЭГДС). | 6830 рублей |
| Прием лечебно-диагностический | 1500 рублей |
Причины недуга
Преимущественно причинами, приводящими к заболеванию, является формирование камней в желчном пузыре и некроз тканей, связанный с чрезмерным потреблением спиртосодержащих напитков. Как показывает статистика, 40% пациентов, которые попадают в больницу с обострением, употребляли накануне алкоголь.
Причины:
- алкоголизм;
- употребление жирной, копченой, острой пищи;
- проблемы с оттоком желчи, в частности образовавшиеся камни в пузыре;
- сосудистые заболевания;
- язва, гастрит, опухоль в желудке;
- генетическая предрасположенность;
- осложнения после ОРЗ, гриппа или ОРВИ;
- инфекции, в частности гепатит вирусного характера и паротит;
- травмы живота;
- прием антибиотиков тетрациклиновой группы, цитостатиков и сульфаниламидов.
При подтверждении диагноза лечение панкреатита в Москве должно пройти незамедлительно. Запуская болезнь, вы обрекаете себя на развитие хронической формы, которая может перейти в сахарный диабет и онкологию с местом локализации в поджелудочной железе.
Симптомы хронического и острого панкреатита
.jpg)
Существуют различные формы недуга: острая и хроническая. Каждая из стадий характеризируется своей симптоматикой. Место фиксации болевых ощущений будет зависеть от того, в какой части начато воспаление: если это головка, то болеть будет в правом подреберье, тело железы будет характеризоваться болями в месте расположения поджелудочной, при поражении хвоста вы почувствуете колики слева под ребрами. Нередко встречается воспаление всего органа. Тогда у пациента наблюдается опоясывающая боль с иррадиацией в зону лопаток, позвоночника или почек.
Обострение панкреатита
Острое воспаление железы практически по всем признакам напоминает обычное отравление. Наблюдается:
- острые колики в брюшной полости, преимущественно в зоне пупка и выше (иногда болевой синдром может фиксироваться в области почек и пояснице);
- скачки АД;
- озноб и лихорадка;
- повышение температуры (до 39 градусов в зависимости от серьезности состояния);
- сильная рвота с примесями желчи, после выхода наружу содержимого желудка не наблюдается облегчение, а опять наступает тошнота и очередная рвота;
- диарея, при этом стул зловонный, каловые массы приобретают зеленоватый оттенок с вкраплениями непереваренной пищи;
- вздутие живота в верхней части (при глубокой пальпации больной реагирует на сильную болезненность);
- отрыжка, изжога и желтый налет на языке;
- бледность или желтушность дермы и повышенная потливость.
Практически всегда у больного нарушаются интервалы дыхания, а иногда ему кажется, что совсем не хватает воздуха, чтобы сделать полноценный вход. Одышка возникает из-за утраты электролитов в крови при обильной рвоте. Проблемы с дыханием идут бок о бок с выделением липкого пота. Как правило, панкреатическая колика (самый острый период) длится 3 суток, затем болевые ощущения притупляются и задерживаются на неделю.
Обострение недуга прогрессирует молниеносно. При наличии вышеизложенных симптомов рекомендуется обратиться за медпомощью. Своевременный поход к врачу – залог быстрого выздоровления, а вот затягивание с визитом к доктору может обойтись вам в развитие хронической формы или омертвление поджелудочной железы.
Симптомы хронического панкреатита
Хроническая форма – это не только воспаление тканей органа, но прогрессирующие изменения в них, приводящие к нарушению в оттоке ферментов. Из-за таких проблем ухудшается переваривание еды и возникают другие заболевания ЖКТ.
Человека с хронической формой регулярно мучат боли в поджелудочной железе (они то затихают, то снова обостряются). В большинстве случаев болевой синдром активируется после приема пища. Когда больной пожелает побаловать себя чем-нибудь жирненьким, острым или соленым, наступает обострение – кинжальные колики, рвота, диарея, признаки интоксикации организма и пониженное АД.
Если человек решит прилечь, то болевой синдром усиливается. Лучшей позой будет сидячее положение с чуть наклоненным вперед корпусом. Частые осложнения влияют на характер боли – она становится регулярной и интенсивной.
Острый панкреатит, лечение которого должно состояться незамедлительно, может сопровождаться болевым шоком и даже летальным исходом. Скорее всего, после приступа вас госпитализируют в силу опасности болезни и необходимости находиться под контролем медработников. Хроническую форму также нужно лечить.
Диагностирование панкреатита
Излечить воспалительный процесс в поджелудочной железе можно в том случае, если правильно установить диагноз и довериться опытным докторам. В клинике «АВС» (Москва) как раз работают узконаправленные специалисты, которые досконально изучат состояние поджелудочной железы, после чего назначат медикаментозную терапию, а при особой необходимости – операцию. Если у вас есть уже готовые анализы и медицинские заключения — врачи «Клиники АВС» предлагают их взять с собой. Это поможет вам сэкономить деньги и ускорить процесс определение диагноза и назначения эффективного лечения.
Лечение панкреатита
Если у вас острое воспаление поджелудочной железы, лечение будет проходить в условиях стационара в силу опасности состояния больного. Во время приступа нужно:
- вызвать медиков или попросить родственников и знакомых транспортировать вас в клинику;
- занять сидячее положение, прижав колени к груди;
- ничего не кушать, а каждые 30 минут выпивать 50 мл воды;
- чуть выше поясницы к спине приложить компресс со льдом;
- дышать поверхностно, что облегчит болезненность;
- не принимать обезболивающие и противовоспалительные таблетки, ведь из-за них специалистам будет трудно установить диагноз.
Проблемы с поджелудочной предполагают прием отдельных препаратов. Очень часто назначаются спазмолитики, купирующие болевые проявления, – Но-Шпа или Дротраверин.
Осложнения при панкреатите
Серьезность воспаления поджелудочной железы связана с многочисленными осложнениями. Запустив заболевание, может развиться некроз тканей органа, абсцесс, ложная киста, сахарный диабет, асцит. Втречались ситуации с летальным исходом. Если вы подозреваете, что у вас имеется этот недуг, рекомендуется промониторить клиники лечения панкреатита в Москве. Лечить нужно как можно скорее.
Медикаменты
В условиях стационара используется консервативная методика – прием медикаментов. Назначаются капельницы, предполагающие введение глюкозы, солевых и белковых растворов, которые уменьшат боль, снимут симптомы интоксикации и стабилизируют кислотно-щелочной баланс.
Курс лечения панкреатита предполагает:
- Раствор «Натрий хлорид», способствующий нормализации солевого баланса и прекращению рвоты.
- Ферментные средства, призванные заменить недостающие энзимы, которые перестает продуцировать поджелудочная железа (Креон, Фестал, Панкреатин). Они помогут в перетравливании пищи.
- Витаминизацию. Необходимы витамины A, C, D, E, K и B, а также употребление особых кислот (липоевой, кокарбоксилазы).
- Парентеральное питание. Введение в вену специальных растворов, поддерживающих жизнедеятельность организма. Назначается только в самых серьезных случаях, когда пациент страдает на расстройства пищеварения и плохую всасываемость еды в кишечнике. Используются «Альвезин», «Аминосол», «Альвеэин», кальций хлорид, калий глюконат.
- Обезболивающие препараты.
Таким образом, специалисты прибегают к заместительной терапии ферментами, поддержанию иммунитета витаминами, приему препаратов, снимающих боль, и введению в кровоток отдельных растворов. Пациент должен придерживаться строгой диеты. Кроме того, в случае диагностики сахарного диабета и желчнокаменной болезни необходимо параллельно заняться излечением обнаруженных проблем.
Хирургическое лечение панкреатита
Хирургическое вмешательство показано в отдельных случаях: воспаление брюшины, обнаружение гнойных образований, механическая желтуха и деструктивные изменения в желчном пузыре и протоках.
Назначается 2 типа операций:
- Экстренные. Проводятся в первые-вторые сутки обострения. В экстренных случаях оперируют тех, у кого развился перитонит, связанный с неправильным оттоком ферментов и закупоркой двенадцаперстной кишки.
- Плановые. Операции совершаются после того, как пройдет приступ. Перед хирургическим вмешательством назначается ряд обследований, которые должны исключить возможность возникновения рецидива в ближайшее время.
Диета – залог быстрого выздоровления
Успех терапии во многом зависит от соблюдения диеты. Врач корректирует рацион, снижая количество углеводов, жиров и повышая процентное соотношение белка. Количество приемов пищи – 5-6 в день. Рекомендован курс витаминов.
На стадии обострения первые двое суток необходимо отказаться от любой пищи. Допускается обильное питье минералки, отвара шиповника или, за неимением предыдущих, – обычной воды.
После того, как период обострения миновал, следует:
- употреблять только натуральную домашнюю еду, ведь химикаты в магазинных полуфабрикатах могут раздражать слизистую органов ЖКТ;
- не кушать копчености, жирную, пряную и острую пищу;
- пить назначенные гастроэнтерологом растворимые витаминные комплексы;
- готовить на пару, лучше всего перебить кушанье в блендере или перетереть его через сито;
- отказаться от горячей еды (допустима только теплая кулинария).
Когда симптомы фазы обострения пройдут, перейдите на супы, нежирные виды мяса, рыбу, каши, обезжиренный творог и овощи. Пейте натуральные соки, а из сладкого кушайте варение, мед и пудинги.
Меры профилактики
Чтобы недуг в дальнейшем не напомнил о себе (особенно, если развилась хроническая форма), нужно соблюдать правильный образ жизни. Вам необходимо:
- употреблять спиртосодержащие напитки только по праздникам;
- не переедать и отказаться от жирной и копченой пищи;
- укреплять иммунитет;
- регулярно наблюдаться у доктора с целью диагностики желчнокаменной болезни.
Соблюдение мер профилактики будет препятствовать прогрессу хронического недуга и позволит избежать возможных негативных осложнений.
Первоисточник медцентр «Клиника ABC»
Запишитесь на прием по телефону
+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.
Источник

