Курсовые на тему язвы желудка
Министерство
образования Республики Беларусь
Белорусский
Государственный Университет
Химический
факультет
Кафедра
радиационной химии и химико-фармацевтичеких
наук
Курсовая
работа
Язвенная
болезнь желудка
Исполнитель:
Иванова Ирина
Студентка
3 курса 6 группы Анатольевна
Руководитель:
Профессор
Корнелюк
Валерий
Иванович
Минск
2010
Содержание
Введение…………………………………………………………….2
Этиология
и патогене.………………………………………..4Классификация………………………………………………..6
Проявления
язвенной болезни желудка……………………..7Причины
возникновения язвенной болезни…………………8Helicobakter
pylori……………………………………………10История…………………………………………………10
Влияние…………………………………………………11
Лекарственные
препараты…………………………………..14Антисекреторные
препараты………………………….14Блокаторы
Н2-рецепторов
гистамина………………14Ингибиторы
протонового насоса желудка………..18
Антибиотики……………………………………………20
Антимикробные
средства……………………………..23Предлагаемые
комбинации препаратов…………..….25
Заключение……………………………………………………27
Список
литературы…………………………………………..28
Введение
Язвенная болезнь желудка и
двенадцатиперстной кишки – это
хроническое заболевание, склонное к
рецидивированию, характеризующееся
образованием язвенных дефектов в
слизистой оболочке желудка и
двенадцатиперстной кишки. Это заболевание
относится к наиболее частым поражениям
органов желудочно-кишечного тракта.
Язвенной болезнью страдает до
5% взрослого населения (при массовых
профилактических осмотрах язвы и
рубцовые изменения стенки желудка и
двенадцатиперстной кишки обнаруживают
у 10—20% обследованных).
Пик
заболеваемости наблюдается в возрасте
40-60 лет.Заболеваемость
выше у городских жителей, чем у сельских.У
мужчин язвенная болезнь развивается
чаще, преимущественно в возрасте до 50
лет.Дуоденальные
язвы преобладают над желудочными в
пропорции 3:1 (в молодом возрасте —
10:1).
В возрасте до 6 лет язву обнаруживают
с равной частотой у девочек и мальчиков
(с одинаковой локализацией в
двенадцатиперстной кишке и желудке). У
детей старше 6 лет язвы чаще регистрируют
у мальчиков с преимущественной
локализацией в двенадцатиперстной
кишке.
Рецидивирование наблюдается
примерно у 60% пациентов в течение первого
года после заживления язвы двенадцатиперстной
кишки и у 80-90% в течение двух лет.
Смертность обусловлена в основном
кровотечением (оно наблюдается у 20—
25% пациентов) и перфорацией стенки
желудка или двенадцатиперстной кишки
с развитием перитонита. Смертность при
перфорации стенки желудка примерно в
3 раза выше, чем при перфорации стенки
двенадцатиперстной кишки.
Этиология
и патогенез
Заболевание носит полиэтиологический
характер. Имеют значение наследственная
расположенность, нарушение режима
питания (переедание, одинаковая пища,
еда всухомятку, несоблюдение ритма
питания, жгучая пища и др.). Расстройство
нервно-эндокринных влияний на
пищеварительный тракт (стрессовые
ситуации, ритм выделения кортикостероидов),
нарушение выделения половых гормонов,
щитовидной железы, гормонов
желудочно-кишечного тракта, аллергия
к пищевым продуктам и лекарственным
продуктам, изменение местного иммунитета.
Нарушение микроциркуляции в слизистой
оболочке и гипоксия создают условия
для язвообразования. Увеличение уровня
кислотности и активация переваривающей
способности ферментов желудка способствуют
формированию язвенного процесса.
Данные относительно распространенности
язвенной болезни разнообразные, что
связано не лишь с региональными и
этническими чертами, но и с способами
диагностики, которые используются.
До 6-10 лет язвенная болезнь
поражает мальчиков и девочек приблизительно
с одинаковой частотой, а после 10 лет
мальчики болеют существенно почаще.
Этот факт, возможно, разъясняется
антиульцерогенным действием эстрогенов.
Следует выделить, что в последнее время
отмечается существенное омоложение
язвенной болезни. Часто это заболевание
диагностируется уже в возрасте 5-6 лет.
На протяжении последних
десятилетий мы можем следить коренные
конфигурации точки зрения на этиологию
и патогенез язвенной болезни. На смену
парадигме “нет кислоты, нет язвы”
пришло убеждение “нет Helicobacter pylori (HP)
нет язвы”. Следует считать доказанным,
что абсолютное большая часть случаев
язвенной боезни хеликобактер-ассоциированные.
Совместно с тем, безусловно, что
ульцерогенность HP зависит от значимого
количества эндогенных и экзогенных
факторов риска. Беря во внимание высокий
уровень инфицированности отдельных
популяций HP, следовало бы ожидать
существенно более больших характеристик
заболеваемости язвенной болезнью.
Таким образом, язвенная болезнь
полиэтиологическое, генетически и
патогенетически неоднородное заболевание.
Посреди неблагоприятных факторов,
которые повышают риск развития язвенной
болезни, принципиальное место занимает
наследственность. Возможно, наследуется
не само заболевание, а лишь склонность
к нему. Без определенной наследственной
склонности тяжело представить
возникновение язвенной болезни. Причем
следует отметить, что детям с отягощенной
наследственностью присущ так называемый
синдром опережения: то есть они, как
правило, начинают болеть язвенной
болезнью ранее, чем их родители и близкие
родственники.
Согласно современным представлениям,
механизм язвообразования как в желудке,
так и в двенадцатиперстной кишке сводится
к нарушению взаимодействия меж факторами
злости желудочного сока и защиты
(резистентности) слизистой оболочки
гастродуоденальной зоны, что проявляется
сдвигом в сторону усиления первого
звена названного соотношения и ослабления
второго.
Классификация
•
Тип I. Большинство язв первого
типа возникает в теле желудка, а именно
в области, называемой местом наименьшего
сопротивления (locus minoris resistentiae), так
называемой переходной зоне, расположенной
между телом желудка и антральным отделом.
•
Тип II. Язвы желудка, возникающие
вместе с язвой двенадцатиперстной
кишки.
•
Тип III. Язвы пилорического канала.
По своему течению и проявлениям они
больше похожи на язвы двенадцатиперстной
кишки, чем желудка.
•
Тип IV. Высокие язвы, локализующиеся
около пищеводно-желудочного перехода
на малой кривизне желудка. Несмотря на
то, что они протекают, как язвы типа I,
их выделяют в отдельную группу, так как
они склонны к малигнизации.
Болезнь язвенная двенадцатиперстной
кишки:
Большая
часть язв двенадцатиперстной кишки
располагается в начальной её части (в
луковице); их частота одинакова как на
передней, так и на задней стенке. Примерно
5% язв двенадцатиперстной кишки расположено
постбульбарно. Язвы пилорического
канала следует лечить, как дуоденальные,
хотя анатомически они располагаются в
желудке. Нередко эти язвы не поддаются
медикаментозной терапии и требуют
оперативного лечения (преимущественно
по поводу развивающегося стеноза
выходного отдела желудка).
Проявления
язвенной болезни желудка
•
Боль в эпигастральной области.
При
язвах кардиальной области и задней
стенки желудка появляется сразу после
приёма пищи, локализуется за грудиной,
может иррадиировать в левое плечо. При
язвах малой кривизны возникает через
15—60 мин после еды.
•
Диспептические явления — отрыжка
воздухом, пищей, тошнота, изжога, запоры.
•
Астеновегетативные проявления
в виде снижения работоспособности,
слабости, тахикардии, артериальной
гипотензии.
•
Умеренная локальная болезненность
и мышечная защита в области эпигаст-рия.
•
Язвы, индуцированные приёмом
НПВС, часто бывают бессимптомными; они
могут дебютировать перфорацией или
кровотечением.
Проявления
язвенной болезни двенадцатиперстной
кишки
•
Боль — преобладающий симптом у
75% больных.
Боли
возникают через 1,5—3 ч после приёма пищи
(поздние), натощак (голодные) и ночью
(ночные). Субъективно боль воспринимается
как чувство жжения в эпигастральной
области. Приём пищи улучшает состояние.
•
Рвота на высоте боли, приносящая
облегчение (уменьшение боли).
•
Неопределённые диспептические
жалобы — отрыжка, изжога (раннее и
наиболее частое проявление), вздутие
живота, непереносимость пищи — в 40—
70%, частые запоры.
•
При пальпации определяется
болезненность в эпигастральной области,
иногда некоторая резистентность мышц
брюшного пресса.
•
Астеновегетативные проявления.
•
Отмечают периоды ремиссии и
обострения, последние продолжаются
несколько недель.
•
Существует сезонность заболевания
(весна и осень).
Причины
возникновения язвенной болезни
Причины
делят на:
предрасполагающие
, которые формируют условия развития
заболеванияреализующие,
которые непосредственно вызывают
развитие язвы.
К
предрасполагающим причинам относят:
Генетические
или наследственные факторы. Это
генетически запрограммированное
увеличенное количество обкладочных
клеток желудка, которые продуцируют
соляную кислоту, вследствие чего в
желудке имеется повышенная кислотность.
Высокое содержание в крови компонентов,
стимулирующих желудочную секрецию.
Высокая чувствительность железистых
клеток желудка к стимуляции. Генетически
обусловленное снижение или нарушение
синтеза компонентов защитного желудочного
барьера – компонентов желудочной
слизи. Установлено, что язвенная болезнь
чаще развивается у людей с первой
группой крови.Особенности
нервно-психического развития человека.
Чаще язвенная болезнь возникает у людей
с нарушением функции вегетативной
нервной системы под воздействием
отрицательных эмоций, умственных
перегрузок, стрессовых ситуаций.Пищевой
фактор. Это нарушение ритма питания.
Употребление грубой, слишком горячей
или слишком холодной пищи, злоупотребление
специями и др. Однако на сегодняшний
день воздействие пищевого фактора на
возникновение язвенной болезни желудка
считается не доказанным.Прием
некоторых лекарственных препаратов
может способствовать развитию язвы
желудка. Это нестероидные
противовоспалительные препараты,
аспирин, резерпин, синтетические гормоны
коры надпочечников. Эти лекарственные
препараты могут, как непосредственно
повреждать слизистую оболочку желудка
и двенадцатиперстной кишки, так и
снижать функцию защитного барьера
желудка, и активировать факторы агрессии
желудочного сока. Сейчас считается,
что лекарственные препараты вызывают
не хроническую язвенную болезнь, а
острую язву, которая заживает после
отмены препарата. При хронической
язвенной болезни эти препараты могут
вызвать обострение язвенного процесса.Вредные
привычки. Крепкие алкогольные напитки
так же могут непосредственно вызывать
повреждение слизистой оболочке. Кроме
того, алкоголь повышает желудочную
секрецию, увеличивает содержание
соляной кислоты в желудке, а при
длительном употреблении алкогольных
напитков возникает хронический гастрит.
Курение и содержащийся в табачном дыме
никотин стимулирует желудочную секрецию,
нарушая при этом кровоснабжение желудка.
Однако роль курения и употребления
алкоголя так же считается не доказанной.
Часто к возникновению язвенной
болезни приводит не один какой-нибудь
фактор, а воздействие многих из них в
комплексе.
Реализующей причиной возникновения
язвенной болезни желудка и двенадцатиперстной
кишки на сегодняшний день считается
хеликобактерная инфекция.
Источник
Вид работы:
Реферат
Предмет:
Медицина, физкультура, здравоохранение
Язык:
Русский
,
Формат файла:
MS Word
8,31 Кб
Опубликовано:
2015-02-09
Вы можете узнать стоимость помощи в написании студенческой работы.
Язвенная болезнь желудка и 12-перстной кишки. Осложнения
Кафедра факультетской хирургии с курсом эндоскопической хирургии ФУВ и с курсом сердечно-сосудистой хирургии ФУВ
Реферат на тему:
Язвенная болезнь желудка и 12-перстной кишки. Осложнения
Содержание
1. Язвенная болезнь желудка
. Язвенная болезнь 12-перстной кишки
3. Осложнения язвенной болезни: прободение, пенетрация, кровотечение, стеноз привратника и двенадцатиперстной кишки
1. Язвенная болезнь желудка
Язвенная болезнь желудка — это хроническое заболевание, при котором в стенке желудка образуется более или менее глубокий дефект — язва. Заболевание характеризуется волнообразным течением с чередованием периодов обострения и ремиссии (временное отсутствие симптомов). Язвенная болезнь желудка является одной из наиболее частых патологий желудочно-кишечного тракта и часто сочетается с язвой 12-перстной кишки (сочетанные язвы).
В период ремиссии (временное исчезновение симптомов болезни) какие-либо жалобы, как правило, отсутствуют. При обострении язвенной болезни желудка возникают следующие симптомы:
·болевой синдром — является одним из основных признаков заболевания. Боль локализуется (располагается) в подложечной области или над пупком и чаще всего возникает после еды. Время появления боли зависит от расположения язвы: чем » выше» (по отношению к пищеводу) она находится, тем раньше после еды появится болевой синдром. Боли отсутствуют в ночное время и не беспокоят натощак, что отличает язву в желудке от язвы 12-перстной кишки. Усиление болей вызывают: погрешности в питании, переедание, чрезмерное употребление алкоголя, стрессы, некоторые лекарственные препараты (например, противовоспалительные, гормональные (» стероидные язвы») препараты);
·сезонность обострений заболевания. Для язвенной болезни желудка характерно обострение симптомов весной и осенью, тогда как в летние и зимние месяцы симптомы стихают или отсутствуют вовсе;
·изжога;
·отрыжка кислым;
·тошнота, рвота (приносит облегчение, поэтому иногда больные вызывают рвоту специально);
·раздражительность, плохое настроение и сон;
·снижение массы тела (несмотря на хороший аппетит).
Формы
По частоте возникновения обострений выделяют следующие формы язвенной болезни желудка:
·с частыми обострениями (более 2 раз в год);
·с редкими обострениями (1-2 раза в год).
Также выделяют типичные и атипичные формы.
·При типичной форме возникает характерная клиническая картина заболевания (боли, появляющиеся после еды и не беспокоящие ночью) с наличием сезонности обострений (весной и осенью).
·Атипичное течение наблюдается при так называемых » немых» язвах, при которых характерная клиника и болевой синдром отсутствуют.
По количеству язв в желудке выделяют формы:
·одиночные;
·множественные.
По месту расположения язв:
·в области кривизны желудка;
·на передней, задней стенке желудка и др.
По глубине поражения стенки кишечника различают следующие формы:
·поверхностные (незначительный дефект стенки);
·глубокие (глубокое поражение стенки).
По состоянию самой язвы:
·стадия активного обострения (типичная клиническая картина, болевой синдром, тошнота рвота и др.);
·образование рубца (после заживления язвенного дефекта образуется рубец);
·ремиссия (временное отсутствие симптомов заболевания).
В зависимости от причины возникновения заболевания выделяют:
·» стрессовые язвы» (на фоне сильного эмоционального напряжения, стрессов);
·» шоковые» язвы (после серьезных травм, сильных ожогов и др.);
·» стероидные» язвы (на фоне приема гормональных препаратов).
Причины
·Инфицирование микроорганизмом Helicobacter pylori (считается ведущей причиной развития гастрита — воспаления желудка — и при длительном течении может приводить к язвенной болезни желудка).
·Генетическая предрасположенность (наследственность).
·Снижение иммунитета.
·Повышенная кислотность желудочного сока.
·Гастрит (воспаление желудка).
·Еда всухомятку, употребление полуфабрикатов, газированных напитков, пряностей и приправ, копченой, жареной, соленой, острой, слишком холодной или горячей пищи.
·Стрессы, нервные перенапряжения (» стрессовые» язвы).
·Сильные ожоги, травмы, кровопотери (» шоковые» язвы). Прием некоторых лекарственных препаратов: гормональных препаратов (» стероидные» язвы), нестероидных противовоспалительных препаратов, антибиотиков и др.).
·Чрезмерный прием алкоголя.
Записаться к врачу гастроэнтерологу
Диагностика
·Анализ анамнеза заболевания и жалоб (когда появились жалобы, связано ли появление болей с приемом пищи, есть ли сезонность обострений (осенью и весной), с чем пациент связывает возникновение симптомов).
·Анализ анамнеза жизни (были ли заболевания желудочно-кишечного тракта: гастрит (воспаление желудка), дуоденит (воспаление 12-перстной кишки)).
·Анамнез семейного анамнеза (есть ли у кого-то в семье похожие жалобы).
·Общий анализ крови (для определения содержания гемоглобина (белок, участвующий в переносе кислорода), эритроцитов (красные кровяные клетки), тромбоцитов (форменные элементы крови, которые участвуют в процессах свертывания крови), лейкоцитов (белые кровяные клетки) и др.).
·Общий анализ мочи.
·Анализ кала на скрытую кровь при подозрении на кровотечение из желудочно-кишечного тракта.
·Исследование кислотности желудочного сока.
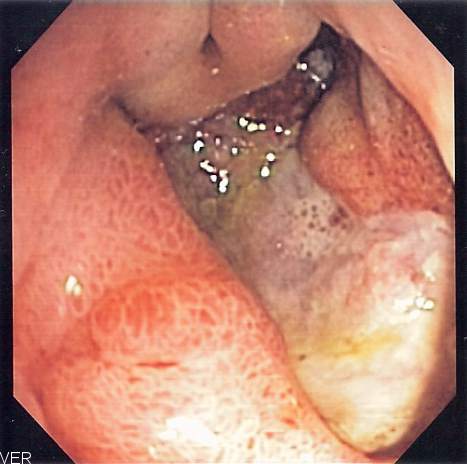
·Эзофагогастродуоденоскопия (ЭГДС) — осмотр слизистой оболочки пищевода, желудка и 12-перстной кишки с помощью специального аппарата (эндоскопа). Во время процедуры осматривают слизистую оболочку желудка и 12-перстную кишку, выявляют наличие язв, их количество и расположение, а также берут кусочек слизистой оболочки на исследование (биопсию) клеток желудка для выявления его заболеваний.
·Диагностика — выявление Helicobacter pylori:
oцитологическое исследование (определение микроорганизма при исследовании кусочка слизистой желудка, полученной при биопсии);
oуреазный дыхательный тест (определение степени инфицированности Hpylori в выдыхаемом воздухе);
oиммунологическое исследование (определение наличия и титра (концентрации) антител (специфические белки)) и др.
Лечение язвенной болезни желудка
·Рациональное и сбалансированное питание (употребление в пищу продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от жареной, консервированной, слишком горячей и острой пищи). Рекомендуется есть вареную, на пару, полужидкую пищу, питаться часто, 5-6 раз в день, небольшими порциями. Следует избегать чрезмерного приема алкоголя.
·Прием:
oантацидов (препаратов, снижающих кислотность желудочного сока);
oантисекреторных препаратов (снижающих выработку желудочного сока);
·Хирургическое лечение проводят при возникновении осложнений, а также при частых рецидивах (обострение заболевания), при образовании грубых рубцов в желудке после заживления язв — при длительном их заживлении.
2. Язвенная болезнь 12-перстной кишки
Язвенная болезнь 12-перстной кишки — это хроническое заболевание, при котором в стенке 12-перстной кишки образуется более или менее глубокий дефект — язва, которая заживает с образованием рубца (в отличие от эрозии — поверхностного дефекта слизистой оболочки). Заболевание характеризуется волнообразным течением с чередованием периодов обострения и ремиссии (временного отсутствия симптомов). Язвенная болезнь 12-перстной кишки является одной из наиболее частых патологий желудочно-кишечного тракта и часто сочетается с язвой желудка (такие язвы называются сочетанными). У мужчин язвы в 12-перстной кишке образуются в несколько раз чаще, чем у женщин.
Симптомы язвенной болезни двенадцатиперстной кишки
В период ремиссии (временное исчезновение симптомов болезни) какие-либо жалобы, как правило, отсутствуют. При обострении язвенной болезни 12-перстной кишки возникают следующие симптомы:
·болевой синдром, который является одним из основных и главных признаков язвенной болезни 12-перстной кишки. Боль локализуется (располагается) в подложечной области или над пупком. Для язв 12-перстной кишки характерны боли, появляющиеся натощак или через 2-3 часа после еды (» голодные» боли), часто ночью (» ночные» боли). » Ночные» боли связаны с повышенным образованием соляной кислоты в желудке в ночное время. Боль уменьшается после приема пищи. Иногда боль иррадиирует (отдает) под лопатки, в спину, в область сердца. Усиление болей вызывают: погрешности в питании, переедания, употребление алкоголя, стрессы, некоторые лекарственные препараты (например, нестероидные противовоспалительные препараты (НПВП)), гормональные препараты (» стероидные язвы»);
·сезонность обострений заболевания. Для язвенной болезни характерно обострение симптомов весной и осенью, тогда как в летние и зимние месяцы симптомы стихают или отсутствуют вовсе;
·изжога;
·отрыжка;
·вздутие живота;
·тошнота;
·рвота, приносящая облегчение (иногда больные вызывают рвоту специально);
·запоры (отсутствие стула несколько дней или недель), иногда примесь крови в кале;
·раздражительность, плохое настроение и сон;
·снижение массы тела (несмотря на хороший аппетит).
Формы
По частоте возникновения обострений выделяют следующие формы язвенной болезни 12-перстной кишки:
·с частыми обострениями (более 2 раз в год);
·с редкими обострениями (1-2 раза в год).
По количеству язв в 12-перстной кишке различают формы:
·одиночные;
·множественные.
По месту расположения язв:
·в области луковицы 12-перстной кишки (расширенная часть 12-перстной кишки);
·в постлуковичном отделе 12-перстной кишки ;
По глубине поражения стенки 12-перстной кишки:
·поверхностные (незначительный дефект стенки);
·глубокие (глубокое поражение стенки 12-перстной кишки).
По состоянию самой язвы:
·стадия активного обострения (типичная клиническая картина — болевой синдром, тошнота рвота и др.);
·образование рубца (после заживления язвенного дефекта образуется рубец);
·ремиссия (временное отсутствие симптомов заболевания).
В зависимости от причины возникновения заболевания различают:
·» стрессовые язвы» (на фоне сильного эмоционального напряжения, стрессов);
·» шоковые» язвы (после серьезных травм, сильных ожогов и др.);
·» стероидные» язвы (на фоне приема гормональных препаратов).
Причины
·Инфицирование микроорганизмом Helicobacter pylori (считается ведущей причиной развития воспаления желудка и при длительном течении может приводить к развитию язвенной болезни 12-перстной кишки).
·Генетическая предрасположенность (наследственность).
·Снижение иммунитета.
·Повышенная кислотность желудочного сока, который, попадая в 12-перстную кишку, оказывает раздражающее воздействие на ее стенку.
·Дуоденит (воспаление 12-перстной кишки).
·Еда всухомятку, употребление полуфабрикатов, газированных напитков, пряностей и приправ, копченой, жареной, соленой, острой, слишком холодной или горячей пищи.
·Стрессы, нервные перенапряжения (» стрессовые» язвы).
·Сильные ожоги, травмы, кровопотери (» шоковые» язвы). Прием некоторых лекарственных препаратов: гормональных (» стероидные» язвы), нестероидных противовоспалительных препаратов, антибиотиков и др.
·Чрезмерный прием алкоголя.
Диагностика
·Анализ анамнеза заболевания и жалоб (когда появились жалобы, связано ли появление болей с приемом пищи, беспокоят ли боли ночью, есть ли сезонность обострений (осенью и весной), с чем пациент связывает возникновение симптомов).
·Анализ анамнеза жизни (были ли заболевания желудочно-кишечного тракта: гастрит (воспаление желудка), дуоденит (воспаление 12-перстной кишки)).
·Анамнез семейного анамнеза (есть ли у кого-то в семье похожие жалобы).
·Общий анализ крови (для определения содержания гемоглобина (белок, участвующий в переносе кислорода), эритроцитов (красные кровяные клетки), тромбоцитов (форменные элементы крови, которые участвуют в процессах свертывания крови), лейкоцитов (белые кровяные клетки) и др.).
·Общий анализ мочи.
·Анализ кала на скрытую кровь при подозрении на кровотечение из желудочно-кишечного тракта.
·Исследование кислотности желудочного сока.
·Эзофагогастродуоденоскопия (ЭГДС) — осмотр слизистой оболочки пищевода, желудка и 12-перстной кишки с помощью специального аппарата (эндоскопа). Во время процедуры осматривают слизистую оболочку желудка и 12-перстной кишки, выявляют наличие язвенных дефектов, их количество и расположение, а также берут кусочек слизистой оболочки на исследование (биопсию) клеток желудка для выявления его заболеваний.
·Диагностика — выявление Helicobacter pylori:
oцитологическое исследование (определение микроорганизма при исследовании кусочка слизистой желудка, полученной при биопсии);
oуреазный дыхательный тест (определение степени инфицированности Hpylori в выдыхаемом воздухе).
·Иммунологическое исследование (определение наличия и титра (концентрации) антител (специфические белки)) и др.
Рациональное и сбалансированное питание (употребление в пищу продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от жареной, консервированной, слишком острой и горячей пищи). Рекомендуется есть вареную пищу, пищу на пару, полужидкую пищу, питаться часто, 5-6 раз в день, небольшими порциями, избегать чрезмерного приема алкоголя.
·Прием:
oантацидов (препаратов, снижающих кислотность желудочного содержимого);
oантисекреторных препаратов (снижающих выработку желудочного сока);
oантибактериальных препаратов (для устранения микроорганизма Helicobacter pylori). Обычно назначают комбинацию из 3 или 4 антибактериальных препаратов.
·Хирургическое лечение проводят при возникновении осложнений, а также при частых рецидивах (обострение заболевания), при образовании грубых рубцов в 12-перстной кишке после заживления язв — при длительном их заживлении.
Профилактика язвенной болезни двенадцатиперстной кишки
·Рациональное и сбалансированное питание (употребление в пищу продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от жареной, консервированной, слишком горячей и острой пищи).
·Отказ от чрезмерного употребления алкоголя.
·Лечение заболеваний кишечника, например, дуоденита (воспаление 12-перстной кишки).
. Осложнения язвенной болезни и 12-перстной кишки
Прободение (перфорация) язвы
Прободение (перфорация) язвы — образование сквозного отверстия в стенке желудка или двенадцатиперстной кишки. При этом их содержимое попадает в брюшную полость, и развивается воспаление брюшины — перитонит.
Прободение сопровождается внезапной интенсивной («кинжальной») болью в животе. Больной не может встать с постели — лежит тихо и неподвижно на боку с притянутыми к животу ногами (поза «эмбриона»), на лбу выступает пот. Повышается температура тела. Язык становится сухим, живот — «доскообразным» (напряжённым, плоским). По мере развития перитонита состояние больного ухудшается; при отсутствии немедленного хирургического вмешательства наступает летальный исход.
При подозрении на прободение язвы следует немедленно вызвать «Скорую помощь». Самостоятельных лечебных действий принимать не следует, запрещено прикладывать к животу грелку.
Лечение прободения — только срочная операция. Чаще всего разрыв зашивают, в некоторых случаях необходимо также удаление части пораженного органа.
Пенетрация язвы
Это тоже образование отверстия в стенке желудка или 12-перстной кишки. Однако оно открывается не в брюшную полость, а в расположенные рядом органы: поджелудочную железу, толстый кишечник, печень, малый сальник и т.д.
Проявления зависят от того, в какой орган произошло прободение.
Общие симптомы: боли усиливаются и становятся постоянными. Они не проходят после приема пищи и употребления антацидов (альмагель, маалокс). Повышается температура тела.
Лечение неотложное, хирургическое.
Кровотечение
Увеличение язвы может привести к обнажению стенки сосуда поражённого органа, и ее «разъеданию» кислотой. Возникает кровотечение. Симптомы зависят от объема кровопотери.
Признаки кровотечения:
·внезапная слабость,
·обморок,
·падение артериального давления,
·рвота алой кровью или «кофейной гущей» (свернувшейся кровью),
·жидкий дегтеобразный черный стул (так называемая мелена).
Лечение кровотечения осуществляется только в условиях хирургического стационара.
Для выявления источника кровотечения выполняют гастроскопию. Во время этой процедуры кровотечение останавливают с помощью специальных растворов или прошивания кровоточащего сосуда специальными скрепками. Кроме того, больному назначают внутривенное введение препаратов, снижающих выработку соляной кислоты.
Если кровотечение прекратилось, то пациента на 3-5 дней оставляют в стационаре для наблюдения.
Если остановить кровотечение во время ЭГДС не удалось, прибегают к хирургическому вмешательству. Тип операции выбирает хирург в зависимости от особенностей болезни: от прошивания сосуда до удаления части органа.
Стеноз привратника и двенадцатиперстной кишки
Иначе называется «непроходимость пилорического отдела желудка», т.е. затруднение прохождения пищи из желудка в кишечник в результате деформации или сужения места перехода желудка в 12-перстнуюкишку. Возникает в результате рубцевания язвы, расположенной в конечном отделе желудка или начальном отделе 12-перстной кишки.
Незначительная степень сужения привратника проявляется тяжестью в верхней половине живота в течение нескольких часов после еды, отрыжкой кислым, периодической рвотой съеденной пищей, приносящей облегчение.
По мере прогрессирования этого состояния происходит постоянная задержка части пищи в желудке и его перерастяжение, появляется гнилостный запах изо рта, отрыжка тухлым, больные жалуются на интенсивную боль в животе, постоянную рвоту пищей. Нарушение пищеварения со временем приводит к истощению и обезвоживанию больного.
Список литературы
язвенный желудок двенадцатиперстный хирургический
1. Клиническая хирургия, Москва, 1998 г.
. Патофизиология том 2 (под редакцией П.Ф. Литвицкого) М.: ГЭОТАРМЕД 2003 г. — с. 148-151.
. Хирургические болезни (под редакцией М.И. Кузина) — М.: Медицина 2002г. с. 282 — 284, 291 — 301;
Похожие работы на — Язвенная болезнь желудка и 12-перстной кишки. Осложнения
Источник