Комаровский реактивный панкреатит у детей
Панкреатит у детей встречается в 5-25% случаев гастроэнтерологических заболеваний. Из-за сложности ранней диагностики патологии и особенностей детского организма панкреатит в педиатрии представляет большую проблему. Код по МКБ 10 панкреатита – К86 «Другие болезни поджелудочной железы».
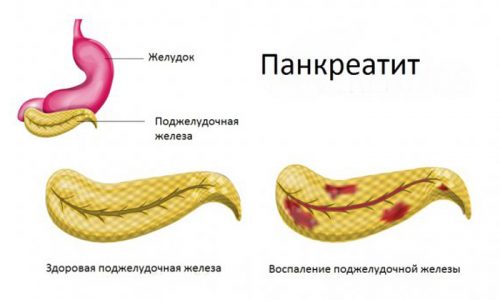
Панкреатит у детей встречается в 5-25% случаев гастроэнтерологических заболеваний.
Классификация панкреатита
Международная классификация по характеру течения детский панкреатит подразделяет:
- на острый;
- на острый рецидивирующий;
- на хронический;
- на обострение хронической патологии.
По происхождению панкреатит классифицируют как:
- первичный;
- вторичный.
По характеру нарушения и области поражения панкреатит подразделяют:
- на отечную форму – разрушение отдельных клеток, продуцирующих сок поджелудочной железы;
- на деструктивный (панкреонекроз) – отмечаются очаги некроза различной величины и локализации: мелкоочаговый, среднеочаговый, крупноочаговый, тотально-субтотальный (некрозом поражены все отделы железы).
Многие ученые считают, что реактивный панкреатит не следует выделять в самостоятельную форму.
Он является только переходящим комплексом симптомов, возникающих на фоне патологии органов, связанных общей функцией с поджелудочной.
По выполнению функций железы панкреатит бывает:
- с нарушением внешнесекреторной функции (синтез и выделение сока): гиперсекреторный (избыточный), гипосекреторный (недостаточный), обтурационный (блокирование выделения), с нормальной функцией;
- с нарушением внутрисекреторной функции (синтез инсулина): гиперсекреция, гипосекреция.
Острый
Эта форма панкреатита характеризуется катаральным воспалением, отеком и деструктивными нарушениями железы, вызванными активацией ферментов внутри органа и интоксикацией продуктами распада. У ребенка патология сопровождается выраженными симптомами воспаления, некроза тканей и нарушением работы ЖКТ.
Хронический
Хронический панкреатит – прогрессирующее воспалительное заболевание, которое характеризуется снижением функции или разрушением тканей и протоковой системы. Эта форма патологии имеет периоды обострения и затихания. Чаще всего хронический панкреатит диагностируется в школьном возрасте (6-17 лет) и является следствием острой формы.

Чаще всего хронический панкреатит диагностируется в школьном возрасте (6-17 лет) и является следствием острой формы.
Причины панкреатита у детей
Возникновение панкреатита у детей может быть следствием врожденных и внутриутробных аномалий, проявляться под действием внешних и внутренних факторов. Все причины, вызывающие панкреатит, подразделяют:
- на вызывающие затруднение оттока панкреатического сока заболевания ЖКТ (41,8%): патологии желчных протоков (41,3%), аномалии железы, травмы в области живота;
- на приводящие к непосредственному повреждению серозной оболочки и железистой ткани: бактериально-вирусные инфекции (гепатит, паротит, сальмонеллез, вызываемые цитомегаловирусной, герпетической, микоплазменной инфекциями, энтеровирус), гельминтозы.
Кроме перечисленных факторов, приступ панкреатита могут вызвать:
- аллергия;
- пищевые нарушения, вызванные употреблением жирной, острой, сладкой еды, перееданием, голоданием;
- продукты, содержащие «Е»;
- токсическое воздействие лекарств (НПВП, антибиотики, гормоны).
Причиной развития панкреатита у детей может быть «сбой» в иммунной системе, вызывающий аутоиммунный процесс, когда организм воспринимает собственные белки как чужеродные.
Панкреатит у детей Шершун О Вебинар
панкреатит хронический
Симптомы
При остром панкреатите наблюдаются такие признаки:
- болевые ощущения в эпигастральной области;
- тошнота;
- рвота;
- слабость;
- потеря аппетита.
Проявления патологического процесса – это:
- бледность лица;
- посинение губ;
- обезвоживание организма – вызывает жажду, утоление которой сопровождается сильной рвотой;
- тахикардия (сердцебиение);
- поверхностное дыхание.
При прогрессировании панкреатита ребенок становится вялым, не двигается, развивается парез ЖКТ (паралитическая непроходимость), который приводит к запору. Выраженная интоксикация сопровождается повышением температуры до +38…+39°С, а при гнойном панкреатите отмечается истощающая лихорадка.
При хронической форме панкреатита симптомы способны отсутствовать в период затихания или быть менее выраженными.
Приступы тошноты могут быть вызваны погрешностями соблюдения диеты, стрессом, чрезмерной физической нагрузкой. Боль усиливается при нагрузках, погрешностях питания. Она может отдавать в поясницу, спину, под лопатку.
Хроническая патология сопровождается расстройством питания – отсутствием аппетита, отказом от пищи и такими нарушениями:
- изжогой;
- тошнотой и рвотой;
- запором или диареей.
Каловые массы при панкреатите имеют «жирный» блеск, неприятный гнилостный запах. Отмечается повышенное газообразование, увеличение объема живота.
К какому врачу обратиться при обнаружении панкреатита у ребенка?
При появлении симптомов, схожих с панкреатическими, необходимо обратиться к педиатру, который даст направление к узкому специалисту – детскому гастроэнтерологу. Помощь в разработке диетического питания окажет диетолог.

При появлении симптомов, схожих с панкреатическими, необходимо обратиться к педиатру.
Диагностика
Для постановки диагноза используют следующие методы исследования:
- клинический анализ крови, который позволяет выявить признаки воспаления;
- биохимический анализ крови на количество ферментов железы;
- в анализе кала – копрограмме – устанавливают содержание непереваренных пищевых остатков, крахмала и жира;
- анализ мочи на диастазу;
- УЗИ – показывает состояние и параметры железы (его проводят натощак и после пищевой нагрузки);
- высокоинформативный иммуноферментный анализ кала на эластазу-1;
- комбинированное рентгенэндоскопическое исследование;
- компьютерную томографию, МРТ.
Как лечить
Лечение острого панкреатита у детей врачи проводят в условиях стационара. Больному ребенку предписывается постельный режим и диетическое питание. При лечении хронического панкреатита учитываются особенности протекания патологии.
Лекарственные препараты
Для терапии панкреатита применяют симптоматическое и патогенетическое лечение медицинскими препаратами с применением:
- анальгетиков и спазмолитиков;
- холинолитиков;
- антацидов;
- ферментных и антиферментных препаратов.
Применение лекарств не только снижает боль, но и стимулирует отток панкреатического сока.
Для восстановления перистальтики ЖКТ применяют Цизаприд, Домперидон. Для торможения секреторной функции – Атропин, Метацин, Платифиллин.
Хороший эффект в комплексной терапии панкреатита у детей показало применение регуляторных пептидов – Сандостатина и Октреотида.
Для устранения обезвоживания и признаков интоксикации назначается инфузионная терапия – внутривенное введение Реополиглюкина, глюкозы, аминокислоты, жировых эмульсий.
Заместительная терапия ферментами подразумевает применение препаратов, устойчивых к действию пищеварительных веществ, например, микрогранулированного препарата Панцитрат.
Для снижения продукции и воздействия соляной кислоты прописывают антацидные лекарства – Маалокс, Фосфалюгель, Альмагель.
Для предупреждения инфицирования кист и свищей назначают Цефотаксим, Амоксициллин. Дозировка таблеток и курс лечения зависят от формы патологии, степени поражения железы и того, сколько лет пациенту.
Народные средства
В домашних условиях лечить панкреатит можно только вне обострения и под контролем гастроэнтеролога. В качестве обволакивающего средства рекомендуют пить овсяный кисель.
Для поддерживающей терапии хронического панкреатита принимают отвары барбариса, душицы, земляники лесной, календулы, крапивы, репяшка, сушеницы болотной, хвоща полевого, шиповника, яснотки. Из предложенного списка берут 5-6 трав в равном количестве.
Сырье измельчают, смешивают. 15 г порошка заливают ½ л кипятка и настаивают в термосе 8-10 часов. Пить теплым по 1/3 стакана после еды 4 раза в день и ½ стакана – перед сном.
Диета
В период обострения проводят курсы полноценного питания с помощью внутривенного и зондового введения стандартных пищевых смесей из молочного белка, соевого гидролизата и полиненасыщенных жирных кислот.При стабилизации состояния ребенка его переводят на диетический стол №5.
Диетическое меню включает легкоусвояемые продукты. Правильно составленный рацион содержит физиологическую норму белка и ограничивает жиры и углеводы.
Для нормализации витаминно-минерального баланса необходимо включать специальные добавки.

Диетическое меню включает легкоусвояемые продукты.
Особенности в зависимости от возраста
Особенности течения панкреатита у детей обусловлены возрастными отличиями в строении и функционировании железы.
У маленьких детей
У новорожденных поджелудочная железа составляет всего 0,1% от массы тела. Бедность паренхиматозного слоя обуславливает низкую секреторную функцию. Младенец, питаясь молоком матери, не нуждается в полном комплексе пищеварительных ферментов.
Но при искусственном вскармливании панкреатит может быть вызван аллергической реакцией на смеси. Первичная панкреатическая недостаточность развивается при врожденной патологии и сопровождается задержкой роста, дефицитом массы тела и хронической диареей.
В период отказа от грудного вскармливания проявляются первые симптомы синдрома Швахмана-Даймонда, вызванные дисфункцией ферментов поджелудочной железы. Через несколько месяцев после введения прикорма малышам у них может обнаружиться целиакия (нарушение пищеварения), вызывающая панкреатит.
У детей в 2 года жизни отмечается резкий рост железы – она увеличивается в 4 раза, что связано с изменением питания. Увеличивается и секреция ферментов. Часто в этот период отмечается недостаточность амилазы.
До года дети не могут переварить крахмал – это физиологическое состояние, но при нарушении питания оно может вызвать панкреатит.
Если в 3 года малыш пробует вредные и экзотические продукты, то следует ожидать появления первых симптомов нарушения функций ЖКТ и панкреатита. В 4 года ребенок контактирует с большим количеством сверстников, часто болея инфекционными, паразитарными и вирусными патологиями, что влияет на работу железы. С 5 лет и до 7 происходит второй скачек роста и функций железы. При несовершенстве ферментативной функции органа и нарушении питания у детей возникает недостаточность железы.
Какой должен быть размер поджелудочной железы в норме у детей? Об этом читайте в статье.
У малышей панкреатит проявлялся тошнотой, рвотой, болью в эпигастрии, задержкой физического развития.
У детей постарше
С 6 лет и до 10 размеры железы увеличиваются в 10 раз. В этот период отмечается преобладание функции секреции инсулина над продукцией ферментов. Поэтому и у младших школьников требуется применение рационального питания и исключение вредных продуктов. При анализе истории болезни панкреатита у детей с 7 лет установлено, что 6,9% детей родились недоношенными.
У детей 8 лет и старше патология была вызвана нерегулярностью питания, сухоедением. В группе детей 6-9 лет факторами, вызвавшими панкреатит.
У детей 8 лет и старше патология была вызвана нерегулярностью питания, сухоедением. В группе детей 6-9 лет факторами, вызвавшими панкреатит, стали:
- ранний перевод на искусственное вскармливание;
- погрешности питания;
- частые ОРЗ и ОРВИ;
- гельминтозы;
- применение антибиотиков и нестероидных противовоспалительных средств (НПВП) у малышей;
- перенесенные кишечные инфекции;
- травмы живота.
Профилактика
В качестве мер профилактики развития панкреатита следует:
- поддерживать нормальный режим питания;
- исключить продукты, содержащие опасные добавки;
- не прибегать к самолечению и неоправданному применению антибиотиков, НПВП и других лекарственных препаратов;
- своевременно лечить инфекционные, вирусные и паразитарные заболевания;
- следить за состоянием пищеварительной системы.
Комаровский о детском панкреатите
Во многих программах доктор Комаровский рассказывает о проблемах с ЖКТ и поджелудочной железой у детей. Педиатр советует придерживаться регулярного, полезного питания, избегать переедания и совместного введения первых и вторых блюд в одном приеме пищи. Комаровский рекомендует кормить ребенка тогда, когда он проголодается.

Педиатр Комаровский советует придерживаться регулярного, полезного питания, избегать переедания и совместного введения первых и вторых блюд в одном приеме пищи.
Источник
 Панкреатит – это воспалительное заболевание поджелудочной железы. При такой патологии ферменты для переваривания пищи вырабатываются в повышенных количествах.
Панкреатит – это воспалительное заболевание поджелудочной железы. При такой патологии ферменты для переваривания пищи вырабатываются в повышенных количествах.
Если диагностируется панкреатит у детей, симптомы и лечение в таком возрасте будут иными, чем во взрослом возрасте. Хотя в детстве такое заболевание возникает нечасто, без своевременного лечения оно приводит к развитию серьезных осложнений.
Классификация болезни
В детском возрасте панкреатит может проявляться в 3х формах:
- Реактивная. Причиной развития болезни являются патогенные инфекции, которые сначала появляются в других внутренних органах и со временем поражают поджелудочную железу. В некоторых случаях такой вид недуга может являться следствием лечения антибиотиков. Наиболее подвержены реактивному панкреатиту дети в возрасте от 10 до 14 лет.
- Острая. В группу риска входят дети 10-12 лет. При такой форме симптомы проявляются наиболее ярко, а в тяжелых случаях в поджелудочной развиваются гнойные и некротические процессы. Чаще всего такой вид развивается при неправильном питании или является осложнением пищевой аллергии.
- При затяжном течении и недостаточно эффективном лечении острая форма болезни переходит в хроническую. Симптомы при этом могут быть не такими очевидными и для болезни характерны периоды рецидивов и ремиссий.
В зависимости от формы патологии назначается соответствующее лечение с применением определенных медикаментозных препаратов, но терапия также зависит от причины развития заболевания.
Причины возникновения
 В детском возрасте возникновение панкреатита чаще всего связано с различными нарушениями режима питания и другими проблемами с рационом, в частности, это может быть переедание, пищевое отравление или употребление сладкой и жирной пищи в больших количествах.
В детском возрасте возникновение панкреатита чаще всего связано с различными нарушениями режима питания и другими проблемами с рационом, в частности, это может быть переедание, пищевое отравление или употребление сладкой и жирной пищи в больших количествах.
Также причинами панкреатита могут быть:
- нарушения деятельности поджелудочной железы после прививок;
- воспалительные заболевания кишечника;
- патологии мочевого пузыря;
- токсические отравления, возникающие вследствие попадания в организм мышьяка, свинца или ртути;
- тупые травмы поджелудочной железы;
- паразитарные заболевания и гельминтозы.
Заболевание может появиться и на фоне лечения с применением тетрациклиновых и сульфаниламидных препаратов, а также вследствие активности инфекций, вызывающих герпес, грипп, оспу или гепатит.
Вероятность развития панкреатита увеличивается при генетической предрасположенности к такой болезни.
В каком возрасте может появиться болезнь?
С одной стороны в детском возрасте риск развития панкреатита очень низкий, но при этом у новорожденных и детей младшего возраста выше риск появления заболевания при неправильном питании. У детей 2-5 лет такой недуг часто является следствием пищевой аллергии.
Хроническая форма у детей от рождения и примерно до 6 лет практически не встречается, так как панкреатит острой формы хорошо поддается лечению, а в группу риска в основном входят дети в возрасте от 10 лет и старше.
Симптомы и признаки детского панкреатита
В зависимости от вида панкреатита у детей могут проявляться разные симптомы болезни. Если это острая или реактивная форма – ее характерными признаками будут являться:
- повышенная раздражительность;
- тошнота и рвота;
- появление на языке белого налета;
- диарея;
- сухость в полости рта;
- повышение температуры тела до уровня 37 градусов и выше.

В зависимости от возраста по-разному проявляется болевой синдром. В младшем возрасте болевой очаг концентрируется в области вокруг пупка, в то время как у детей от семи лет и старше боли распространяются на всю поверхность живота и могут отдавать в спину.
Болезненный синдром такого же свойства проявляется и при хронической форме панкреатита, а дополнительными признаками являются нарушения функций кишечника (запор или диарея), снижение веса, потеря аппетита и быстрая утомляемость.
Диагностика патологии
При появлении характерных для панкреатита симптомов необходима консультация педиатра и гастроэнтеролога.
При подозрении на развитие заболевания проводится ряд диагностических мероприятий, направленных на выявление степени тяжести и формы недуга, а также для дифференцирования от других патологий со схожими симптомами (аппендицит, язва желудка, почечные колики, холицестит).
Диагностика предполагает следующие процедуры:
- обследование брюшины методом пальпации, который позволяет определить очаг болей и сделать предварительные выводы по поводу того, какие органы поражены;
- взятие образцов крови для проведения общего анализа – это позволяет установить факт развития воспалительных процессов, при которых в крови повышается уровень лейкоцитов и увеличение СОЭ;
- сонография (ультразвуковое обследование) брюшной полости (процедура применяется с целью определить степень увеличения поджелудочной и установить наличие некротических участков);
- выполнение КТ и МРТ.
Дополнительным методом выявления дисфункции поджелудочной железы может служить копрограмма. При панкреатите в каловых массах обнаруживаются скопления крахмала, непереваренной сетчатки и нейтральных жиров.
Методы лечения
 Основной метод лечения панкреатита у детей – консервативная медикаментозная терапия, в ходе которой не только купируются симптомы болезни, но и устраняются возбудители патологии (при их наличии), а также восстанавливается функциональная деятельность больного органа.
Основной метод лечения панкреатита у детей – консервативная медикаментозная терапия, в ходе которой не только купируются симптомы болезни, но и устраняются возбудители патологии (при их наличии), а также восстанавливается функциональная деятельность больного органа.
Лечение всегда проводится в стационаре, при этом перед началом курса терапии ребенку необходимо на протяжении 24-48 часов не есть. В этот период для поддержания жизнедеятельности организма ставятся капельницы с растворами, содержащими ингибиторы протеолитических ферментов, глюкозу, Реополиглюкин, плазму и Гемодез.
Из медикаментозных препаратов могут быть назначены следующие лекарства:
- Пентоксифиллин, Дипиридамол (для улучшения кровообращения в поджелудочной железе);
- спазмолитики;
- анальгетики;
- Пентоксил (ингибитор протеаз);
- Фамотидин, Пирензепин (для уменьшения выделения секрета поджелудочной);
- Панкератин (средство, компоненты которого заменяют естественные ферменты).
Если лечение назначается несвоевременно или терапия подобрана некорректно – назначается хирургическая операция. В зависимости от стадии прогрессирования патологии и состояния тканей органа это может быть дренирование развывшихся абсцессов, резекция, некрэктомия (удаление мертвых тканей) или холецистэктомия (удаление желчного пузыря, от которого распространяются патологические процессы).
В основном такие вмешательства требуются на поздних стадиях панкреатита, когда для предотвращения распространения патологических процессов необходимо удалить омертвевшие ткани. В редких случаях, когда некрозы охватывают значительную часть органа, возможно его полное удаление, но как правило производится частичная резекция (удаление только пораженных тканей).
При удалении всей железы ребенку всю жизнь необходимо принимать Панкреатин или аналогичные ему препараты, содержащие искусственные ферменты.
Средства народной медицины
Для лечения болезни у детей старше 4 лет можно применять народные средства. Такие методы не подходят для лечения новорожденных и детей в первые годы жизни, так как на некоторые компоненты народных рецептов могут развиваться аллергические реакции или проявляться непереносимость определенных компонентов.
Использовать можно такие средства:
- 50 граммов сушеного корня одуванчика и столько же корня аира смешивают с корнем крапивы, хмелем и чабрецом (эти травы берут по 25 граммов). Все компоненты измельчаются в порошок. Пять столовых ложек полученного препарата добавляют в мед (200 граммов). После тщательного перемешивания такое средство можно употреблять дважды в день по одной чайной ложке.
- Перечная мята, семена укропа (по 30 граммов), цветы бессмертника и ягоды боярышника (по 20 граммов) и десять граммов аптечной ромашки заливают двумя стаканами кипятка и на три часа помещают в термос. Готовое средство принимают трижды в день через час после еды.
- Мята, кукурузные рыльца, календула и ромашка смешиваются в одинаковом соотношении так, чтобы получилась чайная ложка сбора. Его заливают литром кипятка и в течение 15 минут держат на водяной бане. Далее средство настаивается 45 минут. Перед применением жидкость необходимо процедить, принимать его необходимо за пятнадцать минут до каждого приема пищи.
Перед лечением народными методами стоит проконсультироваться с педиатром и дополнительно выяснить, нет ли у ребенка аллергии на какой-либо компонент.
Чем кормить ребенка при панкреатите?
 Детям с панкреатитом показано употребление в пищу продуктов, в которых содержится минимальное количество углеводов и жиров, а также блюд и продуктов, которые легко усваиваются и обладают низкими показателями энергетической ценности.
Детям с панкреатитом показано употребление в пищу продуктов, в которых содержится минимальное количество углеводов и жиров, а также блюд и продуктов, которые легко усваиваются и обладают низкими показателями энергетической ценности.
Предпочтительно давать таким детям вареную или приготовленную на пару пищу, а также любые супы или каши. Жирные и жареные блюда должны быть полностью исключены из рациона, а порции необходимо давать небольшие, но чаще, чем обычно (до шести раз в день).
Также важно увеличить потребление воды и напитков: в день ребенку необходимо выпивать 1,5-2 литра жидкости. Любые газированные и синтетические напитки, а также какао и кофе исключаются. Лучше давать детям натуральные соки или чай с лимоном. Количество соли при этом необходимо снизить: в день ее можно употреблять не более 8 граммов.
Основу рациона должны составлять следующие продукты и блюда:
- любые каши на молоке;
- супы с картофелем, макаронными изделиями, крупами и морковью;
- яйца в любом виде кроме яичницы и в количестве не более одного яйца в сутки;
- отварные или приготовленные на пару овощи.
Из мяса можно употреблять любые нежирные виды (кролик, индейка, курица) и рыбу, в которой также должно быть как меньше жира (лещ, судак, минтай). Молочные продукты употреблять можно любые, но не более двухсот граммов в день. Предпочтительны сыр, творог и молоко низкой жирности.
Прогноз по лечению
Если панкреатит протекает в неосложненной форме – полное выздоровление без последствий происходит в 98% случаев. В случае с хроническими формами этот показатель немного ниже. О неблагоприятных прогнозах можно говорить лишь в случаях развития гнойных и геморрагических осложнений и обширных некротических участках.
Предотвратить развитие такой патологии у детей можно путем формирования правильного рациона, в котором содержатся богатые витаминами продукты, фрукты и овощи.
Также необходимо вовремя лечить любые инфекционные поражения внутренних органов: в детском возрасте именно патогенная микрофлора, вызывающая такие заболевания, часто приводит к развитию болезней в других органах, в том числе – и в поджелудочной железе.
Видео по теме
О детях и о поджелудочной железе
Источник


