Коллапс или шок при панкреатите
Панкреатический шок является одним из самых опасных осложнений острого панкреатита. Наиболее часто он развивается на фоне некроза поврежденных тканей поджелудочной железы. Такое состояние характеризуется нарушением работы важных органов и систем организма, а также тяжелой интоксикацией.
Опасность панкреатического шока состоит в том, что практически в половине случаев он приводит к летальному исходу даже при условии современно оказанной медицинской помощи.
Что означает панкреатический шок?
Панкреатический шок – очень тяжелое состояние организма, которое развивается вследствие осложнения острого панкреатита, чаще всего на фоне некроза значительного объёма тканей поджелудочной железы, и сопровождается снижением артериального давления, нарушением кровоснабжения, функционирования важных органов.
Такое состояние характеризуется критической недостаточностью кровоснабжения всех органов и тканей.
Самым опасным процессом при панкреатическом шоке является попадание в кровоток бактериальных токсических веществ, которые с кровью разносятся по всему организму и приводят к развитию эндотоксинового шока.
Именно такое осложнение считается основной причиной смертельного исхода при панкреатическом шоке.
Шок при остром панкреатите обычно развивается на фоне тяжелого, деструктивного течения болезни, которое сопровождается некротическим поражением значительного объёма тканей поджелудочной железы. Именно объем некроза считается основным критерием при расчете риска развития панкреатического шока.
В медицине выделяют ранний и поздний виды шока.
| Вид | Сроки | Особенности |
| Ранний шок | Зарождается на третьи сутки развития тяжелых деструктивных процессов, вызванных некрозом тканей и недостаточностью поджелудочной. | Основными причинами его появления является отмирание тканей ПЖ, просачивание поджелудочных ферментов и жидкости в рядом находящиеся органы, кровоток. |
| Поздний панкреатический шок | Когда на фоне некротических поражений железы в органе начинаются гнойные процессы, развивается сепсис. Такие процессы, в основном, развиваются на третью-четвертую неделю осложнения острого панкреатита некрозом тканей. | Основными возбудителями сепсиса считаются золотистые стафилококки и синегнойные палочки. Такое состояние считается очень опасным для жизни человека, потому что при попадании токсических продуктов патогенных микроорганизмов в кровоток происходит общая интоксикация и поражение всего организма. |
Симптоматическая картина

Острый некрозный панкреатический шок приводит к развитию деструктивных процессов во всем организме. Однако особенно негативно он отображается на кровообращении. Основными симптомами панкреатического шока являются:
- Повышенная (свыше 120 уд/мин) или пониженная (до 70 уд/мин) частота сердцебиения.
- Прогрессирующее снижение давления, не восприимчивое к общепринятой терапии.
- Централизация и децентрализация кровообращения, резкое снижение объёма циркуляции крови, неуправляемая гипотония.
- Холодные руки и стопы, цианоз кожных покровов.
- Острые болевые ощущение в области живота и подреберья.
- Тошнота.
- Рвота, не дающая облегчения.
- Повышенная температура.
- Обезвоживание.
- Небольшое количество выделения мочи.
- Отечность в области живота.
При позднем панкреатическом шоке может наблюдаться высокая (больше 38) или низкая (ниже 36) температура, критическая гипотония. Частота дыхания больше 20 вдохов-выдохов в минуту, частота сердечных сокращений больше 90 раз в минуту. Болевые ощущения очень выражены, пациент даже может потерять сознание.
В случае проявления симптомов панкреатического шока нужно немедленно вызывать скорую помощь, так как это состояние опасно для жизни человека.
Механизм развития патологического состояния
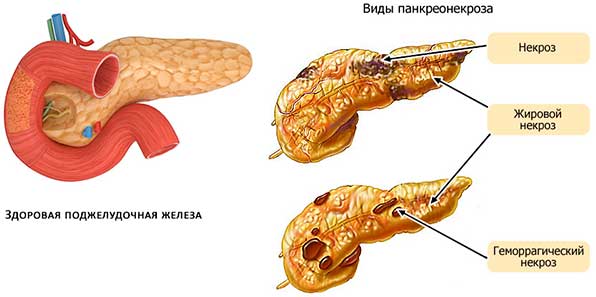
Шок при остром панкреатите, в основном, развивается вследствие некротического поражения большого объема тканей паренхимы поджелудочной железы, токсического воздействия на организм активированных в ней ферментов и патогенных бактерий. Так же отмечается:
- При ОП по причине отечности, спазмирования поджелудочного протока, забивания его желчью, пищеварительные ферменты не могут попасть в кишечник, поэтому они активизируются в железе и начинают ее разрушать. Со временем, поврежденные клетки поджелудочной отмирают, загнивают, вызывая развитие инфекционных процессов, сепсиса (заражение крови).
- Недостаточность поджелудочной, ферментный токсикоз и сепсис становятся причиной тяжелых деструктивных изменений в кровообращении и работе органов сердечно-сосудистой системы, что приводит к развитию панкреатического шока.
- Болевой шок, который развивается вследствие усиления выраженности болевых ощущений, приводит к сужению сосудов. Поэтому кровь начинает обильно прибывать к сердцу и головному мозгу. Вследствие сужения сосудов органы и ткани недополучают кислород, нарушается работа легких и мочевыделительной системы.
- Почки не могут продуцировать мочу, что приводит к отечности всех внутренних органов.
По причине обширного разрушения клеток поджелудочной содержащаяся в ней жидкость выходит в рядом находящиеся органы, а ферменты начинают разрушать кровеносные сосуды:
- Липаза и протеаза, воздействуя на стенки кровеносных сосудов, приводят к повышению их проницаемости, плазмопотерям, сгущению крови, отечности.
- Трипсины разрушают эритроциты.
Организм теряет жидкость, закупориваются сосуды, в них образуются тромбы. Повышенная свертываемость крови приводит к понижению общей кровяной циркуляции, неконтролируемому снижению артериального давления, нарушению работы сердца.
Причиной развития позднего панкреатического шока, самого опасного для жизни, является сепсис. Загнивание отмерших тканей поджелудочной приводит к развитию инфекционного процесса. Когда патогенные микроорганизмы и токсические продукты их жизнедеятельности попадают в кровеносную систему, развивается сепсис, который приводит к серьезной интоксикации всего организма. Как результат – поздний эндотоксивый панкреатический шок.
Неотложная помощь при приступе
Если приступ шока застал больного дома, ему нужно обеспечить покой. Человека следует уложить на ровную поверхность и вызывать скорую помощь. До приезда врачей важно соблюдать следующие правила:
- Пострадавшему нельзя давать никакое питье, еду, обезболивающие или другие лекарства.
- На область живота можно положить грелку либо бутылку с холодной водой, обмотанный тканью лед. Это немного уменьшит выраженность болевых ощущений.
- Важно помочь больному успокоится и расслабится, так как напряжение мышц живота, нервные переживания еще больше усиливают боль и дестабилизируют кровообращение, работу сердца.
Госпитализация и купирование приступа
Пациент с панкреатическим шоком подлежит госпитализации. В отделении экстренной помощи лечение такого состояния направлено, прежде всего, на:
- Очистку организма и крови от токсинов.
- Восполнение потерь жидкости.
- Восстановление кислотно-щелочного баланса.
- Нормализация вязкости, кислотности, химического состава крови.
- Снижение выраженности болевых ощущений и спазмов.
- Предупреждение развития инфекции.
С целью постепенного выведения из организма токсических веществ, устанавливается дренажная система. Если нужно очистить желудок, проводится зондирование. Также осуществляются меры по очистке крови от токсинов при помощи сорбентов.
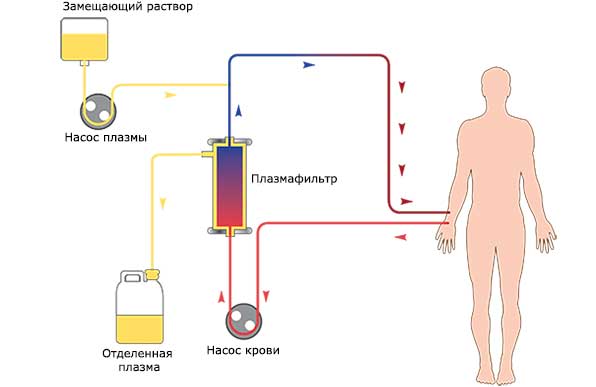
При необходимости может быть произведена:
- гемофильтрация (пропускание крови через гемофильтр с внутривенной ифузией замещающего раствора);
- плазмаферез (забор крови, ее очищение и возвращение обратно).
Эти процедуры также направлены на очистку крови от токсинов. Следует отметить, что сорбенты используются преимущественно на стадии панкреатического некроза, а при уже развитом шоке проводят гемофильтрацию или плазмоферез. Комбинация данных методик позволяет снизить риск летального исхода почти на 28%.
Для нормализации водного, кислотно-щелочного баланса, состава крови пациенту инфузионно вводят лекарственные растворы:
- Белково-электролитные потери восполняют при помощи коллоидных и кристаллоидных средств. Они также помогают нормализовать циркуляцию крови.
- С целью уменьшения выраженности болевых ощущений колют обезболивающие, спазмолитики.
- Для предупреждения развития либо дальнейшего распространения инфекционного процесса назначаются антибиотики.
- При необходимости дополнительно назначаются препараты, разжижающие кровь и предупреждающие образование тромбов.
В последнее время наиболее эффективным методом лечения септического шока считается детоксикация с параллельным введением иммуноглобулинов (например, Пентаглобин, Интраглобин, Лобулин). Иммуноглобулины подавляют жизнедеятельность инфекций и бактерий, что способствует быстрому купированию инфекционного и воспалительного процесса.
В первые дни лечения пациенту показано абсолютное голодание. В тяжелых случаях его могут перевести на искусственное питание.
Дальнейший прогноз
Патологическое состояние развивается у 9-22% пациентов.
Исследования также показали, что некротические процессы в поджелудочной вызывают стремительное снижение иммунитета. Число летальных исходов на фоне раннего панкреатогенного шока в среднем достигает 48%, а для поздней формы шокового состояния характерна повышенная частота развития осложнений – от 24 до 72%.
Загрузка…
Источник
Опубликованно: 10.10.2016

Острый панкреатит — острое воспалительное поражение поджелудочной железы. Он обнаруживается у 1—2% пациентов, поступающих в больницы с синдромом «острого живота».
Этиология и патогенез
Одной из основных причин острого панкреатита считают обструкцию панкреатического протока, ведущую к повышению давления секрета поджелудочной железы в разветвлениях протока поджелудочной железы, разрыву стенки мелких протоков и непосредственному действию активированного панкреатического сока, обладающего протеолитическими свойствами (вследствие перехода трипспиногена в трипсин), на ткань поджелудочной железы.
Нередкой причиной закупорки панкреатического протока, который, как известно, перед впадением в двенадцатиперстную кишку в 70% случаев объединяется с общим желчным протоком, является желчнокаменная болезнь. Многие авторы считают, что только рефлюкс дуоденального содержимого в протоки поджелудочной железы, вследствие которого трипсин активируется энтерокиназой, может повести к острому панкреатиту.
Причиной дуоденопанкреатического рефлюкса могут быть разнообразные факторы, в том числе острая алкогольная интоксикация, резко выраженный дуоденит, переедание (особенно обильный прием жирной и острой пищи), приступ желчнокаменной болезни, сопро-вождающийся дискинезией двенадцатиперстной кишки и сфинктера Одди, операционная травма и многие другие факторы. В некоторых случаях острый панкреатит является осложнением гиперлипемий (особенно 1-го, 4-го и 5-го типа по Фредериксону). Нельзя не учитывать и генетические факторы: в ряде семей из поколения в поколение наблюдается повышенная частота за¬болеваемости острым и хроническим панкреатитом.
Многие из перечисленных причин ведут к преждевременной активации ферментов поджелудочной железы (до поступления в двенадцатиперстную кишку), особенно трипсина и липазы, и как следствие — к аутолизу ткани поджелудочной железы. В более редких случаях острый панкреатит является одним из проявлений аллергических реакций, возникает при рубцово-воспалительном стенозе фатерова соска, при травме живота, в результате длительной стероидной терапии, различных инфекционных заболеваниях (в частности, при инфекционном паротите), вследствие пенетрации в поджелудочную железу язвы желудка или двенадцатиперстной кишки и других причин.
Патологическая анатомия
Различают острый серозный, гнойный и геморрагический панкреатит. При остром серозном панкреатите поджелудочная железа набухшая, отечная, с матовым оттенком, при гистологическом исследовании определяются отек стромы и лимфолейкоцитарная инфильтрация ее, десквамация эпителия протоков. При гнойном (апостематозном) панкреатите поджелудочная железа увеличена, дряблая, с очагами гнойного размягчения ткани; в ряде случаев осложнением его являются флегмона забрюшинного пространства, тромбофлебит селезеночной и (или) воротной вен. При остром геморрагическом панкреатите (острый некроз поджелудочной железы) ткань поджелудочной железы дряблая, дистрофически изменена, пропитана кровью, с очагами или тотальным некротическим размягчением; часто одновременно наблюдается серозно-геморрагический перитонит, а в жировой клетчатке кожи живота, костного мозга, перикарда и других органов обнаруживаются очаговые жировые некрозы или так называемые стеариновые пятна.
Симптомы острого панкреатита
Клиническая картина острого панкреатита вариабельна — от сравнительно легких приступов, проявляющихся умеренными болями в эпигастральной области, до тяжелейших случаев, оканчивающихся гибелью больных. Наиболее постоянными признаками острого панкреатита являются: 1) внезапно возникший приступ тяжелейших болей в эпигастральной области и левом подреберье, обычно после приема в большом количестве жирной пищи и (или) алкоголя; 2) рвота; 3) сосудистый коллапс; 4) лихорадка; 5) гиперамилазурия.
В классических случаях заболевание развивается бурно (в течение нескольких часов) и проявляется острейшим приступом болей в эпигастральной области или левом подреберье, иррадиирующих в спину, нередко «опоясывающих», мучительной рвотой, коллаптоидным состоянием. Живот вздут, нередко болезнен и напряжен, в левом верхнем квадранте. При общем осмотре обращает внимание бледность кожных покровов (вследствие сосудистого коллапса), нередко в сочетании с цианозом (обусловленным дыхательной и сердечной недостаточностью вследствие общей интоксикации) и проявлениями геморрагического диатеза. В ряде случаев (обычно при панкреонекрозе) выявляются сине-фиолетовые пятна на боковых стенках живота (симптом Грея—Тернера), передней брюшной стенке (симптом Халштеда) или вокруг пупка (симптом Куплена) и экхимозы на передней брюшной стенке вокруг пупка (симптом Грюнвальда), на ягодицах и на уровне реберной дуги сзади (симптом Дэвиса). Выражены симптомы токсического шока. Пульс малый, частый, нередко нитевидный, общее состояние больного тяжелое или крайне тяжелое.
Несколько позже болей возникает лихорадка, хотя в особо тяжелых случаях температура тела, может быть ниже нормальной. Часто наблюдается метеоризм, задержка стула, реже — поносы. Несколько позднее может возникнуть желтуха — вследствие сдавления отекшей тканью поджелудочной железы общего желчного прото¬ка или закупорки его камнем. При геморрагическом панкреатите перкуссия фланков живота в ряде случаев может выявить наличие экссудата» Как правило, наблюдается нейтрофильный лейкоцитоз, повышается СОЭ.
Диагностическое значение имеет значительное повышение активности амилазы в сыворотке крови и моче. Следует иметь в виду, что только повышение содержания сывороточной амилазы (диастазы) свыше 500—1000 г/(ч-л) по Вольгемуту является более или менее достоверным признаком острого панкреатита, хотя и менее значительное повышение ее содержания отнюдь не отвергает этот диагноз, но может наблюдаться при многих других заболеваниях органов брюшной полости. В то же время в случае распространенного панкреонекроза содержание амилазы мочи и крови может быть нормальным и даже пониженным. В некоторых случаях острого панкреатита выявляются гипергликемия и глюкозурия, повышение содержания трипсина и липазы в сыворотке крови, еще реже — умеренная протеинурия, которая, однако, не имеет диагностического значения.
Дифференциальный диагноз острого панкреатита
Острый панкреатит необходимо дифференцировать от других заболеваний, сопровождающихся резкими болями в верхних отделах живота: инфаркта миокарда, прободной язвы желудка или двенадцатиперстной кишки, острого холецистита, приступа желчнокаменной болезни, кишечной непроходимости, тромбоза сосудов брюшной полости, пищевой интоксикации и ряда других заболеваний. Наличие высокой амилаземии и амилазурии, а также описанных выше петехий и экхимозов на коже свидетельствует в пользу острого панкреатита, однако эти изменения наблюдаются не во всех случаях. Электрокардиографическое исследование, как правило, позволяет исключить абдоминальную форму инфаркта миокарда.
Во всех случаях правильную диагностику облегчает тщательный анализ клинических симптомов заболевания. Указания на наличие у больного в прошлом язвенной болезни, повторных приступов желчнокаменной болезни в известной степени помогает диагностике, однако острый панкреатит может возникать и на фоне этих заболеваний. Если возникновение рвоты, болей в животе, лихорадки, диареи отмечается одновременно у нескольких членов одной семьи или у лиц, питающихся вместе, то больше всего оснований предположить пищевую интоксикацию или кишечную инфекцию (дизентерия, сальмонеллез и т. д.).
Течение и осложнения острого панкреатита
В исходе острого панкреатита могут возникать распространенные абсцессы поджелудочной железы, перипанкреатит, флегмона забрюшинного пространства, эмпиема сальниковой сумки, тромбофлебит селезеночной, а затем и воротной вены, перитонит. В ряде случаев заболевание осложняется острым желудочным кровотечением (кровавая рвота) и анемизацией. Смерть больного острым панкреатитом может произойти в результате острой интоксикации продуктами аутолиза же-лезы, шока, сосудистого коллапса, вызываемо¬го выделяющимися вазоактивными веществами, сопутствующего двустороннего некроза надпочечников. Если больной переживает острый период, в дальнейшем у него могут появляться псевдокисты поджелудочной железы (вследствие воспалительной инкапсуляции зон некроза и нагноения), ее кальцификаты. Нередко в дальнейшем возникают рецидивы заболевания, и оно переходит в хроническую форму. Приблизительно у трети переболевших панкреатитом с течением времени выявляется сахарный диабет.
Лечение острого панкреатита
Больного острым панкреатитом необходимо срочно госпитализировать в хирургический стационар. Лечение в основной массе случаев проводится консервативно. Для щажения поджелудочной железы на 1—2—4 дня назначается голод и постоянное отсасывание желудочного сока через интраназалыю введенный тонкий желудочный зонд. Показано применение холода на верхнюю половину живота в первые дни. С целью уменьшения спазма протоков и сфинктера Одди и подавления панкреатической и желудочной секреции назначают парентерально холинолитики (атропина сульфат и др.); как спазмолитические средства широко применяют ганглиоблокаторы и миотропные спазмолитики.
Для борьбы с шоком вводят 1—2% раствор промедола по 1 мл несколько раз в день подкожно (не морфий, так как он усиливает спазм сфинктера Одди!), кофеин, кордиамин, камфору, показаны паравертебральные и паранефральные новокаиновые блокады, для устранения обезвоживания организма производят капельные внутривенные и подкожные вливания изотонического раствора, 5% раствора глюкозы, плазмы крови. Во всех случаях необходимо следить за электролитным составом крови и при необходимости проводить соответствующую коррекцию его„
Патогенетическая терапия заключается во введении в организм достаточной дозы ингибитора трипсина и калликреина — трасилола (контрикала) внутривенно сразу 25 ООО—50 ООО ЕД, а затем 25 ООО—75 ООО ЕД капельно. В последующие сутки трасилол назначают в дозе 25 ООО— 50 ООО ЕД ежедневно до стихания остроты процесса. Аналогично действует гордокс (начальная доза 500 ООО ЕД, внутривенно, капельно).
Для профилактики присоединения инфекции и нагноения поджелудочной железы проводят лечение антибиотиками. При улучшении состояния больного через 1—3 дня ему дают пить воду, разрешают принимать (через рот или желудоч¬ный зонд) яичный белок, разведенные фруктовые соки, молоко, затем диету постепенно расширяют.
При отсутствии эффекта от консервативного лечения в ближайшие часы, сутки от начала заболевания и нарастания симптомов интоксикации, при развитии острого некроза, нагноения или перитонита показано хирургическое лечение (тампонада и дренирование малой сальниковой сумки с рассечением капсулы поджелудочной железы, резекция некротически измененных участков поджелудочной железы и др.).
Как после консервативного, так и после хирургического лечения больные, перенесшие острый панкреатит, должны находиться на диспансерном учете, так как в последующем у них могут развиваться симптомы внешнесекреторной недостаточности поджелудочной железы и сахарный диабет.
Профилактика острого панкреатита заключается в соблюдении рационального режима питания и диеты, борьбе с алкоголизмом, своевременном проведении холецистэктомии при желчнокаменной болезни.
Источник
