Код мкб 10 псевдотуморозный панкреатит
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Псевдотуморозный панкреатит.
Псевдотуморозный панкреатит
Описание
Псевдотуморозный панкреатит. Клинико — морфологическая форма хронического воспалительного процесса в поджелудочной железе, характеризующаяся гипертрофией паренхимы и увеличением размеров органа. В клинической картине преобладают признаки механической желтухи, эндокринной недостаточности, характерны диспепсические явления и болевой синдром. Диагностика основана на оценке жалоб пациента, анамнеза, данных инструментальных исследований (УЗИ и КТ поджелудочной железы), а также методах исключения опухоли панкреас. Лечение основано на купировании болевого синдрома, нормализации оттока панкреатического сока, компенсации внешне- и внутрисекреторной недостаточности.
Дополнительные факты
Псевдотуморозный панкреатит не является отдельной нозологической единицей; это морфологическая форма хронического панкреатита, которая характеризуется воспалительным процессом, частичным фиброзом и гипертрофией паренхимы. Отличительными признаками данной формы являются наличие локального, иногда достаточно выраженного увеличения в размерах одного из отделов поджелудочной железы, а также формирование очагов повышенной плотности. Именно поэтому псевдотуморозный панкреатит важно дифференцировать с онкопатологией органа. Чаще всего поражается головка поджелудочной железы, поэтому в клинике может преобладать механическая желтуха и подпеченочный вариант портальной гипертензии.
Точные статистические данные об эпидемиологии псевдотуморозного панкреатита отсутствуют, поскольку прижизненная биопсия материала железы производится крайне редко, однако специалисты в области гастроэнтерологии отмечают тенденцию к росту заболеваемости. Полноценные сведения о распространенности отсутствуют и в связи с разными подходами к оценке патологии: многие пациенты с псевдотуморозным панкреатитом расцениваются как лица, имеющие ЖКБ, хроническую интоксикацию алкоголем, дуоденальный папиллит и другие заболевания.
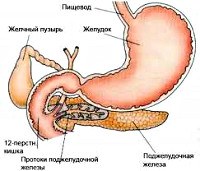
Псевдотуморозный панкреатит
Причины
Основными факторами, провоцирующими развитие псевдотуморозного панкреатита, являются длительное злоупотребление алкогольными напитками и билиарная патология (желчнокаменная болезнь и другие заболевания печени и желчевыводящих путей) – более 80% всех случаев вызваны именно этими причинам. Реже псевдотуморозный панкреатит становится следствием приема определенных лекарственных препаратов, других соматических заболеваний. Считается, что псевдотуморозный панкреатит алкогольной этиологии развивается после острого процесса лишь в 10% случаев, в то же время эпизоды обострения панкреатита гораздо чаще диагностируются на фоне длительного хронического воспаления. Доказано, что вероятность хронизации существенно повышается у курящих пациентов.
Билиарнозависимый псевдотуморозный панкреатит (билиарный панкреатит) примерно в половине случаев является следствием желчнокаменной болезни; чаще данная форма патологии регистрируется у женщин, риск ее развития определяется длительностью основного заболевания и локализацией конкрементов. К этиологическим факторам панкреатита билиарного типа также относятся врожденные аномалии желчевыводящих путей, заболевания фатерова сосочка и холедоха. Патогенез панкреатита в таком случае характеризуется постоянным забросом в панкреатический проток агрессивной желчи. Важным механизмом также является лимфогенное поражение панкреатической ткани, преимущественно головки поджелудочной железы, при котором воспалительный процесс с желчного пузыря распространяется по цепи лимфатических узлов.
Лекарственный псевдотуморозный панкреатит развивается при длительном приеме ацетаминофена, эстрогенов и других препаратов. Также хронический панкреатит с гипертрофией паренхимы может иметь наследственную этиологию: данная форма характеризуется планомерным прогрессированием, нарастанием эндокринной и экзокринной недостаточности органа, высоким риском малигнизации.
Симптомы
Клиническая картина псевдотуморозного панкреатита характеризуется преобладанием симптомов сдавления желчевыводящих путей увеличенной головкой поджелудочной железы, признаками эндокринной недостаточности, а также диспепсическим и болевым синдромами. Довольно часто данная форма заболевания является первично хронической и на начальных этапах может протекать бессимптомно. Первым проявлением обычно становится механическая желтуха. Также характерна боль в верхних отделах живота различной интенсивности, которая может длительное время быть единственно жалобой пациента. Несколько позже присоединяется эндокринная (снижение толерантности к углеводам с относительно редкими случаями кетоацидоза, нефропатии) и экзокринная недостаточность (диспепсический синдром и стеаторея).
Диагностика
Диагностика псевдотуморозного панкреатита основана на анализе клинической картины и исключении других заболеваний поджелудочной железы и соседних органов, которые могут вызывать сходную симптоматику, особенно рака головки панкреас. Консультация гастроэнтеролога позволяет выявить некоторые типичные признаки: поскольку характерной чертой псевдотуморозного панкреатита является увеличение органа в размерах, в большинстве случаев головку поджелудочной железы можно пропальпировать через переднюю брюшную стенку. У некоторых пациентов выявляется локальная болезненность при прощупывании поджелудочной железы.
В лабораторных анализах четкие признаки заболевания отсутствуют: возможно некоторое повышение уровня трипсина, липазы, амилазы крови и мочи в период обострения или во время эпизода боли. Более чем у 90% пациентов с псевдотуморозным панкреатитом нарушается толерантность к глюкозе, что определяется при анализе крови натощак и после сахарной нагрузки. Всем пациентам с подозрением на данную патологию проводится определение уровня онкомаркеров (СА 19-9, СА 125, ракового эмбрионального антигена), что позволяет исключить рак поджелудочной железы. С этой же целью определяется уровень панкреатического полипептида, который при воспалительном процессе снижен, а при злокачественном новообразовании повышен.
Высокоинформативный метод диагностики псевдотуморозного панкреатита – УЗИ поджелудочной железы. Данное исследование позволяет определить степень увеличения органа, характерные изменения паренхимы и протоков, наличие или отсутствие кальцинатов. Для уточнения изменений и исключения медленно растущей карциномы проводится компьютерная томография или МРТ поджелудочной железы. С целью визуализации главного панкреатического протока и уточнения характера изменений в нем выполняется ЭРХПГ. В ряде случаев для уточнения диагноза требуется проведение ангиографии сосудов поджелудочной железы (селективная целиакография).
Лечение
Лечение пациентов с верифицированным диагнозом псевдотуморозного панкреатита в период обострения проводится в отделении гастроэнтерологии. Диетотерапия включает назначение стола №5. Важнейшая роль в терапии отводится этиотропному направлению – устранению причины, вызвавшей заболевание (например, холецистэктомия при ЖКБ, удаление папиллостеноза и другие мероприятия).
Основной целью медикаментозного лечения является коррекция внешнесекреторной и внутрисекреторной недостаточности поджелудочной железы. Назначаются ферментные препараты — панкреатин в комплексе с липазой или солизимом. Недостаточная секреция бикарбонатов компенсируется применением антацидов, которые при сочетании с препаратами кальция также снижают стеаторею.
Для уменьшения дискинетических явлений сфинктерного аппарата назначаются холинолитики. Болевой синдром купируется приемом атропина, спазмолитиков. Хорошим спазмолитическим эффектом в отношении сфинктера Одди обладают гимекромон, мебеверин. В период обострений базисная терапия также включает антибактериальные препараты. При неэффективной медикаментозной терапии отека железы и гиперсекреции ферментов применяются регионарная лучевая терапия и местная гипотермия.
В лечении псевдотуморозного панкреатита высокоэффективны эндоскопические методы. Показаниями к проведению таких вмешательств являются увеличение головки поджелудочной железы со сдавлением холедоха и механической желтухой, а также папиллостеноз, стриктуры препапиллярного отдела. В таких случаях выполняется папиллосфинктеротомия для декомпрессии протоковой системы.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Механизмы появления основных симптомов
У семидесяти процентов пациентов псевдотуморозный панкреатит диагностируется уже на стадии осложнения, поскольку его симптомы сходны с развитием рака, холецистита и других болезней. Среди наиболее выраженных:
- систематические боли в левом боку, усиливающиеся в ночное время суток;
- нарушение работы пищеварительной системы, изменение стула;
- резкое снижение массы тела;
- уменьшение уровня гормона инсулина;
- периодическая тошнота, рвота;
- пожелтение склер глаз и кожи.
Поджелудочная железа вырабатывает инсулин и пищевые ферменты. Они начинают активно расщеплять пищу при попадании в двенадцатиперстную кишку.
Опасность заболевания в том, в очагах повреждения начинается образование рубцовой или жировой ткани. Происходит нарушение работы железы, выработка ферментов и инсулина в необходимом количестве прекращается.
Начинаются воспалительные процессы в поджелудочной железе, которые вызывают осложнения и провоцируют развитие у человека сахарного диабета или рака. Из-за разрастания в органе рубцовой ткани появляется панкреонекроз, который может распространяться практически по всей площади органа.
Если у пациента хронический панкреатит, ему выставляют диагноз К 86.
Причины возникновения панкреатита
Хронический панкреатит чаще встречается у людей среднего и пожилого возраста. Заболеванию больше подвержены женщины. Болезнь может иметь первичный или вторичный характер, а также развиться на фоне заболеваний, связанных с пищеварительной системой. Спровоцировать развитие хронического панкреатита могут:
- холецистит;
- энтерит;
- язва желудка;
- атеросклероз сосудов поджелудочной железы;
- вирусный гепатит;
- брюшной тиф;
- инфекционный паротит;
- гастрит.
Часто в хроническую форму переходит острый панкреатит.
Панкреатит может быть медикаментозным, алкогольным, гнойным, геморрагическим.
Спровоцировать болезнь могут следующие факторы:
- нарушения в режиме питания;
- злоупотребление острой и жирной пищей;
- злоупотребление алкоголем;
- авитаминоз;
- интоксикация организма;
- грибковые заболевания;
- нарушения обмена веществ;
- осложнения после хирургических операций.
Диагностика панкреатита код по мкб 10
Здравоохранением, с целью систематизации и управления, была разработана классификация болезней (МКБ), которая пересматривается один раз в 10 лет. Это нормативный документ, который обеспечивает единый подход к классификации заболеваний и служит обязательным классификатором при постановке диагноза.
Существует более 40 классификаторов панкреатита, что существенно усложняет общение врачей при озвучивании диагноза больного. Чтобы эксперты различных государств имели возможность легко делиться навыком и понимать друг друга, была установлена интернациональная систематизация заболеваний (МКБ). В настоящий момент действует система 10-го пересмотра (МКБ-10), по которой осуществляют диагностику заболевания.
Согласно международной классификации панкреатит по МКБ 10 разделяют:
- К85 Острый панкреатит.
- К86.0 Хронический панкреатит алкогольной этиологии.
- К86.1 Другие хронические панкреатиты.
Разделяют 3 ключевых вида хронического панкреатита мкб код 10:
- Хроническое кальцифицирующее воспаление, зачастую обусловленное алкоголизмом. При этом воспалительном процессе наблюдаются изменения структуры протоков органа, сгущение секреции, что ведет к закупорке протоков.
- Хроническое обструктивное воспаление. Характеризуется сужением основных протоков железы либо его больших веток.
- Острое воспаление панкреатита встречается не часто и является обострением хронического панкреатита.
В ряде случаев наблюдается билиарный, или билиарнозависимый панкреатит, который развивается на фоне уже имеющихся заболеваний – патологиях печени, желчного пузыря или желчевыводящих путей.
Зачастую пациенты обращаются к врачу при наличии следующих симптомов и признаков:
- наличие боли;
- при тошноте;
- рвоте;
- при быстрой потере массы тела;
- при неустойчивом характере стула;
- проявлении запаха изо рта.
Врач проводит и назначает ряд исследований, если подозревает у человека наличие заболевания поджелудочной:
- Первичный осмотр пациента. Течение болезни при данном виде заболевания, как правило, не носит ярко выраженный характер. Наблюдается умеренное вздутие живота. На коже живота заметны небольшие выступающие образования красного окраса. При пальпации орган можно прощупать у сильно истощенных больных. При кистозном заболевании поджелудочной, орган легко прощупывается из-за патологических изменений, которые приводят к его увеличению. При тяжелых формах данного заболевания часто наблюдается небольшое напряжение живота.
- При остром течении заболевания наблюдается увеличение фосфолипазы А 2.
- Врач назначает лабораторные исследования для постановки диагноза, одним из которых является общий анализ крови, кала и мочи. При тяжелом течение заболевания отмечается увеличение количества лейкоцитов и СОЭ. При других формах течения болезни показатели крови остаются в норме.
- Человеку дают выпить глюкозу, и если через пару часов ее уровень превышает 8 ммоль/л, то это указывает на наличии сахарного диабета, который не редко является сопутствующей патологией данного заболевания.
- Изучение ферментов. При остром обострении хронического панкреатита по мкб 10 наблюдается увеличение амилазы. Изучение данного фермента довольно не специфично. Именно поэтому одновременно исследуется другой ферментный тест — эластазы.
- Проводят исследование активности липазы.
- Изучение эластазы крови. Данный показатель увеличивается при остром обострении.
- Изучение трипсина крови. Пониженный показатель указывает на недостаточность внешнесекреторной функции железы, которая проявляется при хронической форме заболевания.
- Изучение массы кала, вырабатываемого за сутки. Внешне секреторная недостаточность органа (полифекалия) приводит к увеличению массы кала. Данный показатель наблюдается на поздних стадиях болезни.-00
- Проведение тестов для изучения внешне секреторной функции при помощи специальных зондов. С их помощью вводят секретин и панкреозимин, в результате чего происходит выделение железой панкреатического секрета различного характера. Сочетание обоими раздражителей позволяет судить о внешне секреторной недостаточности органа.
- УЗИ.
- Рентген поджелудочной железы.
- КТ поджелудочной железы.
- МРТ органа.
Диагностика панкреатита код по мкб 10
Заболевание требует дифференциации от других патологий органов ЖКТ и раковой опухоли. При обследовании пациента применяются методы инструментальной диагностики и лабораторного анализа. Постановка диагноза возможна только на основании результатов полного обследования больного.
Метод ультразвуковой диагностики применяется для оценки увеличения части железы, степени сдавливания панкреатических протоков. Исследование выявляет все неровности контура, патологические изменения плотности тканей органа. При неоднозначности полученных данных пациента направляют на МРТ-диагностику.
Анализы
Лабораторное исследование мочи позволяет установить отсутствие в ней уробилина на фоне повышенного содержания билирубина, альфа-амилазы. Подтвердить нарушение работы пищеварительной системы позволяет анализ кала.
Для исключения злокачественного новообразования в области железы применяют биопсию тканей органа. При псевдотуморозном панкреатите атипичные клетки в биологическом материале отсутствуют.
4Лечение
Хронический псевдотуморозный панкреатит требует неотложного лечения, проводимое в условиях стационара. Применяется комплексная терапия, индивидуальные особенности которой зависят от клинической картины заболевания и состояния пациента.
В первую очередь, больным предписывается соблюдение специальной диеты. Следующий важный этап – устранение причины развития заболевания и регулирование секреторных функций поджелудочной железы.
Лечебная диета
Если псевдотуморозный панкреатит диагностирован на начальной стадии, больным назначается диета №5, облегчающаясостояние. В острые периоды рекомендуется голодание в течение первых нескольких дней, потом в рацион пациента постепенно вводят щадящую пищу небольшими порциями. Соблюдение лечебного стола обязательно перед проведением операции.
Медикаментозное лечение
- Для устранения болевого синдрома больным назначают спазмолитики (к примеру, Но-шпа, Папаверин).
- В обязательном порядке прописываются препараты, регулирующие выработку ферментов (Панкреатин, Амилаза).
- По усмотрению врача дополнительно назначаются антибактериальные и прочие препараты.
На начальных стадиях заболевания консервативные методы помогут избежать хирургического вмешательства. Если операция необходима, после проведения процедуры доктор прописывает приём лекарственных средств для стимулирования нормальной работы поджелудочной железы и облегчения состояния пациента.
Лечение хирургическим путем
К сожалению, в большинстве случаев излечение псевдотуморозного панкреатита невозможно без хирургического вмешательства, проводящегося с целью удаления опухоли или пораженной части поджелудочной железы, а также восстановления панкреатического протока.
В ходе операции обнаруженные кисты подвергаются вылущиванию, берётся часть удаленных клеток, чтобы в короткие сроки провести гистологический анализ. Если рак подтверждается, хирург корректирует действия по ходу операции.
Подобные методы позволяют докторам добиться стойкой ремиссии, избежать развития прочих патологий – сахарного диабета и желчнокаменной болезни. Однако проведение операции не означает окончательное выздоровление. Больным предписывается соблюдение диеты, приём специальных препаратов и наблюдение у врача.
В первую очередь лечение псевдотуморозного панкреатита направлено на устранение причины его появления, если это возможно. Метод выбирается на основании диагностики.
Хирургическое вмешательство
Хирургическое лечение заболевание необходимо в большинстве случаев. С помощью операции удаляются пораженные области железы, а также кисты и опухоли головки, тела и хвоста. В ходе операции также проводится гистологический анализ удаленных тканей на возможное развитие рака.
Если данный диагноз подтверждается, течение процедуры может быть изменено в зависимости от ситуации. Также, возможно применение дренажа в области, где скапливается аномальная жидкость.
Операция позволяет добиться стойкости ремиссий, а также предупреждает осложнения в виде сахарного диабета и болезней желчного пузыря. После такой терапии больному назначается лечебная диета, режим, медикаментозное лечение, а также постоянное наблюдение у лечащего врача. В редких случаях железу следует оперировать повторно.
Медикаментозная терапия
Прием лекарственных препаратов может быть эффективен только на ранних стадиях развития болезни. В этом случае назначается целый комплекс медикаментов, включающих:
- спазмолитики и обезболивающие (Но-Шпа, Дротаверин);
- противомикробные средства (в некоторых случаях);
- препараты, регулирующие производство поджелудочных и желудочных ферментов (Панкреатин, Фестал);
- холинолитики (Метилдиазил);
- медикаменты с антацидным эффектом (Альмагель, Маалокс).
Медикаменты не способны устранить причину прогрессирования псевдотуморозного панкреатита, они эффективны только в качестве облегчающей симптомы меры.
При данном типе лечения необходимы систематические обследования у гастроэнтеролога и терапевта с целью отслеживания результатов и фиксирования изменений в организме. В отсутствии положительной динамики может быть назначен метод хирургии.
Эндоскопия
Эндоскопические методы лечения достаточно эффективны. Однако применять их можно только в том случае, если желтуха развивается по механическому типу.
Псевдотуморозный панкреатит с поражением головки поджелудочной железы и стеноз также являются показаниями для применения эндоскопии. Их наличие можно определить с помощью ультразвукового обследования.
Диетотерапия
Изменение питания на терапевтическое – необходимая мера в лечении панкреатита любого типа. Поэтому каждый пациент должен придерживаться предписания гастроэнтеролога. Лучшей диетой в данном случае может стать стол номер 5 по Певзнеру.
Питание предполагает исключение следующих продуктов:
- алкоголя и газированных напитков;
- крепкого кофе и чая;
- свежей выпечки;
- кислых фруктов, овощей и ягод;
- капусты;
- жирные наваристые бульоны;
- мясные и рыбные продукты с высоким содержанием жира;
- сладости и кондитерские изделия;
- бобовых культур;
- кисломолочной продукции высокой жирности.
Таким образом, питание может строиться на следующих продуктах:
- фрукты и овощи после термической обработки;
- макаронные изделия, изготовленные из пшеницы твердых сортов;
- нежирная молочная продукции;
- легкие супы;
- крупы и каши;
- нежирные сорта мяса и рыбы.
Готовить блюда можно только на пару и воде, в редких случаях, возможно, запекать в духовом шкафу без добавления соусов и приправ. Также рекомендуется отказаться от большого количества соли и сахара.
Народная медицина
Применение народной медицины может быть опасным мероприятием, если оно не будет согласовано с лечащим врачом. Важно также помнить о том, что домашние рецепты не могут заменить полноценное лечение серьезной болезни. Тем не менее, этот метод может быть совмещен с основными при правильном использовании.
Консервативная терапия применяется для облегчения симптомов патологии. Устранить заболевание, предупредить его дальнейшее прогрессирование возможно только с применением хирургического вмешательства. Рецепты народной медицины способствуют общему укреплению иммунной системы организма, мягко облегчают состояние больного. Для предупреждения усугубления патологии пациенту следует соблюдать правила питания.
Консервативное
Медикаментозная терапия позволяет подавить болевой синдром. С этой целью пациенту могут быть назначены:
- Обезболивающие средства, например Папаверин, Но-шпа.
- Препараты, влияющие на секрецию железы, — Гордокс, Контрикал.
- Антациды Маалокс, Алмагель.
Прием лекарственных средств осуществляется в период подготовки к операции. С помощью медикаментозного лечения добиться устойчивой ремиссии невозможно.
Народные средства
Нетрадиционная медицина применяется для снятия интоксикации организма, подавления воспаления в поджелудочной железе, предупреждения развития сопутствующих заболеваний, нормализации сна. Народные средства показаны для улучшения работы железы до оперативного вмешательства и в профилактических целях после операции.
Если панкреатит не начать своевременно лечить, то это приведет к дисфункции других органов. Если у вас диагностирован хронический панкреатит и его признаки обостряются, то терапию необходимо осуществлять немедленно.
Лечение пациента проводится в стационаре, где ему назначают комплекс мероприятий:
- Соблюдение жесткой диеты. Впервые дни практикуется голодание. Когда пациенту разрешают, есть, то принимать пищу следует дробно, небольшими порциями.
- Устранение боли и спазмов.
- Нормализация пищеварительного процесса.
- Восполнение ферментной недостаточности.
- Остановить воспалительный процесс.
- Восстановить пораженные ткани органа.
- Осуществить профилактические мероприятия.
При лечении хронической формы используют антибиотики, при наличии инфекции. Данный курс рассчитан примерно на 7 дней. При воспалении протоков, чтобы облегчить отток желчи назначают «Амоксициллин», это позволяет купировать воспалительный очаг и не дать ему развиться дальше.
Купировать боль позволяют противовоспалительные средства. Только доктор может квалифицированно подобрать дозу препарата.
Со спазмами поможет справиться «Но-шпа», «Дротаверин».
Хронический панкреатит код по мкб 10 сопровождается патологией пищеварения, по этой причине пациент должен строгого придерживаться диеты и принимать ферменты.
При комплексном лечении назначаются медикаментозные препараты, позволяющие снизить уровень кислотности («Алмагель», «Маалокс»).
Хорошо зарекомендовали себя при снижении интоксикации организма инъекции Рингера, препарата «Гемодез» и физраствора.
Если терапевтические мероприятия не возымели нужного эффекта, то больного готовят к оперативному вмешательству.
При хроническом панкреатите показаны желчегонные и ферментные препараты:
- Фестал;
- Мезим Форте;
- Панкреатин;
- Вигератин;
- Дигестал;
- Креон.
5Осложнения
Хронический псевдотуморозный панкреатит может стать причиной развития сахарного диабета, патологии почек. У пациентов с запущенной формой заболевания при категорическом отказе от оперативного лечения могут регистрироваться:
- Внутренние кровотечения.
- Распространение некротических тканей железы по организму.
- Формирование кист органа.
- Плеврит.
У больного происходит сбой аутоиммунной системы, что вызывает отклонения в функционировании всех систем организма.
Профилактика болезни
Хроническая форма панкреатита далеко не постоянно перерождается в псевдотуморозную. Соблюдение шести простых профилактических правил позволит избежать этой стадии.
- При появлении первых признаков заболеваний поджелудочной железы обратитесь к врачу для проведения диагностики и составления плана лечения.
- Употребление алкогольных напитков и курение сводятся к минимуму.
- Обязательно строгое соблюдение назначенной гастроэнтерологом диеты и режима питания.
- Приём препаратов, регулирующих выработку ферментов, осуществляется в соответствии с назначениями доктора.
- Обязательно систематическое прохождение профилактических обследований.
- По согласованию с лечащим врачом разрешено дополнительно применять народные способы лечения.
Если диагноз «псевдотуморозный панкреатит» уже поставлен, не стоит отчаиваться. Чёткое следование врачебным рекомендациям с большой долей вероятности позволит добиться стойкой ремиссии и избежать тяжёлых последствий.
Предупредить развитие патологии позволяет правильное питание. Рекомендуется есть 5-6 раз в день, не допуская переедания. Необходимо обеспечить максимальное разнообразие блюд, включающих крупы, молочную продукцию, фрукты, мясо, рыбу и овощи. Для здоровья поджелудочной железы следует отказаться от острых специй, алкоголя, жирных блюд.
Обеспечить здоровье органу позволяет своевременная терапия заболеваний желудочно-кишечного тракта, ротовой полости, носоглотки, отказ от курения.
Чтобы не спровоцировать заболевание, важно соблюдать следующие рекомендации:
- отказаться от алкоголя и курения;
- придерживаться специальной диеты;
- следить за весом. Ожирение может спровоцировать панкреатит;
- включить умеренные физические нагрузки;
- в рацион питания должны входить углеводы;
- продукты тушить, варить или запекать;
- кушать не менее 5 раз в день мелкими порциями;
- исключить острую и жирную пищу.
Источник

