Клиника панкреатита возможные осложнения
Различие
между острым и хроническим панкреатитом
основано на клинических критериях. При
остром панкреатите возможно восстановление
нормальной функции поджелудочной
железы; при хронической форме наблюдаются
неуклонное снижение функции и преобладание
болевого синдрома. Различают два
патологических типа острого панкреатита:
отечный и некротизирующий.
Этиология:
Наиболее частыми причинами острого
панкреатита в США являются алкоголь и
холелитиаз. Другие этиологические
факторы: травма живота; послеоперационный
или послеэндоскопический периоды
ретроградной холангиопанкреатографии;
метаболические (гипертриглицеридемия,
гиперкальциемия, почечная недостаточность);
наследственный панкреатит; инфекция
(эпидемический паротит, вирусный гепатит,
вирусы Коксаки, аскаридоз, Mycoplasma);
медикаменты (азатиоприн, сульфонами-ды,
тиазиды, фуросемид, эстрогены, тетрациклин,
вальпроевая кислота, пентами-дин);
васкулит (СКВ, некротизирующий ангиит,
тромботическая тромбоцитопени-ческая
пурпура); пенетрирующая язва желудка;
обструкция дуоденального сосочка
(региональный энтерит); pancreas
divisum.
Симптомы: Могут варьировать от
незначительной боли в животе до шока.
Обычные симптомы: 1) постоянная сверлящая
боль в середине эпигастрия, иррадиирующая
в спину и часто усиливающаяся в положении
на животе; 2) тошнота, рвота.
Физикальное
обследование: 1) невысокая лихорадка,
тахикардия, артериальная гипотензия;
2) эритематоз-ные кожные узелки,
обусловленные некрозом подкожной
жировой клетчатки; 3) хрипы в базальных
отделах легких, плевральный выпот (чаще
левосторонний); 4) болезненность и
ригидность при пальпации живота;
ослабление кишечных шумов, врач пальпирует
образование в верхней части брюшной
полости; 5) признак Кул-лена: синее пятно
в области пупка, вызванное гемоперитонеумом;
6) признак Тер-нера: сине-красно-фиолетовое
или зелено-коричневое окрашивание
боковых частей живота, вызванное распадом
гемоглобина в тканях.
Лабораторные
данные: 1. Активность амилазы в сыворотке
крови: значительное повышение (в 3 раза
выше нормы) фактически определяет
диагноз, если исключены заболевание
слюн-
ной железы и перфорация или
инфаркт кишечника. Однако нормальная
активность амилазы в сыворотке крови
не исключает диагноз острого панкреатита,
а степень увеличения не говорит о его
тяжести. Активность амилазы в типичных
случаях возвращается к норме в течение
48-72 ч.
2. Отношение клиренсов амилазы
и креатинина в моче используют в
дифференциальной диагностике между
панкреатитом и другими причинами
гиперамилаземии (макроамилаземия), тест
неэффективен при почечной недостаточности.
Исследуют одновременные значения
активности амилазы мочи и сыворотки
крови. Нормальная величина составляет
менее 4 %.
3. Активность липазы в сыворотке
крови — более специфичный показатель
поражения поджелудочной железы, который
остается повышенным в течение 7-14 дней.
4.
Другие тесты: гипокалъциемия встречается
примерно у 25 % больных. Часто наблюдается
лейкоцитоз (15 000-20 000/мкл). Гипертриглицеридемия
появляется в
15 % случаев и может быть
причиной ложнонормального значения
активности амилазы в сыворотке крови.
Типична гипергликемия. Показатели
билирубина, ЩФ и Ac AT ъ сыворотке крови
временно повышаются. Гипоалъбуминемия
и значительное повышение активности
ЛДГ в сыворотке крови связаны с повышением
летальности. Гипоксемия встречается у
25 % больных. Значение рН ниже 7,32 в
артериальной крови может вести к ложному
повышению активности амилазы в крови.
На ЭКГ выявляют изменения сегмента ST и
зубца Т.
Инструментальное обследование:
1. Рентгенография брюшной полости
выявляет изменения у 50 % больных, но они
не специфичны для панкреатита. Обычные
проявления включают общую или частичную
непроходимость кишечника и спазм
поперечной кишки. Метод эффективен для
исключения перфорации кишечника.
2.
УЗИ часто не позволяет оценить состояние
поджелудочной железы из-за скопления
газа в кишечнике, но выявляет желчные
конкременты, отек или увеличение
железы.
3. КТ позволяет верифицировать
диагноз панкреатита (отек поджелудочной
железы), а также прогнозировать и выявлять
поздние осложнения.
Дифференциальный
диагноз: С перфорацией кишки (особенно
пептической язвы), холециститом, острой
кишечной обструкцией, мезентериальной
ишемией, почечной коликой, ишемией
миокарда, расслаивающей аневризмой
аорты, ДБСТ, пневмонией и диабетическим
кетоацитозом.
Лечение: Большинство
случаев (90 %) разрешается за 3-7 дней.
Обычное лечение: 1) анальгетики (меперидин);
2) внутривенное введение жидкостей и
коллоидных растворов; 3) исключение
перорального питания; 4) устранение
гипокальциемии при ее наличии; 5)
антибиотики, если установлен инфекционный
генез заболевания. Не эффективны:
циметидин (или родственные препараты),
назогастральная аспирация, глюкагон,
перитонеальный лаваж и антихолинергические
средства. При панкреатите легкой и
средней степени тяжести спустя 3-6 дней
обычно начначают жидкую пищу. Молниеносный
панкреатит обычно требует интенсивного
введения жидкости и тщательного лечения
сердечно-сосудистого коллапса, дыхательной
недостаточности и инфекционного процесса
в поджелудочной железе. Ланаротомию с
удалением некротических тканей и
адекватный дренаж проводят, если у
больного продолжается ухудшение
состояния, несмотря на стандартную
терапию. Ранняя папиллотомия (до 3 дней)
зачастую облегчает состояние больных
с тяжелым панкреатитом, вызванным
желчными камнями.
Осложнения: Увеличение
летальности связано с дыхательной
недостаточностью, шоком, массивным
введением коллоидов, гипокальциемией
или кровоизлиянием в брюшину. Ранние
осложнения: шок, кровотечение из ЖКТ,
обструкция общего протока, иле-ус,
инфаркт или разрыв селезенки, ДВС-синдром,
некроз подкожной жировой клетчатки,
РДСВ, плевральный выпот, гематурия, ОПН,
внезапная слепота. Поздние осложнения:
1) флегмона поджелудочной железы
(уплотнение увеличенной воспаленной
поджелудочной железы), ее следует
заподозрить, если боль в животе, лихорадка
и гиперамилаземия длятся более 5 дней.
Присоединение вторичной инфекции может
вести к формированию абсцесса (см. ниже);
2) ложные кисты поджелудочной железы
развиваются в течение 1-4 нед у 15 % больных.
Боль в животе обычна, в верхней половине
живота определяют болезненное образование,
которое верифицируют с помощью У ЗИ
брюшной полости или КТ. При стабильном
состоянии и отсутствии осложнений
применяют поддерживающее лечение; если
процесс не разрешается в течение 6 нед,
под контролем КТ проводят аспирационный
дренаж с помощью иглы, хирургический
дренаж или резекцию. При распространении
псевдокистозного процесса или осложнениях
в виде кровоизлияния, разрыва или
абсцесса проводят хирургическое лечение;
3) абсцесс поджелудочной железы, чаще
вызываемый Е. coli. Его признаки: лихорадка,
лейкоцитоз, непроходимость кишечника
и быстрое ухудшение состояния больных,
выздоравливавших от панкреатита. Диагноз
инфекционного процесса в поджелудочной
железе устанавливают аспирацией с
помощью иглы под контролем КТ с получением
аспиратов из флегмоны и ложной кисты.
Лечение предусматривает терапию
антибиотиками и хирургический дренаж;
4) панкреатический асцит и плевральный
выпот обычно обусловлены разрывом
главного протока поджелудочной железы.
Лечение включает назогастральную
аспирацию и парентеральное питание на
протяжении 2-3 нед. При несостоятельности
медикаментозного лечения выполняют
панкреатографию с последующим
хирургическим вмешательством.
Осложнения.
Острый панкреатит может сопровождаться
многочис ленными осложнениями. Наиболее
тяжелыми из них являются:
1) гиповолемический
шок;
2) полиорганная, в том числе
острая почечная, недостаточность, появ
ляющаяся вследствие прогрессирования
синдрома системной реакции на воспаление
и развитие шока;
3) плевролегочные
осложнения, проявляющиеся дыхательной
недоста точностью в связи с развитием
шокового легкого, экссудативного
плеврита, ателектаза базальных отделов
легких, высокого стояния
диафрагмы;
4) печеночная
недостаточность (от легкой желтухи до
тяжелого острого токсического гепатита,
развивающегося вследствие перенесенного
шока и влияния токсичных ферментов и
белковых субстанций); этому способству
ют заболевание желчных путей и
сопутствующий им холангит;
5) абсцессы
поджелудочной железы и экстрапанкреатические
абсцессы в забрюшинной клетчатке,
появление которых обусловлено инфекцией,
легко развивающейся в очагах
некроза;
6) наружные панкреатические
свищи чаще образуются на месте стояния
дренажей или послеоперационной раны;
внутренние свищи обычно откры ваются
в желудок, двенадцатиперстную, тонкую
и толстую кишку;
7) распространенный
гнойный перитонит возникает при прорыве
пара-панкреатического гнойника в
свободную брюшную полость или транслока
ции бактерий из кишечника в свободную
брюшную полость, асептический
панкреатогенный перитонит становится
гнойным;
8) кровотечения,
возникающие вследствие аррозии сосудов
(кровь из брюшной полости выделяется
наружу через рану или по каналу дренажа).
Внутренние кровотечения чаще всего
являются следствием эрозивного га
стрита, стрессовой язвы, синдрома
Мэллори—Вейса, а также в связи с на
рушениями в системе гемостаза (коагулопатия
потребления).
К поздним осложнениям
панкреонекроза относятся псевдокисты.
Нек-ротизированная ткань поджелудочной
железы при обширном некрозе не
рассасывается полностью. Она инкапсулируется
и превращается в пост некротическую
псевдокисту благодаря формированию
соединитель нотканной капсулы вокруг
очага некроза. Содержимое кисты может
быть
стерильным или гнойным. Иногда
происходит спонтанное рассасывание
кист (чаще всего при ее сообщении с
выводными протоками поджелудоч ной
железы).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Острый панкреатит является воспалением поджелудочной железы. К симптомам патологии в первую очередь относится нестерпимая острая боль в области живота. Локализация болевых ощущений будет зависеть от того, какая именно часть железы воспалена. Так, боль может быть локализована в подложечной области, в левом или правом подреберье.
Возможны варианты, когда болевые ощущения носят опоясывающий характер. Панкреатит в хронической форме сопровождают такие симптомы, как потеря аппетита, нарушение пищеварения, острая боль, которая возникает после употребления алкоголя, острой или жирной пищи.

В данной статье рассмотрим осложнения при остром панкреатите.
Описание недуга
Панкреатит представляет собой заболевание, которое характеризуется возникновением и развитием воспалительных процессов, затрагивающих ткани поджелудочной железы. Панкреатит можно классифицировать по характеру его течения на хронический и острый. При этом панкреатит в острой форме является третьим в рейтинге самых распространенных заболеваний органов брюшной полости, требующих лечения в условиях стационара. На первом и втором месте соответственно находятся острый аппендицит и острый холецистит. Осложнения при остром панкреатите могут быть очень серьезными.
Статистические данные
Данные мировой статистики говорят о том, что каждый год до 800 человек из миллиона заболевают таким недугом, как острый панкреатит. Мужчины данным видом панкреатита болеют намного чаще, чем женщины. Возраст заболевших имеет достаточно широкий диапазон, и связано это напрямую с причинами, по которым острый панкреатит возник. Если острый панкреатит возник и развился на фоне чрезмерного употребления алкоголя, то средний возраст пациентов составляет 39 лет. Если же причиной этого заболевания стала желчнокаменная болезнь, то средний возраст пациентов находится на отметке 69 лет.
Патогенез и этиология острого панкреатита
Возникновению такого заболевания, как острый панкреатит, могут способствовать разнообразные факторы. В их числе:
- Желчнокаменная болезнь.
- Вредные пищевые привычки.
- Злоупотребление алкогольными напитками.
- Вирусные инфекции, например вирус Коксаки.
- Бактериальное заражение, например, кампилобактериями или микоплазмой.
- Травмирование поджелудочной железы.

- Прием препаратов, которые содержат эстрогены, кортикостероиды, тиазидные диуретики, азатиоприн. То есть те лекарственные средства, которые оказывают патологическое действие на поджелудочную железу. Такой панкреатит является медикаментозным.
- Хирургические вмешательства, которые были направлены на лечение других заболеваний поджелудочной железы и желчевыводящих путей.
- Муковисцидоз.
- Генетическая предрасположенность.
- Врожденная аномалия, которая повлияла на развитие поджелудочной железы.
- Заболевания органов ЖКТ воспалительного характера, в том числе холецистит, гастродуоденит, гепатит.
Осложнения острого панкреатита можно предотвратить, если своевременно выявить патологию.
Провоцирующий фактор
В соответствии с наиболее распространенной теорией о причинах возникновения панкреатита, основным фактором, провоцирующим развитие данной болезни, считается повреждение клеток, которое вызвано ферментами, преждевременно активированными. Если условия нормальные, то поджелудочная железа вырабатывает ферменты, участвующие в пищеварении, в реактивном состоянии. Активизация их происходит непосредственно в пищеварительном тракте. В том случае, если присутствуют внутренние патологические факторы либо оказывают воздействие внешние факторы, то активизация ферментов происходит несвоевременно, в тканях поджелудочной железы. Следствием этого становится переваривание тканей самой поджелудочной. В результате возникает воспалительный процесс, развивается отечность тканей, происходит поражение сосудов паренхимы железы. История болезни (острый панкреатит) известна всем специалистам.
Если панкреатит имеет острую форму, то подобный патологический процесс может затрагивать ткани, расположенные в непосредственной близости от самой железы, например, может быть затронута забрюшинная клетчатка, сальниковая сумка, брюшина, сальник, брыжейка кишечника, связки печени. Если острый панкреатит протекает в тяжелой форме, то в составе крови резко повышается уровень разнообразных биологически активных веществ. Это приводит к выраженным нарушениям функционирования организма. Могут возникать вторичные воспалительные процессы, расстройства дистрофического характера разных органов и тканей, например, сердца, почек, легких, печени.
Эти проявления и являются осложнениями острого панкреатита.
Классификация заболевания
Острый панкреатит можно классифицировать по степени тяжести его протекания:
- Панкреатит, протекающий в легкой форме, вызывает минимальные поражения тканей и органов. Выражен он в основном интерстициальным отеком самой поджелудочной железы. Терапии поддается достаточно легко, прогноз имеет весьма благоприятный, подразумевающий быстрое и полное выздоровление.
- Острый панкреатит, протекающий в тяжелой форме, вызывает значительные и сильно выраженные нарушения тканей и органов. Характерны для него также местные осложнения, к которым можно отнести некрозы тканей, инфицирование, абсцессы, кисты.
Острая печеночная недостаточность в тяжелой форме может сопровождать:
- Острое скопление жидкости в тканях железы или в околопанкреатическом пространстве, не имеющем грануляционные или фиброзные стенки.
- Острая ложная киста, представляющая собой скопление панкреатического сока, которое окружено фиброзной стенкой или грануляциями и возникающее в результате приступа заболевания. Развитие такой кисты происходит на протяжении четырех-шести недель.
- Панкреатический абсцесс, представляющий собой скопления гноя в тканях поджелудочной железы и тканях, которые находятся в непосредственной близости от нее.
- Панкреатический некроз, влекущий за собой инфицирование тканей. Возникает разлитая или ограниченная зона паренхимы, которая начинает отмирать. Если происходит присоединение инфекции и начинает развиваться гнойный панкреатит, в разы увеличивается вероятность смертельного исхода.
Ниже расскажем об истории болезни острый панкреатит подробнее.
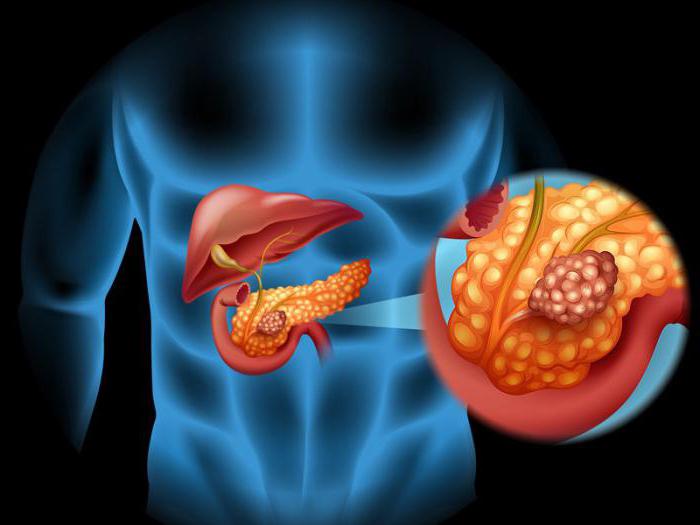
Симптоматика
К характерным симптомам острого панкреатита можно отнести:
- Болевой синдром. Болевые ощущения могут иметь эпигастральную локализацию, могут наблюдаться в левом подреберье, носить опоясывающий характер, возможно иррадиирование под левую лопатку. Болевые ощущения при остром панкреатите ярко выраженные, носят постоянный характер. Если пациент находится в положении лежа на спине, боль значительно усиливается. Боль также усиливается после приема острой, жирной или жареной пищи, после употребления алкоголя.
- Ощущение тошноты, рвота. При этом рвота чаще всего носит неукротимый характер, содержит большое количество желчи, облегчения не приносит.
- Жар.
- Желтушность склер. Выражена чаще всего умеренно. В редких случаях возможно проявление желтухи на кожных покровах.
Помимо этого, острый панкреатит могут сопровождать диспепсические симптомы. К ним относятся метеоризм, вздутие живота, изжога. Не исключены проявления на кожных покровах, например, кровоизлияния, расположенные в области пупка, пятна на теле, имеющие синюшный цвет.
Как выявляется у человека острая печеночная недостаточность?
Диагностика заболевания
Гастроэнтерологи осуществляют процедуру диагностики панкреатита, опираясь на жалобы пациента и физический осмотр. Последний позволяет выявить специфические симптомы.
Какие анализы сдают при панкреатите?
При проведении процедуры измерения пульса и артериального давления обнаруживается тахикардия и гипотония. Чтобы подтвердить диагноз, проводят различные лабораторные анализы мочи и крови, УЗИ органов, находящихся в брюшной полости, МСКТ, МРТ поджелудочной железы.
В случае острого отечного панкреатита при проведении исследования крови общий анализ показывает признаки воспалительного процесса (происходит ускорение СОЭ, повышается уровень лейкоцитов). Биохимический анализ обнаруживает повышенную активность ферментов панкреатического типа (липазы и амилазы). Не исключена гипокальциемия и гипергликемия. Помимо этого, следует проводить определение уровня концентрации ферментных соединений в моче пациента. Возможны проявления билирубинемии, повышенной активности ферментов печени.
Биохимия мочи позволяет определить активность амилазы в моче.
Необходимо проведение визуального исследования поджелудочной железы, а также органов, находящихся в непосредственной близости. Подобное исследование проводится посредством КТ, УЗИ, МРТ. Оно позволяет обнаружить патологическое изменение паренхимы, кисты, абсцессы, камни в протоках, увеличение железы.

Лечение
При обнаружении острого панкреатита больному показана госпитализация с последующим постельным режимом. Основной целью лечения является устранение болевого синдрома, стимуляция процессов самовосстановления, снижение нагрузки, которая ложится на поджелудочную железу.
К лечению терапевтическими методами можно отнести:
- новокаиновую и спазмолитическую блокаду, основной целью которой является снятие слишком выраженного болевого синдрома;
- применение дезактиваторов панкреатических ферментов (ингибиторов протеолиза);
- проведение дезинтаксикационной терапии;
- применение антибиотикотерапии с целью профилактики осложнений инфекционного типа; чаще всего используются препараты, имеющие широкий спектр действия, но в больших дозировках;
- голодание, прикладывание льда на область расположения железы с целью создания локальной гипертермии.
Лечение хирургического типа назначается в следующих случаях:
- при наличии в желчных протоках камней;
- скоплении жидкости вокруг железы или в ней;
- возникновении кист, некроза, абсцессов.
При остром панкреатите может быть показано проведение эндоскопического дренирования, цистогастростомии, марсупиализации кисты. Если образовался некроз, то в зависимости от его размера врач может назначить некрэктомию либо операцию по резекции поджелудочной железы. Камни могут стать причиной операции на протоках.
Возможные осложнения
Острый панкреатит опасен своими возможными последствиями и осложнениями. Если происходит инфицирование ткани, которая воспалена, то не исключено возникновение некроза и абсцессов. Если не проводить своевременного лечения, то возможен летальный исход.

Если недуг протекает в тяжелой форме, возможно развитие шокового состояния при панкреатите и полиорганной недостаточности.
Результатом развития острого панкреатита может стать процесс формирования псевдокист, разрыв которых чреват возникновением асцита.
Диета при панкреатите: меню на неделю
При обострении панкреатита в первые день-два нужно соблюдать голодную диету, разрешено два стакана отвара шиповника, до 1 литра щелочной минеральной воды. В тяжелых случаях питание только капельно внутривенно.
При панкреатите показана диета № 5п, которая состоит из несколько вариантов.
Ниже приведем примерное меню на неделю при панкреатите поджелудочной железы.
- На завтрак есть можно мясо (курицу или говядину), приготовленную на пару. Пьют отвар шиповника или некрепкий чай.
- На второй завтрак подают овсянку с молоком, запивают отваром или настоем шиповника.
- На обед — суп-пюре из моркови и картофеля. Можно кушать рыбу, приготовленную на пару. Компот из сухофруктов.
- На полдник — фруктовое пюре (яблоко или груша).
- Ужин должен включать в себя кусок отварной курицы, овощные рагу и некрепкий чай.
- Перед сном выпивают стакан кефира.
Источник

