Клиническая картина обострения хронического панкреатита
Хронический панкреатит – рецидивирующее воспалительной заболевание поджелудочной железы, которое протекает с периодами обострения и ремиссии. Если периоды ремиссии проходят относительно спокойно, безболезненно и без симптомов, то фазы обострения приносят мучительные страдания пациентам, заставляя их обращаться немедленно к врачу. Лечение и первая помощь при обострении хронического панкреатита проводится в стационаре под контролем врача хирурга или гастроэнтеролога.
Даже при лёгком течении заболевания лечение на дому недопустимо. Панкреатит опасен своими осложнениями. Чтобы не пропустить ухудшение состояния пациента, провести полную диагностику и посмотреть за течением заболевания в динамике, больного с обострением хронического панкреатита госпитализируют в стационар. При тяжёлых формах патологии пациент госпитализируется в отделение интенсивной терапии, где ему оказывается первая помощь и решается вопрос о проведении хирургической операции. При лёгких формах — в отделение гастроэнтерологии. Всё это говорит о серьёзности заболевания, поэтому важно знать симптомы обострения хронического панкреатита и основные принципы первой помощи, которую вы сможете оказать пострадавшему.

Этиология и патогенез возникновения обострений
В развитии панкреатита основную играют роль два фактора: алкоголь и заболевания билиарной системы. Если в анамнезе отмечается длительное течение заболевания, то даже при незначительном действии одного из этих факторов развивается обострение. В связи с этим можно выделить следующие причины:
- Регулярный многократный приём спиртных напитков в небольших объёмах либо однократное обильное потребление алкоголя.
- Приём больших объёмов пищи, переедание.
- Погрешности в диете: употребление жареных, жирных, острых блюд.
- Ятрогенные причины: бесконтрольный приём медикаментозных лекарственных средств.
- Стресс, эмоциональное или физическое перенапряжение.
- На фоне инфекционного процесса, происходящего в организме больного.
Доказано, что у людей с избыточной массой тела и вредными привычками, в частности курение, обострение хронического панкреатита происходит чаще, протекая в более тяжёлой клинической форме.
Все вышеперечисленные факторы при попадании в организм вызывают активацию ферментативной функции больной железы либо напрямую действуют на неё, повреждая ещё больше клеток. В ответ на нарушения оттока секрета, дополнительного разрушения железистых клеток органа воспалительная реакция усиливается. Возникает отёк, состояние резко ухудшается, появляются симптомы обострения.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Основные симптомы
Все симптомы клинической картины обострения панкреатита развивается уже на первые сутки, заставляя больного немедленно обратиться за помощью к врачу. Распознать ухудшение течения заболевания можно по следующим симптомам:
- Мучительная боль по всему животу, с преимущественной локализацией в эпигастральной области. Боли носят опоясывающий характер или иррадиируют в спину, поясницу, лопатку, правое и левое подреберье. Болевой синдром не купируется приёмом привычных препаратов. Пациент не может найти себе место, занимая вынужденное положение (лежа на боку с приведёнными к телу коленями или поза «эмбриона»). Боли возникают после погрешности в диете: приёма алкогольных напитков, жирных блюд, обильной пищи.
- Рвота, предшествующая болевому синдрому, или возникающая на высоте болей. Отличительная черта данного симптома – рвота не приносит облегчения. Напротив, пациент отмечает продолжающуюся тошноту.
- Метеоризм – повышенное газообразование в кишечнике.
- Жидкий кашицеобразный частый стул жёлтого цвета с большим количеством примеси жира (стеаторея).
- Если у больного билиарнозависимый панкреатит, то в большинстве случаев отмечается привкус горечи во рту, горький привкус рвотных масс. В отдельных случаях при осмотре обнаруживают желтушное окрашивание склер, слизистых оболочек и кожи.
- Повышение температуры тела, ощущение жара, слабость, вялость.

При тяжёлом течении болезни важно правильно оценить ситуацию, начать тут же оказывать первую помощь и вызвать врача. В этом случае снижается вероятность проведения хирургической операции и летального исхода.
Признаки тяжёлого обострения хронического панкреатита:
- Оглушенное состояние, заторможенность или полное отсутствие сознания.
- Снижение артериального давления.
- Частое поверхностное дыхание.
- Редкий нитевидный пульс слабого наполнения и напряжения.
- Лихорадка.
- Психические нарушения: деменция, бред и др.
Внимание! Все эти симптомы свидетельствуют о тяжёлой интоксикации организма. Отсутствие своевременной первой помощи больному в этой стадии заболевания, может привести к смерти пациента.
Диагностика
В стационаре, если больной находится в стабильном состоянии, в плановом порядке назначается ряд лабораторных и инструментальных методов обследования. При тяжёлом течении осуществляется контроль гемодинамики и жизненно важных функций организма в целом.
Клинический анализ крови покажет наличие воспалительных изменений.
Биохимический анализ крови определит уровни всех основных ферментов (в том числе амилазы, трансфераз и печёночных ферментов), пигментов (билирубина) и белка.
Биохимический анализ мочи для определения уровня диастазы. Это один из важных диагностический критериев, так как при панкреатите диастаза увеличивается в десятки раз. Признак специфичен для панкреатита.
Ультразвуковое исследование органов брюшной полости для определения изменений в ткани железы. Также смотрят на структуру других органов. УЗИ позволяет отслеживать заболевание в динамике.
Дополнительные методы: КТ, МСКТ, лапароскопия. Она применяются не так широко, если есть к этому показания. Лапароскопический метод носит скорее не диагностический характер, а лечебный, так как в ходе вмешательства хирург может удалить камни, спайки и стриктуры, встречающие на пути оттока панкреатического сока.

Первая помощь на дому
При развитии симптомов обострения немедленно вызывайте скорую помощь и создайте больному полный покой. Для облегчения болей можно принять спазмолитики в таблетированной форме (но-шпа, папаверин, дротаверин), но лучше положить холод на эпигастральную область. Принимать пищу в таком состоянии строго запрещено. Из напитков рекомендуется выпить пару стаканов щелочной минеральной воды Боржоми, которая благотворно влияет на поджелудочную железу.
Лечение и первая помощь в стационаре

Немедикаментозное лечение
Немедикаментозное лечение играет важную роль в успешном лечении хронического панкреатита, это один из главных методов первой помощи, как на дому, так и в стационаре. Прежде всего, речь пойдёт о диете, которую пациент должен соблюдать всю жизнь, особенно при обострениях.
В первые 4-5 дней пребывания в стационаре назначается полное голодание, после чего больному дают лишь ограниченное число продуктов. Такая щадящая диета направлена на снижение секторной функции поджелудочной железы, что создаёт ей полный функциональный покой. Диета подразумевает под собой следующие основные принципы:
- Отказ от жирных, жареных и острых блюд;
- Приготовление блюд на пару, либо употребление продуктов в отварном виде;
- Отказ от употребления жирных видов мяса (свинина, говядина, баранина). Разрешаются постные виды мяса (курица, идейка, кролик, телятина);
- Разрешается употребление нежирных сортов рыбы. Её лучше включить на ужин либо на обед.
- Ограничение потребления свежего хлеба, лучше его подавать в подсушенном виде и небольшими кусочками;
- Из овощей запрещается острый перец, чеснок, лук, редис, редька. Разрешённые овощи отваривают либо готовят на пару;
- Из фруктов допускается употребление груш и яблок. Их подают в печеном виде на второй завтрак или полдник;
- Ограничение потребления цельного молока в пользу кисломолочных продуктов;
- Ограничение потребления яиц, лучше есть только белок;
- Из напитков употребляют зелёные и чёрные чаи, кисели, компоты из сухофруктов или ягод, отвары, кефир и другие кисломолочные напитки;
- Отказ от употребления пшена. Остальные крупы разрешены, их лучше включать в меню на завтрак.
- Отказ от употребления всех видов орехов, грибов, пряностей, цитрусовых и имбиря.
Питание пациента должно быть пятиразовым, небольшими порциями. Все блюда подаются в теплом виде. Рацион составляется так, чтобы в нём было умеренное количество белка и пониженное количество простых углеводов.
Важно! Даже после выписки из стационара пациент должен соблюдать основные принципы щадящей диеты. Только в этом случае возможно полное избавление от симптомов заболевания. Медикаментозные препараты эффективны только в том случае, если строго соблюдается назначенная диета.
При соблюдении всех вышеперечисленных правил, симптомы обострения проходят уже через пару дней, значительно облегчая состояние пациента.

Медикаментозное лечение
Первую помощь в стационаре с помощью лекарственных препаратов оказывают в срочном порядке. В первую очередь назначается симптоматическая терапия. Для этого применяются спазмолитики, ферментные препараты, антисекреторные препараты, антибиотики. В отдельных случаях в лечение включают гистаминоблокаторы, глюкокортикостероиды, наркотические анальгетики.
Спазмолитики применяются для купирования болевого синдрома (но-шпа, папаверин, платифиллин). Если данные средства не эффективны, их заменяют наркотическими анальгетиками. В тяжёлых случаях для устранения симптомов боли, можно применять блокаду нервных стволов и сплетений новокаином.
Ферментные препараты призваны поддерживать процесс пищеварения в условиях снижения выработки секрета поджелудочной железой. Заместительная терапия назначается для лечения не только в стационаре, но и на дому. Лучше принимать данные средства пожизненно.
Антисекреторные препараты (фамотидин, ранитидин, омез, омепразол) блокируют выработку соляной кислоты в желудке, которая является главным раздражителем для выработки поджелудочных ферментов. Данный вид терапии оправдал себя. Это создаёт дополнительный функциональный покой железе, что в итоге приводит к более быстрому ее восстановлению и исчезновению всех симптомов.
Антибиотики показаны для профилактики инфицирования повреждённых участков ткани, а также для отграничения воспалительного процесса. Показано назначение антибиотиков широкого спектра действия (цефалоспорины III поколения, фторхинолоны, метронидазол).
Гистаминоблокаторы и глюкокортикостероиды угнетают иммунный ответ организма, что приводит к снижению иммунной агрессии организма к тканям собственной железы.

Хирургическое лечение
Хирургическая операция – крайняя мера лечения хронического панкреатита. Как правило, её проводят по жизненным показаниям в качестве первой помощи. До самого конца поражённый орган пытаются сохранить, так как поджелудочная железа выполняет важные внутри и внешнесекреторные функции в организме.
Показания к оперативному вмешательству
- Обширный панкреонекроз и распад ткани поджелудочной железы с присоединением (или с угрозой присоединения) сепсиса и септического шока.
- Осложнения хронического панкреатита (свищи, наличие кист, псевдокист, абсцессов в ткани органа).
- Наличие камня, нарушающего отток секрета, больших размеров, который невозможно удалить с помощью малоинвазивных методик.
- Подтверждённый данными УЗИ, КТ (МРТ), биопсии рак поджелудочной железы.

Образ жизни и профилактика обострений
Для того чтобы не допустить очередное обострение, необходимо соблюдать принципы правильного и здорового питания, следуя всем рекомендациям врача. Отказ от алкоголя и курения также значительно поможет добиться стойкой ремиссии хронического заболевания.
По максимуму ограничьте количество потребляемых жиров. Уменьшите калорийность своего рациона, для профилактики набора лишнего веса. Приём медикаментозных препаратов, а также лечение народными методами лечения допускается только после консультации у специалиста. Требуется ежегодно проходить профилактический осмотр у гастроэнтеролога, чтобы отслеживать динамику патологического процесса и не допускать возникновение осложнений и обострений.
Видео пример: Причины обострения хронического панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
Классификация
хронического панкреатита
Существует множество
классификаций хронического панкреатита.
Единой, общепринятой классификации
нет. В Республике Беларусь наиболее
часто пользуются классификацией
А.Л.Гребенева (1982).
I.
По этиологическому признаку.
1. Первичный
хронический панкреатит – первичный
воспалительно-дистрофический процесс
в ПЖ.
2. Вторичный
хронический панкреатит – развивается
на фоне других заболеваний органов
пищеварения (желчнокаменная болезнь,
дуодениты, гастриты и др.)
II.
По особенностям клиники.
1. Полисимптомная
форма (в том числе хронический
рецидивирующий панкреатит).
2. Болевая форма.
3. Псевдоопухолевая
форма.
4. Диспептическая
форма.
5. Латентная
(бессимптомная) форма.
III.
По течению заболевания.
1. Легкой степени
(I
стадия, начальная).
2. Среднетяжелого
течения (II
стадия).
3. Тяжелой степени
(III
стадия, терминальная, кахектическая).
Клиническая
картина при обострении хронического
панкреатита
в начальном периоде характеризуются
следующей симптоматикой.
Боли
ведущий признак обострения хронического
панкреатита. Боль появляется достаточно
рано. Локализация болей может быть
различной. При наличии воспалительного
процесса в области головки поджелудочной
железы боли ощущаются в правой части
надчревной области в панкреатической
точке Дежардена в месте впадения
Вирсунгова протока в 12-перстную кишку.
Точка Дежардена располагается на 6 см
выше пупка по линии, соединяющей пупок
с правой подмышечной впадиной. Боль так
же может локализироваться в
панкреато-дуаденальной зоне Шоффара –
вместе проекции головки поджелудочной
железы. Эта зона расположена между
передней срединной линией и биссектрисой
угла, образованного передней срединной
линией и горизонтальной линией,
проведенной через пупок, поднимаясь
вверх на 5-6 см. При вовлечении в процесс
тела поджелудочной железы боли
локализуются в надчревной области в
зоне Губергрица – Скульского. Эта зона,
симметрична зоне Шоффара. При поражении
хвоста ПЖ боль локализуется в левом
подреберье, иррадиирует влево и вверх
от VI
грудного до I
поясничного позвонков. При тотальном
поражении ПЖ боль локализуется по всему
эпигастрию и носит опоясывающий характер.
Иррадиируют эти
боли в область VI-XI
грудных позвонков.
Чаще боли появляются
после обильной еды, особенно после
жирной, жаренной пищи, приема алкоголя,
шоколада.
Достаточно часто
боли возникают натощак или через 3-4 часа
после еды.
При голодании боли
успокаиваются, поэтому многие больные
мало едят и, соответственно, худе6ют.
Обычно до обеда
боли беспокоят мало, после обеда
усиливаются или появляются, если их не
было, и достигаются наибольшей
интенсивности вечером.
По характеру боли
могут быть давящими, жгучими, сверлящими.
Усиливаются в положении лежа, уменьшаются
в положении сидя с наклоном туловища
вперед (уменьшается раздражение
солнечного сплетения). Или при приведении
к животу согнутых в коленях ног. Это
может быть вынужденным положением
больного.
Панкреатическая
диспепсия.
Характерное проявление хронического
панкреатита, наиболее часто встречается
при обострении заболевания или тяжелом
его течении, а так же при секреторной
недостаточности поджелудочной железы.
Проявления:
— повышенное
слюноотделение;
-отрыжка воздухом
или съеденной пищей;
— упорная тошнота;
— рвота, порой
многократная, не вызывающая облегчения
состояния, а порой – усиливающая боли;
— потеря аппетита;
— отвращение к
жирной пище.
Интоксикация
и общепатологические симптомы:
— умеренная,
субфебриальная лихорадка (при выраженном
обострении заболевания);
— слабость;
— потливость;
— снижение
работоспособности;
— астенизация,
депрессия.
Осмотр
Положение больного
может быть активным или вынужденным –
сидя, наклонившись вперед с прижатыми
к животу согнутыми ногами, иногда —
коленно-локтевое положение.
В терминальной
стадии, при кахексии – может быть
пассивным.
Изменения кожных
покровов.
При увеличении
головки ПЖ в случае сдавления желчных
протоков выявляют желтушность кожи,
склер и слизистых оболочек.
Характерны так
называемые «цветные» кожные симптомы
хронического панкреатита:
— симптом Грота –
атрофия подкожной жировой клетчатки,
бурый или синюшный оттенок кожи в области
проекции поджелудочной железы — результат
выхода агрессивных ферментов за пределы
поджелудочной железы;
— симптом Мандора
– фиолетовые пятна на лице;
— симптом Холстеда
– цианоз передней брюшной стенки;
— симптом Грея –
Тернера – цианоз боковых стенок живота,
особенно левой;
— симптом Кулена
– Джонсона – желтовато-цианотичный
оттенок кожи в области пупка.
Визуально можно
определить ограничение дыхательных
экскурсий живота в эпигастрии.
Пальпация
живота
При пальпации
живота определяется резистентность
брюшной стенки и болезненность в
эпигастрии, особенно в зоне проекции
поджелудочной железы.
При этом
определяются следующие болезненные
зоны и точки (см. рис.):
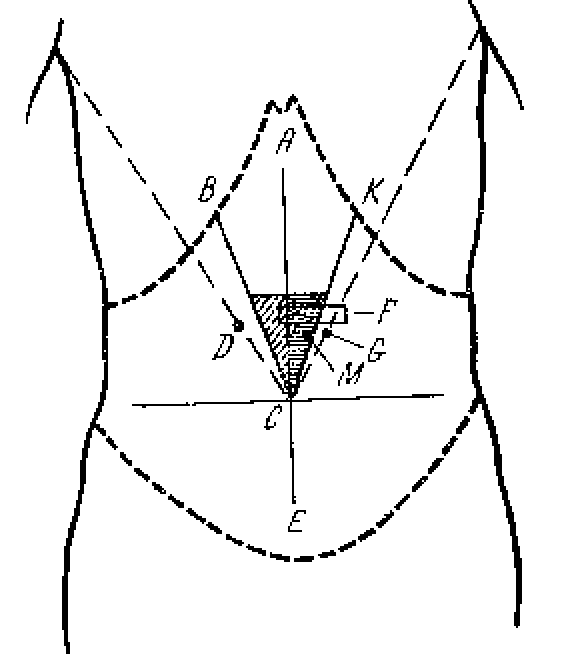
— зона Шоффара
(АВС) – при поражении головки ПЖ;
— точка Дежардена
(D)
– при поражении
головки ПЖ;
— зона Губергрица
– Скульского (АСК) – при поражении тела
ПЖ;
— точка Губергрица
(G)
– аналогична точке Дежардена, но
расположена слева – при воспалении
хвоста ПЖ;
— точка Мейо –Робсона
(М) – расположена на границе наружной
и средней трети линии, соединяющей пупок
и середину левой реберной дуги – при
воспалении хвоста ПЖ;
— симптом Мейо-Робсона
– область левого реберно-позвоночного
угла – при воспалении тела и хвоста ПЖ;
— симптом
Кача-гиперэстезия в зоне иннервации
VIII
грудного сегмента слева.
При глубокой
пальпации примерно у 50% можно пропальпировать
патологически измененную поджелудочную
железу (F).
Она расположена на 5-6 см выше пупка или
на 2-3 см выше большой кривизны желудка
и представляет собой горизонтальный,
уплотненный, резко болезненный тяж.
Боль может иррадиировать в спину. При
наличии кист ПЖ или псевдотуморозной
формы хронического панкреатита можно
пропальпировать опухолевидные
образования, связанные с ПЖ.
Источник
Хронический панкреатит – это серьезное заболевание поджелудочной железы, ведущее к необратимым изменениям ее морфологии и физиологии. Не всегда патология развивается из острой формы, часты случаи постепенного развития первичного (без связи с заболеваниями других органов ЖКТ) или вторичного хронического панкреатита (как последствия некорректной работы пищеварительной системы или систематического воздействия извне).
Диагностика заболевания
Определение патологии определяет тактику лечения и базируется на нескольких показателях:
- сбор анамнеза;
- жалобы больного;
- данные, выявленные при осмотре;
- результаты анализов и аппаратных обследований.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Анамнез
При первичном осмотре выясняют, как давно возникло заболевание, в чем оно проявлялось (симптомы) на первых порах. Для хронического панкреатита характерно постепенное начало, которое не вызывает беспокойства у больного. В первый период изредка появляются:
- отрыжка, изжога после приема пищи, иногда через значительный промежуток времени;
- тошнота и рвота после употребления жирных (чаще жареных) блюд – в редких эпизодах употребления большого количества;
- ощущение горечи во рту, не связанное по времени с питанием;
- расстройство стула в виде диареи или запора, в некоторых случаях – чередование этих состояний;
- изредка боли невысокой интенсивности в области правого и/или левого подреберья, в спине и за грудиной, имитирующие легкий сердечный приступ.
Все эти признаки неблагополучия часто не воспринимаются как симптомы заболевания и принимаются как особенности пищеварения.
При опросе выявляют наследственную предрасположенность: у родственников пациентов часто встречаются панкреатит и сахарный диабет.

Субъективные жалобы при осмотре
Обратиться к врачу больного заставляет усиление интенсивности до этого времени слабых симптомов болезни. Периодическое ухудшение состояния может самостоятельно улучшиться при коррекции меню. Но рано или поздно становится ясно, что речь не идет о норме в состоянии здоровья, состояние требует лечения. На приеме пациент сообщает о:
- неприятии организмом многих продуктов питания – учащение диспепсических проявлений болезни (тошнота, рвота, отрыжка, изжога), что затрудняет составление рациона в повседневной жизни;
- усиление болей, которые становятся опоясывающими в области талии, усиливаются или уменьшаются, но присутствуют почти постоянно;
- изменение качества стула – чаще всего выделяются пенистые экскременты с плохим сильным запахом;
- похудение – в далеко зашедших случаях потеря веса становится заметной (особенно окружающим);
- снижение или полное отсутствие аппетита, но при присоединении сахарного диабета – постоянное чувство голода и сильная жажда – симптомы недостаточности гормона инсулина;
- ухудшение цвета кожных покровов – цвет лица становится землистым, при присоединении закупорки протоков – желтым;
- снижение тонуса и общий упадок сил.
Это проявления хронического панкреатита характерные для развитой стадии, наступившей при отсутствии лечения и пищевых ограничений.
Врачебный осмотр
Объективный осмотр выявляет общие и специфические симптомы, типичные для хронического панкреатита:
- болезненность при пальпации зоны подреберья с одной или обеих сторон;
- возможно умеренное увеличение печени;
- в некоторых случаях определяется уменьшение подкожной жировой клетчатки слева от желудка;
- вздутие кишечника (метеоризм), урчание;
- при обострениях возможны периодическое повышение температуры и колебания артериального давления.
Обнаружение нескольких симптомов, учет текущих жалоб и данных анамнеза склоняет доктора к мысли о хроническом панкреатите.

Лабораторные и аппаратные исследования
Перед назначением лечения проводят лабораторную диагностику. Она позволяет дифференцировать панкреатит от желчнокаменной болезни, гастрита, энтерита.
В крови определяется умеренная анемия даже во время ремиссии. В период обострения повышается СОЭ, наблюдается увеличение количества лейкоцитов, снижен уровень белка. При присоединении диабета – повышен уровень глюкозы.
В крови и моче повышается уровень секрета поджелудочной железы (трипсин, антитрипсин, липаза, амилаза). Ферменты в дуоденальном содержимом сначала повышены, а затем неизбежно снижаются до уровня панкреатической гипосекреции.
Для определения состояния поджелудочной железы проводят рентгенографию, эхографию, УЗИ, а при сомнениях компьютерную томографию органов брюшной полости.
Лабораторные исследования и снимки позволяют окончательно определить состояние поджелудочной железы, область и степень поражения, а также причины хронического панкреатита.

Предпосылки для развития болезни
Панкреатит редко возникает изолированно. Чаще причины, приведшие к заболеванию, определяются довольно быстро.
К основным факторам провоцирующим хронический панкреатит относятся:
- продолжительное нерегулярное и неправильное питание (обилие жирной и жареной пищи) на фоне недостаточном поступлении белков или без него;
- хронические злоупотребления – алкоголизм, многолетнее курение, употребление запрещенных препаратов;
- хронические заболевания органов пищеварения – холецистит, желчнокаменная болезнь, язва желудка или двенадцатиперстной кишки;
- атеросклероз сосудов поджелудочной железы;
- инфекции в ЖКТ или общие инфекции – паротит, гепатит, брюшной тиф, холера, сильные отравления;
- паразитарные заболевания – некоторые гельминты способны перемещаться между органами ЖКТ и вызывать закупорку протоков или их воспаления;
- травмы, операции, в том числе эндоскопические;
- механическая закупорка или сильное сужение протоков железы в результате замещения слизистых фиброзной тканью;
- психогенные факторы, вызывающие постоянный спазм сосудов и протоков железы – длительные стрессовые ситуации.

Лечение хронического панкреатита
После постановки диагноза разрабатывается схема лечения, которая зависит от степени распространения болезни и сопутствующих заболеваний, периодов обострения и ремиссии. Применяют консервативное лечение, основанное на диетотерапии и медикаментах, а также хирургическое – при развитии болезни и неэффективности неинвазивных способов лечения.
Консервативное лечение
Главное условие нормализации состояния больного и последующей стабилизации самочувствия – строжайшее следование принципам правильного составления рациона. При панкреатите это понятие подразумевает:
- частое дробное питание 6 – 8 раз в день;
- исключение из рациона острых, кислых, жирных, жареных продуктов, насыщенных бульонов, консервации, промышленных пищевых добавок;
- полный запрет на алкоголь;
- повышенное поступление белка с пищей (рыба, мясо, птица, творог, пресный сыр);
- ограниченное потребление углеводов – разрешены только сложные, без прямых сахаров;
- употребление пищи в теплом состоянии;
- исключение грубых натуральных растительных продуктов – белокочанной капусты, грибов, помидоров, гороха, бобов, чечевицы, винограда, цельного молока.
При развитии обострения панкреатита применяют медикаментозное сопровождение диеты:
- антиферментные препараты;
- метаболические средства;
- липотропные вещества;
- антибиотики;
- обезболивающие препараты и спазмолитики.
При симптомах внешнесекреторной недостаточности рекомендована заместительная терапия и поливитамины.
Важно! Все лекарственные назначения делает врач, самолечение на основе опыта других больных или советов из средств информации недопустимо – возможны необратимые тяжкие последствия.
Тяжелые приступы обострения хронического панкреатита лечат в стационаре как острое заболевание. После стихания симптомов и при удовлетворительном самочувствии больного полезна реабилитация в учреждении санаторного типа гастроэнтерологического профиля.

Оперативное вмешательство
При неуклонном прогрессировании заболевания, тяжелых болевых проявлениях и неуспешности консервативных методов возникает вопрос о хирургическом лечении. В его ходе устраняют стенозирование и закупорку протоков (общего или панкреатического), абсцесс, кисту, омертвевшие ткани или всю железу.
В большинстве случаев хирургия спасает жизнь, но обрекает человека на инвалидность.
Народные методы помощи при хроническом панкреатите
Применение травяных сборов основано на противовоспалительных, обезболивающих, желчегонных и стабилизирующих пищеварение свойствах некоторых растений.
Важно! Даже, казалось бы, безобидное применение трав необходимо согласовать с врачом – бесконтрольный прием народных средств категорически запрещен.
В таблице приведены некоторые рецепты против хронического панкреатита, применяемые в народной медицине.
| ингредиенты | действие, курс приема | приготовление | употребление |
|---|---|---|---|
| желчегонное, 1 месяц, затем перерыв на 2 – 3 месяца. |
|
|
| противовоспалительное и обезболивающее, при болях периодически |
| на ночь по 100 – 200 мл |
| желчегонное, не более 2 недель |
| 3 р. / день по 1 ст. л. до еды |
| желчегонное, до 30 дней | смешивают 100 гр. трав, заливают кипятком (0,5 л.) и настаивают до охлаждения при комнатной температуре | по 1 ст. л. после еды |
| прополис | устранение проблем пищеварения; при обострении |
|
|
| при обострении, 2 недели | выжимают сок, смешивают | 200мл перед едой трижды/день |
| овес (зерно) | профилактика обострения, постоянно | стакан зерен заливают литром воды и отваривают 10 мин, процеживают | За полчаса до еды по 0,5 стакана мелкими глотками |
При малейшем неудобстве или ухудшении состояния необходимо прекратить прием народных средств.
Прогноз заболевания
При выполнении всех врачебных предписаний и пожизненном соблюдении диеты возможно течение заболевания без обострений. Заболевание в этом случае не прогрессирует и не влияет на продолжительность жизни.
При систематических нарушениях режима болезнь может развиваться стремительно и приводит к ухудшению состояния и преждевременной смерти.
Полезное видео: Поджелудочная железа — хронический панкреатит
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник


