Классификация заболеваний острого панкреатита
Классификации и виды панкреатитов — общепринятые виды и подформы недуга, которые используют в медицинской практике для постановки диагноза. Панкреатит — это заболевание воспалительного характера, при котором поражается поджелудочная железа. В медицинской практике чаще всего обнаруживается, что заболевание формируется под воздействием злоупотребления вредными привычками и плохого питания.
Клиницисты выделяют формы развития панкреатита, которыми пользуются на практике:
- острый;
- хронический.
Каждый тип имеет свои симптомы, показатели и принципы лечения.
В рамках первой Международной конференции в Марселе участники определили 5 основных разновидностей патологии. При составлении классификации учёные опирались на степень поражения органа. В результате были выведены такие разновидности:
- острый;
- рецидивирующий острый;
- хронический;
- обструктивный;
- кальцифицирующий.
Через несколько лет к этим видам добавились ещё два подвида хронической формы патологии — обструктивный и необструктивный панкреатиты. И уже в 1988 году на конгрессе в Риме доктора определили современный вид классификации:
- кальцифицирующий — часто диагностируется, формируется из-за излишнего употребления алкоголя;
- обструктивный — характеризуется полным или частичным поражением главного протока;
- воспалённый — диагностируется довольно редко, может привести к серьёзным осложнениям, например, инфаркт селезёнки, тромбофлебиты, флеботромбозы;
- фиброз поджелудочной — патология грозит аномальным сгущением панкреатического секрета.
Классификация острого панкреатита имеет несколько разновидностей. Клиницисты разделяют заболевание по определённым характеристикам.
По тяжести патологии выделяют:
- лёгкую форму;
- тяжёлую.

Классификация острого панкреатита
По масштабу и характеру поражения железы определено 5 видов панкреатита:
- отёчный;
- стерильный панкреонекроз;
- инфицированный;
- панкреатогенный абсцесс;
- псевдокиста.
Также для определения точного заболевания медики вывели причинную классификацию. Острый панкреатит при этом разделяется на пищевой, билиарный, гастрогенный, ишемический, инфекционный, токсико-аллергический, врождённый и травматический.
Для быстрого определения степени тяжести острого типа патологии, доктора выделяют клинические формы заболевания:
- интерстициальная — отёк поджелудочной и клетчатки;
- некротическая — серьёзное воспаление с осложнениями.
Хронический тип заболевания встречается намного чаще. Он характеризуется специфическими симптомами, которые могут угасать и снова проявляться. Клиницисты выделяют несколько разновидностей недуга по разным критериям. Классификация хронического панкреатита по морфологическому признаку:
- интерстициальный;
- индуративный;
- паренхиматозный;
- кистозный;
- псевдотуморозный.
Хроническое заболевание разделяется на 2 стадии — обострение и ремиссия. Опираясь на частоту повторных воспалений, клиницисты определили виды хронического панкреатита:
- редкие рецидивы;
- частые рецидивы;
- персистирующий (постоянные симптомы).
Хронический панкреатит характеризуется на практике разными симптомами, под влиянием которых создана ещё одна систематизация видов. В зависимости от доминирующего признака выделяют такие недуги:
- болевой;
- гипосекреторный;
- ипохондрический;
- латентный;
- сочетанный.
Острый панкреатит и хронический имеют определённые причины, которые формируют заболевание. Поэтому по этиологическому фактору классификация этих двух видов недуга немного похожа:
- билиарнозависимый;
- алкогольный;
- дисметаболический;
- инфекционный;
- лекарственный;
- идиопатический.
Классификация хронических панкреатитов также составлена по форме осложнений. По этому принципу медики выделяют 5 форм заболевания:
- инфекционный — развивается абсцесс, холангит;
- воспалительный — прогрессирует почечная недостаточность, киста, кровотечение из ЖКТ;
- портальная гипертензия — сдавление воротной вены;
- эндокринный — формируется сахарный диабет, гипогликемия;
- сбой в оттоке желчи.
В результате развития недуга и проявления новых причин заболевания виды панкреатитов, которые выделены учёным Ивашкиным, считаются устаревшими по признаку этиологии. Доктор предложил полную классификацию недуга, которая разделялась по многим факторам и позволяла медикам составить точный диагноз.
Форма развития недуга бывает разная. В связи с этим доктор выделил отдельный раздел классификации под разновидности панкреатита по строению:
- интерстициально-отёчный;
- паренхиматозный;
- индуративный;
- гиперпластический;
- кистозный.

Классификация панкреатита по Ивашкину
По признакам недуга выделили:
- болевой вариант;
- гипосекреторный;
- астено-невротический или ипохондрический;
- латентный;
- сочетанный.
По силе протекания недуга:
- редкие повторы воспалений;
- частые повторы;
- персистирующий.
По причине проявления патологии:
- билиарнозависимый;
- алкогольный;
- дисметаболический;
- инфекционный;
- лекарственный;
- идиопатический.
Разновидности патологии, связанные с осложнениями:
- нарушения оттока желчи;
- портальная гипертензия;
- инфекционные болезни;
- воспалительные нарушения;
- эндокринные недуги.
По этиологическому признаку доктор Циммерман выделил два типа заболевания — первичный и вторичный, в которых определены более точные причины формирования патологии:
Первичные причины:
- алкоголь;
- наследственность;
- лекарства;
- ишемический;
- идиопатический;
Вторичные причины:
- холепанкреатит;
- хронический гепатит и цирроз печени;
- дуоденальный недуг;
- паразитарная инвазия;
- гиперпаратиреоидизм;
- муковисцидоз;
- гемохроматоз;
- эпидемический паротит;
- болезнь Крона и неспецифический язвенный колит;
- аллергии.
Хронический и острый панкреатит имеет особенные показатели в клиническом проявлении, поэтому медик выделил такие разновидности:
Болевой вариант:
- с временной болью;
- с постоянной болью;
По морфологическому показателю:
- кальцифицирующий;
- обструктивный;
- инфильтративно-фиброзный;
- индуративный.
Функциональность органа также повлияла на классификацию. Поэтому выделены такие виды:
- гиперсекреторный тип;
- гипосекреторный тип;
- обтурационный тип;
- дуктулярный тип;
- гиперинсулинизм;
- гипофункция инсулярного аппарата.
Болезнь может протекать в трёх разных стадиях:
- лёгкой;
- средней тяжести;
- тяжёлой.
Заболевание характеризуется определёнными осложнениями, которые также послужили причиной для формирования классификации:
- ранние: желтуха, гипертензия, кровотечения в кишечнике, ретенционные кисты и псевдокисты;
- поздние: стеаторея, дуоденальный стеноз, энцефалопатия, анемия, локальные инфекции, артериопатия нижних конечностей, остеомаляция.
В работе клиницисты используют только несколько наиболее распространённых классификаций недуга.
Источник
Острый
панкреатит.
Острый
панкреатит –
острое
асептическое воспаление поджелудочной
железы, основу которого составляют
процессы аутоферментативного некробиоза
и некроза органа.
Заболеваемость
острым панкреатитом в последние годы
неуклонно растёт. Больные с этой
патологией составляют около 15-20% в
структуре хирургического стационара.
Острый панкреатит носит тяжёлый
деструктивный характер. Результаты
лечения неутешительны – смертность
составляет 2,0 на 1000 населения.
Острый
панкреатит – полиэтиологическое
заболевание.
Выделяют
4 взаимосвязанные группы причин острого
панкреатита: механические, нейрогуморальные,
токсико-аллергические, алиментарные.
Механические
– все виды виды окклюзии главного
панкреатического протока – вколоченные
камни, рубцовые стриктуры, опухоли,
дуодено-панкреатический рефлюкс.Нейрогуморальные
– нарушения жирового обмена, системные
заболевания сосудов, нарушения
кровообращения.Токсикоаллергические
– инфекционные.Алиментарные
– в т.ч. алкогольные.
Классификация
острого панкреатита по Савельеву с
учётом Атлантской.
По
форме:
1.
Отёчный (интерстициальный) острый
панкреатит.
2.
Панкреонекроз (стерильный).
По
характеру поражения панкреонекроз
бывает:
1.
Геморрагический.
2.
Жировой.
3.
Смешанный.
По
масштабу поражения:
1.
Мелкоочаговый.
2.
Крупноочаговый.
3.
Субтотальный.
4.
Тотальный.
По
течению:
1.
Абортивный.
2.
Прогрессирующий.
3.
Молниеносный.
Периоды
болезни:
1.
Период гемодинамических нарушений
(коллапс, шок) 1-3 суток.
2.
Период недостаточности паренхиматозного
органа 5-7 суток.
3.
Период гнойных осложнений.
Осложнения
острого панкреатита.
1.
Перипанкреатический инфильтрат.
2.
Инфицированный панкреонекроз.
3.
Панкреатогенный абсцесс.
4.
Псевдокисты (инфицированные, стеариновые).
5.
Перитонит – ферментативный, бактериальный.
6.
Септическая флегмона забрюшинной
клетчатки.
7.
Механическая желтуха.
8.
Аррозивные кровотечения.
Патогенез
острого панкреатита.
Под
действием этиологического фактора из
клеток выделяется:
цитокиназа
→ трипсиноген
→ трипсин
→каллекринин
→ кининоген
→ кинин
(брадикинин)
→ нарушениекровоснабжения
→ ишемия
→ выпотеваниежидкостнойчастикровииформенныхэлементов
(геморрагическийпанкреонекроз)
→трипсиноваяфаза.
Из
разрушенных клеток выделяется липаза,
которая активируется желчными кислотами
и воздействует на нейтральные жиры с
образованием жирных кислот, которые
объединяются с Са2+ образуя участки
стеатонекроза (жировой панкреонекроз).
Если выражены оба звена – смешанный
панкреонекроз.
Клиническая
картина.
Основные
симптомы острого панкреатита – боль,
рвота и метеоризм (триада Мондора).
Боль
интенсивная, постоянная, с локализацией
в эпигастрии, иногда в левом подреберье.
Часто она носит опоясывающий характер
(чувство давящего обруча).
Одновременно
с болями развивается многократная,
мучительная, не приносящая облегчения
рвота провоцируемая приёмом пищи или
воды – при этом рвотные массы никогда
не носят застойного характера. Характерна
гипертермия до умеренных цифр, цианоз
лица и конечностей. Цианоз в виде
фиолетовых пятен на лице – симптом
Мондора, пятна цианоза на боковых стенках
живота – симптом Грея Тёрнера, цианоз
околопупочной области – симптом
Грюнвальда.
При
осмотре живота отмечается его вздутие,
пальпация болезненна. Пальпация в
поясничной области- особенно в левом
рёберно-позвоночном углу – симптом
Мейо-Робсона.При пальпации определяется
ригидность мышц передней брюшной стенки,
вплоть до мышечного дефанса при
перитоните. Болезненная резистентность
передней брюшной стенки в проекции ПЖЖ
– симптом Керте.
Симптом
Воскресенского – невозможность
определить пульсацию брюшного отдела
аорты вследствие увеличения ПЖЖ и отёка
забрюшинной клетчатки. Нередко положителен
симптом Щёткина-Блюмберга.
Лабораторная
диагностика:
Строится
на определении уровня α-амилазыкрови,
липазы крови, диастазы мочи. В ОАК
характерен умеренный лейкоцитоз.
Инструментальная
диагностика:
Информативно
УЗИ, КТ, РХПГ, лапароскопия, до сих пор
не утратило актуальности рентгенисследование.
Консервативная
терапия направлена на:
—
подавление секреции поджелудочной
железы, желудка и двенадцатиперстной
кишки;
—
снижение ферментной токсинемии;
—
ликвидация гиповолемии, водно-электролитных
и метаболических расстройств;
—
устранение гипертензии в желчевыводящих
и панкреатических путях;
—
улучшение реологических свойств крови
и минимизация реологических расстройств;
—
борьба с гипоксемией;
—
лечение пареза ЖКТ;
—
купирование болевого синдрома.
Хирургическое
лечение.
При
остром панкреатите показано при развитии
перитонита или других осложнений. В
случае интерстициального панкреатита
или стерильного панкреонекроза
осложнённых ферментативным перитонитом
– показана лапароскопическая санация
и дренирование брюшной полости. Резекцию
ПЖЖ при панкреонекрозе выполняют в
случае полного некроза в области хвоста
или тела ПЖЖ на фоне стабильного состояния
больного (отсутствие признаков шока).
Патологическая
анатомия поджелудочной железы (жировой
панкреонекроз).
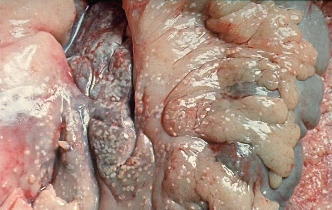
Патологическая
анатомия поджелудочной железы
(гемморагический панкреонекроз).
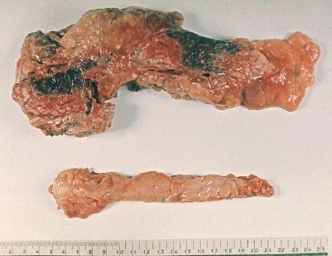
Патологическая
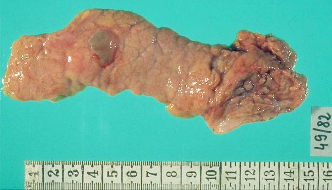
анатомия поджелудочной железы (киста).
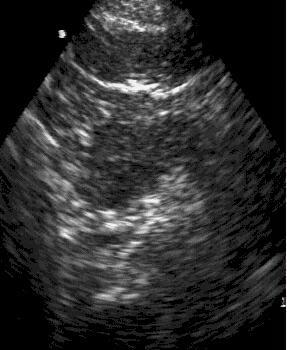
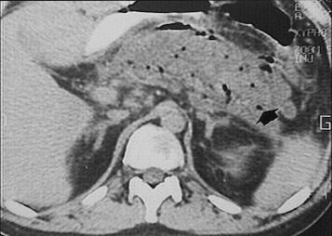
Визуализация
поджелудочной железы при остром
панкреатите. УЗИ.
Компьютерная
томография. Микроабсцессы
поджелудочной железы.
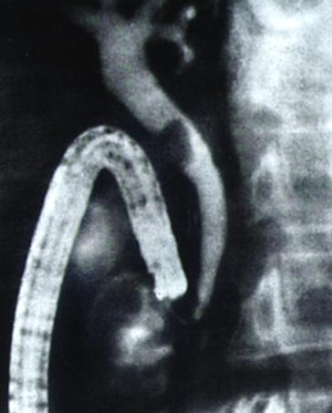
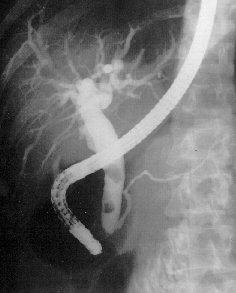
Диагностика
острого панкреатита. ЭРХПГ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Панкреатит представляет собой заболевание, при котором поражается главный орган пищеварительной системы – поджелудочная железа. Несмотря на то что воспаление может протекать только в двух формах (острой и хронической), классификация панкреатита довольно большая. И острая форма болезни, и хроническая имеет свои подгруппы, о которых сейчас и пойдет речь.
Виды заболевания
При развитии панкреатита пищеварительные ферменты, вырабатывающиеся поджелудочной железой, не выбрасываются в 12-перстную кишку, как это должно быть, а остаются внутри органа, начиная переваривать его собственные ткани. В результате этого состояние больного сильно ухудшается. У него появляются сильные боли в области правого подреберья, возникают частые приступы тошноты, рвоты и диареи.
При этом в организме происходят различные сбои, влекущие за собой нарушение функциональности других внутренних органов и систем. И если человек своевременно не начнет заниматься лечением панкреатита, это может привести к различных осложнениям, среди которых наиболее опасными являются сахарный диабет, перикардит, почечная и печеночная недостаточность.
Важно! Несмотря на то, что для панкреатита характерна выраженная клиническая картина, для установки точного диагноза потребуется пройти полное обследование, так как такие же симптомы могут возникать и при развитии других заболеваний.
В том случае, если по результатам обследования были выявлены воспалительные процессы в поджелудочной железе, вне зависимости от формы (острой или хронической), больному необходимо сразу же начинать заниматься лечением, так как промедление в этом случае может стоить ему жизни.
Говоря о том, какие виды имеет это заболевание, следует отметить, что на сегодняшний день существуют разные классификации панкреатита, предложенные различными учеными. Однако большинство врачей используют наиболее упрощенный вариант классификации, которая выделяет следующие разновидности панкреатита:
- острый,
- обструктивный, при котором в поджелудочной железе наблюдается патологическое расширение протоков, окклюзии и камни,
- острый рецидивирующий,
- необструктивный хронический,
- кальцифицирующий хронический, при развитии которого в железе происходит скопление солей,
- хронический рецидивирующий, проявляющийся в острой форме (при развитии такого панкреатита клетки поджелудочной повреждаются и более не восстанавливаются).
Визуальные отличия здоровой поджелудочной железы от воспаленной
Самая простая классификация панкреатита была выдвинута учеными Международного медицинского симпозиума в Марселе в 1983 году, которой и по сей день пользуются медики. Она предполагает следующее разделение этого заболевания:
- острое,
- острое рецидивирующее,
- хроническое,
- обострение хронического.
Каждый из этих форм панкреатита имеет свои особенности, поэтому их лечением должен заниматься только квалифицированный специалист.
Хроническая форма
В зависимости от причины возникновения, хроническая форма заболевания может быть первичной и вторичной. Причем вторичный панкреатит встречается среди пациентов гораздо чаще, чем первичный, и причиной его развития в основном выступают иные заболевания, поражающие органы желудочно-кишечного тракта, например, желудка или желчного пузыря. Также хроническая форма болезни может возникнуть вследствие неадекватного или несвоевременного лечения острого панкреатита, однако встречается такое явление очень редко, так как когда заболевание развивается в острой форме, оно проявляется внезапным болевым синдромом, из-за которого пациентов сразу же госпитализируют.

Классификация панкреатита Атланта, представленная учеными в 1992 году
Но принято считать, что основной причиной развития хронического панкреатита являются различные сбои в работе ЖКТ на фоне неправильного питания и вредных привычек. Особую роль в его развитии играет злоупотребление алкогольными напитками.
Как уже было сказано выше, каждая форма этого заболевания имеет свою классификацию. Их много, но наиболее популярной является Римская классификация этого недуга. Она предполагает разделение хронического панкреатита на следующие подвиды.
Хронический кальцифицирующий
Является самой распространенной формой панкреатита и характеризуется одновременным воспалением нескольких отдельных участков поджелудочной железы, интенсивность поражения которых может значительно отличаться (орган поражается точечно). При развитии хронического кацифицирующего панкреатита протоки поджелудочной железы могут забиваться и отмирать, что приводит к полной дисфункции органа. Как правило, возникновение этого заболевания происходит на фоне резкого снижения выработки литостатина, который представляет собой низкомолекулярный белок, секретируемый экзокринной частью поджелудочной. Литостатин является ингибитором роста кристаллов углекислого кальция. И когда панкреатический сок перенасыщается этой солью, происходит разрастание кристаллов, что и становится причиной закупорки протоков поджелудочной железы и нарушения процессов выброса пищеварительных ферментов в 12-перстную кишку.
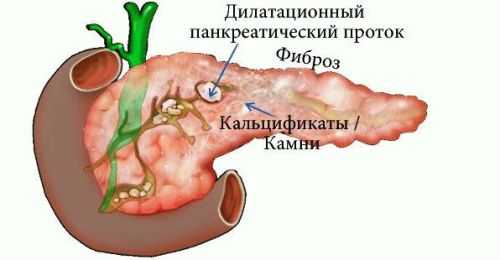
Кальцификаты в тканях поджелудочной железы
Хронический обструктивный
Развитие данной формы заболевания происходит на фоне непроходимости крупных протоков поджелудочной железы. При этом происходит полное поражение органа, а также значительные видоизменения в его эндокринной части. К сожалению, хронический обструктивный панкреатит не поддается медикаментозному лечению. При его развитии требуется срочное проведение хирургического вмешательства.
Хронический фиброзно-индуративный
В данном случае происходит также полное поражение поджелудочной железы, при котором наблюдаются фиброзные изменения в структуре ее тканей. При этом орган сохраняет свою секреторную функцию, но выполняет ее не в полном объеме.
Фиброз поджелудочной
При возникновении этого недуга в тканях железы также наблюдаются фиброзные изменения, но в этом случае они очень выражены и приводят к потере способности выполнять секреторную функцию с последующим отмиранием тканей органа (возникновением некроза).
Помимо вышеописанных подвидов хронического панкреатита, к этому заболеванию также относят кисты поджелудочной железы и возникающие в ней абсцессы. Эти патологические состояние тоже приводят к нарушению выработки пищеварительных ферментов, отекам протоков и их закупорке, что и становится причиной развития этого заболевания.
Острый панкреатит
Острый панкреатит представляет собой развитие сильного воспаления в поджелудочной железе, что приводит к появлению острого болевого приступа, который, как правило, возникает в верхней части живота и отдает в правое подреберье. При этом болезненные ощущения становятся еще более выраженными после употребления еды. Они могут сопровождаться возникновением приступов тошноты, рвоты, диареи и вздутия живота.
Отличительной клинической чертой острого панкреатита является то, что при его развитии происходит изменение кожных покровов и склер – они приобретают желтоватый оттенок. Также может отмечаться учащение сердцебиения и появление на руках и ногах цианотичных пятен.
Иными словами, клинические проявления острого панкреатита значительно отличаются от признаков развития хронического. И они также имеет свою классификацию, причем не одну. Первая классификация применяется врачами-хирургами и предполагает под собой определение вида заболевания только после осуществления оперативного вмешательства.
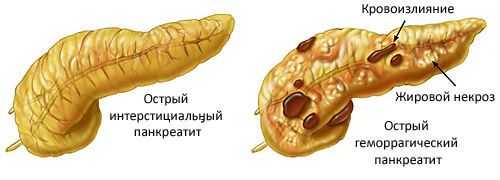
Разновидности острого панкреатита
Такая классификация подразумевает под собой подразделение острого панкреатита на следующие виды:
- легкий,
- средней тяжести,
- тяжелый.
При развитии легкой формы острого панкреатита значительных патологических изменений в работе и строении поджелудочной железы не отмечается. При возникновении панкреатита средней тяжести наблюдается транзиторная недостаточность органа и системные отложения. А вот при тяжелой форме заболевания диагностируется персистирующая недостаточность с локальными системными осложнениями, которые могут привести к летальному исходу.
Как уже было сказано, существует еще одна классификация острого панкреатита, которая активно используется терапевтами и гастроэнтерологами. Она предполагает подразделение этого заболевания на 4 подвида:
- Отечный. Считается одной из самых легких форм острого панкреатита. При его развитии в тканях поджелудочной железы не отмечаются какие-либо серьезные изменения. Он легко поддается лечению и проявляется незначительным пожелтением кожных покровов и склер, учащением сердцебиения и болью в верхней части живота. При лабораторном исследовании крови отмечается повышенный уровень фибрина (ПРФ).
- Ограниченный панкреонекроз. Тяжелая форма болезни, которая очень сложно поддается лечению. При его развитии в паренхиме поджелудочной железы возникают очаги некроза различных масштабов (они могут быть мелкие, средние и крупные). Клиника этого заболевания включает в себя тошноту, сильную рвоту, метеоризм, повышение температуры, признаки тахикардии, выраженный болевой синдром в надчревной области, а также выявление в анализах повышенного уровня глюкозы и снижение концентрации гематокрита.
- Диффузный панкреонекроз. Имеет еще несколько названий – сегментальный и дистальный. При его развитии поражаются все анатомические области поджелудочной железы. При этом некротические изменения отмечаются не только в паренхиме органа, но и в сосудах, а также в крупных секреторных протоках. Клинически диффузный панкреонекроз проявляется так же, как и ограниченный, только в этом случае может отмечаться резкое уменьшение количества выделяемой мочи в сутки (олигурия), лихорадка и желудочные кровотечения, которые проявляются острым болевым синдромом. А при проведении лабораторных исследований отмечается гипоксия, гипергликемия и гипокальциемия. Состояние больного при развитии диффузного панкреонекроза тяжелое.
- Тотальный панкреонекроз. Этот тип заболевания характеризуется некротическими изменениями во всех тканях поджелудочной железы, которые переходят на забрюшинную клетчатку. При его развитии наблюдается резкое повышение уровня кислотности желудка, интоксикация организма, снижение чувствительности и шок (самое тяжелое осложнение панкреонекроза).
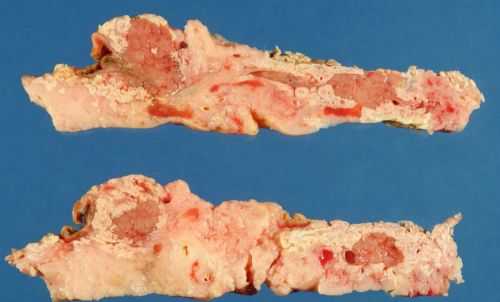
Так выглядит поджелудочная железа при развитии тотального панкреонекроза
Классификация панкреатитов по механизму развития
Существует еще одна классификация, которая подразумевает под собой разделение панкреатита на подвиды в зависимости от причины его возникновения:
- Посттравматический. Наблюдается у 8% пациентов. Основными причинами его развития являются открытые и закрытые травмы брюшной полости, полученные в ходе хирургических вмешательств, проведение диагностических инструментальных мероприятий, химических и термических ожогов. Наиболее опасными считаются закрытые механические травмы, которые могут привести к разрыву органа. Но следует отметить, что при их получении сильные внутренние кровотечения наблюдаются не всегда. В большинстве случаев травма проявляется себя слабой деформацией железы и незначительным ухудшением общего состояния. Острые приступы боли отсутствуют, что препятствует своевременной постановке диагноза. А это часто приводит к фатальным последствиям.
- Билиарный. Встречается у 9% пациентов. В основе механизма развития данной формы панкреатита – врожденные аномалии в строении поджелудочной и желчных протоков, кисты и каменные отложения, которые препятствуют нормальному оттоку желчи. Билиарный панкреатит может протекать по закрытому и открытому типу, а скорость его развития зависит от состояния протоковой системы. Помимо того, что при его образовании в тканях железы наблюдаются некротические изменения, они могут подвергаться и нагнению.
- Холецистогенный. Данная форма болезни развивается по причине нарушения оттока желчи в 12-перстную кишку и ее выхода в панкреатические протоки. В результате этого выработка панкреатического сока усиливается и оказывает сильную нагрузку на протоковые системы, из-за чего они не выдерживают и разрушаются, что становится причиной развития некротических процессов в тканях железы.
- Иммунозависимый. Эта форма панкреатита характеризуется повышенной чувствительностью лимфоцитов к антигенам, в результате чего они мигрируют в железу и провоцируют развитие в ней геморрагического отека. Однако отток пищеварительных ферментов при иммунозависимом панкреатите не нарушается, что и отличает его от других форм заболевания.
- Контактный. Встречается крайне редко, всего у 1,5% пациентов. Основной причиной его развития является язвенная болезнь желудка и 12-перстной кишки с пенетрацией в поджелудочную, что провоцируется нарушение ее тканей и образование кратера.
- Ангиогенный. Главными «провокаторами» ангиогенного панкреатита являются такие патологические состояния, как артериолосклероз, внесосудистая окклюзия и тромбангиит, которые вызывают ишемию и эмболии сосудов, а также нарушение кровоснабжения органа с последующим развитием некротических процессов.
Некоторые формы панкреатита не поддаются медикаментозному лечению и требуют срочного хирургического вмешательства
Классификация панкреатита очень большая. Но несмотря на это врачи все-таки используют более упрощенные варианты, подразделяя это заболевание всего на две группы – острую и хроническую. Естественно, что для назначения лечения потребуется определить точный тип болезни, но вне зависимости от того, в какой именно форме протекает заболевание (острой или хронической), первая медицинская помощь при возникновении болевого приступа проводится одинаково. А дальнейшее лечение определяется в индивидуальном порядке только после купирования боли.
Тест: на определение риска сахарного диабета 2 типа

Источник


