Классификация панкреатита по гудзенко
Острый
панкреатит.
Острый
панкреатит –
острое
асептическое воспаление поджелудочной
железы, основу которого составляют
процессы аутоферментативного некробиоза
и некроза органа.
Заболеваемость
острым панкреатитом в последние годы
неуклонно растёт. Больные с этой
патологией составляют около 15-20% в
структуре хирургического стационара.
Острый панкреатит носит тяжёлый
деструктивный характер. Результаты
лечения неутешительны – смертность
составляет 2,0 на 1000 населения.
Острый
панкреатит – полиэтиологическое
заболевание.
Выделяют
4 взаимосвязанные группы причин острого
панкреатита: механические, нейрогуморальные,
токсико-аллергические, алиментарные.
Механические
– все виды виды окклюзии главного
панкреатического протока – вколоченные
камни, рубцовые стриктуры, опухоли,
дуодено-панкреатический рефлюкс.Нейрогуморальные
– нарушения жирового обмена, системные
заболевания сосудов, нарушения
кровообращения.Токсикоаллергические
– инфекционные.Алиментарные
– в т.ч. алкогольные.
Классификация
острого панкреатита по Савельеву с
учётом Атлантской.
По
форме:
1.
Отёчный (интерстициальный) острый
панкреатит.
2.
Панкреонекроз (стерильный).
По
характеру поражения панкреонекроз
бывает:
1.
Геморрагический.
2.
Жировой.
3.
Смешанный.
По
масштабу поражения:
1.
Мелкоочаговый.
2.
Крупноочаговый.
3.
Субтотальный.
4.
Тотальный.
По
течению:
1.
Абортивный.
2.
Прогрессирующий.
3.
Молниеносный.
Периоды
болезни:
1.
Период гемодинамических нарушений
(коллапс, шок) 1-3 суток.
2.
Период недостаточности паренхиматозного
органа 5-7 суток.
3.
Период гнойных осложнений.
Осложнения
острого панкреатита.
1.
Перипанкреатический инфильтрат.
2.
Инфицированный панкреонекроз.
3.
Панкреатогенный абсцесс.
4.
Псевдокисты (инфицированные, стеариновые).
5.
Перитонит – ферментативный, бактериальный.
6.
Септическая флегмона забрюшинной
клетчатки.
7.
Механическая желтуха.
8.
Аррозивные кровотечения.
Патогенез
острого панкреатита.
Под
действием этиологического фактора из
клеток выделяется:
цитокиназа
→ трипсиноген
→ трипсин
→каллекринин
→ кининоген
→ кинин
(брадикинин)
→ нарушениекровоснабжения
→ ишемия
→ выпотеваниежидкостнойчастикровииформенныхэлементов
(геморрагическийпанкреонекроз)
→трипсиноваяфаза.
Из
разрушенных клеток выделяется липаза,
которая активируется желчными кислотами
и воздействует на нейтральные жиры с
образованием жирных кислот, которые
объединяются с Са2+ образуя участки
стеатонекроза (жировой панкреонекроз).
Если выражены оба звена – смешанный
панкреонекроз.
Клиническая
картина.
Основные
симптомы острого панкреатита – боль,
рвота и метеоризм (триада Мондора).
Боль
интенсивная, постоянная, с локализацией
в эпигастрии, иногда в левом подреберье.
Часто она носит опоясывающий характер
(чувство давящего обруча).
Одновременно
с болями развивается многократная,
мучительная, не приносящая облегчения
рвота провоцируемая приёмом пищи или
воды – при этом рвотные массы никогда
не носят застойного характера. Характерна
гипертермия до умеренных цифр, цианоз
лица и конечностей. Цианоз в виде
фиолетовых пятен на лице – симптом
Мондора, пятна цианоза на боковых стенках
живота – симптом Грея Тёрнера, цианоз
околопупочной области – симптом
Грюнвальда.
При
осмотре живота отмечается его вздутие,
пальпация болезненна. Пальпация в
поясничной области- особенно в левом
рёберно-позвоночном углу – симптом
Мейо-Робсона.При пальпации определяется
ригидность мышц передней брюшной стенки,
вплоть до мышечного дефанса при
перитоните. Болезненная резистентность
передней брюшной стенки в проекции ПЖЖ
– симптом Керте.
Симптом
Воскресенского – невозможность
определить пульсацию брюшного отдела
аорты вследствие увеличения ПЖЖ и отёка
забрюшинной клетчатки. Нередко положителен
симптом Щёткина-Блюмберга.
Лабораторная
диагностика:
Строится
на определении уровня α-амилазыкрови,
липазы крови, диастазы мочи. В ОАК
характерен умеренный лейкоцитоз.
Инструментальная
диагностика:
Информативно
УЗИ, КТ, РХПГ, лапароскопия, до сих пор
не утратило актуальности рентгенисследование.
Консервативная
терапия направлена на:
—
подавление секреции поджелудочной
железы, желудка и двенадцатиперстной
кишки;
—
снижение ферментной токсинемии;
—
ликвидация гиповолемии, водно-электролитных
и метаболических расстройств;
—
устранение гипертензии в желчевыводящих
и панкреатических путях;
—
улучшение реологических свойств крови
и минимизация реологических расстройств;
—
борьба с гипоксемией;
—
лечение пареза ЖКТ;
—
купирование болевого синдрома.
Хирургическое
лечение.
При
остром панкреатите показано при развитии
перитонита или других осложнений. В
случае интерстициального панкреатита
или стерильного панкреонекроза
осложнённых ферментативным перитонитом
– показана лапароскопическая санация
и дренирование брюшной полости. Резекцию
ПЖЖ при панкреонекрозе выполняют в
случае полного некроза в области хвоста
или тела ПЖЖ на фоне стабильного состояния
больного (отсутствие признаков шока).
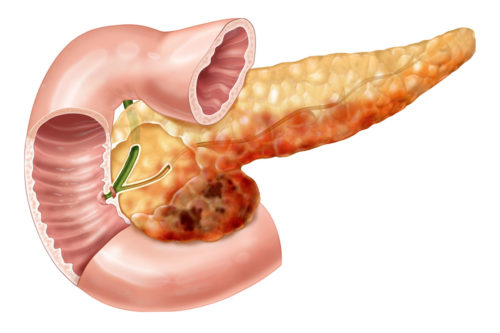
Патологическая
анатомия поджелудочной железы (жировой
панкреонекроз).
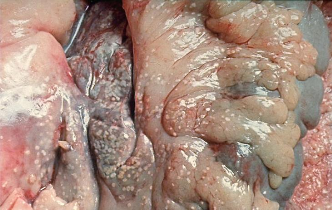
Патологическая
анатомия поджелудочной железы
(гемморагический панкреонекроз).
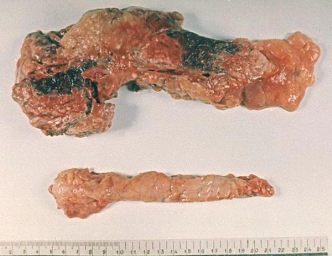
Патологическая
анатомия поджелудочной железы (киста).
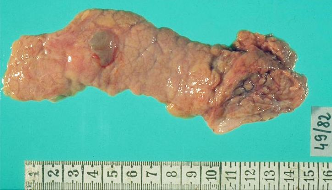
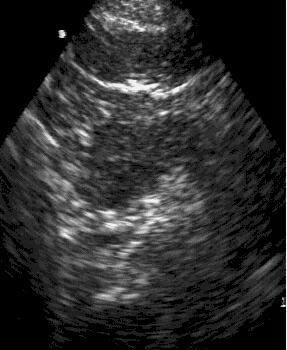
Визуализация
поджелудочной железы при остром
панкреатите. УЗИ.
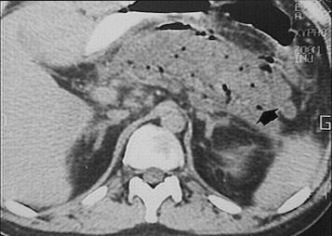
Компьютерная
томография. Микроабсцессы
поджелудочной железы.
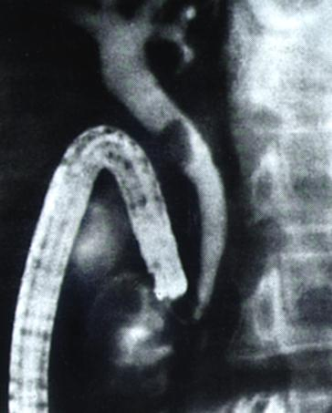
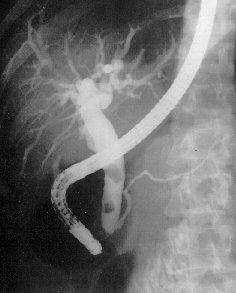
Диагностика
острого панкреатита. ЭРХПГ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
(Ж.П. Гудзенко, 1976)
1. По происхождению: — первичный, —
вторичный (реактивный, интоксикационный)
2. По течению: — рецедивирующий, —
непрерывно рецедивирующий, — латентный
3. Период заболевания: обострение,
клинико-лабораторная ремиссия
4. Степень тяжести: лёгкое, средней
тяжести, тяжёлое
5.Осложнения со
стороны поджелудочной железы:
кальцификация,
киста, абсцесс, недостаточность
инкреторной функции
6.Осложнения со
стороны других органов и систем: ЖКК,
синдром подпечёночной желтухи,
мальабсорбция
DS:
Первичный
хронический рецидивирующий панкреатит,
средней степени тяжести, фаза обострения
Классификация хронического панкреатита
(Я.С. Циммерман, 1995)
I. По этиологии:
1. Первичный:
Алкогольный хронический панкреатит
При квашиоркоре (хроническом дефиците
белка в пищевом рационе)Наследственный («семейный»)
Лекарственный
Ишемический
Идиопатический
2. Вторичный хронический панкреатит:
При билиарной патологии (холепанкреатит)
При хроническом активном гепатите и
циррозе печениПри дуоденальной патологии
При паразитарной инвазии (описторхоз
и др.)При гиперпаратиреоидизме (аденома или
рак паращитовидных желёз)При муковисцидозе
При гемохроматозе
При эпидемическом паротите
При болезни Крона и НЯКе
При аллергических заболеваниях
(«иммуногенный хронический панкреатит»)
По клиническим признакам:
1. Болевой:
С рецидивирующей болью
С постоянной (монотонной) умеренной
болью
2. Псевдотуморозный:
С холестазом
С дуоденальной непроходимостью
Латентный (безболевой)
сочетанный
III. По морфологическим
признакам:
кальцифицирующий
обструктивный
инфильтративно-фиброзный (воспалительный)
индуративный (фиброзно-склеротический)
IV. По функциональным
признакам:
С нарушением внешней секреции ПЖ:
Гиперсекреторный тип
Гипосекреторный тип (компенсированный,
декомпенсированный)Обтурационный тип
Дуктулярный тип
С нарушением инкреторной функции ПЖ:
Гиперинсулинизм
Гипофункция инсулярного аппарата
(панкреатический сахарный диабет)
V. По тяжести течения:
1. лёгкое
2. средней
тяжести
3. тяжёлое
VI. Осложнения:
Ранние: механическая желтуха, портальная
гипертензия (подпечёночная форма),
кишечные кровотечения, ретенционные
кисты и псевдокистыПоздние: стеаторея и другие признаки
малдигестии и малабсорбции, дуоденальный
стеноз, энцефалопатия, анемия, локальные
инфекции (абсцесс ПЖ, парапанкреатит,
реактивный плеврит и пневмонит,
паранефрит), артериопатии нижних
конечностей, остеомаляция
(Н.Б. Губергриц, т.Н. Христич, 2000) типы патологической секреции поджелудочной железы
тип секреции | объём | ферменты | щёлочность | |
гипосекреторный | N | ↓ | ↓ | |
гиперсекреторный | N | ↑ | N | |
обтурационный: -верхний | ↓ | N | N | |
↓ | ↑ | N | ||
дуктулярный | ↓ | N | ↑↑↑ | |
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
3.1. Этиология деструктивного панкреатита
Острый
панкреатит (панкреонекроз) является
полиэтиологическим заболеванием,
возникающим в результате повреждения
ацинарных клеток поджелудочной
железы, гиперсекреции панкреатического
сока и затруднения его оттока с
развитием острой гипертензии в
панкреатическом протоке и активацией
ферментов в самой железе.
По
данным литературы, существует около
140 различных факторов, приводящих к
развитию острого панкреатита.
Повреждение
ацинарных клеток происходит при нарушении
оттока панкреатического секрета,
закрытой и открытой травме живота,
операциях на органах брюшной полости,
острых расстройствах кровообращения
в поджелудочной железе (тромбоз, эмболия,
компрессия сосудов), экзогенных
интоксикациях, включая отравление
суррогатами алкоголя, в результате
тяжелых аллергических реакций.
В
повреждении ацинарных клеток важную
роль играет алиментарный фактор —
потребление избыточного количества
сокогонной пищи. Н.К. Пермяков и соавт.
(1973) установили, что избыточное потребление
пищи (жиров и углеводов) или ее недостаток,
особенно белков, приводят к повреждению
ультраструктур ацинарных клеток, даже
если условия оттока панкреатического
сока сохраняются нормальными. Риск
заболевания резко возрастает при
увеличении содержания белка в пище
более 111 г в день, при высоколипидной —
более 11О г в день и низколипидной —
менее 85 г. (J.P.
Durdec,
H.
Sarles,
1978). Дефицит белков приводит также к
дефициту аминокислот, необходимых для
синтеза панкреатических ферментов.
Нарушение питания является причиной
острого панкреатита в 29-56% случаев
(Карашуров E.G.
и соавт., 1978; Орлов В.А., 1978).
Злоупотребление
алкоголем ведет к развитию панкреатита
у 5-80% больных. Алкогольный панкреатит
возникает при ежедневном приеме 120 г
алкоголя в течение 2-6 лет (Н.Р. Putzke,
1979). Алкоголь повышает внешнюю секрецию
железы за счет увеличения свободной
соляной кислоты, секретина, панкреозимина,
гистамина с развитием спазма сфинктера
Одди, отеком слизистой большого
дуоденального сосочка. Повышение
давления в главном панкреатическом
протоке приводит к активизации ферментов
поджелудочной железы (Свиклюс А.С., 1977;
J.
Мугеп, 1977). У лиц, злоупотребляющих
алкоголем, ослаблены защитные механизмы,
предотвращающие переход трипсиногена
в активную форму, более выражена
активность лизосомальных ферментов
(Renner
et
al.,
1980, Rinderknecht
et
al.,
1979). Алкогольный панкреатит сопровождаются
гипертриглицеридемией с образованием
свободных жирных кислот, повреждающих
ацинарные клетки и мелкие сосуды. Прямое
воздействие алкоголя меняет функцию
ацинарных клеток, приводит к повышенному
синтезу белков, сгущению панкреатического
сока, повышению концентрации солей
кальция, образованию белковых
сгустков, которые нарушают отток секрета,
с возникновением дегрануляции
ацинарных клеток и появлением некрозов
без клеточных инфильтратов. (S.P.
De Oteyza, J.L. Mesa, 1980; S.N. Joffe. et al, 1978; Cameron et al.,
1975).
На
роль аллергического фактора в развитии
панкреатита указывали Zenker
(1874) и П.Д. Соловов (1937). Изменения в
поджелудочной железе и органах брюшной
полости, особенно в капиллярах, тромбозы
и кровоизлияния аналогичны таковым
при феномене Артюса или Санарели-Шварцмана
(Thai
et
al.,
1957). Описаны случаи развития острого
панкреатита после перенесенной
крапивницы, экземы, бронхиальной астмы
(Фундылер A.M.,
1940. Bernard,
1963). Экспериментально роль аллергии
была доказана путем сенсибилизации
организма животных чужеродными
белками или бактериальными токсинами,
что позволяло воспроизводить острый
панкреатит во всех фазах (Молоденков
М.Н., 1964; Чаплинский В.В. и Гнатышак
А.И., 1972 и др.)
Ю.Г.
Шапошников и соавт. (1984) доказали, что у
больных панкреатитом наблюдается
выраженная общая аллергизация организма
с элементами аутоагрессии. При этом
в результате повреждающего действия
ауто-антител в ткани поджелудочной
железы возникает типичный феномен
Артюса, при котором преципитация
комплекса антиген-антитело вызывает
повреждение сосудистой стенки, которое
усиливается за счет резкого набухания
коллагеновых волокон и отека. Фиксированные
на антителах нейтрофилы начинают
фагоцитировать иммунные комплексы; в
результате высвобождаются
гидролитические и другие клеточные
ферменты, способствующие дальнейшей
деструкции стенок капилляров с образова-
нием
экстравазатов и одновременным разрушением
экзокринных клеток поджелудочной
железы.
Общепринята
концепция возникновения панкреатита
в результате нарушения оттока
панкреатического секрета у больных,
страдающих желчнокаменной болезнью,
особенно при наличии «общего канала»
(Жмур В.А. и Работников В.Ш., 1960; Лидский
А.Т., 1965; Bernard,
1963; Opie
,1901). Нарушение оттока панкреатического
сока наиболее часто возникает при
патологии желчных путей: камнях
терминальной части холе-доха, ущемлении
камня в устье большого дуоденального
сосочка, часто сочетающееся с забросом
желчи в протоки поджелудочной железы
(Филин В.И. и соавт., 1973; Акжигитов
Г.Н., 1974; Шалимов А.А. и соавт.,1990; Lee
S
et
al.,1992
и др.).
Т.Р.
Elly et al. (1984)
важную роль в возникновении панкреатита
отводят мелким камням желчного пузыря
с расширением пузырного протока, а также
вколоченным камням ампулы. A.M.
Farinon et al. (1987) и
Е.
Ros et al. (1991)
указывают на важную роль микролитиаза
в развитии панкреатита у больных
желчнокаменной болезнью. Геморрагический
панкреонекроз был у 18% больных с
микролитиазом и только у 2% — с камнями
больших размеров. Всего микролитиаз
выявлен у 70% больных (камни размером до
3 мм).
Профилактикой
панкреатита в данной группе больных
должна быть ранняя холецистэктомия. P.
Negro
et
al.
(1984) с целью обнаружения микролитиаза
(кристаллов холестерина), предложил
производить эндоскопический забор
желчи с последующей микроскопией.
М.
Chifan
et
al.
(1986) считал микролитиаз основной причиной
панкреатита у половины больных с
отеком поджелудочной железы. J.P.
Neopto-lemos
et
al.
(1987) указывают на возможность ущемления
камня в большом дуоденальном сосочке,
что может стать причиной острого
панкреатита, сочетающегося с холангитом
и желтухой. Эти авторы наблюдали 32
подобных больных, из них у 34% был
септический шок и у всех — желтуха. У
всех больных выявлены камни или следы
пребывания камня в большом дуоденальном
сосочке.
У
больных рецидивирующим панкреатитом
выявлено нарушение моторной функции
большого дуоденального сосочка. J.
Toouli
et
al.
(1985) провели прямую эндоскопическую
манометрию у больных панкреатитом
и обнаружили изменения у 90% больных:
• повышенное
базальное давление в большом дуоденальном
сосочке;
• преобладание
ретроградных перистальтических волн;
• высокую
частоту фазовых сокращений;
• отсутствие
фазовых сокращений;
• парадоксальную
реакцию на введение холецистокинина.
У
30% больных нарушения были комбинированными.
Явления диски-незии в большом дуоденальном
сосочке приводят к замедлению оттока
желчи и панкреатического сока, повышению
давления в протоках с развитием
болевого синдрома и гиперамилаземии.
Воспаление слизистой большого
дуоденального сосочка с вовлечением
устья панкреатического протока ведет
к рубцовым изменениям, сужению выхода
из желчного и панкреатического
протоков, что также способствует
гипертензии в протоковой системе
поджелудочной железы. Гипертензия может
носить острый характер, если
рубцово-суженный просвет внезапно
обтурируется мелким камнем или
комочком слизи. Рефлюкс желчи в
панкреатические протоки вызывает
как чисто механическое повышение
давления в протоках, так и химическую
активизацию ферментов поджелудочной
железы.
L.C.
Сагеи (1987) на основании изучения больных
с рецидивирующим панкреатитом пришел
к выводу о важной роли нетипичного
положения устья панкреатического
протока, которое может располагаться
обособленно среди волокон сфинктера
Одди. Спазм сфинктера приводит к
внут-рипротоковой гипертензии и приступу
панкреатита. Отдаленные результаты
сфинктеротомии подтвердили возможность
такого анатомического варианта и его
значение в развитии рецидивирующего
панкреатита. Рефлюкс желчи в
панкреатические протоки приводит к
развитию острого панкреатита, если
давление в протоках превышает нормальное
на 40 мм вод. ст. (J.
Мугеп, 1977). Однако наличие добавочного
протока, имеющего анастомозы с главным
протоком, обнаруженные у 33-90% больных,
позволяет избежать резкой гипертензии
(Елецкая О.И., 1971; Н. Mitche
et
al.,
1979).
При
недостаточности сфинктерного аппарата
большого дуоденального сосочка,
особенно в сочетании с нарушением
моторики двенадцатиперстной кишки
и гипертензией (хроническая непроходимость
двенадцатиперстной кишки), возникает
дуоденопанкреатический рефлюкс с
активизацией ферментов энтеропептидазой
(Смирнов Е.В. и соавт., 1966; Тоскин К.Д.,
1966; Ступин В.А., 1988 и др.).
В
возникновении панкреатита могут играть
роль и другие факторы: эндокринные
нарушения (гиперпаратиреоидизм,
беременность, длительный прием
кортикостероидных препаратов), врожденные
или приобретенные нарушения жирового
обмена (гиперлипидемия), инфекционные
болезни (вирусный гепатит, эпидемический
паротит), васкулиты (Шелагуров А.А., 1970;
Топчиашвили З.А., 1977; Boiry
& Sarles,
1978; Jain
& Ranaman,
1978; Izsak
et
al.,
1980).
Одной
из причин панкреатита может быть
интраоперационная травма поджелудочной
железы, при которой выделяется цитокиназа,
активизирующая панкреатические
ферменты (Кузнецов Н.В., 1980; Уткин В.В.,
1980). Аналогичный механизм острого
панкреатита наблюдается при закрытых
травмах живота (Гаджиев А.С. и Байбулатов
Р.Ш., 1977; Зыков Ю.А., 1978). G.
lonescu
et
al.
(1982) описали случаи тяжелого
посттравматического панкреонекроза
при повреждении селезенки и хвоста
поджелудочной железы.
По
данным А.Ф. Черноусова и В.Ю. Мишина
(1991), после 930 радикальных операций
на желудке в 7,8% случаев развился острый
послеоперационный панкреатит. Частота
панкреатита варьировала от 12% при
гастрэктомиях до 5% при резекции желудка
по методу Бильрот-1.
Ю.Ф.
Занозин (1984) диагностировал послеоперационный
панкреатит в 1% случаев после вмешательств
на желчном пузыре и желчных протоках.
Причем у больных старше 60 лет он
обнаруживался в 5 раз чаще, чем у более
молодых. Основной причиной послеоперационного
панкреатита являлась травма большого
дуоденального сосочка или самой железы.
А.А.
Шалимов (1970) отмечает, что в этиологии
острого панкреатита важную роль играют
расстройства симпатической и
парасимпатической иннервации с
последующим рефлекторным спазмом
сосудов. Значение нервного фактора
подтверждают лабораторные и клинические
исследования после ваготомии,
стимуляции блуждающего нерва, а также
биохимические изменения. Так, при
остром панкреатите в первые 3-е суток
резко возрастает уровень ацетилхолина;
активность холинэстеразы снижается;
наблюдается избыток адренолиноподобных
веществ при уменьшении холиномиметиков
(Постолов П.М. и соавт., 1977; Базаревич
Г.Я. и соавт., 1978; Айдаров М.А. и соавт.,
1978).
A.
Gilbert,
E.
Chabrol
(1910) предложили сосудистую теорию
этиопатоге-неза панкреатита. Значение
сосудистого фактора доказано в
экспериментах и подтверждено наблюдениями
клиницистов и морфологов (Руфанов И.Г.,
1925; Воскресенский В.М., 1951; Бойко Ю.Г.,
1964; Rich
& Duff,
1936; Schwarzmann,
1937). Однако Богомолова А.П. (1958) в
экспериментах с перевязкой основных
и мелких артерий не подтвердила
первопричину сосудистого фактора.
Основное значение в развитии панкреонекроза
сосудистый компонент может иметь у
больных с атеросклерозом аорты и ее
ветвей, тяжелой формой гипертонической
болезни. Спазм артерий, тромбоз вен и
артерий, разрыв капилляров, сужение
просвета артерий могут быть как причиной,
так и следствием панкреонекроза.
Нарушение микроциркуляции и
распространенный венозный тромбоз
вызывают снижение толерантности
паренхимы поджелудочной железы к
собственным ферментам и ведут к
возникновению аутолиза (Бойко Ю.Г.,
1970). В норме в состоянии функционального
покоя скорость кровотока в сосудах
железы составляет 20-25 мл/мин/100 г, а в
активном состоянии — в 20-25 раз выше.
Данное количество крови циркулирует
только в капиллярном русле, не попадая
в артериовенозные шунты. Вазодилатация
повышает проницаемость капилляров,
что создает условия для транспорта
больших объемов жидкости. Эти условия
изменяются при атеросклеротическом
поражении сосудов. При остром панкреатите
явления ишемии и некроза усиливаются
за счет активизации кининовой системы.
Трипсин и активные кинины вызывают
резкое повышение проницаемости
капилляров, стаз, блок кровотока по
капиллярам и как следствие — ишемию и
гипоксию, нарушение гемокоагуляции
с диссеминированным внутрисосудистым
свертыванием (Буромская Г.А. и соавт.,
1979; Гостищев В.К. и соавт., 1977; Филин В.И.
и соавт., 1978; Murphy
et
al.,
1977).
Вероятно,
при геморрагическом панкреонекрозе
с бурным началом и обширным поражением
органа данный механизм имеет ведущее
значение.
Работы
А.В. Мартынова (1898), А.И. Абрикосова (1963),
Hoffmann
(1869) способствовали созданию инфекционной
теории острого панкреатита.
Панкреатиту
могут предшествовать такие заболевания,
как брюшной тиф, эпидемический паротит,
инфекция желчевыводящих путей. Микробы,
обитающие в верхнем отделе желудочно-кишечного
тракта, способны вызывать панкреатит
по типу феномена Шварцмана (Кочнев О.С.,
1969). Среди этиологических факторов
важное значение имеет инфекция,
проникающая в протоки поджелудочной
железы из двенадцатиперстной кишки или
желчных протоков. Особое значение этот
фактор имеет у детей. Гудзенко Ж.П.
(1980) наблюдал развитие панкреатита на
фоне бактериальной и вирусной инфекции
— перитонита, пупочного сепсиса, отита,
тонзиллита, ветряной оспы, эпидемического
паротита, гепатита.
Инфекционная
теория нашла экспериментальное
подтверждение: была установлена
зависимость характера поражения
поджелудочной железы от бактериальной
флоры. При введении в ткань поджелудочной
железы гемолитического стрептококка,
вульгарного протея возникал отек
поджелудочной железы без некроза и
тромбоза сосудов. Введение кишечной
палочки вызывало панкреонекроз (Щедренко
Л.Е., 1968; Thai
& Malcs-tina,
1955).
Подводя
итоги изучению 1015 больных острым
панкреатитом, J.M.
Noward
(1983) выделяет следующие его причины:
желчнокаменная болезнь, алкоголизм,
гиперпаратиреоидизм, наследственные
синдромы (гиперлипидемия, цистинурия,
лизинурия), оперативное вмешательство
(послеоперационные панкреатиты),
воздействие химических препаратов
(имуран, стероиды, диуретики), энтериты,
вирусная инфекция, сдавление протока
(травма, опухоль), неизвестные причины
(идиопатический панкреатит). М. Pouyet
et
al.
(1983), анализируя причины панкреатита у
210 больных, установили, что основной его
причиной (41%) былажелч-нокаменная болезнь,
у 18% — алкоголизм, у 10% — операция, у 23%
— неясные причины (идиопатический
панкреатит) и у 9% — другие различные
причины.
По
нашим данным (Атанов Ю.П., 1986), из 395 больных
с верифицированным панкреонекрозом
начало заболевания связано с приемом
алкоголя у 29,6%, с патологией желчных
путей — у 54%. У мужчин прием алкоголя
вызвал приступ заболевания в 92% случаев,
а у женщин основной причиной была
патология желчных путей — 73%. Причиной
жирового панкреонекроза в основном
были заболевания желчных путей — 60%
случаев. Патология двенадцатиперстной
кишки — дуоденостаз, парафа-геральные
дивертикулы — как причина панкреонекроза
обнаружена у 6%
больных.
При
алкогольном панкреатите практически
никогда нет препятствий для оттока
панкреатического сока, но отмечается
гиперсекреция, связанная со
стимулирующим действием алкоголя на
клетки железы. При панкреатите же,
связанном с патологией желчных путей,
практически всегда нарушен отток секрета
в результате блокады устья камнем или
рубцовой стриктурой. У данной категории
больных первая причина (затруднение
оттока) нередко сочетается со второй —
приемом больших количеств со-когонной
пищи. Значение гиперпрессии в этиологии
панкреатита хорошо просматривается
и известно эндоскопистам. Болевой
приступ, а затем и панкреатит (панкреонекроз)
возникает при быстром и избыточном
введении контрастного вещества в
панкреатический проток. То же самое
наблюдается у больных с хронической
дуоденальной непроходимостью, когда
приступ острого панкреатита возникает
почти сразу же после резкого возрастания
давления в просвете двенадцатиперстной
кишки. Описаны случаи, когда стимуляция
моторики двенадцатиперстной кишки, при
механическом препятствии в области
связки Трейтца приводила к возникновению
и бурному течению панкреонекроза со
смертельным исходом (Ступин В.А., 1990).
Таким
образом, врачу приходится иметь дело с
тремя видами острого панкреатита: 1)
алиментарным (алкогольным); 2) билиарным;
3) травматическим (послеоперационным).
В остром периоде заболевания установление
его этиологии возможно при помощи УЗИ
и дуоденоскопии с целью выявления
конкрементов в желчных путях и патологии
большого дуоденального сосочка. После
ликвидации острых явлений ультразвуко-вое
и эндоскопическое исследование
(ретроградная панкреатохолангио-графия)
позволяют установить причину со стороны
желчных путей. Для выявления микролитиаза
необходима специальная методика
поляризационной микроскопии желчи,
предварительно от центрифугированной.
Источник