Классификация острого панкреатита российское общество хирургов
Острый
панкреатит.
Острый
панкреатит –
острое
асептическое воспаление поджелудочной
железы, основу которого составляют
процессы аутоферментативного некробиоза
и некроза органа.
Заболеваемость
острым панкреатитом в последние годы
неуклонно растёт. Больные с этой
патологией составляют около 15-20% в
структуре хирургического стационара.
Острый панкреатит носит тяжёлый
деструктивный характер. Результаты
лечения неутешительны – смертность
составляет 2,0 на 1000 населения.
Острый
панкреатит – полиэтиологическое
заболевание.
Выделяют
4 взаимосвязанные группы причин острого
панкреатита: механические, нейрогуморальные,
токсико-аллергические, алиментарные.
Механические
– все виды виды окклюзии главного
панкреатического протока – вколоченные
камни, рубцовые стриктуры, опухоли,
дуодено-панкреатический рефлюкс.Нейрогуморальные
– нарушения жирового обмена, системные
заболевания сосудов, нарушения
кровообращения.Токсикоаллергические
– инфекционные.Алиментарные
– в т.ч. алкогольные.
Классификация
острого панкреатита по Савельеву с
учётом Атлантской.
По
форме:
1.
Отёчный (интерстициальный) острый
панкреатит.
2.
Панкреонекроз (стерильный).
По
характеру поражения панкреонекроз
бывает:
1.
Геморрагический.
2.
Жировой.
3.
Смешанный.
По
масштабу поражения:
1.
Мелкоочаговый.
2.
Крупноочаговый.
3.
Субтотальный.
4.
Тотальный.
По
течению:
1.
Абортивный.
2.
Прогрессирующий.
3.
Молниеносный.
Периоды
болезни:
1.
Период гемодинамических нарушений
(коллапс, шок) 1-3 суток.
2.
Период недостаточности паренхиматозного
органа 5-7 суток.
3.
Период гнойных осложнений.
Осложнения
острого панкреатита.
1.
Перипанкреатический инфильтрат.
2.
Инфицированный панкреонекроз.
3.
Панкреатогенный абсцесс.
4.
Псевдокисты (инфицированные, стеариновые).
5.
Перитонит – ферментативный, бактериальный.
6.
Септическая флегмона забрюшинной
клетчатки.
7.
Механическая желтуха.
8.
Аррозивные кровотечения.
Патогенез
острого панкреатита.
Под
действием этиологического фактора из
клеток выделяется:
цитокиназа
→ трипсиноген
→ трипсин
→каллекринин
→ кининоген
→ кинин
(брадикинин)
→ нарушениекровоснабжения
→ ишемия
→ выпотеваниежидкостнойчастикровииформенныхэлементов
(геморрагическийпанкреонекроз)
→трипсиноваяфаза.
Из
разрушенных клеток выделяется липаза,
которая активируется желчными кислотами
и воздействует на нейтральные жиры с
образованием жирных кислот, которые
объединяются с Са2+ образуя участки
стеатонекроза (жировой панкреонекроз).
Если выражены оба звена – смешанный
панкреонекроз.
Клиническая
картина.
Основные
симптомы острого панкреатита – боль,
рвота и метеоризм (триада Мондора).
Боль
интенсивная, постоянная, с локализацией
в эпигастрии, иногда в левом подреберье.
Часто она носит опоясывающий характер
(чувство давящего обруча).
Одновременно
с болями развивается многократная,
мучительная, не приносящая облегчения
рвота провоцируемая приёмом пищи или
воды – при этом рвотные массы никогда
не носят застойного характера. Характерна
гипертермия до умеренных цифр, цианоз
лица и конечностей. Цианоз в виде
фиолетовых пятен на лице – симптом
Мондора, пятна цианоза на боковых стенках
живота – симптом Грея Тёрнера, цианоз
околопупочной области – симптом
Грюнвальда.
При
осмотре живота отмечается его вздутие,
пальпация болезненна. Пальпация в
поясничной области- особенно в левом
рёберно-позвоночном углу – симптом
Мейо-Робсона.При пальпации определяется
ригидность мышц передней брюшной стенки,
вплоть до мышечного дефанса при
перитоните. Болезненная резистентность
передней брюшной стенки в проекции ПЖЖ
– симптом Керте.
Симптом
Воскресенского – невозможность
определить пульсацию брюшного отдела
аорты вследствие увеличения ПЖЖ и отёка
забрюшинной клетчатки. Нередко положителен
симптом Щёткина-Блюмберга.
Лабораторная
диагностика:
Строится
на определении уровня α-амилазыкрови,
липазы крови, диастазы мочи. В ОАК
характерен умеренный лейкоцитоз.
Инструментальная
диагностика:
Информативно
УЗИ, КТ, РХПГ, лапароскопия, до сих пор
не утратило актуальности рентгенисследование.
Консервативная
терапия направлена на:
—
подавление секреции поджелудочной
железы, желудка и двенадцатиперстной
кишки;
—
снижение ферментной токсинемии;
—
ликвидация гиповолемии, водно-электролитных
и метаболических расстройств;
—
устранение гипертензии в желчевыводящих
и панкреатических путях;
—
улучшение реологических свойств крови
и минимизация реологических расстройств;
—
борьба с гипоксемией;
—
лечение пареза ЖКТ;
—
купирование болевого синдрома.
Хирургическое
лечение.
При
остром панкреатите показано при развитии
перитонита или других осложнений. В
случае интерстициального панкреатита
или стерильного панкреонекроза
осложнённых ферментативным перитонитом
– показана лапароскопическая санация
и дренирование брюшной полости. Резекцию
ПЖЖ при панкреонекрозе выполняют в
случае полного некроза в области хвоста
или тела ПЖЖ на фоне стабильного состояния
больного (отсутствие признаков шока).
Патологическая
анатомия поджелудочной железы (жировой
панкреонекроз).
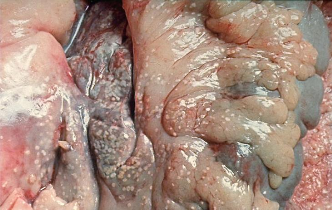
Патологическая
анатомия поджелудочной железы
(гемморагический панкреонекроз).
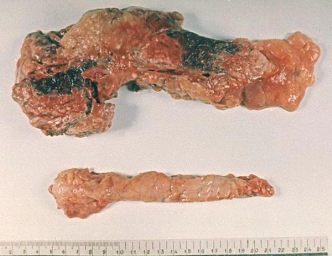
Патологическая
анатомия поджелудочной железы (киста).
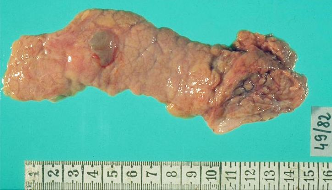
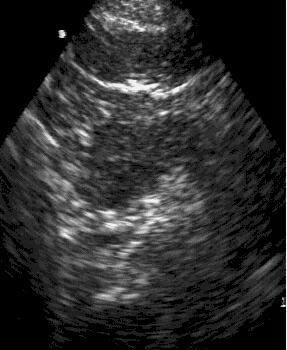
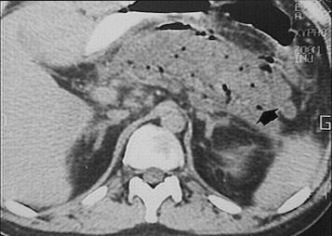
Визуализация
поджелудочной железы при остром
панкреатите. УЗИ.
Компьютерная
томография. Микроабсцессы
поджелудочной железы.
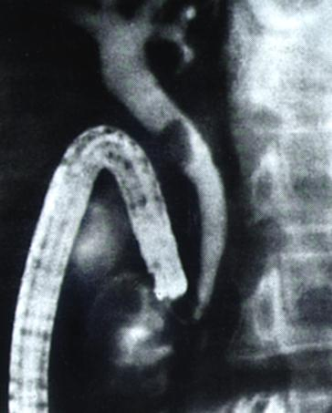
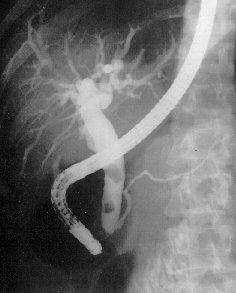
Диагностика
острого панкреатита. ЭРХПГ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Острый панкреатит (ОП) – заболевание, которое характеризуется воспалительным процессом в ткани поджелудочной железы (ПЖ), изначально асептическим, в который могут вовлекаться окружающие ткани.
 На сегодняшний день распространенность ОП составляет более 32 000 человек на 1 млн населения.
На сегодняшний день распространенность ОП составляет более 32 000 человек на 1 млн населения.
Летальность при этом составляет до 3,5% от общего числа заболевших.
Российское общество хирургов разработало клинические рекомендации, которые будут представлены вашему вниманию ниже.
Обратите внимание: при заболевании острый панкреатит клинические рекомендации у детей учитывают особенности детского организма и будут отличаться от приведенных ниже.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Этиология и патогенетические факторы
При заболевании острый панкреатит клинические рекомендации 2019 выделяют две основные этиологические формы: острый алкогольно-пищевой панкреатит, который составляет до 55% всех случаев патологии и острый билиарный (или желчный) панкреатит – 35% случаев.
Билиарная форма заболевания развивается вследствие заброса желчи в протоки ПЖ. Причиной рефлюкса является повышение давления в желчных протоках, связанное с холелитиазом, ростом опухоли, паразитозом или другими причинами.
Развернуть клинрекомендацию «Острый панкреатит у взрослых»
Также следует выделить травматический ОП — на эту форму заболевания приходится 2-4% всех случаев. Травматическая форма заболевания возникает вследствие
повреждения ткани поджелудочной железы, в том числе, интраоперационного.
До 6-8% занимают прочие этиологические формы (ятрогенный, аллергический, сосудистый, аутоиммунный, дисгормональный, возникший на почве заболеваний расположенных рядом органов).
Асептическое воспаление возникает вследствие воздействия на ткани ПЖ ее собственных ферментов: трипсина и химотрипсина, липазы, фосфолипазы А2, и эластазы.
Все эти ферменты относятся к группе первичных факторов агрессии при ОП и их действие приводит к протеолизу белков и разрушению мембран клеток, развитию некроза.
Действие ферментов провоцирует активацию факторов агрессии второго, третьего и четвертого порядков, которые работают уже на клеточном уровне, формируя тканевый ацидоз, угнетение иммунной системы и интоксикацию организма.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Формы заболевания
Воспаление ПЖ, в зависимости от его характера и выраженности может принимать следующие формы:
- отечный (или интерстициальный) панкреатит характеризуется воспалительным отеком ткани ПЖ. Состояние больного существенно не нарушено, местные осложнения и значительные нарушения общего состояния развиваются редко;
- некротическая форма (панкреонекроз) характеризуется участками некроза ткани ПЖ, причем обычно его продолжением становится некротический распад забрюшинной клетчатки. Частота такой формы — до 20% от общей заболеваемости, она отличается тяжелым течением может приводить к смерти больного.
Степени тяжести заболевания
Классификация, разработанная Российским обществом хирургов основывается на известной врачам классификации Атланта–92, а также ее модификациях, разработанных в 2011 и 2012 годах.
В данной классификации выделяют три степени тяжести ОП, которые различаются как степенью поражения ткани ПЖ, так и воздействием воспаления в ней на общее состояние больного:
- Легкой степени протекает в форме отечного панкреатита, панкреонекроз и полиорганная недостаточность не развиваются.
- Средней тяжести характеризуется развитием перипанкриатического инфильтрата, который затем или рассасывается или разрешается с образорванием псевдокисты ПЖ или ее абсцесса.
- Тяжелой степени протекает в форме панкреонекроза с тяжелой полиорганной недостаточностью.
Клиника и диагностика патологии
Клиника напрямую зависит от формы заболевания, его фазы, степени тяжести и того, развилась ли сопутствующая полиорганная недостаточность.
Последнюю принято оценивать по соответствующим показателям шкалы SOFA: набор по этой шкале двух баллов и более говорит о развитии недостаточности.
Как подозрение на заболевание Российское Общество Хирургов рекомендует рассматривать следующую триаду симптомов:
- интенсивная боль в верхней части живота, которая имеет опоясывающий характер или отдает в область спины;
- многократная, не приносящая облегчения рвота;
- напряжение мышц передней брюшной стенки в эпигастральной области.
В ходе физикального обследования больного врач может выявить и другие симптомы: олигурию (выделение менее 250мл мочи в течение последних 12 часов); цианоз, мраморность или гиперемию кожи; понижение систолического АД до 100 мм. рт. ст и ниже; разнообразные признаки энцефалопатии.
При пальпации живота при отечном ОП как правило напряжение мышц отмечается лишь в эпигастрии (симптом Керте), но с прогрессированием процесса и вовлечением в воспалительный процесс брюшины, мышечное напряжение распространяется на всю переднюю часть живота.
Симптом Щеткина-Блюмберга становится положительным также при прогрессировании деструкции ткани ПЖ.
✔ Панкреонекроз: клинический случай в Системе Консилиум
Лабораторные и инструментальные исследования
Для того, чтобы подтвердить диагноз, необходимо взять развернутый клинический анализ крови, биохимический анализ крови, если выполняется хирургическое вмешательство — проводят бактериологию выпота, полученного из брюшной полости.
Визуализировать ПЖ можно при помощи ультразвукового исследования, реже применяется КТ.
Лечебные мероприятия
Все больные с ОП подлежат лечению в условиях хирургического отделения клиники из-за высокого риска возникновения осложнений.
При среднетяжелом (тяжелом) ОП, когда развивается панкреонекроз, клинические рекомендации подразумевают лечение в палате интенсивной терапии.
При ОП легкой степени тяжести применяется в основном консервативная терапия. Она подразумевает классическую триаду «голод, холод (на верх живота) и покой (постельный режим)».
Кроме того, показана эвакуация содержимого желудка через зонд, введение спазмолитических и обезболивающих препаратов, а также внутривенные инфузии, которые рекомендуется дополнить мочегонными для активации диуреза.
Целесообразно дополнить такую терапию препаратами, подавляющими выработку ферментов ПЖ.
При ОП средней степени тяжести лечение также в основном консервативное. Описанную выше основную терапию дополняют специализированной — реологической, антиоксидантной и антигипоксантной.
По показаниям может быть выполнена санационная лапароскопия для эвакуации токсического экссудата или проведен лапароцентез.
Также проводятся мероприятия по купированию полиорганной недостаточности.
При тяжелом ОП основным видом лечения становится интенсивная терапия. Проводится весь комплекс мер по купированию полиорганной недостаточности и специализированное лечение.
Протоколы лечения легкого и среднетяжелого ОП дополняются плазмаферезом, гемофильтрацией, назогастральным и назогастроинтестинальным зондированием, противотромботическими препаратами.
Учитывая значительный болевой синдром рекомендована эпидуральная блокада.
В первые 3 дня заболевания применяются антибиотики для профилактики инфекционных осложнений.
Рекомендовано хирургическое вмешательство, по возможности миниинвазивное, направленное на дренирование и санацию некротических полостей в ткани ПЖ.

Источник
РОССИЙСКОЕ ОБЩЕСТВО ХИРУРГОВ
АССОЦИАЦИЯ ГЕПАТОПАНКРЕАТОБИЛИАРНЫХ ХИРУРГОВ СТРАН СНГ
РОССИЙСКОЕ ОБЩЕСТВО СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ
Диагностика и лечение острого панкреатита
(Российские клинические рекомендации)
Приняты на совместном заседании Российского общества хирургов и Ассоциации гепатопанкреатобилиарных хирургов стран СНГ, совещание главных хирургов Северо-Западного Федерального Округа по рассмотрению вопроса национальных клинических рекомендаций по диагностике и лечению острого панкреатита
г. Санкт-Петербург, 30 октября 2014 г.
2014
код МКБ – 10 – К85
ВВЕДЕНИЕ
В последние десятилетия усилиями мировых и национальных профессиональных сообществ создается огромное число клинических протоколов (рекомендаций) по проведению диагностических исследований, лечебной помощи и профилактике заболеваний. Это новый шаг в организации медицинской деятельности, потому что позволяет врачу использовать только достоверно проверенные, научно доказанные методы, средства и технологии.
Такие доказательства базируются на многоцентровых исследованиях, проведенных по нормам надлежащей клинической практики (GCP), метаанализах литературных данных. Поэтому те положения клинических рекомендаций, которые имеют высокий уровень доказательности требуют неукоснительного исполнения.
Они позволяют оптимизировать последовательность действий медицинского персонала на всех этапах медицинской помощи, а также принятие решений в выборе методов диагностики, места и характера лечения, назначения лекарственных средств исходя из научно обоснованных доказательств их эффективности и безопасности для больных. В этом отношении клинические рекомендации можно рассматривать как пошаговую инструкцию, выполнение которой должно обеспечивать наиболее высокое качество лечебной помощи, независимо от того, где и кем она оказывается.
Практикующему врачу клинические рекомендации помогают не только делать выбор в пользу наиболее эффективных методов или способов лечения, но и обратить внимание на методы с недоказанной эффективностью, а также опасные или просто бесполезные методы или средства.
Клинические рекомендации – постоянно обновляемый документ и нуждаются в регулярном пересмотре, дополнениях, связанных с появлением новых знаний, доказательств, технологий и средств. Поэтому они должны быть обязательным элементом учебных программ и непрерывного медицинского образования.
Определение и классификация
Острый панкреатит – это первоначально асептическое воспаление поджелудочной железы, при котором возможно поражение окружающих тканей и отдаленных органов, а также систем.
Классификация острого панкреатита
Российского общества хирургов – 2014г.
Разработана с учётом классификации Атланта–92 и её модификаций, предложенных в г. Кочин в 2011г (Международная Ассоциация Панкреатологов, International Association of Pancreatology) и Международной рабочей группой по классификации острого панкреатита (Acute Pancreatitis Classification Working Group) в 2012г.
1. Острый панкреатит лёгкой степени. Панкреонекроз при данной форме острого панкреатита не образуется (отёчный панкреатит) и органная недостаточность не развивается.
2. Острый панкреатит средней степени. Характеризуется наличием либо одного из местных проявлений заболевания: перипанкреатический инфильтрат, псевдокиста, отграниченный инфицированный панкреонекроз (абсцесс), – или/и развитием общих проявлений в виде транзиторной органной недостаточности (не более 48 часов).
3. Острый панкреатит тяжёлой степени. Характеризуется наличием либо неотграниченного инфицированного панкреонекроза (гнойно-некротического парапанкреатита), или/и развитием персистирующей органной недостаточности (более 48 часов).
Диагноз острого панкреатита лёгкой, средней или тяжёлой степени устанавливается по факту законченного случая заболевания.
Этиологические формы острого панкреатита
1. Острый алкогольно-алиментарный панкреатит – 55% .
2. Острый билиарный панкреатит (возникает из-за желчного рефлюкса в панкреатические протоки при билиарной гипертензии, которая возникает, как правило, вследствие холелитиаза, иногда – от других причин: дивертикул, папиллит, описторхоз и т. д.) – 35%.
3. Острый травматический панкреатит (вследствие травмы поджелудочной железы, в том числе операционной или после ЭРХПГ) 2 – 4 %.
4. Другие этиологические формы причины: аутоиммунные процессы, сосудистая недостаточность, васкулиты, лекарственные препараты (гипотиазид, стероидные и нестероидные гормоны, меркаптопурин), инфекционные заболевания (вирусный паротит, гепатит, цитомегаловирус), аллергические факторы (лаки, краски, запахи строительных материалов, анафилактический шок), дисгормональные процессы при беременности и менопаузе, заболевания близлежащих органов (гастродуоденит, пенетрирующая язва, опухоли гепатопанкреатодуоденальной области) – 6 – 8%.
Патогенез
Ведущая роль в патогенезе токсемии при остром панкреатите принадлежит ферментам поджелудочной железы: трипсин, липаза, фосфолипаза – А2, лизосомным ферментам, которые вызывают окислительный стресс, липидный дистресс-синдром, тромбоз капилляров, гипоксию, ацидоз, гиперметаболизм, повреждение мембран клеток и эндотелия.
Первичные факторы агрессии:
а) ферменты поджелудочной железы: трипсин, химотрипсин, вызывают протеолиз белков тканей.
б) фосфолипаза А2 разрушает мембраны клеток
в) липаза гидролизует внутриклеточные триглицериды до жирных кислот и, соединяясь с кальцием, приводит к липолитическому некрозу в поджелудочной железе, забрюшинной клетчатке и брыжейке тонкой и толстой кишки.
г) эластаза разрушает стенку сосудов и межтканевые соединительнотканные структуры, что приводит к некрозу.
Вторичные факторы агрессии:
Ферменты поджелудочной железы активируют калликреин – кининовую системы с образованием биологически активных веществ: брадикинин, гистамин, серотонин, которые приводят к увеличению сосудистой проницаемости, нарушениям микроциркуляции, отеку, повышенной экссудации и микротромбозу, ишемии, гипоксии и ацидозу тканей.
Третичные факторы:
Макрофаги, мононуклеарные клетки, нейтрофилы на фоне нарушений микроциркуляции, СВР, гипоксии продуцируют цитокины ( интерлейкин 1,6 и 8, фактор некроза опухоли, фактор активации тромбоцитов, простагландинов, тромбоксана, лейкотриенов, оксида азота, угнетению иммунного статуса.
Факторы агрессии четвертого порядка:
Цитокины, ферменты, метаболиты различной природы, образующиеся в поджелудочной железе, жировой клетчатке, стенке кишечника, брюшной полости увеличивают проницаемость стенки кишки, происходит транслокация кишечной флоры, способствуют поступлению токсинов в портальный и системный кровоток и лимфатическое русло с поражением органов мишеней: печени, легких, почек, сердца, мозга, кишечника, слизистых желудка и кишечника.
Факторы агрессии и органные дисфункции создают синдром «взаимного отягощения».
Определение начала острого панкреатита
Типичный болевой синдром возникает при остром панкреатите всегда. Обычно он интенсивный, стойкий, не купируется спазмолитиками и анальгетиками. Начало острого панкреатита должно определяться по времени появления абдоминального болевого синдрома, а не по времени поступления больного в стационар. Выявить момент начала заболевания можно при тщательном сборе анамнеза. При переводе больного из одного стационара в другой (например, из ЦРБ в областную больницу) началом заболевания следует считать время появления болевого синдрома при первичном обращении за медицинской помощью.
Фазы острого панкреатита
Отечный (интерстициальный) панкреатит по частоте занимает 80-85% в структуре заболевания. Характеризуется легкой степенью тяжести заболевания и редким развитием локальных осложнений или системных расстройств, фазового течения не имеет.
Некротический панкреатит (панкреонекроз) встречается у 15-20% больных, клинически всегда проявляется средней или тяжёлой степенью заболевания, имеет фазовое течение заболевания с двумя пиками летальности – ранней и поздней. После ранней фазы, которая обычно продолжается в течение первых двух недель, следует вторая или поздняя фаза, которая может затягиваться на период от недель до месяцев. Целесообразно рассматривать эти две фазы раздельно, так как каждой фазе соответствует определённая клиническая форма, и, следовательно, определённый лечебно-диагностический алгоритм.
I фаза – ранняя, в свою очередь подразделяется на два периода:
— IА фаза, как правило, первая неделя заболевания. В этот период происходит формирование очагов некроза в паренхиме поджелудочной железы или окружающей клетчатке различного объёма и развитие эндотоксикоза. Эндотоксикоз проявляется легкими или глубокими системными нарушениями в виде органной (полиорганной) недостаточности. Максимальный срок формирования некроза в поджелудочной железе обычно составляет трое суток, после этого срока он в дальнейшем не прогрессирует. Однако при тяжёлом панкреатите период его формирования гораздо меньше (как правило, 24-36 часов). В брюшной полости происходит накопление ферментативного выпота (ферментативные перитонит и парапанкреатит), который является одним из источников эндотоксикоза. Средняя степень тяжести течения заболевания проявляется преходящей дисфункцией отдельных органов или систем. При тяжёлых формах заболевания в клинической картине могут преобладать явления органной (полиорганной) недостаточности: сердечно-сосудистой, дыхательной, почечной, печеночной и др.
— IВ фаза, как правило, вторая неделя заболевания. Характеризуется реакцией организма на сформировавшиеся очаги некроза (как в поджелудочной железе, так и в парапанкреальной клетчатке). Клинически превалируют явления резорбтивной лихорадки, формируется перипанкреатический инфильтрат.
| Из за большого объема этот материал размещен на нескольких страницах: 1 2 3 4 5 |
Источник



