Казахстан что такое панкреатит
- Описание патологии
- Классификация и виды
- Причины
- Симптомы
- Осложнения
- Диагностика
- Лечение
- Профилактика
Поджелудочная железа расположена позади желудка, ее проток открывается в 12-перстную кишку. Панкреатит – заболевание, вызванное воспалительным процессом в тканях этого органа.
Описание патологии
Поджелудочная железа выполняет две основные функции:
- выработка пищеварительных ферментов, которые по протокам попадают в 12-перстную кишку, где активируются и участвуют в расщеплении белков и жиров;
- секреция гормонов – инсулина и глюкагона, которые выделяются в кровь и регулируют уровень глюкозы.
Если проходимость протоков по какой-либо причине нарушается, давление панкреатического сока в них повышается. Происходит повреждение клеток железы. При остром панкреатите запускается механизм «самопереваривания» тканей. Результатом хронически текущего воспаления становится постоянный дефицит пищеварительных ферментов, замещение железистых клеток соединительной тканью, с последующим ослаблением не только внешнесекреторной функции, но и выработки гормонов.
Классификация и виды
Создано множество классификаций панкреатита по разным признакам.
В соответствии с международной классификацией болезней выделяют:
- острый панкреатит (код МКБ-10 К85);
- хронический панкреатит алкогольного происхождения (код МКБ-10 К86.0);
- другие хронические панкреатиты (код МКБ-10 К86.1).
Варианты острого панкреатита:
- отечный с быстро развившимся нарушением функции железы;
- некротический (панкреонекроз) – более тяжелая форма, сопровождающаяся распадом тканей органа под влиянием собственных ферментов.
Виды хронического воспалительного процесса поджелудочной железы:
| Разновидность | Причина | Особенности |
| Обызвествляющий (кальцифицирующий) | Употребление алкоголя | Хроническое повреждение мельчайших панкреатических протоков вызывает образование в них пробок, постепенно обызвествляющихся |
| Обструктивный | Желчнокаменная болезнь, опухоль, рубцовая деформация | Возникает при сдавлении крупных протоков; клетки повреждаются вторично вследствие повышения внутрипротокового давления |
| Паренхиматозно-фиброзный | Аутоиммунный процесс, рецидивирующее воспаление | Встречается редко, сопровождается распространенным поражением железистых клеток |
Хронический панкреатит может протекать бессимптомно, но чаще наблюдается чередование ремиссий и обострений. Во время ремиссии пациент не предъявляет жалоб. Обострение хронического воспалительного процесса сопровождается возникновением симптомов болезни.
Причины
Заболевание возникает под действием таких факторов:
- в 60% случаев причина панкреатита – употребление алкоголя; однако заболевание развивается лишь у 5 – 7% пьющих людей, что обусловлено генетической предрасположенностью к нему;
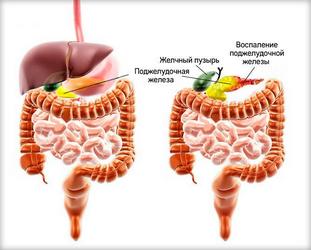
- желчнокаменная болезнь, хронический холецистит и другие состояния, сопровождающиеся застоем желчи;
- рубцовая деформация 12-перстной кишки, опухоль Фатерова соска, то есть механические препятствия для выхода панкреатического сока в кишечник;
- муковисцидоз – генетическое заболевание с нарушением секреторной активности желез, сопровождается поражением органов дыхания;
- нарушения липидного обмена, проявляющиеся повторными эпизодами острого воспаления;
- аутоиммунные заболевания (первичное поражение поджелудочной железы, синдром Шегрена, первичный билиарный цирроз, склерозирующий холангит);
- некоторые лекарства – азатиоприн, фуросемид, тетрациклины, препараты эстрогенов, преднизолон, метронидазол и другие.
Панкреатит у детей часто связан с патологией строения желчевыводящих путей и поджелудочной железы, как врожденной, так и приобретенной (описторхоз). Нередко причиной болезни у ребенка становится тупая травма живота. Определенную роль играют инфекции – герпес, мононуклеоз, паротит, сальмонеллез.
Симптомы
Ведущий симптом панкреатита – боль в верхнем отделе живота разной интенсивности. Она может возникнуть внезапно или развивается постепенно. Нередко этот признак появляется через некоторое время после приема пищи или спиртных напитков.

Признаки острого воспаления железы:
- внезапная боль в верхнем отделе живота с иррадиацией в поясницу, межлопаточную область;
- сильная тошнота и упорная рвота;
- усиление болевого синдрома после еды;
- чувствительность брюшной стенки при прикосновении;
- лихорадка, озноб, плохое самочувствие, слабость.
Симптомы хронической формы панкреатита:
- непостоянные боли в верхней части живота, усиливающиеся через 2 – 6 часов после приема пищи; после употребления спиртных напитков приступ панкреатита может развиться через 2 – 3 дня;
- постепенное снижение веса, сначала вызванное уменьшением употребления пищи из-за страха болей, а затем связанное с ухудшением усвоения питательных веществ;
- маслянистый стул с неприятным запахом, связанный с выделением непереваренных белков и жиров.
При разрушении 80% железистых клеток развивается вторичный сахарный диабет.
Осложнения
Панкреатит может сопровождаться такими осложнениями:
- застой желчи с появлением болей в правом подреберье, тошноты, горечи во рту, образованием желчных камней;
- инфекционные заболевания – гнойное воспаление желчных протоков, перитонит, сепсис;
- образование крупных полостей в ткани поджелудочной железы;
- кровотечение, вызванное повреждением пищевода, язвой желудка или 12-перстной кишки;
- тромбоз вен печени и селезенки;
- плеврит – скопление жидкости в полости вокруг легких, асцит – выпот в брюшной полости;
- сдавление или сужение просвета 12-перстной кишки, ухудшение ее проходимости;
- гипогликемический криз – состояние, вызванное недостатком глюкагона, проявляющееся резкой слабостью, мышечной дрожью, потливостью, сердцебиением, нарушением сознания;
- рак поджелудочной железы.
Диагностика
Для подтверждения диагноза «панкреатит», помимо анализа жалоб, истории болезни, осмотра пациента, врачи используют методы лабораторной и инструментальной диагностики.
Анализы
В анализе крови при тяжелом воспалительном процессе в железе выявляются неспецифические изменения: увеличение числа лейкоцитов, повышение СОЭ. Такие нарушения регистрируются при остром течении и в трети случаев обострения болезни. У остальных пациентов изменений в анализе крови нет.
Главный биохимический признак болезни – появление в крови и моче большого количества фермента, необходимого для расщепления крахмала. Это фермент амилаза; при исследовании мочи его называют диастазой. Кроме этого, нарастает концентрация и других панкреатических ферментов: липазы, фосфолипазы А2, трипсина, эластазы.
Дополнительные биохимические признаки панкреатита:
- увеличение содержания билирубина и трансаминаз;
- нарастание уровня фибриногена – признак усиления свертываемости крови;
- повышение концентрации глюкозы и мочевины.
Обнаружение ферментов в крови наблюдается при остром течении болезни и обострении хронической формы патологии. У многих больных анализы остаются в норме. Поэтому основная роль в диагностике заболевания, особенно его хронических форм, принадлежит инструментальным исследованиям.
Дополнительное значение для выявления внешнесекреторной недостаточности, то есть нехватки пищеварительных ферментов, имеет копрограмма – исследование кала. В фекалиях обнаруживаются мышечные волокна, нейтральные жиры, крахмальные зерна.
Инструментальные методы
Для диагностики острого панкреатита преимущество имеет компьютерная или магнитно-резонансная томография. Они дают возможность обнаружить разрушение железистых клеток, отек тканей. Подтверждают диагноз путем лапароскопии.
Методы диагностики хронического воспаления поджелудочной железы:
- рентгенография: выявляются мелкие скопления кальция в панкреатических протоках;
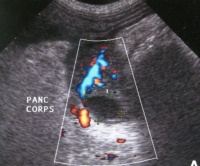
- УЗИ: у 70% больных определяется повышение плотности ткани, неровные очертания, изменение размеров, деформированные протоки;
- компьютерная томография: полезна при псевдоопухолевой и кистозной формах болезни и для диагностики злокачественной опухоли;
- МРТ: помогает в диагностике фиброза железы, то есть диффузного разрастания в ней соединительной ткани;
- магнитно-резонансная холангиопанкреатография: неинвазивный метод без лучевой нагрузки, позволяющий создать подробное изображение общего желчного и панкреатических протоков, полезен для обнаружения конкрементов, пороков развития;
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) – исследование, включающее наполнение протоков железы контрастом через введенный в 12-перстную кишку эндоскоп и тонкий катетер; показано лишь в тяжелых случаях заболевания и подозрении на рак;
- эндоскопическая ультрасонография – современный метод УЗИ в комплексе с эндоскопией, информативен для диагностики мелких конкрементов и опухолей;
- ЭФГДС – эндоскопическое исследование пищевода, желудка и 12-перстной кишки для выявления сопутствующих заболеваний – рефлюкс-эзофагита, язвенной болезни, дуоденита;
- ангиография – введение контраста для изучения сосудистой сети органа, обычно проводится при одновременном увеличении селезенки для исключения портальной гипертензии.
Лечение
Воспаление поджелудочной железы может быть вызвано разными причинами, иметь разные симптомы и лечение. Чтобы узнать, как лечить панкреатит в каждом случае, необходимо обследование у гастроэнтеролога.
Диета
Всем пациентам с панкреатитом показано лечебное питание.
Во время обострения рекомендуется отказ от пищи на 1 – 2 дня, затем постепенно вводится несладкий чай, сухарики, жидкие каши на воде, суп-пюре, омлет.
В течение ремиссии полезно ограничить в питании содержание жиров и углеводов. Предпочтение отдают запеченным или паровым блюдам. Есть необходимо 6 раз в день теплую пищу.
Полезные продукты:
- нежирное мясо, птица, рыба;
- овсяная каша;
- омлет;
- соевые продукты;
- картофель.
Какие продукты при панкреатите следует исключить:
- вызывающие вздутие живота (черный хлеб, бобовые, виноград);
- содержащие грубую клетчатку (сырые овощи и фрукты, цельнозерновые каши);
- стимулирующие выработку пищеварительных ферментов (наваристые супы, жареные блюда, специи, пряности, копченые, соленые продукты).
Лечение острого панкреатита
При остром панкреатите требуется госпитализация. Лечение нередко проводится в отделении реанимации. Проводится интенсивная инфузионная терапия (внутривенное введение растворов для снятия интоксикации) и обезболивание. Длительность приступа составляет несколько дней.
При некротической форме проводится хирургическая операция, направленная на удаление отмерших тканей. Если приступ вызван желчнокаменной болезнью, хирурги удаляют желчный пузырь. В результате воспаление поджелудочной железы стихает.
Лечение хронического панкреатита
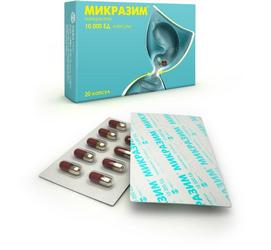
В терапии используются препараты, замещающие ферментативную функцию железы. Микразим – современное лекарственное средство, содержащее панкреатин. Это вещество замещает недостающие ферменты – липазу, амилазу, протеазу. Защита микрочастиц лекарства от действия кислой среды желудка позволяет препарату быстро проникать в 12-перстную кишку. Ферментную терапию проводят длительно, что позволяет организму нормально усваивать питательные вещества. Одновременно пациент должен соблюдать диету и прекратить употребление алкоголя.
При развитии обострения панкреатита назначаются средства, угнетающие функцию поджелудочной железы.
Если заболевание связано с нарушением проходимости выводных протоков железы, для его устранения может потребоваться хирургическое вмешательство. Показания к операции при хроническом панкреатите:
- постоянные, ничем не облегчающиеся боли;
- псевдокиста или закупорка общего желчного протока, не поддающиеся эндоскопическому лечению;
- подозрение на рак железы;
- постоянная рвота, стойкое снижение веса.
Профилактика
Главный способ профилактики панкреатита у взрослых – ограничение употребления спиртных напитков. Для предотвращения болезни у детей рекомендуется правильное питание с ограничением раздражающих продуктов, фаст-фуда, а также предупреждение травматизма.
Вторичная профилактика, то есть предупреждение рецидивов, обострений и осложнений, включает:
- отказ от употребления спиртных напитков;
- лечение холецистита, желчнокаменной болезни;
- постоянный прием ферментных препаратов и соблюдение диеты.
При соблюдении таких условий панкреатит не приводит к тяжелым последствиям, его прогноз для жизни благоприятный.
Важно: перед применением ознакомьтесь с инструкцией или проконсультируйтесь с лечащим врачом.
Источник
Острый панкреатит — очень опасное заболевание, в основе которого лежит полное или частичное самопереваривание (некроз) поджелудочной железы.
В поджелудочной железе вырабатываются основные ферменты, полностью расщепляющие белки, жиры и углеводы пищи. В норме в железе эти ферменты находятся в неактивном состоянии, а активируются только, попав в просвет кишки; при этом катализаторами (активаторами) панкреатических ферментов служат желчь и кишечный сок.
При остром панкреатите вследствие тех или иных причин происходит активация ферментов в самой поджелудочной железе. Они-то и повреждают тканевые структуры органа. К развитию острого панкреатита ведут такие патологические процессы, как перевозбуждение секреции железы, расстройства оттока панкреатического сока, а также изменение его химических свойств (повышение вязкости). В зависимости от наличия и сочетания тех или иных факторов врачи следующим образом подразделяют острые панкреатиты по их происхождению:
1) панкреатит пищевого и алкогольного происхождения; в основном в этой группе действует фактор перевозбуждения секреции; отчасти при сильной алкогольной нагрузке — фактор повышения вязкости панкреатического сока, вызванного алкоголем; преимущественно встречается у мужчин, в молодом и зрелом возрасте;
2) билиарный, т. е. связанный с заболеваниями желчевыводящих путей, панкреатит — большинство случаев связано с желчнокаменной болезнью; в основе лежит фактор закупорки протоков с нарушением оттока панкреатического сока и последующей активацией ферментов желчью; встречаются сочетанные формы заболевания (острый холецисто- и холангиопанкреатит — сочетания с острым холециститом или холангитом); наблюдается преимущественно у женщин, в любом возрасте;
3) гастрогенный панкреатит — развивается на почве хронических заболеваний желудка и двенадцатиперстной кишки (гастрит, язва, дивертикул и др.), сочетании факторов — гиперсекреция при язвах, нарушение оттока сока при дивертикулах, иногда-прямое повреждение поджелудочной железы при пенетрирующих язвах; несколько чаще встречается у мужчин, в молодом и зрелом возрасте;
4) панкреатит сосудистого (ишемического) происхождения; в основе лежит ухудшение кровоснабжения поджелудочной железы при атеросклерозе, артериальной гипертензии, аневризмах аорты и т. п.; наблюдается в пожилом и старческом возрасте;
5) инфекционный панкреатит — возникает при поражении поджелудочной железы микробными и вирусными ядами при некоторых инфекциях — гепатите, сыпном тифе, паротите (свинке); чаще поражаются молодые люди или дети (паротит);
6) токсико-аллергический панкреатит — вызывается немикробными ядами (токсинами) с участием фактора аллергии; наблюдается при воздействии солей тяжелых металлов, органических веществ (краски, растворители и т. п.), некоторых лекарств (гормоны, противоопухолевые препараты) и др.; может встречаться в любом возрасте;
7) панкреатиты при врожденном патологическом состоянии поджелудочной железы (узкие протоки, неправильное расположение и т. п.), а также при заболеваниях щитовидной и паращитовидных желез; сюда же относится панкреатит при муковисцидозе — заболевании, для которого характерна повышенная вязкость соков организма, в том числе и панкреатического; встречается в детском и молодом возрасте;
8) травматический и послеоперационный панкреатит — связаны как с непосредственной механической травмой поджелудочной железы, так и с сопутствующими обстоятельствами (острой кровопотерей и шоком при множественных повреждениях, их осложнениями, операционным стрессом, действием наркоза и т. п.); близки к этой группе острые панкреатиты при отравлениях, у обожженных и т. д.
Независимо от происхождения, острый панкреатит развивается однотипно. В самопереваривании железы участвует набор агрессивных ферментов, расщепляющих белки (трипсин, химотрипсин, пептидазы), жиры (липаза и фосфолипаза) и углеводы (амилаза). Их действие вначале проявляется отеком, при котором ткань органа «распухает» — отечный панкреатит. При нетяжелых формах этим все и ограничивается, при лечении отек проходит без серьезных последствий. При более тяжелых формах прогрессирующий отек приводит к сдавлению питающих орган сосудов и образованию очагов некроза — некротический панкреатит. Объем некроза может быть небольшим при среднетяжелой форме (мелкоочаговый некроз), значительным при тяжелой (крупноочаговый Некроз) и тотальным при так называемых «молниеносных», смертельных формах, когда омертвевает вся или почти вся поджелудочная железа.
Таким образом, судьба больного с острым панкреатитом во многом определяется объемом некроза поджелудочной железы. При этом наиболее часто встречаются легкие формы; чем тяжелее панкреатит, тем реже он встречается. Поэтому общая летальность при этом заболевании всего 4-5%, но число случаев тяжелых форм с течением времени не уменьшается, так как заболеваемость панкреатитом растет. Раньше, в начале века, умирали практически все пациенты с некрозом поджелудочной железы; теперь, в конце века, умирают примерно половина таких больных. Чтобы добиться этого, применяется сверхинтенсивное и дорогое лечение, разработка которого к настоящему времени еще не завершена.
Патологический процесс при остром панкреатите имеет разное содержание в разные сроки от начала заболевания.
В связи с этим выделяют 4 периода болезни:
1) ранний, или ферментативный; отек и некроз железы первично вызваны активацией ферментов; продолжается первые 5-7 суток; процесс при тяжелых формах сопровождается поражением не только самой поджелудочной железы, но и окружающих железу органов, брюшины (перитонит), но также всасыванием в кровь ферментов и продуктов распада тканей, т. е. интоксикацией (отравлением организма); при тяжелой степени ферментной интоксикации отмечается множественное поражение органов — сердца, легких, почек, головного мозга; смерть больных с молниеносным панкреатитом и половины больных группы «В» отмечается именно в эти сроки;
2) реактивный период; если организм справляется с ферментной интоксикацией, то при наличии очагов некроза наступает реакция окружающих тканей на них; основной процесс — панкреатический инфильтрат (прощупываемый конгломерат в зоне поджелудочной железы); основной симптом — лихорадка (вызвана продуктами рассасывания некроза); основные осложнения — со стороны желудка (острые язвы) из желчевыводящих путей (желтуха вызвана сдавлением протоков); период продолжается с 7-го по 10-14-й день, т. е. во вторую неделю заболевания; чем тяжелее панкреатит, тем этот период быстрее заканчивается и переходит в следующую фазу;
3) период гнойных осложнений — с 10-14-го дня от начала заболевания; очаги некроза подвергаются инфицированию и нагноению, при этом мертвые ткани отделяются от живых с образованием секвестров; процесс сопровождается гнойной интоксикацией, как при любых острых воспалениях; нагноение захватывает не только и не столько саму железу, но и окружающую орган жировую ткань; образуются гнойники и флегмоны, сначала вокруг поджелудочной железы, а потом — гнойные затеки в отделенные от железы отделы живота; гной может прорваться в плевральные полости, в брюшную полость; гной разъедает кровеносные сосуды, вызывая труднооста-новимые внутренние кровотечения; он может повредить и стенки желудка и кишечника с образованием свищей; наконец, в этом периоде наблюдается и общее заражение крови — сепсис;
4) если лечение прошло успешно, то наступает период исходов острого панкреатита; при легких формах восстановление происходит быстро (2-3 недели) и без осложнений; среднетяжелые формы восстанавливаются вместе с рассасыванием инфильтрата (1-2 месяца); при этом в половине случаев исходом такого острого панкреатита является переход в хронический панкреатит; тяжелые формы при восстановлении проходят фазу истощения со снижением иммунитета и ухудшением заживления тканей; в этой фазе наблюдается выпадение волос, сопутствующие инфекции (мочевых путей, легких), пролежни, тромбофлебиты, расстройства психики (астения, депрессия) и т. п.; если все обходится хорошо, то исходами тяжелого острого панкреатита являются либо киста поджелудочной железы, либо хронический панкреатит; к норме поджелудочная железа уже не приходит никогда.
Больные с острым панкреатитом нуждаются в срочной госпитализации, срочном больничном обследовании и лечении.
Симптомы острого панкреатита.
Острый панкреатит начинается с панкреатической колики. Напомним, что в начале заболевания наблюдаются очень сильные «опоясывающие» боли в верхних отделах живота (подложечная область и подреберья) и иррадиацией в обе лопатки или в левую ключицу, в задние отделы левых нижних ребер. Безболевые формы острого панкреатита практически не встречаются. Длительность сильных болей -1-3 дня; боли постепенно уменьшаются и становятся тупыми, ноющими; держатся около недели.
Важным симптомом острого панкреатита является рвота, причем повторная, мучительная, не приносящая облегчения. Рвота отмечается как в начале заболевания, в фазе колики, так и при развитии осложнений (при панкреатическом инфильтрате, острых язвах желудка, нагноении вокруг железы).
При остром панкреатите практически всегда отмечается учащение пульса — тахикардия, вызванная интоксикацией. При этом при «чистом» панкреатите вначале температура тела нормальная. Ранняя лихорадка наблюдается лишь при сочетанных формах (острый холецистопанкреатит и холангиопанкреатит). При развитии осложнений (инфильтраты, гнойники и др.) температура тела повышается, примерно с 3-5-го дня болезни: выраженность лихорадки говорит о степени воспалительной реакции. При нагноении наблюдается лихорадка с ознобами.
Вначале при осмотре живота у больного с острым панкреатитом наблюдается его вздутие. Оно сочетается с задержкой стула и газов. При легких формах вздутие незначительно; имеется лишь болезненность в подложечной области и левом подреберье. При среднетяжелых и тяжелых формах врачом определяются (50% случаев) признаки перитонита.
На 5-й день и позже в подложечной области может определяться малоболезненное образование — инфильтрат. Наиболее часто определяется при среднетяжелых и тяжелых формах; при отечной — не встречается. В эти сроки может развиваться и другое осложнение — оменто-бурсит (скопление жидкости вокруг поджелудочной железы) в виде плотного, тугого «мячика». Половина таких оментобурситов рассасываются, четверть — делаются хроническими (переход в кисту), четверть — нагнаиваются и требуют операции.
При анализе крови вначале отмечаются признаки ее сгущения (вызваны большими потерями жидкости при панкреатите). Они проявляются в увеличении концентрации гемоглобина (до 140-150 г/л), числа эритроцитов (до 4,5…5,2 х 1012/л) и уменьшением СОЭ (до 1-3 мм/ч). В дальнейшем эти показатели нормализуются и сменяются типичным воспалительным синдромом (лейкоцитоз, изменения лейкоцитарной формулы, увеличение СОЭ), который наиболее выражен в периоде гнойных осложнений. При длительном и тяжелом нагноении падают концентрация гемоглобина и число эритроцитов (токсическая анемия). При сепсисе и гнойном истощении может падать лейкоцитоз и число лимфоцитов в крови (до 5-10%), что является плохим признаком.
При анализе мочи изменения появляются лишь при тяжелых формах и означают токсическое поражение почек. Снижается суточное количество мочи (норма — 1500 мл). В моче появляются белок, эритроциты, цилиндры, почечный эпителий. В острой фазе тяжелого панкреатита в моче находят сахар (это не означает истинного диабета), иногда, при желтухе — желчный пигмент (уробилин). Специфическим признаком острого панкреатита является увеличение активности амилазы мочи (диастазы) выше 160 мл/(мгс), но этот признак определяется только в ферментативной стадии панкреатита.
Увеличение активности панкреатических ферментов (амилаза, трипсин, липаза) в ферментной стадии панкреатита более убедительно проявляется при биохимическом исследовании крови. Наиболее часто исследуют активность амилазы, которая в норме не должна превышать 9 мг/(мл-с), или 29 г/(л-ч), или, по анализу в модификации Кинга — 200 усл. ед. О тяжести панкреатита свидетельствует не столько степень, сколько длительность повышения активности амилазы в крови.
В большинстве случаев острого панкреатита наблюдается временное увеличение концентрации сахара крови выше 5,5 ммоль/л. Повышение концентрации билирубина выше 20 мкмоль/л (желтуха) говорит либо о поражении желчных путей (сдавление, холангит), либо о токсическом поражении печени; последнее чаще наблюдается при тяжелом панкреатите.
Очень важно определить концентрацию мочевины в крови — показатель функции почек (норма — до 9 ммоль/л). Кратковременное повышение этого показателя наблюдается у большинства больных в первые сутки заболевания; прогрессирующее увеличение мочевины характерно для тяжелого панкреатита с поражением почек и обычно свидетельствует о недостаточном лечении: требует либо мощных реанимационных процедур, либо хирургической операции.
Диагностика острого панкреатита
Диагностика острого панкреатита базируется на клинических и лабораторных признаках, но в разные периоды развития включает и такие методы, как ультразвуковое исследование (УЗИ), эндоскопию желудка и двенадцатиперстной кишки (фиброгастродуоденоскопию -ФГДС); прокол брюшной стенки с исследованием жидкости при перитоните; лапароскопию с осмотром органов брюшной полости; различные рентгеновские исследования (легких, плевры, желудка, желчевыводящих путей); компьютерную рентгеновскую или ядерно-магнитную томографию (КТ) для поиска гнойников и т. д.
При остром тяжелом панкреатите очень важно вовремя диагностировать осложнения и устранить их: это залог выздоровления.
Лечение острого панкреатита
Лечение острого панкреатита проводится в хирургическом отделении. Больных с тяжелыми формами и с осложнениями панкреатита помещают в отделение реанимации. Дать универсальную схему лечения острого панкреатита невозможно: на эту тему постоянно выпускаются новые монографии, журнальные статьи, методические рекомендации и пр. При этом лечебные мероприятия очень индивидуализированы: наименьший их объем назначают пациентам с легким панкреатитом, наибольший — с тяжелым и осложненным.
Можно лишь в виде тезисов представить основные положения лечебной тактики при остром панкреатите:
1) основными лечебными задачами при остром панкреатите являются ограничения некротического процесса в поджелудочной железе и борьба с интоксикацией; к настоящему времени решение этих задач не завершено;
2) достижение главных лечебных задач осуществляется как консервативными, так и хирургическими методами. При этом в ранней (ферментной) стадии острого панкреатита более эффективны щадящие методы детоксикации (очищения организма от ядов) — форсированный диурез («промывание» через почки), кишечный и брюшной диализ (промывание кишечника и брюшной полости), плазмаферез и гемосорбция (прямая очистка крови); в стадии гнойных осложнений наиболее эффективно хирургическое лечение;
3) чем раньше начать лечение острого панкреатита, тем лучше его результаты; это касается в основном среднетяжелых и тяжелых форм заболевания, тогда как лечение легких его форм не является серьезной проблемой;
4) к наиболее часто используемым лекарственным препаратам при остром панкреатите относятся снижающие панкреатическую секрецию (атропин, платифиллин), антиферментные (контрикал, гордокс), тормозящие функцию поджелудочной железы (рибонуклеаза, фторурацил), гормоны пищеварительного тракта (даларгин, соматостатин), антибиотики и др.;
5) важным лечебным фактором при всех формах острого панкреатита является диета; вначале на 3-5 суток больным назначают голод, причем со 2-х суток — обильное питье щелочной дегазированной минеральной воды (1,5- 2 л в день); с 3-5-го дня разрешают жидкие каши; в дальнейшем питание состоит из низкообъемной, но высококонцентрированной и щадящей пищи (нежирный творог, до 200 г/сут, сливки 10-20%-10-50 мл/сут, мед -до 50 г/сут, паровые котлеты); разрешают бананы (1-2 шт. в день), йогурт, некрепкий бульон, нежирную отварную рыбу (судак и т. п.), не острый сыр, булку с маслом; исключаются сырые овощи, крепкий бульон, все острое, пряное и жареное; крепкий кофе, колбаса, яйца, цельное молоко и кислый кефир; безусловно запрещается алкоголь.
После выписки желательно соблюдение подобной диеты в течение от 3 месяцев (легкие формы) до 1 года (тяжелый панкреатит).
Лечение после выписки преследует цель профилактики рецидивов острого панкреатита и назначается гастроэнтерологом.
Источник