Какой антибиотик принимают при остром панкреатите
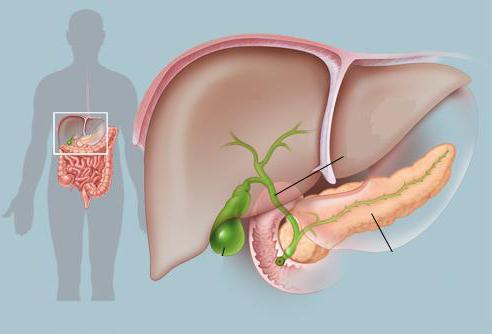
Панкреатит – это группа заболеваний пищеварительной системы, при которых наблюдается воспаление поджелудочной железы. Этот орган секретирует пищеварительные ферменты и вырабатывает инсулин – гормон, отвечающий за углеводный обмен в организме. При панкреатите ферменты не поступают в двенадцатиперстную кишку и начинают разрушать поджелудочную железу. При этом выделяемые токсины попадают в кровоток, повреждая жизненно важные органы: легкие, почки и даже головной мозг. В медицине выделяются следующие формы заболевания:
- острая форма;
- рецидив острого панкреатита;
- хроническая форма;
- обострение хронического панкреатита.
Когда назначают антибиотики?
У 20 % больных, страдающих панкреатитом, болезнь протекает в тяжёлой форме. Ситуация усугубляется неправильно поставленным диагнозом, погрешностях в питании и несвоевременном обращении за медицинской помощью.
При воспалении поджелудочной железы терапия заключается в назначении спазмолитической, болеутоляющей и холинолитической терапии. Также показано голодание на протяжении двух суток и обильное питьё, эффективен форсированный диурез. Инфузионную терапию применяют с целью устранения нарушения водно-электролитного баланса.
В дополнение к базовому комплексу, при тяжёлом течении заболевания, назначают антисекреторную и антиферментную терапию. Также применяются антигипоксанты и антиоксиданты. При выраженности болевого процесса проводят продлённую эпидуральную анальгезию.
При лёгком течении, раннее назначение противомикробных средств не целесообразно, так как не может снизить риск септических осложнений.
Антибиотикотерапию назначают при тяжёлом течении заболевания, с риском инфицирования (присоединения бактериального компонента) за счёт активации условно-патогенной флоры.
В таком случае показано использование антибиотиков, обладающих тропностью к ткани поджелудочной железы.
Для профилактики гнойных осложнений, наиболее эффективны комбинации с метронидазолом:
- фторхинолонов (пептофлоксацина);
- третьего поколения цефалоспоринов. Предпочтение отдаётся цефтриаксону или цефоперазону;
- 4-го поколения (цефепима или цефоперазона-сульбактама);
Возможно назначение карбапенемов.
Читайте далее: Разбираемся в совместимости и последствиях приема алкоголя и антибиотиков
Длительность лечения от 7-ми до 14-ти дней.
Эффективные и часто назначаемые антимикробные средства
При остром течении заболевания назначают антибиотические препараты широкого спектра действия: фторхинолоны, синтетические производные пенициллина и цефалоспорины. Детально остановимся на каждом лекарственном средстве.
Цефоперазон® вводится внутривенно. Высоко эффективен против широкого спектра микроорганизмов, обладает выраженным бактерицидным действием. Применяется от семи до 10-ти дней. Также применяется в качестве антибактериального прикрытия при оперативном лечении панкреатита и его осложнений.
Цефтриаксон® – это цефалоспориновый антибиотик 3-го поколения, оказывающий бактерицидное действие. Курс лечения при панкреатите с применением Цефриаксона составляет около недели. Препарат вводится внутривенно два раза в день.

Амоксиклав® – это комбинированный препарат, выпускаемый в таблетированной форме. В его состав входят амоксициллин и клавулановая кислота. Для эффективной терапии достаточно выпивать по одной таблетке раз в сутки. Продолжительность курса составляет примерно 7 дней.

Пефлоксацин® или абактал® – это антибиотик широкого спектра действия, относящийся к классу фторхинолонов. Имеет высокую тропность к тканям поджелудочной железы. Наиболее эффективно инфузионное введение (внутривенно – капельно, в течение часа) дважды в день.
Ванкоцин® – антибиотик, антибиотик, относящийся в группе гликопептидов. Применяется при сепсисе, в случае неэффективности бета-лактамов. Препарат специально разработан для лечения инфекций. Активным компонентом является ванкомицина гидрохлорид. Один флакон содержит 0,5 или 1 грамм этого вещества. Антибиотик выпускается в форме порошка.
Доксициклин®вводится внутривенно или внутримышечно. При приёме внутрь Доксициклин® почти полностью абсорбируется из желудочно-кишечного тракта. Курс лечения продолжается не более 10 дней.

Антибиотики при остром панкреатите
Дозировка и длительность курса антимикробной терапии зависят от тяжести заболевания и сопутствующих осложнений. Застой в железистой ткани и отёк чреваты развитием аутолиза, при котором клетки и ткани поджелудочной железы распадаются под воздействием собственных ферментов.
Нередко возникает экссудат – патологическое состояние, характеризующееся скоплением биологической жидкости. Последняя вместе с протеолитическими ферментами контактирует с оболочкой брюшины. Это приводит к воспалению париетального и висцерального листков брюшины, т.е. перитониту.
Перитонит несёт угрозу жизни пациента и требует скорейшего медицинского вмешательства. Прогноз в случае несвоевременного или неадекватного лечения неблагоприятен, вплоть до летального исхода. При быстром течении болезни смертность достигает 60-80%.
Предотвратить развитие септических осложнений помогут антибиотики широкого спектра действия: Амоксициллин®, Ципролет®, Хлоромицетин®.
Амоксициллин® – это полусинтетический антибиотик, относящийся к группе пенициллинов. Он хорошо усваивается организмом и не разрушается под воздействием желудочного сока. Амоксициллин® при остром панкреатите используют для профилактики рецидива. Лекарство активно применяют в педиатрии.

Ципролет® – это антибактериальный препарат из группы фторхинолонов. В медицине практикуется пероральный способ введения Ципролета®. К препарату чувствительны грамположительные, грамотрицательные бактерии и анаэробные микроорганизмы.

Хлоромицетин® или Левомицетин®. Обладает широким спектром действия. Бесцветные горькие на вкус кристаллы практически не растворяются в воде. Назначается при шигеллезе, или дизентерии и брюшном тифе. Хлоромицетин® отличается высокой активностью и токсичностью. Из-за тяжелых побочных действий его назначают только при серьезных инфекционных поражениях.
Читайте далее: Левомицетин® — инструкция по применению таблеток и капель
В основном, препараты вводятся внутривенно и в брюшную полость. Для снятия болевого синдрома больному назначают трициклические антидепрессанты, оказывающие седативно-снотворное действие.
Приём антибиотиков – это превентивные меры, позволяющие избежать патологических состояний, несущих угрозу жизни. Благоприятный реабилитационный прогноз наблюдается в том случае, если пациент вовремя обратился в специализированное медицинское учреждение.
Антибиотики при обострениях хронического панкреатита
Приём антибактериальных медикаментов при панкреатите нецелесообразен и даже опасен, так как воспаление имеет неинфекционный генез. Сильнодействующие медицинские препараты попадают в просвет кишечника и уничтожают полезную микрофлору.
Гастроэнтеролог назначает антибиотики в том случае, если существует риск развития парапанкреатита. Данное локализованное осложнение приводит к воспалению забрюшинного клетчаточного слоя. При рецидивах врачи прописывают больным курс лечения Ампиоксом®, Аугментином®, Цефуроксимом®, Цефиксимом® и Цефоперазоном®.
Для уничтожения инфекции у беременных женщин назначают антибиотические препараты пенициллинового ряда или его синтетические аналоги, например, ампициллин. При тяжёлом течении болезни назначение Карбенициллина®.
Антибиотики при панкреатите у взрослых не подходят для лечения воспаления у детей. Для подростков старше 12 лет подходит препарат Бактрим®, выпускаемый в форме таблеток и суспензии. Он принимается перорально и запивается большим количеством воды. Беременность и кормление грудью не являются противопоказаниями, но лучше проконсультироваться с лечащим врачом.
Правила и особенности приёма антибиотиков
Терапия сильнодействующими антибиотическими лекарственными средствами требует соблюдения ряда рекомендаций:
- достигнуть максимального эффекта позволяет внутривенное или внутримышечное введение препарата;
- курс лечения от семи дней до двух недель. Превышение 14-ти дневной антибиотикотерапии не рекомендовано;
- рекомендуется запивать лекарства только чистой негазированной водой;
- ни в коем случае нельзя самостоятельно корректировать дозировку;
- отсутствие улучшений в течение трёх суток свидетельствует о том, что возбудитель устойчив к данному типу антибиотика, поэтому лекарство следует заменить;
- нельзя прекращать принимать препарат, как только состояние улучшилось.
- для закрепления результата терапия должна продолжаться еще 2-3 дня;
- между приёмами лекарства необходимо выдерживать равные промежутки времени, чтобы поддерживать постоянную концентрацию препарата в крови.
- антибиотики при панкреатите и холецистите назначаются только врачом.
Читайте далее: 4 эффективных антибиотика в лечении холецистита
Альтернативные варианты лечения
Комплексный подход позволяет в кротчайшие сроки нормализовать и восстановить работу поджелудочной железы. При панкреатите, протекающем в хронической форме, назначают приём медикаментов и составляют лечебное меню. В случае обострения необходимо вызвать неотложную медицинскую помощь и приложить холодный компресс на верхнюю часть живота. Первые 2-3 дня показаны голод и постельный режим.
Медикаментозная терапия призвана устранить приступы боли. При обострении пациент испытывает сильный болевой синдром, который купируется такими препаратами, как Но-шпа® и Папаверин®.
Применение аспирина и нестероидных противовоспалительных средств исключено, так как они раздражают слизистую оболочку и разжижают кровь, что приводит к внутренним кровотечениям.
В качестве дополнительного противомикробного препарата рекомендуется принимать Метронидазол®. Метронидазол® при панкреатите обычно назначается в особо тяжёлых случаях, когда некротические изменения затронули около 30% поджелудочной железы.
Читайте далее: От 6 рублей эффективные аналоги метронидазола®
Приём антисекреторных препаратов, например омепразола®, позволяет устранить кислотозависимые заболевания ЖКТ за счёт понижения продукции соляной кислоты.
Приём ферментных препаратов в острый период категорически запрещён.
Заместительная ферментная терапия назначается для коррекции симптомов экзокринной недостаточности, только после стихания острого воспалительного процесса.
Длительность терапии и дозы препаратов должны подбираться только лечащим врачом. Самостоятельное изменение назначений может нанести серьезный вред здоровью, а также спровоцировать новый приступ панкреатита.
При заместительной терапии осуществляется приём ферментов, например, Мезима® или Фестала®, улучшающих процесс пищеварения и облегчающих работу поджелудочной железы. Если воспаление сопровождается нарушениями водно-солевого обмена, то прописываются изотонические солевые растворы.
Оперативное вмешательство – это непрямые и прямые методы лечения воспаления поджелудочной железы. В первом случае проводятся операции на органах желудочно-кишечного тракта, а во втором – дренирование кистозных опухолей, удаление жёлчных камней или части поражённого органа. Хирургическое лечение применяется при неэффективности консервативных методов и наличии тяжёлых осложнений.
Пациенты должны придерживаться строгой диеты и дробного питания. Питаться необходимо минимум пять раз в день. В период ремиссии показано употребление продуктов с повышенным содержанием белка. Строгая диета, исключающая острые и жирные блюда, какао, кофе и газированные напитки ускорит процесс выздоровления. Благотворное воздействие на пищеварительный тракт оказывают лечебные минеральные воды.
Читайте далее: Как быстро вывести антибиотики из организма после лечения
- About
- Latest Posts
Под редакцией А.Черненко
Врач инфекционист высшей категории с многолетним опытом работы.
Специалист в области терапии инфекционных заболеваний различной этиологии, методах лабораторной диагностики биоматериала.
Latest posts by Под редакцией А.Черненко (see all)
Источник

В 35% случаев заболевание протекает с присоединением патогенных микроорганизмов, поэтому антибиотики при панкреатите назначают при высоком риске развития гнойных осложнений за счет активации условно — патогенной микрофлоры. При выборе антибактериального препарата учитывают его тропность к ткани поджелудочной железы: его прием должен создавать максимально высокую концентрацию в пораженном органе.
Антибиотики при воспалении поджелудочной железы
Распространение патогенных микроорганизмов при панкреатите происходит:
- гематогенным;
- лимфогенным;
- восходящим путем.
В последнем случае инфекция попадает из близлежащих органов пищеварения: двенадцатиперстной кишки, желчного пузыря, системы воротной вены.
Конкретные антибиотики для поджелудочной железы, кратность и длительность приема назначается врачом с учетом:
- тяжести состояния;
- сопутствующей патологии;
- аллергологического анамнеза;
- противопоказаний.
Правила и особенности приема антибиотиков

При выборе антибактериального препарата учитываются:
- способность проникать через гематопанкреатический барьер в ткани воспаленной железы и близлежащих органов;
- противопоказания к назначению конкретного антибиотика;
- чувствительность микрофлоры;
- побочные явления препарата.
Среди побочных действий чаще всего встречаются аллергические реакции в виде:
- высыпаний, сопровождающихся зудом;
- ринита;
- отека Квинке — жизнеугрожающего состояния.
В таких случаях препарат немедленно отменяется.
Возможно развитие интоксикации противомикробным препаратом. Поэтому прием лекарственных средств имеет определенные правила:
- не употреблять алкоголь на протяжении всего периода лечения;
- соблюдать совместимость назначаемых медикаментов;
- не превышать разовую и суточную дозу;
- принимать строго через равные промежутки времени.
При несоблюдении хотя бы одного правила появляются:
- головные боли;
- головокружения;
- снижение слуха;
- нарушение координации движений.
Частое применение антибиотиков вызывает привыкание патогенной флоры к лекарственному препарату из-за возникающих мутаций. Оно связано с бесконтрольным и беспорядочным употреблением противомикробных средств. Излечить заболевание в таком случае вряд ли удастся. Поэтому пить или колоть можно препарат, назначенный только специалистом.
Лечиться самостоятельно категорически запрещено, иначе больной орган будет вновь воспаляться.
Это может привести к развитию отдаленных тяжелых последствий и вызвать:
- рак;
- сахарный диабет.
Когда назначают антибиотики
Раньше традиционное использование антибиотиков при панкреатите применялось не только для лечения панкреатита, но и для профилактики гнойных некрозов. Было обнаружено, что на фоне снижения случаев развития сепсиса увеличилось число грибковых инфекций после антибиотикопрофилактики. Кроме того, грибковая инфекция:
- сопровождалась значительным повышением летальности при хирургических вмешательствах по поводу инфицированного панкреонекроза;
- увеличивалось как общее пребывание в стационаре, так и нахождение в реанимационном отделении.
Назначение антибиотиков у пациентов с прогностически тяжелым течением панкреатита считается целесообразным. Хотя отбор пациентов для проведения антибиотикопрофилактики сложен: острый панкреатит на ранних стадиях, как правило, редко определяется с помощью КТ. Как высокоточный метод диагностики панкреонекроза он не является рутинным и назначается довольно редко.
При остром приступе

Доказано, что антибиотик (если у больного развился острый панкреатит) способен снизить риск инфицирования при панкреонекрозе, но не влияет на летальность.
Назначаются противомикробные препараты в случае подтвержденного панкреонекроза и имеющейся угрозе развития:
- сепсиса;
- перитонита;
- забрюшинной флегмоны;
- абсцесса головки поджелудочной железы.
Но также они используются для лечения:
- холангита;
- стаза желчи, если желчный пузырь заполнен конкрементами;
- множественных кист, если имеется воспалительный процесс и поджелудочная железа резко болезненна.
При хроническом воспалении
Если обостряется хронический панкреатит, заболевание необходимо лечить противомикробными средствами, когда достоверно выявлены:
- перипанкреатит методом УЗИ и КТ;
- острый холецистит, холангит или обострение хронического процесса в пузыре;
- избыточный бактериальный рост в толстой кишке.
Виды антибиотиков, применяемых при панкреатите
В случае если обострение выражено, применяется лечение сильнодействующими антибиотиками последних поколений. Назначение делает врач, учитывая клиническую картину, тяжесть состояния, имеющиеся противопоказания. Он также уточнит, зачем назначен каждый конкретный препарат, сколько времени и в какой дозировке и лекарственной форме (таблетка или укол) необходимо принимать медикаменты.
Учитывая, что панкреатит — заболевание тяжелое и трудноизлечимое, если появилось воспаление и хоть один симптом панкреатита, необходимо принять спазмолитик и срочно вызвать врача или бригаду скорой помощи. Назначать самостоятельно себе какие-либо лекарства до осмотра врача опасно: клинические проявления могут стать стертыми, что затруднит диагностику.

Затягивать с комплексным лечением, которое должно быть назначено при панкреатите, недопустимо. Поэтому используется антибиотик широкого спектра действия, если есть показания к его применению. Применяется он, не дожидаясь ответа бакпосева на чувствительность флоры к антибиотикам. Когда будет получен результат исследования, терапия корректируется с учетом состояния больного и чувствительности антибактериального состояния. При необходимости меняется антибиотик.
Список антибактериальных препаратов, необходимых для лечения, обширен:
- цефалоспорины 3 и 4 поколений (Цефтриаксон, Цефаперазон, Цефипим);
- аминопенициллины, устойчивые к В-лактамазе (Сульбактам);
- пенициллины (Амоксиклав, Аугментин, Флемоксин Солютаб);
- карбапенемы (Меропенем, Эртапенем);
- макролиды (Азитромицин, Кларитромици, Амоксициллин);
- фторхинолоны (Моксифлоксацин, Гатифлоксацин).
Название препарата из одной группы может быть разным. Это зависит от страны-производителя и фармацевтической фирмы, которая его выпускает. Цена лекарств с одним и тем же действующим веществом также отличается: оригинальные препараты намного дороже дженериков. Но это не говорит о том, что эффективность копий гораздо ниже брендового препарата.
Взрослый может лечиться любым препаратом, назначенным врачом из этого перечня, при условии, что нет противопоказаний. У ребенка используются не все группы антибиотиков:
- фторхинолоны и карбепенемы угнетают рост и развитие костей;
- цефалоспорины токсически влияют на печень.
Не рекомендуется принимать:
- аминогликозиды (Амикацил, Нетилмицин);
- цефалоспорины I поколения (Цефалексин, Цефазолин);
- аминопенициллины (Ампициллин, Амоксициллин).
Их концентрация в тканях поджелудочной железы не достигает необходимого терапевтического уровня.
Антибиотики при остром панкреатите

Острый панкреатит является асептическим патологическим процессом, возникающим в результате каких-либо препятствий. Поджелудочный сок с содержащимися в нем энзимами не может покинуть пораженный орган — начинается самопереваривание (некроз). Происходит также накопление выпота с высоким содержанием биологически активных веществ – это ответная реакция организма на обостренный процесс воспаления. При контакте с брюшиной ткани раздражаются, развивается перитонит.
В этом случае эффективны антибиотики широкого спектра действия:
- Ципролет;
- Амоксициллин;
- Левомицетин.
Изначально (в первые 2–3 дня) их вводят внутривенно или внутрибрюшинно. В дальнейшем можно делать инъекции внутримышечно или перейти на таблетизированный прием.
Антибиотики при обострении хронического панкреатита
Если обостряется хронический панкреатит, антибиотики назначаются только в случае перипанкреатита, когда процесс распространяется на окружающие органы (при воспалении желчного пузыря — холецистите). Применяются:
- Амоксиклав;
- Аугментин;
- Цефуроксим.
Антибактериальные средства при хроническом панкреатите
При отсутствии выраженных клинических проявлений болезни и гнойных осложнений необходимости в назначении антибиотиков при хроническом процессе в поджелудочной железе нет.
Антибиотики в лечении холецистопанкреатита

Реактивный панкреатит развивается вследствие острой патологии других пищеварительных органов: желчного пузыря и его протоков, кишечника. Клиническая картина напоминает острый панкреатит. При обострении холецистопанкреатита, протекающем с высокой температурой, выраженными болями, поносом и рвотой, применяются:
- высокоэффективные цефалоспорины 3 и 4 поколений;
- макролиды (они накапливаются в желчи в высокой концентрации) – Кларитромицин, Азитромицин.
Несмотря на возможные побочные действия и возможность осложнений во время терапии антибиотиками, их необходимо принимать по назначению врача, поскольку в тяжелых случаях эти лекарства могут спасти жизнь.
Список литературы
- Багненко С.Ф., Курыгин А.А., Рухляда Н.В., Смирнов А.Д. Хронический панкреатит: руководство для врачей. СПб. «Питер». 2000 г. стр. 416.
- Златкина А.Р. Фармакотерапия хронических болезней органов пищеварения. М.: Медицина 1998 г. стр. 286.
- Ивашкин В.Т., Лапина Т.Л., Баранская Е.К., Буеверов А.О., Буклис Э.Р., Гуревич К.Г. и др. Рациональная фармакотерапия органов пищеварения: Рук. для практикующих врачей. Под общ. ред. В.Т. Ивашкина. М.: Литтерра, 2003 г.
- Навашин, С.М. Рациональная антибиотикотерапия М.: Медицина; Издание 4-е, 2016 г.
Источник