Как самому определить панкреатит
Причины возникновения панкреатита
Панкреатит – это заболевание поджелудочной железы. Провоцирующим его появление фактором, могут выступать камни, а также кисты и опухоли. Это является препятствием для оттока соков, а железа переваривает себя.
Причины патологии, следующие:
- неправильное питание. Это касается любителей сладкого, копченого и жареного. От консервантов и острого также можно пострадать;
- злоупотребление вредными привычками – курение и алкоголь;
- депрессии и стрессы.
Спровоцировать развитие панкреатита могут заболевания печени и других органов ЖКТ.
Для того чтобы выявить и то, и другое заболевание необходимо пройти комплексное обследование. Панкреатит может быть хроническим или острым, присутствующие симптомы следующие:
- организм становится ослабленным;
- частые позывы в туалет, а именно, диарея;
- ощущение тяжести в желудке;
- рвота и тошнота;
- цвет кожи становится зеленого оттенка.
Большинство признаков напоминают гастрит, и отличить два заболевания самостоятельно просто невозможно.
При хронической стадии панкреатита, постепенно, природная ткань поджелудочной замещается рубцовой. Подобный процесс не проходит бессимптомно. Поэтому, больной орган начинает «давать о себе знать». Проявляет себя поджелудочная железа при заболевании панкреатитом различным образом.
Наиболее распространенным проявлением панкреатита, специалисты называют сильнейшие болевые ощущения в верхнем отделе живота. Он может локализироваться в различных частях: в подложечной области, правом либо левом подреберье. Зачастую, боль носит опоясывающий характер. Подобный болевой синдром невозможно купировать ни какими-либо спазмолитиками, ни анальгетиками.
При проведении ультразвукового исследования, при панкреатите, поджелудочная железа проявляет себя изменением своей формы. Помимо этого, специалист может определить неровность краев органа. Не редко, при панкреатите диагностируют также кисты.
Помимо этого, недуг влияет и на биохимические показатели крови пациента. Так, при наличии панкреатита, в составе крови уровень такого компонента, как альфа-амилаза, будет выше нормы в десятки раз.
Помимо сильнейших болевых ощущений, поджелудочная железа будет беспокоить и иным образом. Чаще всего, пациенты начинают испытывать тошноту и рвоту, головокружение, общее недомогание.
Помимо этого, при панкреатите больные констатируют быструю утомляемость. Проявляются и нарушения в сфере работы органов пищеварения и желудка.
В этом случае поджелудочная железа беспокоит нарушением стула, ощущением «тяжести» после приема жирной, копченой, соленой, жареной пищи.
Существенно, методы диагностирования различных недугов поджелудочной железы у детей, не будут отличаться от исследований для взрослых.
Прежде всего, проверить поджелудочную железу у ребенка, можно проведением анализа мочи, который поможет установить количество в организме панкреатических ферментов. При нормальном функционировании этого органа, они поступают в кровь в небольшом количестве и выводятся с мочой. Однако при этом их нормативный показатель не должен превышать 160 г/ч/л.
Помимо этого, проверить поджелудочную железу можно проведением УЗИ, во время которого врач может обнаружить наличие аномалий при развитии органа, камней в желчных протоках и многие иные показатели.
Как проявляется панкреатит?
Диагностика панкреатита
Анализы при хроническом или остром панкреатите — это не единственная мера, которая позволяет поставить точный диагноз. Инструментальная диагностика – неотъемлемая процедура при постановке точного диагноза. В процессе этого врач сможет визуализировать железу, а также рассмотрит влияние заболевания на другие органы. Ниже приведен список методов того, как диагностировать панкреатит.
- Ультразвук один из самых эффективных методов для определения заболевания. Врач увидит в каком состоянии находятся желчные протоки. Для того чтобы исследование прошло точно, больной должен знать, как к нему подготовиться.
- Рентген. Диагностика острого и хронического панкреатита в обязательном порядке предусматривает проведение этой процедуры.
- Томография – самый информативный метод, позволяющий определить размер органа, присутствие воспалительных процессов. Однако такая диагностика очень дорогая поэтому позволить ее себе могут не все.
- Лапароскопия – исследование проводят только в специально оборудованных кабинетах. Возможно обнаружить патологии органа, применяется только в крайних случаях.
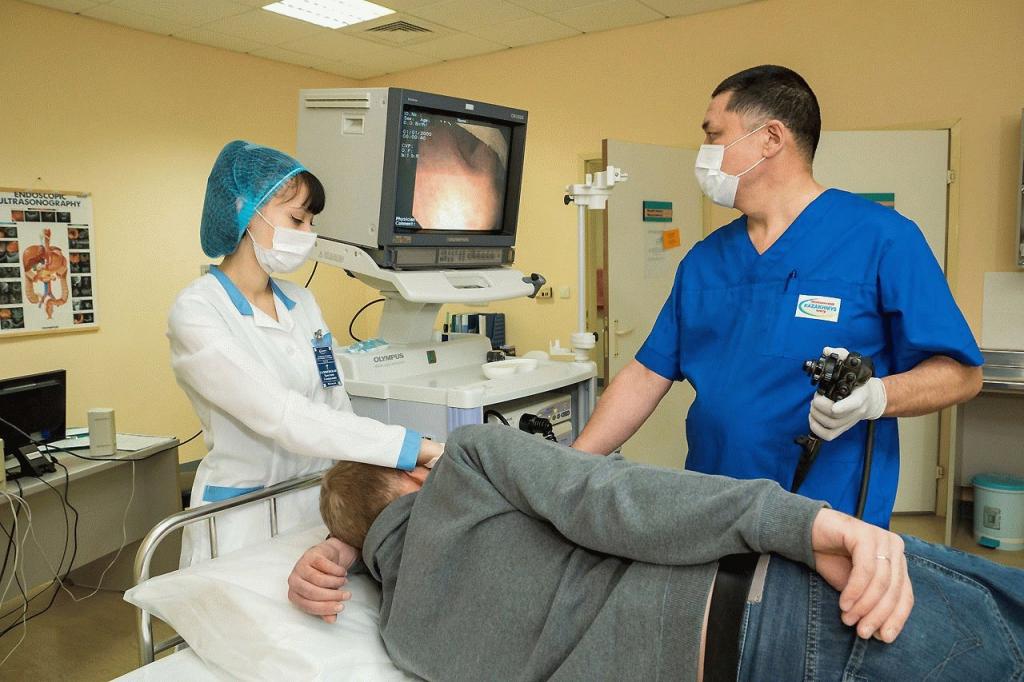
- Эндоскопия – позволяет обнаружить все изменения, происходящие в поджелудочной железе. Через пищевод больному вводится эндоскоп, на конце которого камера, после чего врач внимательно рассматривает орган.
Анализы при заболевании поджелудочной железы обычно назначаются гастроэнтерологом, терапевтом или семейным врачом. Прежде всего, необходимо сдать стандартные анализы: клинический анализ крови, общий анализ мочи, биохимический анализ крови. Биохимический анализ покажет изменения уровня глюкозы и амилазы в крови, что имеет диагностическую ценность (норма глюкозы – 3,3-5,5 ммоль/л, амилазы -28 -100 Ед/л)
Одним из первых лабораторных исследований, для диагностики хронических заболеваний поджелудочной железы, назначается копрограмма, которая помогает изучить содержание продуктов гидролиза и панкреатических ферментов в кале (норма эластазы в кале -200 — 500 мкг/г). Плюс этого метода в его неинвазивности, но его не достаточно, для постановки диагноза.
Для определения работы железистого аппарата наиболее эффективен секретин-панкреозиминовый тест. Для проведения теста необходимо использование зонда с поочередным введением секретина внутривенно, а затем холецисто-панкреозимина.
После этого аспирированное содержимое кишки исследуют лабораторно. Нормой являются такие показатели: объем секреции — 180±19,2 мл/ч, количество бикарбонатов — 85,4±16,3 ммоль/л, амилазы — 111,1±13.
6 нкат, липазы — 61,2±9,73 нкат.к.г, трипсина — 4,86 нкат.к.г.
Лабораторная диагностика позволяет количественно определить функциональное состояние поджелудочной железы, а для качественной её оценки, незаменимыми являются разнообразные инструментальные исследования.
Инструментальная диагностика
Диагностика панкреатита
Для того чтобы проверить поджелудочную железу, наиболее распространенным и доступным исследованием является УЗИ. При помощи ультразвука можно визуализировать железу и определить её размеры, плотность, а также разнообразные образования в её структуре и участки расплавления.
Для дифференциальной диагностики между панкреатитами и опухолями применяется ангиография сосудов поджелудочной железы. Для этого в сосуды брюшной полости вводят контрастное вещество и проводят рентгенографию.
Как выявить панкреатит в домашних условиях?
Признаки заболевания связаны с тем, на какой стадии развития оно находится, а также какую форму имеет. Общий симптом – постоянная боль в области живота. Локализоваться она может в левом боку, либо в стороне грудины.
При остром панкреатите стул всегда очень жидкий, в котором содержатся небольшие кусочки пищи. Консистенция фекалий может напоминать пену, она имеет неприятный запах. Периодически больных тошнит.
Хронический панкреатит сопровождается полным отсутствием аппетита, иногда появляется сильная изжога. Если же больной начинает терять вес, то это может указывать на то, что развивается сахарный диабет. Изредка по телу выступает сыпь. Если вы все же сомневаетесь и не знаете, как выявить панкреатит самостоятельно, то следует незамедлительно обратиться к врачу.
Лечение патологии
Острый панкреатит может вылечить только врач, терапия практически всегда проходит в условиях стационара. Все дело в том, что это опасное заболевание. Если имеются подозрения на его развитие не медлите с визитом к доктору, каждая минута промедления может стоить вам жизни.
При сильных приступах вызовите скорую помощь, а пока она едет приложите к животу что-то холодное. При необходимости можно выпить Но-шпу. До приезда врачей ничего нельзя есть. Что касается экстренной помощи, то она должна выглядеть следующим образом:
- в вену больному вводится физраствор;
- необходимо выпить что-то противорвотное;
- антисекреторное и обезболивающие препараты.
После госпитализации и проведения полного обследования вам будет назначено соответствующее лечение. Начав его своевременно можно избежать других, более неприятных последствий.
Медикаментозное
Купирование болевого приступа. Медикаментозное лечение в стадии обострения направлено на купирование болевого синдрома с применением обезболивающих – анальгетиков, Баралгина и других. Реже, в случае, если обычные обезболивающие не помогают, применяют тяжелую артиллерию – наркосодержащие средства.
Снижение активности железы
В желудке синтезируются холецистокин и секретин – стимуляторы поджелудочной железы, заставляющие включаться ее в работу. Больной орган в этот момент начинает работать в напряженном режиме, причиняя пациенту дополнительную боль.
И чтобы принудительно заставить поджелудочную замедлить свое функционирование, в лечебный комплекс включены блокаторы (Ланзопразол и Омепразол). Также, с целью снижения секреции (как эндокринной, так и экзокринной), вводится Сомастатин.
Если обнаруживаются побочные эффекты, дозу препарата уменьшают.
Поддержка ферментами
Центральное место в лечебной схеме панкреатита занимает заместительная терапия с применением пищеварительных ферментов, и прежде всего, панкреатина. Они также способствуют предотвращению болевых ощущений и восполняют дефицит данного фермента в организме, остро необходимы в связи с внешнесекреторной гипофункцией железы. Имеется несколько разносоставных групп ферментных препаратов, объединенных между собой составляющими их компонентами:
- Препараты, вырабатываемые из экстрактов слизистой желудка и включающие в себя пепсин – Ацидин-пепсин, Абомин, Пепсидил;
- препараты, с содержанием панкреатических энзимов, таких, как липаза амилаза, и трипсин. Это – Креон, Панкреатин, Мезим-форте, Трифермент, Панкурмен;
- препараты, в состав которых включен панкреатин в соединении с компонентами желчи и гемицеллюлозы в€’ Фестал, Дигестал, Энзистал;
- Комбинированные ферменты;
- Противовоспалительная терапия. Всякое расстройство нормальной жизнедеятельности какого-либо органа сопровождается возбуждением инфекционных и воспалительных процессов. Поэтому при обострении хронического панкреатита назначают пенициллины, бетта-лактамы, тетрациклины. Причем, выбор препарата, дозы и продолжительность курса определяются в индивидуальном порядке.
- Спазмолитические средства. Лекарственные препараты, влияющие на гладкую мускулатуру, назначаются при гипер- или гипомоторике желчного пузыря. В первом случае прописывают спазмолитики – Папаверин, Платифиллин, Галидор, Но-шпа и др; во-втором – прокинетики, способствующие активации сократительной функции мышечных тканей – Домперидон, Цизаприд Эглонил, и др.
- Диета
Источник
Панкреатит — тяжелое заболевание поджелудочной железы, которое может привести к тяжелым осложнениям, а иногда к летальному исходу. Для того, чтобы предотвратить последствия патологии, нужно выявить ее симптомы сразу же после появления и принять соответствующие меры.
Что такое панкреатит?
Поджелудочная железа располагается в эпигастральной области за желудком и выполняет сразу несколько функций. Основное предназначение — выработка ферментов, способствующих перевариванию пищи и всасыванию полезных веществ. При нарушении процессов, происходящих в тканях органа, развиваются воспалительные и некротические процессы, которые в медицине называют панкреатитом.
Когда-то панкреатит называли болезнью алкоголиков, но с ухудшением качества пищи он диагностируется у людей без вредных привычек.
Причины развития панкреатита могут быть разными.

Чаще всего это неправильное питание, алкогольная зависимость, злоупотребление лекарственными препаратами, сопутствующие заболевания пищеварительной и желчевыводящей системы. Панкреатит может протекать в нескольких формах — острый, хронический, билиарнозависимый, гнойный, гемморагический. В любом случае болезнь серьезно нарушает метаболические процессы в организме и требует немедленного лечения.

Симптомы панкреатита
Симптомы панкреатита поджелудочной железы у женщин и мужчин трудно назвать специфическими. Он проявляется так же, как и же, как и остальные заболевания пищеварительного тракта. Выраженность признаков зависит от клинического течения и особенностей организма больного.
У большинства людей, страдающих от подобной патологии, состояние ухудшается после употребления большого количества жирной, тяжёлой пищи и алкогольных напитков. Иногда появление симптомов возможно без какой-либо причины, но в любом случае необходимо немедленно обратиться к врачу.

Боль в животе
Первый симптом панкреатита — боль в эпигастральной области. При разных формах заболевания она может проявляться по-разному — тупая, тянущая, острая и т.д. Обычно неприятные ощущения носят опоясывающий характер, чувствуется по всему животу и отдает в позвоночник. Она не зависит от приема пищи и полностью или частично купируется после приема обезболивающих средств или нестероидных противовоспалительных препаратов.
Иногда симптомы панкреатита «маскируются» под инфаркт миокарда или ишемическую болезнь сердца.
При отечной форме панкреатита боль обычно умеренная, и вызывается давлением увеличенного органа на нервные окончания. Самый сильный дискомфорт провоцирует некротическая разновидность заболевания. Он настолько сильный, что может стать причиной болевого шока и серьезного ухудшения состояния.

Тошнота и рвота
Еще один выраженный признак панкреатита — тошнота, которая часто перерастает в рвоту. Подобные ощущения вызываются раздражением блуждающего нерва и его воздействием на ЦНС, а также нарушением пищеварительных процессов и общей интоксикацией. Принимать пищу больной обычно не может вообще, а большинство приступов тошноты заканчиваются рвотой, которая не приносит облегчения.
В отличие от пищевых отравлений, рвоту при панкреатите необходимо останавливать, иначе она приведет к обезвоживанию организма.
Объем, тошнота и характеристики рвотных масс зависят от стадии заболевания и течения воспалительного процесса. На первых этапах они состоят из содержимого желудка, а по мере ухудшения пищеварительных функций появляются вкрапления желчи и крови, что свидетельствует о забросе в желудок содержимого двенадцатиперстной кишки и появлении микротрещин на слизистой оболочке пищевода. Количество приступов рвоты может достигать 10-12 в сутки.

Расстройства пищеварения
Поджелудочная железа выполняет в организме несколько функций, но основная из них — выработка ферментов, способствующих перевариванию пищи и всасываемости полезных веществ. Соответственно, панкреатит сопровождается серьезным нарушением работы пищеварительного тракта.
Чаще всего приступам заболевания предшествует отсутствие дефекации или ее затруднение на протяжении нескольких дней, после чего появляется жидкий стул, иногда с вкраплениями желчи и непереваренных остатков пищи. Помимо расстройства дефекации, при панкреатите наблюдается вздутие живота, отрыжка, метеоризм и изменение или полное отсутствие аппетита.

Кожные покровы
Нарушения работы пищеварительной системы у женщин и мужчин влекут за собой другие расстройства, в том числе со стороны желчевыводящей системы (холецистит, холецисто панкреатит). Воспаленный, увеличенный орган оказывает давление на окружающие структуры, из-за чего отток желчи существенно затрудняется. Подобные процессы проявляются бледностью или желтушностью кожных покровов, а также сильным зудом — он наблюдается в тяжелых случаях, когда желчь начинает выделяться через поры кожи и раздражать ее.
Кроме того, поджелудочная железа может давить на диафрагму, затрудняя дыхательную функцию. Из-за кислородной недостаточности появляется синюшность носогубного треугольника, губ. Ногтей на руках и ногах, ощущение холода в конечностях. Синие пятна могут также появляться возле пупка и по бокам.

Косвенные признаки
Чаще всего панкреатит (особенно острый и геморрагический) сопровождаются сильным ухудшением общего самочувствия. У больного поднимается температура, появляется головная боль, головокружение, иногда чувство сдавливания в груди и одышка, а также слабость и снижение работоспособности.
Большинство людей, которые пережили сильный приступ панкреатита, утверждают — общее состояние было настолько плохим, что они не могли даже подняться с постели. Симптомы панкреатита поджелудочной железы у женщин могут также включать нарушения менструального цикла, так как состояние органа влияет на гормональный фон.
Как распознать панкреатит?
Заниматься самодиагностикой при появлении симптомов панкреатита не рекомендуется, так как болезнь далеко не всегда имеет классическое течение. Согласно медицинской статистике, типичные признаки наблюдаются только у 58% пациентов. В остальных случаях болезнь «маскируется» под другие патологии:
- у 19% больных панкреатит проявлялся в виде кишечной или печеночной колики (болит в нижней части живота или правом подреберье);
- в 6% случаев приступ напоминает проявления инфаркта миокарда или стенокардии — боль ощущалась в грудине и отдавала под лопатку, вызывая одышку и страх;
- у 12% пациентов отмечалась сильная боль в животе и напряжение брюшной стенки, что бывает при перфорации кишечника или аппендиците;
- в 2% случаев панкреатит напоминает отравление или инфекцию, и сопровождается температурой, рвотой, поносом, интоксикацией.

Предпринимать какие-либо меры при подозрении на панкреатит не стоит. Больного нужно уложить на спину, не давать ему есть, положить на живот холодный компресс и вызвать «скорую». Прием любых лекарств может затруднить диагностику, поэтому лучше дождаться выводов врачей.
Диагностика и лечение
Чаще всего врачи ставят диагноз, ориентируясь на жалобы больного и симптомы, но для уточнения диагноза и оценки состояния органа необходима соответствующая диагностика. Она включает анализы крови и инструментальные методы исследования — УЗИ брюшной полости, КТ, МРТ, при необходимости лапароскопические процедуры.

При возникновении симптомов панкреатита важно дифференцировать его с другими заболеваниями поджелудочной железы — кистами и злокачественными опухолями.
Принимать ферментативные препараты при подозрении на панкреатит категорически запрещено, так как они могут спровоцировать ухудшение состояния.
Острый панкреатит обычно лечат консервативными средствами. Больному назначают обезболивающие препараты и спазмолитики, антиоксиданты, лекарства для снижения выработки пищеварительных ферментов. В тяжелых случаях необходимо хирургическое вмешательство — резекция или удаление пораженной части органа.
| Панкреатит | Злокачественные опухоли поджелудочной железы | Кистозные изменения железистой ткани | |
| Болевые ощущения | Появляются только в периоды обострений. При остром панкреатите боль достаточно сильная, режущего характера, при хроническом — ноющая или тупая. | Боль постепенно нарастает (иногда на протяжении нескольких месяцев), не зависит от приема пищи или других факторов. | Зависят от локализации и масштаба поражения, а в некоторых случаях отсутствуют вообще. |
| Расстройства дефекации | Наблюдаются в острые периоды, причем обычно запоры чередуются с поносами. | Неустойчивый, обычно жидкий стул, на поздних стадиях сильный, неукротимый понос и водянистые каловые массы. | В зависимости от локализации новообразований: возможен частый стул, а в некоторых случаях постоянные запоры. |
| Особенности клинической картины | Обострения связаны с нарушением питания, употреблением алкоголя, иногда определенных лекарственных препаратов. | Желтушность кожных покровов и слизистых оболочек, необъяснимая потеря веса вплоть до истощения (наблюдается даже при отсутствии изменений аппетита). | Нарушения самочувствия выражены на поздних стадиях, при нагноении кист или присоединении вторичной инфекции. На первых этапах симптомы могут полностью отсутствовать. |
| Результаты диагностики | Признаки воспалительного процесса в анализах крови (повышенное СОЭ и лейкоциты), характерные изменения на УЗИ. | В анализах крови присутствует высокое СОЭ и концентрация лейкоцитов, а также снижение гемоглобина и активизация печеночных проб. На МРТ и КТ, а на поздних стадиях на УЗИ можно увидеть опухоль. | Кистозные изменения обычно диагностируются с помощью УЗИ, КТ или МРТ. В клинических анализах крови изменения могут отсутствовать вообще. |

Панкреатит опасен тем, что в тяжелых случаях больной может остаться инвалидом на всю жизнь, так ткани органа постепенно заменяются рубцовыми, которые не способны обеспечить нормальное выполнение функций. Некоторые формы панкреатита (реактивный, гемморагический и т.д.) часто ведут к летальному исходу, особенно в пожилом возрасте. Если заболевание перешло в хроническую форму, человеку придется придерживаться диеты до конца жизни — любое нарушение режима питания может спровоцировать приступ.
Как предотвратить панкреатит?
С ухудшением качества пищи, экологии и ускорением ритма жизни панкреатит перестали называть болезнью алкоголиков, так как он часто встречается у взрослых людей без вредных привычек и детей. Для того, чтобы предотвратить воспалительные процессы в поджелудочной железе, необходимо вести здоровый образ жизни и правильно питаться — отказаться от жареной, жирной, тяжелой пищи, алкогольных напитков.

Особенно опасными считаются эпизодические употребления большого количества вредной еды, когда поджелудочная испытывает сильную перегрузку и не может справиться со своей задачей. При появлении признаков заболевания следует немедленно обратиться к врачу — любое промедление может привести к неприятным последствиям.
Источник