Как распознать симптомы панкреатита
Содержание
Панкреатит — воспаление поджелудочной железы. Развивается при нарушении секреторного оттока и ранней активации ферментов. В этом случае орган начинает переваривать сам себя. Опасно это тем, что процесс затрагивает кровеносные сосуды, что чревато сильным кровотечением.
К основным причинам развития панкреатита можно отнести наследственность, хронические заболевания пищеварительного тракта, травмы живота. К заболеванию может привести и постоянное нерегулируемое употребление алкоголя.
Симптомы панкреатита
Существует две формы заболевания — острая и хроническая. При первом варианте течения болезни основным симптомом панкреатита будет боль. Она локализуется в левом подреберье, носит опоясывающий характер и отдает в верхнюю половину тела. Такое состояние нередко сопровождается тошнотой, рвотой, повышением температуры тела. При визуальном осмотре отмечается бледность кожи больного и повышенная потливость.
Симптомы панкреатита в хронической форме выражены менее интенсивно. Пациенты жалуются на постоянную тупую боль в животе, усиливающуюся после нарушения диеты или приема алкоголя. Снижается аппетит, периодически появляются приступы тошноты. Из-за постепенно развивающегося обезвоживания снижается масса тела, беспокоит постоянная сухость во рту. Во время осмотра четко определяется желтый оттенок кожи и слизистых оболочек.
Чем опасно обострение панкреатита?
Симптомы панкреатита в стадии обострения носят ярко выраженный характер. В первую очередь это сильнейшая боль в левом подреберье, отдающая под лопатки и в плечо. При этом болевой синдром практически не снимается медикаментозными препаратами. Второй характерный признак — рвота, не приносящая облегчения. Пациент жалуется на слабость и вкус горечи во рту. Возможно развитие диареи. Внешне у больного будут отмечаться холодная влажная кожа, учащенное дыхание и сухость слизистой рта.
Обострение панкреатита лечится только в условиях стационара. При этом затягивать с обращением к врачу нельзя. Длительный приступ опасен разрушением функциональной части поджелудочной железы.
Диагностика панкреатита
При плановом обращении пациента к врачу в первую очередь проводится сбор анамнеза и визуальный осмотр. Специалист собирает данные о начале развития панкреатита, его длительности, возможных причинах появления патологии.
Вторым этапом обследования становится лабораторная диагностика. Проводятся общий и биохимический анализы крови.
В общем анализе отмечаются остро выраженные изменения, характерные для воспалительного процесса. Это увеличение реакции оседания эритроцитов (СОЭ) и увеличение количественного содержания эритроцитов.
Биохимический анализ крови считается наиболее информативным. На панкреатит указывают повышение уровня альфа-амилазы, липазы и глюкозы. При переходе воспалительного процесса на почки значительно увеличивается мочевина.
В обязательном порядке проводится анализ кала. При воспалении поджелудочной железы в нем обнаруживаются вкрапления жира и пищевых волокон.
Для инструментальной диагностики заболевания используются следующие методы.
- Ультразвуковое исследование.
Занимает первое место по значимости при постановке диагноза. Определяет состояние ткани железы, размеры протоков и наличие патологических вкраплений.
- Рентгенография.
Помогает выявить наличие камней, их размеры и месторасположение.
- Компьютерная томография.
Наиболее точный метод исследования. Благодаря послойности полученного изображения, с его помощью определяются даже самые незначительные отклонения от нормы.
При обострении панкреатита на первое место выходит дифференциальная диагностика с острыми хирургическими патологиями — прободной язвой, кишечной непроходимостью, тромбозом вен кишечника. Для этого все необходимые диагностические мероприятия проводятся в экстренном порядке. Одновременно с этим проходит консультация узких специалистов.
Чем лечить панкреатит: лекарства или диета?
Обострение панкреатита лечится по принципу «голод, холод и покой». Пациент в течение нескольких дней должен соблюдать строжайшую диету. Разрешается пить отвар из шиповника или лечебную негазированную минеральную воду. Во избежание обезвоживания и поддержания организма внутривенно вводятся специальные препараты, которые обеспечивают водно-электролитный баланс крови.
Медикаментозное лечение панкреатита в острой стадии направлено на обезболивание и снятие воспалительного процесса с помощью антибиотиков. Назначаются лекарства, обеспечивающие снижение действия ферментов поджелудочной железы.
В наиболее тяжелых случаях лечение проводится путем хирургического вмешательства.
После снятия острого процесса начинается вторая стадия лечения панкреатита. Для восстановления работы пищеварительного тракта применяются ферментные препараты (Креон, Фестал). Восстановление уровня микроэлементов проводится с помощью поливитаминов. При необходимости врач может выписать желчегонные лекарственные средства.
Полноценное лечение панкреатита невозможно без соблюдения строгой диеты. Питание должно быть дробным. Из рациона исключаются жирные продукты, пряности и приправы, яичные желтки. Нельзя употреблять в пищу свежее молоко, разрешены только кисломолочные продукты. Категорически запрещен прием алкоголя.
При острой стадии заболевания вылечить панкреатит одной только диетой невозможно. Необходима комплексная медикаментозная терапия, которую лучше проводить в условиях стационара. Правильное питание при этом поможет быстрее снять воспалительный процесс и вернуться к нормальному образу жизни.
А вот при хроническом варианте воспаления поджелудочной железы диета играет первоначальную роль. Строгое следование всем рекомендациям врача поможет снизить к минимуму частоту обострений.
Профилактика панкреатита
Для того чтобы избежать развития этого неприятного заболевания, необходимо знать и выполнять следующие правила.
- Соблюдение диеты.
Питание должно быть рациональным с минимальным употреблением жиров. Нельзя допускать больших перерывов между приемами пищи с последующим перееданием.
- Полное исключение употребления спиртных напитков и курения.
Алкоголь и никотин раздражают поджелудочную железу, вызывая повышение выработки ферментов.
- Снижение физических нагрузок.
При заболеваниях пищеварительного тракта не рекомендуются интенсивные физические тренировки и подъем тяжестей. Лучше обратить свое внимание на йогу и дыхательную гимнастику.
Соблюдение этих несложных правил поможет избежать развития воспалительного процесса в поджелудочной железе. А при его наличии — сведет к минимуму частоту возможных обострений.
- Гастроэнтерология. Национальное руководство / под ред. В.Т. Ивашкина, Т.Л. Лапиной. — 2015
- Клиническая гастроэнтерология / Григорьев П.А., Яковенко А.В.. — 2004
Источник
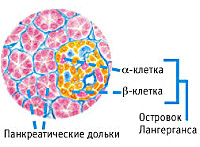
Поджелудочная железа очень важна, выполняя две функции: выработку ферментов для переваривания пищи и гормоны для регуляции обмена глюкозы. Ферменты вырабатываются в норме в неактивном состоянии и активируются в кишечнике. К ним относятся: трипсин, амилаза, хемотрипсин, липаза.
Секретируемые поджелудочной железой гормоны регулируют обмен углеводов: инсулин снижает, а глюкагон увеличивает концентрацию сахара в крови. При панкреатите поджелудочная железа не справляется с выполнением этих функций, и появляются признаки панкреатита.
Причинные заболевания: болезни желчевыводящей системы и желчного пузыря, употребление алкоголя. Эти два состояния провоцируют 80% случаев острого панкреатита. Возможно развитие панкреатита в результате травмы поджелудочной железы, употребления токсичного лекарственного препарата или других отравляющих веществ, курения, аутоиммунного заболевания, болезни двенадцатиперстной кишки, генетических заболеваний обмена веществ.
Панкреатит может быть последствием других болезней или может быть самостоятельным заболеванием. Клинические симптомы панкреатита отличаются при различных причинах.
В последнее время заболеваемость панкреатитом двукратно увеличилась. Это связано с широким распространением основных факторов риска возникновения панкреатита: употребление жирной пищи, переедание, малоподвижный образ жизни, прием токсичных лекарств, нелеченые заболевания желчевыводящей системы.
Различают хронический, острый панкреатит; по причине возникновения – первичный, вторичный панкреатит; хроническая форма делится на обострение и ремиссию. Клинические проявления при различных фазах и формах панкреатита отличаются.
Острый панкреатит
Острый панкреатит имеет в основе болезни переваривание ферментами собственных тканей поджелудочной, с присоединением в последующем и воспаления.
Признаки острого панкреатита разные, они зависят от причины болезни, от состояния организма, возраста больного и наличия дополнительных болезней со стороны важных органов: головной мозг, сердце, печень, почки.
- Признаки приступа панкреатита складываются из резко возникающего болевого синдрома. Боли — это первые симптомы заболевания. Интенсивность боли настолько сильная, что пациенты падают без сознания или появляются суицидальные мысли. Такой приступ боли называют «панкреатическая колика». Характерной особенностью такого болевого синдрома считают его усиление после приема еды, но усиление после кашля или глубокого вдоха при движениях не бывает. Боль отдает за грудину, в спину, под лопатки, в правое, левое подреберье, иногда носит опоясывающий характер. Поэтому очень часто при остром панкреатите ставят ошибочно диагноз: инфаркт миокарда, стенокардия, холецистит. Важно! Для правильной постановки диагноза и дифференцировки с другими болезнями необходимо обратиться в больницу к доктору, который назначит специальные анализы и исследования.
- Следующий характерный симптом острого панкреатита — многократная и повторяющаяся рвота. Сначала рвота кусочками принятой накануне еды, а затем только желчью зеленого цвета и слизью. После рвоты состояние пациента не улучшается, а, наоборот, только ухудшается, облегчение рвота не приносит.
- Сила болей и рвота вызывают следующий очень частый симптом при панкреатите – нервное расстройство: беспокойство, плаксивость, раздражительность. Однако не стоит путать эти проявления с симптомами хронического алкоголизма, печеночной энцефалопатии, панкреатогенного психоза. Последнее заболевание развивается у больных с осложненным панкреатитом, когда поражаются сосуды головного мозга. Психоз вначале проявляется повышенным настроением, суетливостью, дрожью в руках, позже это состояние сменяется на возбуждение с галлюцинациями (зрительными и слуховыми), а еще позднее при отсутствии медицинской помощи наступает затемнение сознания, ступор. Важно! У людей с тяжелыми сопутствующими болезнями сердца, почек, печени, головного мозга и у пациентов старческого, преклонного возраста может утяжелиться состояние вследствие возникновения полиорганной недостаточности.
- В результате попадания из поджелудочной железы в кровеносные сосуды большого количества ферментов, в сосудах запускается механизм тромбоза. Тромбы образуются в сосудах головы, легких, кишечника и сердца. А следующий этап такого тромбоза именуется «коагулопатия потребления», то есть кровь не сворачивается из-за отсутствия в ней кровоостанавливающих элементов, которые были затрачены на образование тромбов, и возникают кровотечения из мест подкожных, внутривенных инъекций, катетеров.
- Температура нормальная в первые дни, в последующем наблюдается подъем. Но повышается, как правило, только до субфебрильных цифр. Более высокий подъем температуры (выше 38 градусов) характерен при панкреатите с развитием осложнений.
- Косвенные признаки панкреатита: может измениться цвет кожи.
Кожа при панкреатите может иметь желтый или синюшный оттенок, стать бледной.
Кожа может стать желтушного цвета при механической желтухе, когда воспаленная увеличенная поджелудочная железа сдавливает общие с печенью протоки или же при закрытии желчного протока камнем. Бледность кожи характерна при развитии панкреатогенного шока и интоксикации, кровотечения из язв желудка и двенадцатиперстной кишки. Синюшный оттенок кожного покрова и кожи кончиков рук, ног, носа бывает при дыхательной недостаточности и тяжелых заболеваниях сердца.
Цианоз может быть распространенным или локальным. При местном цианозе появляются синюшные пятна по бокам живота, вокруг пупка, на лице. Могут быть кровоизлияния на ягодицах и возле пупка. Выраженный синюшный оттенок лица сопровождает тяжелые формы панкреатита с интоксикацией и поражением сосудов. Появление синюшности на коже в эпигастрии, левом подреберье свидетельствует о неблагоприятном течении заболевания.
Местные симптомы панкреатита: в эпигастральной области обнаруживается болезненный воспалительный валик – инфильтрат при прощупывании; вздутие живота; отечность в области поясницы; нарушение пассажа принятой еды по верхним отделам ЖКТ из-за функционального пареза мышц желудка, двенадцатиперстной кишки, отсутствует перистальтика кишечника. Отмечается болезненность при прощупывании эпигастрия, подреберья правого и левого и в углу между левым ХII ребром и позвоночником.
Артериальное давление при панкреатите в начальных стадиях чуть выше нормы, а пульс замедлен. А позже, с поражением сосудов, увеличивается пульс, а давление снижается. Общие симптомы: резко выраженная слабость во всем теле, отсутствие аппетита, быстрая утомляемость, потеря веса.
Виды острого панкреатита
Острый панкреатит бывает двух видов: интерстициальный и некротический (панкреонекроз). Клинические проявления у этих двух форм несколько отличаются.
Интерстициальный (отечный) панкреатит характеризуется быстрым началом, более легким течением и хорошим эффектом от лекарственного лечения. Все клинические признаки исчезают примерно на 5 – 7е сутки лечения, а патологические изменения в больном органе разрешаются на 10 – 14е сутки. При интерстициальном панкреатите не появляются осложнения со стороны других органов. Боль и рвота при таком панкреатите не столь мучительна, как при некротическом панкреатите. Температура тела остается в границах нормы.
Некротический панкреатит характеризуется более продолжительным, более тяжелым течением. При некротическом панкреатите в поджелудочной железе имеются участки омертвления (некрозы), они бывают трех видов: жировой, геморрагический и смешанный. Клинические проявления болезни присутствуют до 4х недель, а изменения в больном органе обнаруживаются даже через 1,5 месяца от начала болезни.
Болевой синдром более интенсивный, мучительный, постоянного характера, а рвота многократная. Характерна бледность и мраморность кожного покрова, желтушный оттенок склер. Косвенными признаками при панкреонекрозе являются: напряжение мышц живота, отечность поясничной области (в углу между позвоночником и ХII ребрами), отсутствие перистальтики кишечника и болезненность при ощупывании верхней половины живота.
У части больных при такой форме панкреатита появляется картина шока панкреатического с тяжелыми нарушениями в работе сердца, печени, почек и легких, с развитием интоксикационного психоза.
Возможны патология легких (плевриты, ателектазы нижних частей легких, пневмония), средостения (медиастениты), сердца – миокардиодистрофии и перикардиты. В желудке, двенадцатиперстной кишке образуются острые реактивные язвы и эрозии или обостряются хронические язвы, которые кровоточат, а иногда и прободают.
Хронический панкреатит
Хронический панкреатит – это группа заболеваний различной этиологии, при которых происходит деструкция поджелудочной железы, ее замена на фиброзную ткань, а в протоках появляются камни и кисты. Вследствие этого, поджелудочная железа не справляется с функцией выработки ферментов для переваривания пищи и с функцией синтеза инсулина и глюкагона для обмена углеводов. Поэтому пища не переваривается полностью, питательные вещества, витамины не всасываются. А также при панкреатите хронической формы есть вероятность возникновения сахарного диабета.
Нередким исходом хронического панкреатита является рак поджелудочной железы. Первые признаки панкреатита в хронической форме проявляются в виде болей в эпигастрии, в левом и правом подреберье. До появления боли пациент нарушил диету: съел жирное, острое, выпил спиртное.
Иногда боль отдает в левую руку, в лопатку и область сердца, имитируя приступ стенокардии.
Немаловажной особенностью является характер боли в зависимости от заболевания, вызвавшей хронический панкреатит. Болевой синдром, возникающий при воспалении, имеют постоянный характер, плохо купируются спазмолитиками, анальгетики в лечении более эффективны. Такие боли не зависят от приема еды. Через неделю они спонтанно уменьшаются или затихают.
Если боль возникает вследствие закупорки протока поджелудочной железы камнем, кистой, рубцовой тканью или псевдокистой, то она имеет характер приступообразной, опоясывающей. Как правило, тошнота и рвота ей сопутствуют и не приносят облегчения; боль возникает через 15 – 20 минут после приема еды и уменьшается после спазмолитических лекарственных средств.
При хроническом панкреатите боль усиливается в лежачем положении и уменьшается в сидячем положении при наклоне вперед.
В результате воспаления и фиброзного перерождения паренхимы поджелудочной железы возможно возникновение панкреатического неврита, при котором боли отдают в спину, длятся более недели и приобретают постоянный характер. Характерной особенностью является то, что такая боль купируется только анальгетиками, спазмолитические лекарственные препараты не эффективны.
Болевой симптом при панкреатите очень сильный, пациентам приходится занимать вынужденное положение: садятся, наклоняются вперед, обхватив руками колени. При таком положении давление на нервные окончания снижаются и боль уменьшается.
Ранним симптомом хронического панкреатита может быть запор. Он возникает из-за плохого оттока желчи и уменьшения перистальтики кишечника. Этот симптом вскоре сменяется на диарею – стул становится в большом количестве, серого цвета, с гнилостным запахом и жирным блеском.
При сдавлении просвета двенадцатиперстной кишки, воспаленной головной частью поджелудочной железы, появляются признаки кишечной непроходимости. Особенно ярко этот признак проявляется после приема пищи. После еды возникает вздутие, схваткообразная боль, тяжесть в животе, иногда тошнота, рвота.
На поздних стадиях хронического панкреатита отличительным симптомом являются признаки недостаточности выработки поджелудочной железой ферментов. Из-за этой недостаточности ферментов для усвоения пищи развивается нарушение переваривания, всасывания принятой еды, усиливается рост патогенных микроорганизмов в тонком кишечнике. Нередкими признаками являются: тошнота, периодическая рвота, вздутие живота, жидкий обильный частый (до 5 раз в день) зловонный маслянистый стул, который плохо вымывается с унитаза, отрыжка, ухудшение аппетита, потеря веса и симптомы гипо- и авитоминоза.
У 33% больных хроническим панкреатитом развивается внутрисекреторная недостаточность – выработка недостаточного количества инсулина и нарушение обмена углеводов. У 50% пациентов с внутрисекреторной недостаточностью появляются признаки сахарного диабета.
Для своевременной диагностики сахарного диабета людям, болеющим хроническим панкреатитом, рекомендуется периодически сдавать тест на толерантность к глюкозе.
Люди, болеющие хроническим панкреатитом, склонны к астении, низкому весу. Это объясняется плохой усвояемостью принятой пищи вследствие недостаточного количества ферментов, ухудшение аппетита, возникновение сахарного диабета, строгая диета для избегания болевых ощущений.
Кожный покров может приобретать желтушный оттенок из-за механической желтухи. При панкреатите часто отмечают шелушение кожи и сухость.
На коже живота, спины и груди могут появиться мелкие, округлой формы ярко – красные пятна, не исчезают при пальцевом надавливании – «красных капелек» симптом. Они появляются из-за аневризмы мелких сосудов подкожной клетчатки, кожи. С обострением панкреатита количество этих пятен увеличивается, при ремиссии они могут исчезать. Этот симптом характерен не только для панкреатита, но и для других сосудистых заболеваний.
Пациенты отмечают болезненность при ощупывании верхней половины живота, иногда можно прощупать увеличенную и плотную поджелудочную железу. Язык обложен налетом белого цвета, сухой.
Икота в результате раздражения диафрагмального нерва. Может атрофироваться подкожная жировая клетчатка в эпигастрии, в левом подреберье.
Эти вышеперечисленные симптомы проявляются в комбинации и по одиночку, проявления зависят от длительности хронического панкреатита и наличия осложнений. Поэтому выделяют три варианта течения хронического панкреатита:
- Длительность заболевания от 1 — 10 лет: чередуются периоды обострения, ремиссии. Основной клинический признак — боль различной силы и локализации. Потеря аппетита, рвота, вздутие живота, тошнота являются сопутствующими и очень быстро купируются при лечении.
- 10 и более лет течения заболевания: боль уменьшается или вовсе исчезает. На первый план в этом периоде выступают признаки внешнесекреторной недостаточности: тошнота, периодически возникающая рвота, потеря аппетита, отрыжка, вздутие живота, обильный зловонный частый стул. Так как питательные вещества и витамины не всасываются, пациенты стремительно теряют вес.
- Вариант течения хронического панкреатита с осложнениями может возникнуть в первом и во втором периоде хронического панкреатита. Этот вариант отличается упорным течением диспепсического синдрома и изменением интенсивности и локализации боли. В половине случаев боль усиливается, может сохраняться неопределенно долго. Изменяется локализация боли: теперь болезненность отмечают по всему животу.
У 15% пациентов с осложнением хронического панкреатита боли могут вовсе отсутствовать.
При развитии инфекционных осложнений присоединяются симптомы интоксикации: подъем температуры, озноб, слабость.
Заключение
Вышеперечисленные признаки панкреатита нетрудно заметить, если они есть. При обнаружении этих проявлений рекомендуется обратиться к доктору, так как панкреатит является грозной патологией и при отсутствии лечения заканчивается плачевно.
Источник