Как панкреатит влияет на мозг
В современной медицине насчитывается множество опасных заболеваний, переходящих в хронические, ведущих к осложнению и инвалидности, а в запущенной форме – к летальному исходу. По статистике, панкреатит – распространённое явление. Диагноз острого панкреатита выявляется ежегодно у более 50 тыс. больных в РФ. В основном, подвержены этому мужчины.
Чем опасен панкреатит? По ряду причин возникает уменьшение проходимости в проточных каналах поджелудочной железы, развивается воспаление. Вещества, выделяемые железой, предназначены для попадания в двенадцатиперстную кишку, а при изменениях функциональности остаются в железе и начинают уничтожение (самопереваривание) железы. Нарушается цикл по выработке ферментов и гормонов, регулирующих жизнедеятельность организма. Процесс сопровождается выделением токсинов, которые, попадая в кровь, затрагивают прочие органы, нанося вред, изменяя и разрушая ткани.
Поджелудочная железа
Острый панкреатит
Это воспаление в поджелудочной железе, протекающее в острой интенсивной форме. По причине алкоголизма острая форма выявляется в 35-75% случаев (зависит от местности). От жёлчнокаменной болезни – 45%. Смешанные причины – 10%. По неустановленным факторам – 10%.
Опасные явления острого панкреатита
Опасность острой формы заболевания начинается с приступов, которые способны развиться мгновенно и длиться от нескольких часов до нескольких суток. Причём, чем сильнее поражена железа, тем дольше по времени продолжается приступ.
Часто во время приступа развивается постоянная рвота, с частицами жёлчи, боли локализуются в верхней области живота, наступает обезвоживание. Боли отличаются такой силой, что это чревато развитием болевого шока у больного.
Появляются изменения кожного покрова в области живота и пупка, цвета лица. Язык преимущественно белого цвета, в тяжёлых случаях коричневый. Расширяются зрачки, образуется вздутие живота, темнеет моча, кал светлеет.
Для снижения риска развития тяжёлых осложнений и опасности для жизни требуется немедленное оказание медицинской помощи. Лечение проводится в стационаре.
Виды острого панкреатита:
- Отёчный – это отёк больного органа с небольшими участками некрозов в жировой ткани поблизости.
- Некротический – это обширный некроз самого органа с кровоизлияниями, в том числе вокруг него в жировых тканях.
При определённых факторах, например, лишнего отложения жира вокруг органа (ожирение) отёчный панкреатит легко переходит в некротический.
Осложнения после острого панкреатита
Чем опасен острый панкреатит? При неоказании должного лечения болезнь переходит из острой фазы в тяжёлую. Происходит сильная интоксикация от фермента трипсина, действие которого схоже с ядом змеи. Действия трипсина вызывают отёк мозга, работа почек нарушается.
Развитие некроза и дистрофия железы – это запущенная болезнь. Такое заболевание деструктивных форм (поражение токсинами, абсцесс, гнойные явления) приводит к смерти в 40-70% случаях.
После снятия острого течения болезни на поверхности железы и близко расположенных органов образуются язвочки, свищи, появляются эрозии местного характера, кистозные проявления. На почве перенесённой приступов заболевания развиваются нарушения нервной системы. У больных часто после алкогольной интоксикации на этом фоне происходит острый психоз.
После нескольких приступов острого панкреатита заболевание часто переходит в хроническую форму.
Хронический панкреатит
Форма заболевания прогрессирующая, с элементами склеротического воспаления, протекающая более полугода, считается хроническим панкреатитом. Течение болезни обнаруживает затяжной характер, постепенно развивается патология. Различают три формы развития:
- Лёгкая – когда протоки остаются без изменения, незначительное увеличение органа, небольшое изменение структуры.
- Умеренная – наличие кист менее 10 мм, неравномерность протока железы, инфильтрация (проникание веществ в орган на одну треть), неровные края и контуры, уплотнение стенок.
- Тяжёлая – наличие кист более 10 мм, неравномерно расширенный проток, полное изменение структуры и увеличение железы.
Процессы при хроническом панкреатите
В поджелудочной происходит застой секрета, так как протоки на выходе сужены, трипсин и другие ферменты активизируются внутри железы. Опасность хронического панкреатита в том, что происходит замещение основной ткани – паренхимы – на соединительную ткань, которая не способна к репродукции. Как следствие – экзокринная (недостаток ферментов) и эндокринная (дефицит инсулина) недостаточность.
Выработка нужных ферментов в должном количестве уменьшается. Вещества неспособны поступать в кишечник для переваривания пищи из-за изменений протоков.
Кишечник человека
Производство инсулина, необходимого для нормализации обмена веществ (метаболизма) – важная функция, но при нарушениях выработка гормона уменьшается или прекращается окончательно. Происходит самоуничтожение и развивается панкреонекроз. Ткани, клетки железы постепенно отмирают. Патологические изменения создают опасность разрушительного действия на прочие участки организма.
Опасные осложнения:
- механическая желтуха (при увеличении передней части поджелудочной);
- стеноз двенадцатиперстной кишки (сужение);
- гнойные явления – образование абсцессов органа и близко лежащих тканей или органов;
- воспаление стенок брюшины (перитонит);
- заражение крови (сепсис);
- кровотечение;
- холестаз (изменения оттока жёлчи);
- тромбоз вен селезёнки;
- сахарный диабет всех типов, включая тип 1;
- образование гематом, кист до 10 мм и более;
- рост опухолей;
- гиповолемический шок (потеря объёма крови, циркулирующей в сосудах, причём крайне быстрая);
- почечная недостаточность острой формы.
На общем фоне болезни развиваются кровоточивость дёсен, сыпь на коже, ломкость ногтей.
Изменения в ЖКТ
Нарастают нарушения в ЖКТ в виде расстройства кишечника, запоров, диареи, метеоризма, вздутия. По причине диареи наступает обезвоживание. Прогрессирующее воспаление провоцирует образования на стенках пищевода и желудка в виде многочисленных эрозийных бляшек.
Присутствует дискомфорт в области желудка, кишечника во время приёма нежелательных продуктов (солёной, жареной, жирной пищи), возникают колики. В тяжёлых случаях – непроходимость кишечника.
Нарушения в сердечно-сосудистой системе
В сердечной системе и сосудах присутствуют нарушения работы этих органов. Отмечается тахикардия (усиленное сердцебиение), кардиопатия (увеличение размеров сердца, сердечная недостаточность, нестабильный ритм сердца), снижается давление.
Сосуды сужаются, кислород не поступает в нужном количестве в органы, происходят спазмы сосудов. Ухудшается свёртываемость крови, возникают неожиданные носовые кровотечения.
Результаты нарушений дыхательной системы
Органы дыхания также подвержены нарушениям. Скапливается жидкость в плевре. Возможен отёк лёгких.
При простудах появляется большой риск быстрого развития пневмонии. Страдает дыхательная система, даже гортань.
Развитие онкологии
Страшный диагноз – рак поджелудочной железы – это последствия хронического панкреатита. Необходима резекция части поражённого участка либо удаление целиком. При удалении поражённого органа для нормальной функциональной деятельности организма потребуется пожизненно принимать препараты:
- заменяющие ферменты;
- липотропные (аминокислоты, участвующие в липидном и холестериновом обменах);
- инсулин (для нормализации уровня сахара в крови).
Панкреатит считается трудно поддающимся лечению, но, если принять меры вовремя, обнаружатся шансы приостановить разрушение. Соблюдение простых правил, постоянный приём препаратов и внимательное отношение к организму сократят последствия панкреатита, сберегут здоровье и жизнь.
Источник
Главная » Неврология »
Нервная система при болезнях поджелудочной железы
Различные нервно-психические нарушения нередкое осложнение воспалительных заболеваний поджелудочной железы.
С клинических позиций удобна классификация, согласно которой панкреатиты разделяются на острые (отек поджелудочной железы, панкреонекроз, гнойный панкреатит) и хронические (рецидивирующий, болевой, псевдотуморозный, индуративный и калькулезный). В этиологии острого и хронического панкреатита большое значение придается инфекциям, нерациональному питанию, алкоголизму, общим обменным нарушениям, что приводит к внутриорганной активации протеолитических ферментов (А. Н. Бакулев, В. В. Виноградов, 1951; Н. Л. Стоцик, 1960; С. В. Лобачев, 1963; А. А. Шелагуров, 1970; Л. Е. Щедренко, 1970; J. Peniche, F. Trujillo, A. Baldit, 1972).
Нервно-психические расстройства наблюдаются при острых и хронических заболеваниях поджелудочной железы как в относительно скрытый (субкомпенсированный) период, так и во время обострения. Отмечаются следующие симптомы поражения нервной системы: головная боль, головокружение, расстройство сознания, психомоторное возбуждение, ригидность затылка, анизорефлексия, болезненность нервных стволов, расстройства чувствительности, вегетативные нарушения, изредка — легкие парезы и эпилептоидные припадки. Все их можно сгруппировать в синдромы: неврастенический, острой энцефалопатии, хронической энцефалопатии и энцефаломиелопатии. Выявляется некоторая зависимость между неврологическими нарушениями и формой заболевания поджелудочной железы.
Неврастенический синдром наблюдается преимущественно при хронических панкреатитах и характеризуется относительной бедностью клинических проявлений, зависимостью течения от изменения соматического состояния и меньшей ролью психогенных влияний. Иногда повышенная утомляемость, слабость, раздражительность являются почти единственными симптомами латентно протекающих безболевых форм панкреатитов. Синдром энцефалопатии чаще отмечается при остром панкреатите. Расстройства сознания, периоды внезапно развивающегося речевого и двигательного возбуждения (больные встают, пытаются бежать, не узнают родственников, не ориентируются в окружающей обстановке, галлюцинируют и т. д.) сменяются адинамией, вялостью, сонливостью, заторможенностью.
Для тяжелых форм острых панкреатитов (панкреонекрозы и гнойные панкреатиты) характерны менингеальные симптомы светобоязнь, общая гиперестезия, болезненность при движении глазных яблок, ригидность мышц затылка, симптомы Кернига, Брудзинского и др. Синдромы хронической энцефалопатии и энцефаломиелопатии формируются у больных, длительно страдающих панкреатитом, на фоне ферментной декомпенсации поджелудочной железы. Наблюдаются головная боль и небольшие очаговые нарушения — парезы черепных нервов, повышение сухожильных рефлексов, пластическая гипертония мышц и другие признаки пирамидной и экстрапирамидной недостаточности, изредка — эпилептические припадки.
Биохимические исследования указывают на дисфункцию ферментативных функций поджелудочной железы: в крови повышено содержание амилазы, трипсина, в моче увеличено количество диастазы. Кроме того, выявляются сопутствующие нарушения разных звеньев минерального обмена: снижение уровня калия, кальция, хлоридов, иногда и углеводного обмена (гипо- или гипергликемия),
Патоморфологически в головном и спинном мозге больных, умерших от панкреатита, определяются выраженный отек, плазморрагии, диапедезные геморрагии, распространенное поражение сосудов головного и спинного мозга с преимущественным вовлечением мелких и среднего калибра артерий (пролиферативно-дистрофические изменения клеток эндотелия и адвентиции, стекловидное набухание, плазматическое пропитывание, сегментарный некроз оболочки). Нарушение кровотока проявляется застойным полнокровием сосудов венозного русла в сочетании с неравномерностью кровенаполнения артериально-капиллярного русла. Кроме того, обнаруживаются изменения нервных клеток (острое набухание, хроматолиз, ишемия, цитолиз, сморщивание с нарушениями липофусцино-жирового обмена, сателлитоз), миелина (неравномерность распределения, набухание), пролиферативно-дистрофическая реакция глии. Все нарушения (отек, диапедезные геморрагии и плазморрагии, некрозы стенки сосудов, дистрофия нервных и глиальных клеток) более выражены в нижнегрудном и верхнепоясничном отделах спинного мозга.
Клинические, патоморфологические и биохимические данные позволяют прийти к выводу, что в патогенезе неврологических осложнений при панкреатитах ведущую роль играет ферментативная дисфункция поджелудочной железы. Последняя сопровождается выделением большого количества протеолитических ферментов (трипсина, химотрипсина, плазмина, кинина, калликреина, липазы, амилазы) и поступлением их в кровяное русло. Это ведет к расстройству водно-электролитного баланса, иногда и углеводного обмена (гипо- или гипергликемии), общей интоксикации. В головном мозге и других отделах нервной системы развиваются отек, дисциркуляторные нарушения, а также дистрофические изменения нервных клеток, глии и миелиновых оболочек.
Ю. Mapтынoв, E. Maлкoвa, H. Чeкнeвa.
Нервная система и внутренние органы…
Дополнительная информация из раздела
- Лечение нервно-психических расстройств при болезни печени
- Неврастенический синдром при болезнях поджелудочной железы
- Вся информация по этому вопросу
Сегодня 26.10.2019
с 10:00 до 19:00 на звонки
отвечает врач.
Источник

Панкреатит – серьезное воспалительное заболевание поджелудочной железы. Проявляется эта болезнь тяжелой симптоматикой. При отсутствии своевременного эффективного лечения нередко развиваются серьезные последствия панкреатита. Многие из этих осложнений существенно ухудшают качество жизни пациента, приводят к инвалидности, некоторые даже опасны для жизни.
Чем опасен острый панкреатит?
Острое воспаление поджелудочной железы может быть диагностировано и у взрослого, и у ребенка. Развивается патология по многим причинам, чаще всего – на фоне злоупотребления алкоголем (чаще у мужчин, чем у женщин), вредной жирной пищей. Под воздействием этих патогенных факторов развивается воспаление, отечность, гиперемия тканей железы. Проявляется приступ опоясывающей болью в животе, профузной рвотой, не приносящей облегчения пациенту, и расстройством работы кишечника (диареей). Просвет панкреатических протоков сужается из-за отечности, и отток секрета поджелудочной железы в двенадцатиперстную кишку (ДПК) затрудняется. Вследствие этого развивается застой сока железы внутри самого органа, и пищеварительные ферменты начинают переваривать железистую, паренхиматозную ткань поджелудочной. Так происходит разрушение железы, нарушение его функций – экзокринной и эндокринной.
Осложнения острого панкреатита

Поджелудочная железа анатомически и функционально связана со многими структурами брюшной полости. В непосредственной близости от железы расположены многие внутренние органы: желудок, печень, желчный пузырь, двенадцатиперстная кишка, крупные кровеносные сосуды, а также сальниковая сумка (часть брюшной полости, образованная этими органами, связками между ними, а также структурами брюшины). Острое воспаление поджелудочной железы неминуемо отражается и на состоянии этих органов, вызывая следующие патологические состояния:
- абсцесс сальниковой сумки;
- сдавление холедоха (общего желчного протока), что вызывает механическую желтуху;
- появление кист, гнойников, свищей на внутренних органах;
- разрушение стенок сосудов и развитие внутреннего кровотечения;
- тромбозы вен (воротной, селезеночной, мезентериальной, портальной и других);
- перитонит (воспаление брюшины при распространении воспалительного процесса в брюшную полость, разрыве абсцессов, гнойников);
- при попадании продуктов распада и микроорганизмов в кровяное русло может развиться токсемия, сепсис (заражение крови);
- токсическая энцефалопатия – поражение головного мозга из-за влияния на него токсинов, особенно – при остром алкогольном панкреатите;
- шоковое состояние (по патогенезу шок бывает разным в зависимости от его причины: из-за сепсиса развивается инфекционно-токсический шок, вследствие интенсивного болевого синдрома – болевой шок, а после сильного кровотечения проявляется гиповолемический шок).
Вероятность летального исхода
Некоторые осложнения острого панкреатита очень опасны и могут привести к летальному исходу. Такие тяжелые последствия болезни, как шок, сепсис, внутреннее кровотечение, требуют немедленной госпитализации в клинику – в отделение хирургии или реанимации, так как они приводят к полиорганной недостаточности (печеночной, почечной), развитию комы. Для лечения абсцессов, перитонита, кровотечения из крупного сосуда необходимо хирургическое вмешательство, а затем – интенсивная терапия в условиях реанимационного отделения.

При недооценке тяжести состояния пациента, несвоевременной диагностике, отсутствии эффективной медицинской помощи вероятность летального исхода от осложнений острого панкреатита очень высока.
В чем опасность хронического панкреатита?
Острый панкреатит даже при правильном лечении может перейти в хронический воспалительный процесс. Хронический панкреатит протекает с периодами ремиссии и обострений. При каждом обострении патологического процесса погибают новые участки поджелудочной железы, и ее функции все больше и больше нарушаются, что постепенно приводит к развитию серьезных осложнений.
Необратимые изменения ЖКТ
Под влиянием постоянных обострений воспалительного процесса и разрушения клеток поджелудочной железы происходит замещение погибших участков органа соединительной тканью (рубцевание, фиброз или склероз поджелудочной железы) – это необратимое изменение анатомии и физиологии железы. Такие участки уже бесполезны в плане выполнения экзокринной или эндокринной функции.
Постепенно развиваются патологические изменения и в других органах пищеварительного тракта. Воспалительным изменениям подвергаются слизистые оболочки желудка, ДПК, желчного пузыря, желчных протоков, пищевода. В желудке, пищеводе появляются эрозии на стенках и, как следствие, склероз стенок, стриктуры (сужение просвета) полого органа. Воспаление желчного пузыря (холецистит) способствует застою желчи, формированию камней в пузыре. Поражение клеток печени вызывает ее липоматоз (замещение погибших гепатоцитов жировой тканью). Воспалительный процесс в стенках тонкого кишечника опасен формированием кишечной непроходимости.
Все эти патологические процессы усугубляют состояние больного, ухудшают прогноз для выздоровления.
Влияние на сердечно-сосудистую систему
При реактивном панкреатите патологическим изменениям подвергаются не только органы желудочно-кишечного тракта. Проблемы появляются также со стороны сердца, сосудов, системы кроветворения. Объясняется это тем, что организм человека организован очень сложно, все элементы этой саморегулирующейся системы взаимосвязаны, и патология какого-то одного компонента чаще всего бывает не автономной. Поэтому и лечить пациента нужно комплексно, используя индивидуальный подход.

Из-за нехватки железа при железодефицитной анемии вследствие внутренних кровотечений, интоксикационного синдрома, недостатка определенных витаминов и микроэлементов, нарушения работы печени, продуцирующей факторы свертывания крови, развиваются следующие симптомы:
- тахикардия (учащение частоты сердечных сокращений);
- нарушение сердечного ритма (мерцательная аритмия);
- понижение артериального давления;
- спазмы сосудов, приводящие к нарушению кровоснабжения всех органов и тканей;
- гипокоагуляция (склонность к спонтанным кровотечениям любой локализации).
Осложнения панкреатита
Воспаление в тканях поджелудочной железы вызывает серьезные осложнения. Такие болезни, как сахарный диабет, рак поджелудочной железы, диагностируются у пациентов с хроническим панкреатитом довольно часто.
Диабет
Сахарный диабет панкреатогенного характера развивается в результате гибели клеток эндокринного отдела поджелудочной железы – островков Лангерганса, продуцирующих гормон инсулин. При его нехватке сахар, поступающий с пищей, не утилизируется клетками печени или мышц, а остается циркулировать в крови больного. Это состояние называется гипергликемия. Высокий уровень глюкозы в крови может привести к нарушению сознания, гипергликемической коме. Постоянно повышенное содержание сахара вызывает характерные диабетические осложнения – поражение сетчатки глаз, почек, всех сосудов организма (диабетическая ангиопатия).

Для предупреждения развития этих опасных последствий больному с диагностированным диабетом постоянно нужно контролировать уровень гликемии, получать заместительную инсулинотерапию, наблюдаться у врача-эндокринолога.
Панкреонекроз
Разрушение тканей поджелудочной железы, или панкреонекроз, происходит из-за деструктивного воздействия на орган собственных ферментов. Задерживаясь в железе из-за нарушения оттока панкреатического сока в просвет ДПК, протеолитические ферменты начинают повреждать все окружающие ткани: поджелудочной железы, желчного пузыря, желудка, брюшины, вызывая опасные для жизни осложнения (перитонит, абсцессы, гнойники).
При подозрении на панкреонекроз необходима срочная консультация хирурга и проведение операции – резекции части поджелудочной железы или всего органа в зависимости от поражения.
Онкология
Злокачественные новообразования развиваются часто в тканях, подвергающихся длительному воспалению. Клетки поджелудочной при панкреатите изменяют свое строение, мутируют, становятся уязвимыми для влияния свободных радикалов и других онкогенов. В результате они переходят в злокачественную форму, начинают бесконтрольно размножаться: так образуется карцинома (злокачественная опухоль). Чаще всего диагностируется рак поджелудочной железы – это опухоль из клеток эпителия органа. Особенно опасен в плане онкологии калькулезный панкреатит с формированием камней в выводящих протоках железы.
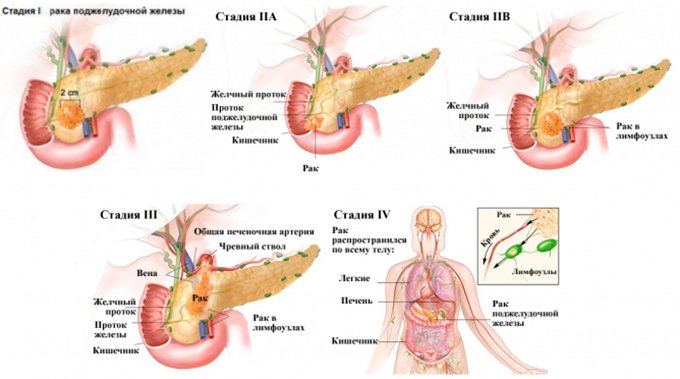
Рак поджелудочной трудно поддается лечению, имеет неблагоприятный для жизни прогноз.
Вероятность благоприятного исхода после лечения заболевания
Чем раньше диагностирован панкреатит и приняты все меры по излечению от него (медикаментозное лечение, хирургические методы, строгая диетотерапия), тем лучше прогноз для выздоровления и дальнейшей жизни. Нельзя допускать перехода воспаления в хроническую форму, а если уж это произошло, то необходимо постараться минимизировать риск обострений. Для этого нужно следовать всем рекомендациям лечащего врача по поводу приема препаратов, лечебного питания и образа жизни.
Воспалительная патология поджелудочной железы – очень опасный патологический процесс, который часто приводит к опасным для жизни осложнениям, требующим длительного серьезного лечения. При подозрении на развитие подобных состояний главное – немедленная консультация специалиста (гастроэнтеролога, хирурга, эндокринолога) и следование всем рекомендациям врача.
Список литературы
- Маев. В. Хронический панкреатит. 2012 г.
- Ямлиханова А.Ю. Основные факторы риска и качество жизни у больных острым и хроническим панкреатитом. Автореферат диссертации. Новосибирск. 2010 г.
- Григорьева И.Н., Веревкин Е.Г., Брагина О.М., Ямлиханова А.Ю. Питание и качество жизни у больных хроническим панкреатитом. Российский журнал гастроэнтерологии, гепатологии и колопроктологии. 2010 г. стр. 88.
- Григорьева И.Н., Никитенко Т.И., Ямлиханова А.Ю. Острый и хронический панкреатит алкогольной этиологии. Материалы 7-ой Восточно-Сибирской гастроэнтерологической конференции. Красноярск 2007 г. стр.191–198.
Источник


