Как не заработать сахарный диабет если у вас панкреатит
Дата публикации 03.06.2014 16:03
Сахарный диабет в большинстве случаев возникает как осложнение хронического панкреатита. Чтобы понимать, как именно его избежать, нужно четко представлять, о чем идет речь.
Панкреатит – это воспаление поджелудочной железы. Хронический панкреатит может наступить в результате желчекаменной болезни, алкоголизма, вирусного поражения и других регулярно воздействующих повреждающих факторов.
Панкреатогенный сахарный диабет – это всегда инсулинозависимый сахарный диабет (1 типа). Этот тип диабета также может быть врожденным. Он связан с разрушением β-островков поджелудочной железы. Эти «островки» — а точнее, группы клеток – вырабатывают гормон инсулин. Инсулин стимулирует поглощение тканями глюкозы из кровеносного русла, переработку глюкоз в жиры и отложение ее в жировую ткань, тем самым снижая уровень глюкозы в крови. А в крови глюкоза появляется в результате переработки абсолютно всей съеденной пищи. При отсутствии инсулина в организме глюкоза не утилизируется, а накапливается в крови: возникает гипергликемия – тяжелейшее состояние, которое может привести как к гипергликемической, так и кетоацидотической коме.
Чтобы избежать сахарного диабета при хроническом панкреатите, нужно, прежде всего, лечить основное заболевание – панкреатит. Если причина – желчекаменная болезнь, нужно удалить камни оперативным способом и восстановить функцию печени; если панкреатит наступил в результате вирусной инфекции, необходима мощная противовирусная терапия: т.е. нужно убрать повреждающий фактор.
Если сделать это не представляется возможным (например, удалять камни из желчного пузыря нельзя из-за противопоказаний к наркозу), терапия направлена на обращение заболевания в ремиссию: т.е. на минимизацию обострений. Прежде всего для этого нужно соблюдать режим питания: больным назначают диетический стол №5, который исключает все, что способно вызвать усиление работы поджелудочной железы: жирное мясо и рыба, кислые фрукты и ягоды, бульоны и супы на бульонах, куриные яйца, горчица, кофе, алкоголь, свежий хлеб. Обратите внимание, что строго запрещены к употреблению щавель, брокколи, лук, редис, редька. Капуста разрешена, но не в квашеном виде.
На поджелудочную секрецию оказывают сильнейшее влияние и стрессы: как физические (переохлаждение, переутомление, перегревание и др.), так и психоэмоциональные. Современный ритм жизни не позволяет избежать стрессовых ситуаций, но если чередовать физическую нагрузку с умственной и спать не менее 8ми часов в сутки, снижается риск абсолютно всех стрессогенных заболеваний. Хороши также регулярные занятия пилатесом или йогой.
Необходимо следить за состоянием иммунной системы, так как на фоне обычной простуды нередко присоединяется вирусная инфекция, которая может усугубить состояние. Проводите зимой и весной витаминотерапию витаминными комплексами, а в период повышенной инсоляции (т.е. когда солнце особенно активно) – насыщайте организм естественными витаминами: овощами, фруктами и ягодами. Синтетические витамины в летний период являются мощными канцерогенами.
Опубликовано в Здоровье
Источник
Панкреатогенный сахарный диабет (ПСД), в некоторых медицинских источниках называемый диабетом 3 типа, – это эндокринная патология, вызванная хроническим или острым течением панкреатита. Функциональные сбои в работе поджелудочной железы приводят к постоянным колебаниям уровня сахара в крови. Они сопровождаются рядом симптомов, характерных для поражения поджелудочной или других распространенных патологий пищеварительной системы. Развитие гликемии происходит постепенно и нередко диагностируется только тогда, когда ПСД приобретает выраженный характер.
Механизм развития панкреатогенного диабета
Панкреатогенный диабет – патологическое нарушение естественного метаболизма глюкозы, которое становится следствием болезни поджелудочной железы. Бывает преимущественно при хроническом течении панкреатита. Клинические исследования показали, что после острой стадии появление ПСД менее вероятно, однако тоже может быть его закономерным следствием. В половине случаев при хроническом панкреатите развивается инсулинозависимый диабет, а в остальных – панкреатогенный. Он трудно поддается диагностике из-за нехарактерных симптомов, свойственных и другим заболеваниям. Механизм формирования СД запускается еще на ранней стадии болезни поджелудочной железы, которая в своем прогрессировании приводит к более опасному этапу.
2 стадия панкреатита уже содержит в себе патологические элементы общего процесса – спонтанную гликемию. Она объясняется выбросом в кровяное русло инсулина, который производят бета-клетки, раздраженные непроходящим воспалением. Толерантность к глюкозе и продолжительное повышение уровня сахара в крови наблюдаются уже на 4 стадии, а на последней присутствует полностью нарушенный механизм работы эндокринной железы. Это объясняется окончательным разрушением функциональных клеток и заменой их на клетки жировой ткани.
Нарушения эндокринной функции ПЖ могут наблюдаться при любом негативном воздействии на орган, которое носит деструктивный характер:
- постоянный воспалительный процесс, присутствующий при хронической форме, в периоды обострения;
- операции на поджелудочной, особенно после панкреатэктомии любого объема;
- любые заболевания поджелудочной (онкология, панкреонекроз);
- злоупотребление факторами, способными вызвать дисфункцию органа (нарушения рациона, прием алкоголя и курение, употребление медикаментозных препаратов в течение длительного времени).
Как и любая важная часть эндокринной системы, поджелудочная продуцирует гормоны – инсулин и глюкагон. Инсулярная функция клеток, ответственных за гормоновоспроизводство, нарушается в результате употребления человеком вредных веществ. А хроническое воспаление разрушает и склерозирует островки Лангерганса, которые отвечают за выработку инсулина. Сахарный диабет формируется при избытке трипсина, ингибитора инсулиновой секреции.
Симптомы заболевания
Хронический панкреатит и сахарный диабет, формирующийся на фоне патологии железы, чаще всего наблюдаются у людей с повышенной нервной возбудимостью. Основная причина для беспокойства на начальном этапе – несварение и сопутствующие ему изжога, вздутие живота, метеоризм и диарея. Поражение поджелудочной характеризуется поначалу выраженными болевыми ощущениями в эпигастральной зоне. Гипергликемия после операции может возникнуть за короткое время, возможны самопроизвольно возникающие симптомы на фоне воспаления.
Нарушения углеводного баланса развиваются в течение нескольких лет. Симптомы нарастают при переходе из стадии в стадию, эндокринные нарушения усиливаются:
- в начале развития диабета уровень глюкозы крови повышен в умеренной степени;
- по мере прогрессирования начинает сопровождаться частыми приступами гипогликемии;
- появляются сухость кожи, постоянная жажда и аномально частое выделение мочи (симптомы, характерные для сахарного диабета);
- измерение глюкозы натощак дает нормальный уровень, а после еды показывает повышенный;
- ослабленный иммунитет приводит к развитию инфекционных процессов и кожных патологий.
Дрожь, побледнение кожных покровов, приступы сильного голода, холодный пот и патологическое перевозбуждение – характерные признаки присутствия в организме патологии. Однако случаев, когда при ПСД возникает кетоацидоз или кетонурия, в клинической практике описано немного. Более вероятны при СД 3-го типа помутнение сознания или его потеря, вызванные падением уровня глюкозы. Длительное течение может без должной терапии привести к появлению судорог или гипогликемической коме.
Панкреатит на фоне сахарного диабета
Панкреатит при сахарном диабете – одна из основных причин его развития. Заболевание поджелудочной железы приводит сразу к двум патологическим направлениям: нарушению и экзокринной, и эндокринной функции. Хронический алкогольный, хронический простой, вызванный другими негативными воздействиями, острый панкреатит – все эти формы заболевания нарушают естественное взаимодействие, необходимое для функциональности пищеварительной системы. Проходят последовательные изменения:
- увеличившееся потоковое давление приводит к выводу из железы неактивных проферментов, которые начинают переваривать клетки органа;
- процесс кальцинирования и склеротизации приводит к замене клеток нормальной внутренней ткани на соединительную (фиброзную);
- панкреоциты атрофируются, синтез гормонов прекращается, и примерно в половине таких случаев развивается СД.
Когда из-за дефицита гормона глюкоза свободно циркулирует в крови, она разрушает рецепторы и клетки, и приводит ко 2 типу диабета. Для него характерно патологическое течение не из-за нехватки инсулина, а из-за неспособности разрушенных сегментов его воспринимать. Механизм развития у болезней разный:
- сахарный диабет первого типа всегда возникает на фоне нехватки гормона, присутствующей, если перерожденные клетки не в состоянии его вырабатывать;
- 2 тип патологии развивается на фоне разрушенных рецепторов и клеток, которые не могут адаптировать гормон, имеющийся в наличии;
- диабет 3 типа имеет вторичное происхождение и сочетает в себе отличительные особенности первых двух, из-за чего его не признает ВОЗ.
Однако эндокринологи, практикующие много лет, неоднократно наблюдали развитие панкреатогенного диабета и прекрасно знают необходимую тактику лечения. Во многом она определяется провоцирующими факторами воспаления поджелудочной, его стадией и состоянием органа на текущий момент. Не менее актуально и происхождение. У каждого вида СД есть свои особенности, и для панкреатогенного это нормальный уровень глюкозы перед приемом пищи и повышенный – после нее. К тому же, развитие первых двух типов диабета может быть причиной хронического панкреатита, но не его следствием, а третий – и есть итог заболеваний ПЖ.
Медикаментозное лечение
Если у человека панкреатит и диабет, он нуждается в одновременном лечении обеих болезней, иначе оно не принесет ожидаемого результата.
В качестве терапии назначается медикаментозное лечение и диетическое питание.
Основной целью медикаментозной терапии является коррекция состояния. Поэтому лекарства назначаются нескольких типов. Они направлены на:
- устранение белково-энергетической недостаточности, восполнение нехватки ферментов и регуляцию процесса пищеварения (терапия ферментными средствами вроде амилазы, липазы или протеазы);
- нормализация углеводного обмена – прием сахароснижающих медикаментов;
- для устранения последствий оперативного вмешательства назначается инсулин, который со временем может быть заменен сахаропонижающими препаратами.
Назначение медикаментозных средств так же, как и остальные составляющие комплексного метода, находятся исключительно в компетенции эндокринолога, который учитывает анамнез, этиологию и степень развития болезни, и гастроэнтеролога, занимающегося лечением панкреатита.
Лечебная диета
Рекомендуемая диета напоминает питание при панкреатите и сахарном диабете 2 типа. Она состоит из белков и сложных углеводов, а быстрые углеводы исключаются из ежедневного рациона. Питание рекомендовано дробное и частое, с исключением жирного, острого и соленого, а некоторые продукты попадают в список запретов.
Основные принципы питания
Предпочтение отдается сложным углеводам, овощам и белкам. Из пищи исключаются мясные навары, соусы, бобовые и яблоки. Подобранный рацион должен корректировать метаболические и электролитные нарушения, восполнять недостаток белка и витаминов.
Продукты, которые можно и нельзя при панкреатите и диабете
Пациент должен категорически исключить употребление спиртных напитков, мучные изделия, продукты быстрого питания и кондитерские изделия. Жирное и острое, соленое и пряное – все это попадает в список запретов, которые могут негативно повлиять на состояние больного. Не рекомендуются сладкие газированные напитки, соки с посторонними веществами, маринады, колбасы, бобовые. Суточный рацион рассчитывается из определенного количества полезных веществ. Пища употребляется часто, и небольшими порциями.
Панкреатогенный СД дает неплохой прогноз. Течение болезни можно приостановить, особенно, на ранних стадиях, уровень сахара снизить до нормального. Основное условие – выполнять все рекомендации лечащего врача.
Source: podzhelud.ru
Читайте также
Вид:


Источник
Панкреатит представляет собой тяжелое заболевание, поражающее поджелудочную железу и нарушающее работу всего ЖКТ. Те люди, которые уже «познакомились» с ним, знают, насколько тяжело он поддается лечению и какими болезненными симптомами проявляется. Но как же хочется вернуться к привычному образу жизни и, просыпаясь каждый день, не думать о том, что в любой момент может начаться приступ. Поэтому многие постоянно находятся в поисках новой информации о том, как вылечить панкреатит навсегда и можно ли это сделать вообще? Об этом и пойдет сейчас речь.
Можно или нельзя?
Чтобы понять, можно ли вылечить панкреатит навсегда, необходимо немного поговорить о механизме развития этого заболевания. Итак, панкреатит характеризуется воспалением клеток поджелудочной железы, из-за чего их целостность нарушается и они перестают функционировать как прежде.
При этом воспалительный процесс охватывает протоки поджелудочной, через которые происходит выброс панкреатического сока в 12-перстную кишку. В результате этого в них периодически возникают спазмы, из-за которых просвет протоков значительно сужается и панкреатический сок, содержащий в себе пищеварительные ферменты, начинает скапливаться внутри железы, запуская в ней процессы самопереваривания. Итогом этого является еще большее повреждение клеток органа и нарушение его функциональности.
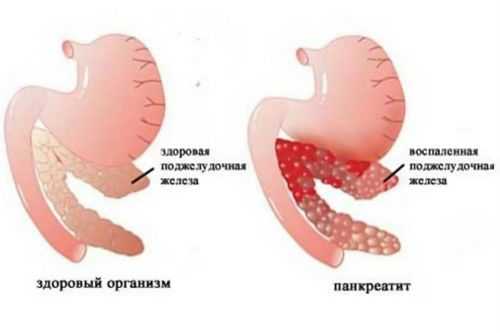
При воспалении погибают клетки поджелудочной железы, которые более не восстанавливаются
И говоря о том, можно ли вылечить панкреатит полностью, нужно отметить, что все клетки человеческого организма обладают свойством самовосстановления. Однако при развитии этого заболевания разрушение клеток поджелудочной происходит намного быстрее, чем их восстановление. При этом в железе нарушается обмен веществ и процессы регенерации значительно замедляются. В результате этого в поджелудочной возникают участки, которые полностью перестают функционировать, и восстановить их, к сожалению, невозможно.
На вопрос о том, можно ли вылечить поджелудочную железу, однозначно ответить нет. Однако это не значит, что при возникновении данного заболевания человек должен раз и навсегда забыть о привычной для него жизни. Если внести в нее некоторые коррективы, то с панкреатитом можно вполне вести нормальный образ жизни. Как это сделать, вы сейчас и узнаете.
С чего начать?
Запомните главное: панкреатит неизлечим, и полное избавление от него невозможно! И не стоит доверять различным рекламам и постам в интернете, где красочно описывается то, как человек вылечил поджелудочную, принимая то или иное средство. Любой врач вам скажет, что это заболевание не поддается лечению, будь оно в хронической или острой форме.
В данном случае можно только предотвратить рецидивы болезни, придерживаясь некоторых правил:
- Раз и навсегда отказаться от вредных привычек. Табачный дым и этанол, содержащийся в алкогольных напитках, негативно сказывается на работе поджелудочной железы и усиливает в ней развитие воспалительных процессов, что приводит к частым обострениям болезни.
- Постоянно придерживаться лечебной диеты. Абсолютно каждому больному панкреатитом назначается диета, которая подразумевает под собой исключение продуктов питания, оказывающих раздражающее и стимулирующее действие на поджелудочную. Любые погрешности в питании могут также повлечь за собой рецидив заболевания.
- Не принимать никаких лекарственных препаратов без ведома врача. Это, наверное, самое главное правило. Как уже говорилось выше, рекламы о том, что существуют новейшие препараты, позволяющие полностью вылечить хронический панкреатит, предостаточно. Многие люди верят ей и начинают принимать лекарства, о происхождении которых и понятия не имеют. Ведь им важно получить результат. Однако неадекватное лечение может только усугубить течение болезни и стать причиной полной дисфункции поджелудочной. Потому принимать любые препараты нужно только по разрешению врача. И это касается не только медикаментов для поджелудочной, но и препаратов обезболивающего, иммуностимулирующего и прочего действия.

Без ведома врача осуществлять прием каких-либо препаратов нельзя!
Если даже человек будет следовать этим простым правилам, избавиться от панкреатита навсегда у него не получится, но он сможет на долгие годы забыть об обострениях болезни и вести нормальный образ жизни.
Общие правила лечения панкреатита
Лечение острого панкреатита или обострение хронического имеет общие правила:
- При возникновении острого приступа необходимо быстро подавить выработку пищеварительных ферментов поджелудочной железой. Поэтому при появлении боли ни в коем случае нельзя осуществлять прием ферментных препаратов, а нужно сразу же вызывать бригаду скорой помощи. Приступы, возникающие при панкреатите, снимаются только в стационарных условиях.
- Как только возникает приступ, нужно вообще отказаться от употребления каких-либо продуктов питания, в том числе и «легких». В этот период и последующие 2-3 суток необходимо придерживаться голодной диеты. Это позволит снизить ферментацию поджелудочной и уменьшить выраженность болевого синдрома.
- После купирования приступа нужно еще на протяжении 4-6 недель соблюдать строгую диету, а после возвращения к привычному питанию потребуется периодически проходить курсы терапии, которые позволят предупредить дальнейшее прогрессирование болезни. Если же у больного наблюдаются очень частые приступы обострения, строгая диета прописывается на постоянных основаниях.
Помните, чтобы добиться полного излечения от панкреатита и стойкой ремиссии, ни в коем случае нельзя действовать без ведома врача. Как только происходит обострение болезни, больного нужно срочно госпитализировать. Если острое воспаление поджелудочной железы не снять в течение короткого времени, это приведет к многочисленной гибели ее клеток, и тогда добиться восстановления функциональности органа будет практически невозможно.
Как только человек попадает в больницу, ему назначается терапия, направленная на снятие спазмов, возникающих в протоках поджелудочной. Для этого применяется «Но-шпа» или «Папаверин». Для купирования боли используются обезболивающие препараты. А чтобы предупредить развитие осложнений во время обострения, применяется антибактериальная терапия.
Лечение острого панкреатита и обострение хронического должно происходить только в условиях стационара
После того как болевой приступ снимается и состояние больного становится стабильным, используются ферментные препараты, помогающие поджелудочной справляться со своими функциями, пока она не восстановится. В этот же период отменяется голодная диета и пациента переводят на низкокалорийную пищу. По мере восстановления диета постоянно корректируется. В рацион постепенно добавляются те или иные продукты. Это позволяет постепенно подготовить поджелудочную к нагрузкам, с которыми ей придется справляться далее.
После выписки пациенту также придется принимать специальные препараты и придерживаться строгой диеты. Как долго это будет происходить, зависит от индивидуальных особенностей организма и его способности к восстановлению. Далее рацион больного снова расширяется, и постепенно человек возвращается к привычному образу жизни. Но это не касается приема препаратов. В большинстве случаев они назначаются на пожизненной основе.
Следует понимать, что при каждом обострении панкреатита происходит гибель определенных клеток поджелудочной железы. Органу с каждым разом становится все труднее и труднее справляться со своими обязанностями. Поэтому больным рекомендуется постоянно осуществлять прием ферментных препаратов и придерживаться лечебной диеты. Если пренебрегать этими правилами, то добиться стойкой стадии ремиссии и длительного отсутствия обострений будет проблематично.
Подробно о диете
Диета – это неотъемлемая часть лечения и острого, и хронического панкреатита. Ее соблюдение является обязательным и в стадии ремиссии, и при обострении, так как именно от того, что ест человек, и зависит его дальнейшее состояние.

Диета является главной составляющей лечебной терапии при панкреатите
Как уже было сказано выше, в период острого приступа назначается голодная диета. Придерживаться ее рекомендуется на протяжении нескольких суток. В этот период разрешается пить только воду в небольших количествах и через равные промежутки времени.
После снятия болевого приступа питание строится на принципах кормления полугодовалого ребенка, но с исключением молока. В этот период разрешается употреблять:
- нежирные овощные супы (они должны быть обязательно протертыми),
- пюреобразные смеси,
- свежевыжатые овощные соки, только неконцентрированные и в небольших количествах (в день разрешается выпивать не более 1,5 стаканов овощных соков).
В период реабилитации после приступа разрешается употреблять только отварные или приготовленные на пару блюда без добавления соли и других специй. Готовить их можно из картофеля, риса, чечевицы, яичных белков и т.д. По мере восстановления организма в рацион постепенно добавляются мясные и рыбные блюда, а также нежирные молочные и кисломолочные продукты. Более подробный список разрешенных продуктов питания после обострения должен предоставить врач.
Наиболее важным для каждого человека, страдающего от панкреатита, является знание того, какие продукты ему категорически запрещается употреблять в пищу, чтобы не дать заболеванию прогрессировать и предотвратить его обострения. Таковыми продуктами являются:
- все жирные сорта мяса и рыбы,
- жареные и жирные блюда,
- сало,
- консервы,
- копчености,
- соленья,
- колбасные изделия,
- полуфабрикаты,
- сдобная выпечка,
- молочные и кисломолочные продукты питания с высоким содержанием жиров.

Употребление даже в небольших количествах запрещенных продуктов может привести к возникновению болевого приступа
Если больной откажется от вредных привычек и будет постоянно придерживаться лечебной диеты, он сможет надолго забыть об обострениях и сохранить свое здоровье на долгие годы!
Народные средства
Для профилактики обострения панкреатита и возникновения на его фоне осложнений, кроме диеты и приема ферментных препаратов, можно также использовать средства нетрадиционной медицины. Однако делать это следует только после предварительной консультации с лечащим врачом.
Чтобы предотвратить рецидивы болезни, нетрадиционная медицина рекомендует регулярно употреблять разбавленный сок белого несладкого грейпфрута. Также очень полезными для поджелудочной железы являются соки из нектаров, косточек винограда и куркумина.
Для устранения дискомфорта в левом подреберье можно пить фиточаи, приготовленные их бессмертника, полыни или золотого уса. Немало полезных веществ, помогающих работе ЖКТ, содержится и в абрикосовых косточках. В течение дня рекомендуется съедать по 15 ядрышек, разделяя их на 3-4 приема.

В ядрах абрикосовых косточек содержится огромное количество полезных веществ, которые благоприятным образом сказывают на работе не только поджелудочной, но и всего организма в целом
Эффективным также является употребление запаренной гречки. Готовится она так: крупа насыпается в глубокую тарелку, заливается горячей водой (она должна покрывать гречку полностью) и ставится на ночь в теплое место. Утром гречневая крупа будет готова к употреблению. Как советуют знахари, употреблять ее следует на завтрак и ужин.
Также очень хорошо при панкреатите помогает отвар овса. Его зерна в количестве одного стакана нужно залить литром воды и поставить варить на медленный огонь. Через 3 часа полученный отвар нужно процедить. Принимать его необходимо по 100 мл перед каждым приемом пищи.
Если ощущается дискомфорт в проекции поджелудочной железы, нетрадиционная медицина рекомендует пройти двухнедельный курс лечения картофельным соком. Для его приготовления потребуется взять небольшую картофелину, промыть ее под проточной водой, натереть на терке и отжать из полученной кашицы сок. Только выпить его нужно сразу же. Уже спустя 10-15 минут он потеряет все свои полезные свойства. Осуществлять прием картофельного сока следует также перед каждым приемом пищи.
Существует еще огромное количество средств нетрадиционной медицины, которые позволяют надолго избавить человека от приступов панкреатита. Но помните, что применять их, так же как и лекарственные препараты, можно только по разрешению врача. Если больной будет следовать всем его рекомендациям и не нарушать запреты, он сможет легко «ужиться» с панкреатитом и вести нормальный образ жизни.
Тест: на определение риска сахарного диабета 2 типа

Источник

