Как лечить слюноотделение при панкреатите
Что такое хронический панкреатит?
Хронический панкреатит – воспалительно-дистрофическое заболевание железистой ткани поджелудочной железы, которое продолжается свыше 6 месяцев. Поджелудочная железа в процессе воспаления претерпевает дистрофические изменения в структуре тканей, нарушатся ее секреторная функция и проходимость ее протоков.
Причины хронического панкреатита
Алкоголь – самая распространенная причина хронического панкреатита. При систематическом употреблении алкоголя потоки поджелудочной железы воспаляются, изменяется их структура, и вследствие этого панкреатический секрет становится вязким. В нем образуются пробки, насыщенные белком и кальцием.
Поджелудочная железа более чувствительна к алкоголю, чем печень. Алкоголь (а также острая пища) повышают секреторную деятельность поджелудочной железы, стимулируя расширение ее протоков. Панкреатический секрет выходит в окружающую межуточную ткань — развивается отек поджелудочной железы с дальнейшим изменением ее структуры.
Хронический панкреатит также может возникнуть вследствие нерациональной диеты — длительного и избыточного потребления жирной пищи. В результате чего желчь перенасыщается холестерином, и в поджелудочной железе образуются микролиты (песок), а затем и конкременты (камни). При длительном раздражении песком зоны фатерова соска возникает спазм — причина повышенного давления внутри протоков поджелудочной железы. Круг патологических процессов поддерживает воспаление в поджелудочной железе.
Другие причины хронического панкреатита
- заболевания желчевыводящей системы: дискинезия желчных путей, желчнокаменная болезнь, хронический холецистит и др.,
- заболевания зоны большого дуоденального сосочка;
- наследственные нарушения обмена веществ;
- рацион с резким ограничением потребления белков и жиров;
- гиперлипидемия;
- медикаментозная терапия (редко);
- вирусные заболевания
Хронический панкреатит может быть также исходом острого панкреатита. Хронический панкреатит развивается после ряда приступов острого панкреатита в подавляющем большинстве случаев.
Формы хронического панкреатита
Хронический панкреатит подразделяют на первичный и вторичный. Первичный панкреатит возникает как самостоятельная патология. Вторичный хронический панкреатит развивается как следствие других заболеваний, как правило, пищеварительной системы: холецистит, желчнокаменная болезнь, язвенная болезнь и др.
Формы хронического панкреатита:
- Хронический холецистопанкреатит
- Хронический рецидивирующий панкреатит
- Хронический индуративный панкреатит
- Псевдоопухолевый панкреатит
- Хронический калькулезный панкреатит
- Хронический псевдокистозный панкреатит
Симптомы хронического панкреатита
Боль в животе — основной признак хронического панкреатита. Боль может нести раличный характер: жгучая, сверлящая, давящая. Боль усиливается в положении лежа и стихает, если принять сидячее положение и наклонить туловище вперед.
Боль возникает после обильной пищи, особенно жирной, жаренной. Боль может также появиться натощак или через несколько часов после еды. Как правило, в первой половине дня боль ощущается слабее, а усиливается (или возникает) после обеда; интенсивность боли нарастает к вечеру.
Диспептические явления: гиперсаливация (обильное слюноотделение), вздутие живота, отрыжка воздухом или съеденным, отвращение к жирной пище, тошнота, рвота.
Похудание обусловлено воздержанием от приема пищи (при голодании боль не наступает), а также внешнесекреторной недостаточностью поджелудочной железы, которая проявляется панкреатогенными поносами.
В некоторых случаях отмечается возникновение красных пятнышек на коже живота груди и спины — симптом «красных капелек» или атрофия подкожной жировой клетчатки в зоне проекции поджелудочной железы — признак Грота.
Диагностика хронического панкреатита
Дифференциальная диагностика с язвенной болезнью двенадцатиперстной кишки.
Диагностика хронического панкреатита проводится в три этапа.
I. Клиническое обследование: выявляются характерные болезненные точки и зоны при пальпации живота. Копрограмма: позволяет судить о степени утраты поджелудочной железой своей внешнесекреторной функции. Рентгенологическое исследование органов брюшной полости дает возможность выявить образования, вызывающие закупорку, на поздних стадиях.
Иногда: эзофагогастродуоденоскопия, рентгенологическое исследование желудка и двенадцатиперстной кишки, эндоскопическое ультразвуковое исследование – эти методв помогают определить вероятные осложнения панкреатита, сделать прогноз.
II. Эндоскопическая ретроградная панкреатохолангиография – золотой стандарт диагностики панкреатита – позволяет оценить состояние двенадцатиперстной кишки, дуоденальных сосочков, желчного и панкреатического протоков. УЗИ – эффективно в диагностике у пациентов с ожирением. Компьютерная томография – можно выявить песок, камни, кисты, очаги некрозов, которые не обнаруживаются при УЗИ.
Проводится комплекс тестов для оценки функции поджелудочной железы.
- Непрямые (неинвазивные,) – РАВА-тест; радионуклидные методы – тесты с «метками»
- Прямые, требующие зондирования — тест Лунда, секретин-холецистокининовый тест
- Эластазный тест — количественная оценка содержания панкреатических ферментов в кале
III. Эндоскопическая ультрасонография – позволяет выявить дегенеративные изменения в ткани и протоках поджелудочной железы на раннем этапе заболевания.
Лечение хронического панкреатита
Полный отказ от употребления алкоголя, дробное питание и соблюдение диеты с низким содержанием жира. При обострениях, которые сопровождаются частой рвотой, показана коррекция водно-электролитного баланса внутривенным введением раствора Рингера, глюкозы и др.
Целесообразно также голодание в течение 1-3-5 суток. Затем в диету включают протертые овощные супы, кисели, картофельное и морковное пюре, жидкие каши. По мере исчезновения диспепсических явлений в рацион вводят белые сухари, обезжиренный творог, вареное мясо или отварную нежирную рыбу.
Комплексная медикаментозная терапия
Анальгетики — ненаркотические и наркотические: парацетамол, анальгин, баралгин; трамадол призваны купировать болевой синдром.
Сочетание ненаркотических анальгетиков с спазмолитиками — атропином, дротаверином, индометацином – более эффективно.
Миотропные спазмолитики – дротаверин, бенциклан — не только устраняют болевой синдром, но и корректируют нарушения желчного пузыря. Мебеверин снижает сократительную активность желчного пузыря, а также тонус (напряжение) панкреатического и желчных сфинктеров, не угнетая в то же время перистальтику кишечника.
Прокинетики — сульпирид, цизаприд, домперидон – назначают в случае снижения тонуса желчного пузыря (гипомоторных нарушений).
Желчегонные препараты гимекромона (одестон, холонертон) оказывают избирательное спазмолитическое (снимающее спазм) действие на желчевыводящие пути.
H2-блокатор тербуталин вызывает расслабление сфинктера Одди, сокращение которого препятствует оттоку. Если отток желчи нарушен из-за воспаления бактериальной природы, назначают антибиотики: пенициллины, тетрациклины, макролиды, цефалоспорины.
Производные соматостатина – сандостатин, октреотид – снижают образование ферментов.
Препараты — ингибиторы протонной помпы – омепразол, рабепразол, лансопразол — подавляют секрецию соляной кислоты, и как следствие, образование ферментов поджелудочной железы.
Препараты, которые тормозят выработку ферментов, гордокс, контрикал, трасилол — замедляют воспалительно-деструктивные процессы в поджелудочной железе, устраняют интоксикацию.
Заместительная ферментная терапия — креон, мезим форте и др. — назначается в случае прогрессирующего снижения массы тела. Курс — 6-12 месяцев. Критерии эффективности заместительной ферментной терапии — уменьшение симптомов диспепсии и стабилизация массы тела.
Препараты, содержащие желчные кислоты при панкреатите противопоказаны; содержащие гемицеллюлозу – не желательны.
Чем опасен панкреатит
Хронический панкреатит может вызвать осложнения:
- Инфекционные — воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния
- Обструкция двенадцатиперстной кишки
- Холестаз
- Кровотечения — эрозивный эзофагит, гастродуоденальные язвы
- Подпеченочная портальная гипертензия
- Тромбоз портальной и селезеночной вен
- Гипогликемические кризы
- Рак поджелудочной железы
- Панкреатический асцит
- Абдоминальный ишемический синдром
Источник
Текст: Ольга Натолина
Фото: TS/Fotobank.ru
Панкреатит — заболевание, при котором воспаляется поджелудочная железа. Это серьезное заболевание с ярко выраженными симптомами и требующее незамедлительного лечения, так как острый и хронический панкреатит могут привести к летальному исходу.
Симптомы хронического панкреатита очень похожи на острую форму заболевания, но могут протекать в облегченном режиме.
Симптомы панкреатита: как проявляются острый панкреатит и хронический панкреатит
Главный симптом острого панкреатита – сильные боли чуть ниже желудка, под левым ребром, иногда одновременно боль возникает сразу и в области почек и плеча, с левой стороны. Бывает, что боли отдаются в правое плечо или в грудную клетку в области сердца. Поэтому симптомы острого панкреатита легко спутать с сердечно-сосудистыми заболеваниями. Важно сразу обратиться к врачу, который проведет ультразвуковое исследование и увидит увеличение поджелудочной железы и изменения в ней.
Кроме сильных невыносимых болей, которые часто приводят к шоковому состоянию больного могут проявляться такие симптомы, как понос или рвоты. Или может быть сильный запор, когда живот будет вздутым и нетипично твердым. Еще одним симптомом острого панкреатита могут быть резкие скачки в давлении. Это может сопровождаться одышкой и частым сердцебиением.
Иногда острый панкреатит провоцирует почечную недостаточность и появление желтухи. Также симптомы острого панкреатита проявляются в появлении пятен в области пупка и пояснице, синеватые или зеленовато-синие.
Симптомы хронического панкреатита очень похожи на острую форму заболевания, но могут протекать в облегченном режиме. Боль возникает в тех же областях, но может сниматься лекарствами, а нарушение работы кишечника может быть не сильно выраженным. Обычно симптомы хронического панкреатита проявляются, если больной употребляет алкоголь или жирную и острую пищу. У больного может пропасть аппетит, живот раздуется и может начаться понос, но в хроническом варианте панкреатита эти симптомы не всегда присутствуют и не осложняют жизнь больному. Поэтому человек часто не идет к врачу при симптомах хронического панкреатита, так как боль можно терпеть и снять лекарствами.
Так же симптомом хронического панкреатита является обильное слюноотделение и отрыжка. Слюны так много, что ее приходится выплевывать. Иногда может развиться желтуха или сахарный диабет. Также симптомом как острого, так и хронического панкреатита является расстройство нервной системы у больного. Он может стать раздражительным, возбужденным. У больного может развиться депрессия. Если оставить без лечения хронический панкреатит, он превратиться в рак поджелудочной железы.
Питание при панкреатите
Кроме лекарств, которые пропишет вам врач после обследования и установления диагноза, вам так же придется установить особую диету при панкреатите. Из рациона придется убрать следующие продукты:
- все изделия из теста, сдобы, ржаной хлеб и белый хлеб;
- мясной и рыбный суп, грибные и овощные супы;
- мясо и рыбу жирных сортов, копчености, консервы, почки, печень, колбасу, икра, соленую рыбу;
- яичницу и вареные яйца, всмятку можно;
- перловую кашу, а также кашу из ячменя, кукурузы и пшенку;
- из овощей : капусту, перец, баклажаны, щавель, редис, чеснок, редьку, шпинат;
- грибы;
- все фрукты и ягоды в натуральном виде;
- сладкое: шоколад, кондитерские изделия, варенье;
- приправы, пряности, соусы;
- сладкие и газированные напитки, кофе и какао, виноградный сок;
- сливочное масло не более 30г в день.
При обострении хронического панкреатита лучше поголодать один – два дня. Но проводить голодание нужно по согласованию с врачом. Выход из голодания должен быть постепенным. После пейте до 1,5л жидкости, разделяя на порции по 200мл. Это может быть боржоми, отвар шиповника, чай. Далее добавляйте в рацион белковую пищу (рыбу, мясо, творог). Важно готовить нежирные белковые продукты на пару или варить. Принимать пищу необходимо пять или шесть раз в день. Порции должны быть небольшие. Твердая еда будет тяжелой для переваривания, поэтому предпочтительна пища в перетертом, жидком или полужидком виде.
Питание при хроническом панкреатите во время ремиссии нужно строить следующим образом: основной упор делаем на белковую пищу, а количество жиров и углеводов надо свести к минимуму. Так же необходимо снизить количество потребляемой соли в день до 6г. Калорийность рациона должна быть не более 2500калорий в день.
Продукты, которые разрешено добавлять в рацион питания при панкреатите:
- супы из круп, кроме списка запрещенных;
- нежирное мясо и рыбу;
- яйцо всмятку;
- молоко только в блюдах;
- творог нежирный;
- пудинги на пару;
- масло сливочное не более 30г можно добавлять в каши;
- овощи в виде пюре, кроме списка запрещенных;
- яблоки в печеном виде, кроме сорта антоновка;
- кисели, желе не сладкие;
- вода минеральная и чай;
- отвар из ягод шиповника.
Питание при панкреатите нужно согласовать с врачом и следовать ему не менее двух месяцев.
Способы лечения панкреатита
При хроническом панкреатите редко применяют хирургический метод лечения. Основные способы лечения панкреатита включают в себя:
- строгое следование диете;
- прием лекарственных и гомеопатических средств назначенных врачом;
- питье минеральной воды.
Медикаментозное лечение проводится с помощью приема препаратов, назначенных лечащим врачом, как правило, препарат выбирается из следующих групп:
- препараты, направленные на восстановление функциональной недостаточности поджелудочной железы, так как пищеварительные ферменты при панкреатите вырабатываются хуже, они также облегчают работу железы и тем самым снижают болевые ощущения («Креон», «Мезим»);
- антисекреторные препараты, такие как «Омепразол» и «Гастрозол», назначают, чтобы снизить кислотность желудочного сока и повысить действие ферментных препаратов;
- так же назначают препараты против изжоги — например, «Маалокс» или «Алмагель»;
- обязательно нужно принимать обезболивающие средства. Выбрать конкретные препараты должен врач.
Дозировку и схему лечения должен разработать врач на консультации.
После того как острое состояние болезни удалось преодолеть и приступ миновал, врач может назначить больному физиопроцедуры, такие как индуктотермию и высокочастотные микроволны, или магнитную терапию. Так же следует заниматься лечебной гимнастикой и практиковать брюшное дыхание. Можно провести курс щадящего массажа живота и позвоночника.
17 комментариев Добавить комментарий
Жалоба
Модератор, обращаю ваше внимание, что текст содержит:
Жалоба отправлена модератору
Страница закроется автоматически
через 5 секунд
Источник
 Хронический панкреатит – хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости её протоков и значительное нарушение функций поджелудочной железы.
Хронический панкреатит – хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости её протоков и значительное нарушение функций поджелудочной железы.
Хронический панкреатит — достаточно частое заболевание: в разных странах заболеваемость хроническим панкреатитом составляет 5 – 7 новых случаев на 100 000 человек населения. При этом за последние 40 лет произошел примерно двукратный прирост заболеваемости панкреатитом. Это связано не только с улучшением способов диагностики хронического панкреатита, но и с увеличением употребления алкоголя в некоторых странах, усилением воздействия неблагоприятных факторов внешней среды, которые ослабляют различные защитные механизмы.
Острый и хронический панкреатит нередко рассматривают, как два отдельных заболевания. Дело в том. что у 60% больных острая фаза панкреатита остаётся нераспознанной или распознанной как пищевая токсикоинфекция, желчнокаменная болезнь и т.д. Поэтому становится понятным, что хронический панкреатит является исходом осторго.
Причины развития хронического панкреатита
Основные причины развития хронического панкреатита —алкогольный и билиарный (желчный) — чаще встречаются в развитых странах с высоким потреблением алкоголя, белка и жира.
Злоупотребление алкоголем (алкогольный панкреатит). Ведущая причина – от 40 до 95% всех форм панкреатита, в основном у мужчин. Распознать его природу трудно. При опросе больной часто заявляет, что пьёт «как все, не больше». Тем не менее пациент с алкогольным панкреатитом потребляет алкоголя существенно больше, чем рекомендуется современными медицинскими постулатами. Поджелудочная железа более чувствительна к алкоголю, чем печень (токсические дозы для печени больше доз для поджелудочной железы на 1/3). Тип алкогольных напитков (бытует миф, что дорогой алкоголь безвреден) и способ их употребления не имеет решающего влияния на развитие хронического панкреатита. Клинически выраженные проявления развиваются у женщин через 10— 12 лет, а у мужчин через 17 — 18 лет от начала систематического злоупотребления алкоголем.
Основные факторы, влияющие на развитие и обострения хронического алкогольного панкреатита:
Первое — это токсическое действие алкоголя. Даже после разового приёма большого количества алкоголя развиваются дегенеративные и гипоксические изменения в ткани поджелудочной железы. При продолжительном употреблении алкоголя образуются очаги некроза поджелудочной железы, образуются камни в пртоках железы.Кроме того алкоголь вызывает спазм сфинктера Одди (место впадения главного панкреатического протока в двенадцатиперстную кишку), тем самым препятсвуя нормальному оттоку сока поджелудочной железы. Но это еще не все. Злоупотребление алкоголя приводит к сгущению панкреатического сока, что так же способствует задержке его в протоках поджелудочной железы. При продолжении секреторной деятельности поджелудочной железы это приводит к прогрессирующему увеличению давления в протоках поджелудочной железы и её отёку.
Заболевания билиарной (желчевыводящей) системы
вызывают хронический панкреатит в 25 — 40% случаев, в основном у женщин. Билиарный хронический панкреатит связан с желчнокаменной болезнью (ЖКБ). Частые рецидивы билиарного панкреатита обычно возникают при миграции мелких и очень мелких камней. Особенно тяжелые и длительные обострения хронического панкреатита наблюдаются после проведения каменогонной терапии (назначения желчегонных препаратов).Болевые приступы развиваются не у всех больных, даже со сверхмелкими камнями, а у «гурманов», которые вкусными кушаньями провоцируют спазм желчного пузыря, сфинктера Одди и отёк поджелудочной железы. В качестве провокаторов чаще других выступают пироги с мясом, рыбой, грибами, свежие булочки, торты, шоколад, окрошка, солянка, шампанское, холодные шипучие напитки.
Заброс желчи в протоки поджелудочной железы
Нарушение функции печени при гепатите, циррозе приводит к продукции патологически измененной желчи, содержащей большое количество, свободных радикалов, которые при попадании с желчью в панкреатические протоки приводят к образованию камней и развитию воспаления.
Заболевания двенадцатиперстной кишки (ДПК) и большого дуоденального сосочка в развитии хронического панкреатита (БДС)
При патологии ДПК развитие хронического панкреатита часто связано с рефлюксом содержимого ДПК в протоки поджелудочной железы. Рефлюкс возникает при:
- Наличие недостаточности (гипотонии) – папиллиты, дивертикулиты, прохождение камня, нарушение моторики;
- Развитие дуоденального стаза (хронической дуоденальной непроходимости);
- Комбинации этих двух состояний.
Развитие хронического панкреатита может быть осложнением язвенной болезни – пенетрация язвы в поджелудочную железу (вторичный панкреатит).
Алиментарный фактор в развитии хронического панкреатита
Употребление жирной, жареной, острой пищи, низкое содержание белка в рационе (например, фиброз и атрофия поджелудочной железы и её выраженная секреторная недостаточность — наблюдается при циррозе печени, синдроме мальабсорбции).
Генетически обусловленные (наследственные) панкреатиты
Выделяют так называемый наследственный панкреатит – аутосомно-доминантный тип наследования с неполной пенетрантностью. Так же по сути наследственным является панкреатит при муковисцидозе.
Лекарственные панкреатиты
Встречаются редко. К числу панкреатоповреждающих факторов относят:
- Азатиоприн;
- Эстрогены;
- Глюкокортикостероиды;
- Сульфаниламиды;
- Нестероидные противовоспалительные (бруфен);
- Фуросемид;
- Тиазидные диуретики;
- Тетрациклин;
- Непрямые антикоагулянты;
- Циметидин;
- Метронидазол;
- Ингибиторы холинэстеразы.
Клиническая картина первичного хронического панкреатита.
Исходы хронического панкреатита
Клиническая картина хронического панкреатита характеризуется 3 основными синдромами:
- Болевой синдром при хроническом панкреатите;
- Синдром внешнесекреторной недостаточности поджелудочной железы (нарушение переваривания пищи, диарея);
- Синдром инкреторной недостаточности (нарушение секреции инсулина, сахарный диабет).
Болевой синдром при хроническом панкреатите
Боль — ведущий признак хронического панкреатита. Она ощущается преимущественно в левом боку, может иметь характер «опоясывающих» болей, т. е. захватывать весь левый бок с заходом на спину. Отличие болевого синдрома при остром панкреатите в том, что интенсивность болей такова, что больной корчится и не может даже разогнуться. Чаще такие приступы возникают после злоупотребления алкоголем, особенно низкого качества, или его суррогатами, содержащими большое количество токсических примесей. Однако эти приступы могут провоцироваться и приемом избыточного количества чрезмерно жирной или острой пищи.
Обострение хронического панкреатита характеризуется, во-первых, менее сильными болями, а во-вторых, как правило, такие болевые эпизоды повторяются периодически после погрешностей в диете или злоупотреблений алкоголем.
Чаще всего боли появляются после обильной еды, особенно жирной, жаренной, часто боли появляются натощак или через 3 — 4 часа после еды, что требует исключить язвенную болезнь двенадцатиперстной кишки. При голодании боли успокаиваются, поэтому многие больные мало едят и худеют.
Существует определённый суточный ритм болей: до обеда боли беспокоят мало, после обеда усиливаются (или появляются) и нарастают к вечеру.
Боли могут быть давящими, жгучими, сверлящими, значительно выражены боли в положении лёжа и уменьшаются в положении сидя с наклоном туловища вперёд.
Боль при хроническом панкреатите имеет разнообразное происхождение: она может быть связана с нарушением оттока панкреатического сока, увеличением объема секреции поджелудочной железы, ишемией органа, воспалением окружающей клетчатки, изменением нервных окончаний, сдавлением окружающих органов (желчных протоков, желудка, двенадцатиперстной кишки). В связи с этим первым шагом при лечении такого пациента является проведение тщательного обследования (ультразвуковое исследование, ФГДС, рентгенологическое исследование желудка и двенадцатиперстной кишки, компьютерная томография, эндоскопическое ультразвуковое исследование), которое может выявить некоторые осложнения панкреатита, например псевдокисты, стриктуры желчных протоков или заболевания, часто сочетающиеся с хроническим панкреатитом.
После предварительного обследования при отсутствии осложнений больным назначают высокую дозу панкреатических ферментов (креон, мезим-форте, панкреатин и т.д.). Чаще всего боль удается купировать при легкой степени тяжести хронического панкреатита, при отсутствии стеатореи, при преимущественном поражении паренхимы органа («болезнь мелких протоков»), а также у женщин.
Диспепсический синдром при панкреатите — гиперсаливация (повышенное слюноотделение), отрыжка воздухом или съеденной пищей, тошнота, рвота, отвращение к жирной пищи, вздутие живота, иногда изжога.
Похудание вызвано ограничением в еде из-за болей в животе + недостаточная выроботка ферментов поджелудочной железой.
Панкреатогенные поносы и синдромы нарушения всасывания в полости кишечника характерны для тяжёлых и длительно существующих форм хронического панкреатита с выраженным нарушением внешнесекреторной функции (когда функциональная способность поджелудочной железы 10% от исходной). Поносы обусловлены нарушениями выделения ферментов поджелудочной железы и кишечного пищеварения.
Ненормальный состав химуса раздражает кишечник и вызывает появление поноса. Характерно выделение большого количества зловонного кашецеобразного кала с жирным блеском (стеаторея) и кусочками непереваренной пищи.
При тяжёлых формах хронического панкреатита развиваются симптомы нарушения всасывания питательных веществ, что приводит к снижению массы тела, сухости кожи, полигиповитаминозу, обезвоживанию, электролитным нарушениям, анемии, в кале обнаруживаются крахмал, непереваренные мышечные волокна.
Инкреторная недостаточноть проявляется нарушением толерантности к глюкозе, в тяжелых случаях развивается инсулинпотребный сахарный диабет.
Этапы заболевания хроническим панкреатитом
В течение хронического панкреатита можно выделить этапы заболевания:
- начальный этап болезни протяженностью в среднем 1 — 5 лет (до 10 лет). Наиболее частое проявление — боль различной интенсивности и локализации: в верхней части правой половины живота при поражении головки поджелудочной железы, в эпигастральной области при поражении тела, в левом подреберье при поражении хвоста поджелудочной железы; боли опоясывающего характера связаны с парезом поперечно-ободочной кишки и встречаются нечасто. Диспепсический синдром если и наблюдается, то имеет явно сопутствующих характер и купируются при лечении первым.
- Развернутая картина болезни выявляется чаще позднее и продолжается в основном 5 — 10 лет. Основные проявления: боль; признаки внешнесекреторной недостаточности; элементы инкреторной недостаточности (повышение или понижение уровня сахара крови). Признаки внешнесекреторной недостаточности выходят на первое место.
- Осложненный вариант течения хронического панкреатита (в любом периоде). Стихание активного патологического процесса или развитие осложнений чаще возникает через 7-15 лет от начала болезни. У 2/3 больных наблюдается стихание патологического процесса за счет адаптации больного к хроническуму панкреатиту (алкогольная абстиненция, санация билиарной системы, соблюдение диеты), у 1/3 развиваются осложнения. Изменяется интенсивность болей, или их иррадиация, динамика под влиянием лечения.
Осложнения хронического панкреатита
- панкреатическая протоковая гипертензия (повышение давления в просвете главного панкреатического протока);
- кисты и псевдокисты поджелудочной железы;
- холестаз (застой желчи);
- инфекционные осложнения (воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния);
- обструкция ДПК;
- тромбоз портальной и селезеночной вен;
- подпечёночная портальная гипертензия;
- кровотечения (эрозивный эзофагит, синдром Мэллори-Вейса, гастродуоденальные язвы);
- выпотной плеврит;
- панкреатический асцит;
- гипогликемические кризы;
- абдоминальный ишемический синдром.
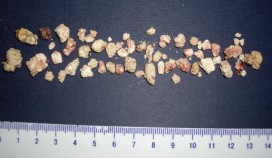
Камни удаленные из протока поджелудочной железы
Лечение хронического панкреатита
Лечением больных с неосложненным хроническим панкреатитом занимается терапевт- гастроэнтеролог, оно направлено на:
- устранение болевого синдрома,
- компенсацию экзокринной недостаточности,
- компенсацию эндокринной недостаточности.
Одной из главных проблем в лечении больных хроническим панкреатитом является своевременная диагностика осложнений и направление больного в специализированный хирургический гастроэнтерологический центр на консультацию и возможное оперативное лечение. Чем раньше больной получит квалифицированную помощь, тем больше шансов сохранить функцию поджелудочной железы и высокое качество жизни.
В свою очередь грамотная диагностика хронического панкреатита не возможна без квалифицированной оценки изменений паренхимы поджелудочной железы, ее протоковой системы врачами, а это возможно только в специализированных клиниках имеющих большой опыт в лечении панкреатита. Поэтому мы рекомендуем больным с панкретитом, неоднократно поступающим в стационар с обострением хронического панкреатита, либо с постоянным болевым синдромом, просить лечащего врача направить его на лечение в такую клинику, для избежание диагностических ошибок.
Возможности консервативного лечения в хронической фазе панкреатита ограничены; медикаментозные препараты, специфически влияющие на развитие хронического панкреатита, практически отсутствуют. Поэтому основные усилия должны быть направлены на смягчение болей, рациональную диетотерапию, коррекцию внешне- и внутрисекреторной недостаточности ПЖ, а также на устранение причин развития панкреатита путем купирования воспалительного процесса в желчных путях, борьбы с алкогольной зависимостью пациента.
Необходимость диетотерапии обусловлена снижением у больных хроническим панкреатитом массы тела, наличием авитаминоза; она является также важным средством профилактики обострений панкреатита. Наличие признаков внешнесекреторной недостаточности ПЖ (похудание, стеаторея, повышенное газообразование) требует проведения заместительной терапии современными препаратами с повышенным содержанием липазы, облегчающие коррекцию стеатореи и нарушенного всасывания жирорастворимых витаминов. Использование микрогранулированных препаратов в капсулах, защищенных специальным покрытием (Креон), предупреждает дезактивацию липазы в кислой среде желудка.
Прием ферментных и антисекреторных препаратов также обладаетпротивоболевым эффектом, так как повышая содержание протеаз в просвете начального отдела кишечника, позволяет снизить секрецию панкреатических ферментов и уменьшить давление в протоковой системе и тканях ПЖ.
Показания к хирургическому лечению хронического панкреатита
Осложнения панкреатита являются показанием к его оперативному лечению.
Для ликвидации осложнений выполняются прямые операции на поджелудочной железе. Арсенал их разнообразен, учитывает различные варианты поражения железы, но все они делятся на две большие группы – операции, направленные на дренирование главного панкреатического протока , и вторая группа – операции, направленные на резекцию фиброзных тканей самой поджелудочной железы.
Автор: к.м.н. Макаренко Александр Владимирович – заведующий отделением хирургии поджелудочной железы Российского центра функционалной хирургической гастроэнтерологии
Для получения более полной информации или очной консультации, с автором можно связаться по тел.+79615172073 или по электронной почте. ( medbaza23@mail.ru )
Источник


