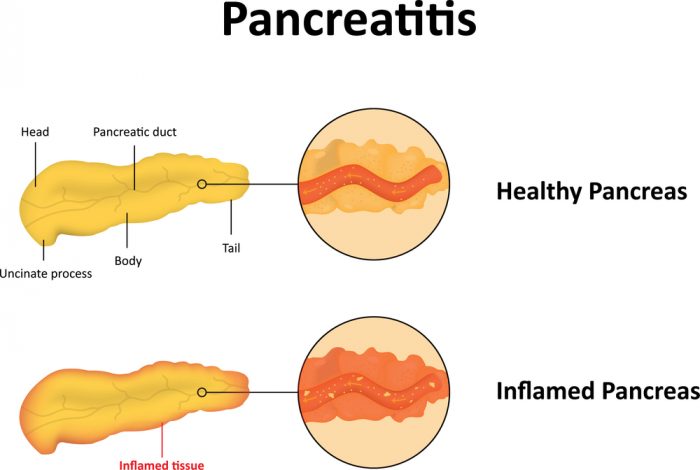
Этиологические причины хронического панкреатита
Панкреатит
представляет собой тяжелое заболевание
поджелудочной железы, в основе которого
лежит внутриорганная активация
продуцируемых железой пищеварительных
ферментов и выраженное в различной
степени ферментативное повреждение
ткани (панкреонекроз), с последующим
развитием фиброза, нередко распространяющееся
на окружающие ткани (парапанкреофиброз),
а также осложняемое вторичной инфекцией.
Клинически панкреатит может протекать
в острой и хронической формах, нередко
тесно связанных между собой.
Этиология.
Этиологией
возникновения хронического панкреатита
являются:
1.
Алкоголь, раздражая слизистую оболочку
12 п.к„ не только усиливает продукцию
секретина, панкреозимина, гистамина,
гастрина, а, следовательно, и внешнюю
секрецию ПЖ, но и вызывает рефлекторный
спазм сфинктера Одди, приводящий к
внутрипротоковой гипертензии. Длительное
употребление алкоголя сопровождается
дуоденитом с нарастающей атонией
сфинктера, что приводит к
дуоденопанкреатическому и
билиарнопанкреатическому рефлюксу,
особенно во время рвоты. Имеет значение
и белково-витаминная недостаточность
свойственная хроническому алкоголизму.
Некоторые авторы полагают, что алкоголь
может оказывать и прямое токсическое
воздействие на паренхиму ПЖ. Кроме того,
имеются данные, что хроническая
алкогольная интоксикация изменяет
состав панкреатического сока за счет
увеличения количества белка, лактоферрина
и снижения бикарбонатов и ингибиторов
протеаз, что способствует образованию
конкрементов.
2.
Заболевания желчного пузыря и
желчевыводящих путей, при доминировании
желчнокаменной болезни, включая и
состояние после холецистэктомии.
Сопровождающий эти заболевания
воспалительно-склеротический процесс
в дистальных отделах желчевыводящих
путей приводит к стенозу, либо
недостаточности сфинктера Одди. Спазм
или стеноз сфинктера приводят к
гипертензии в протоковой системе ПЖ и,
как следствие, выходу компонентов
панкреатического сока в паренхиму с
развитием в ней воспалительных и
склеротических изменений. Рефлюкс желчи
при этом не имеет решающего значения,
так как ХП развивается и при раздельном
впадении холедоха и вирсунгиева протока
в 12 п.к. Слизистая оболочка панкреатических
протоков в норме резистентна к действию
желчи, и только при длительной инкубации
желчи в смеси с панкреатическим секретом
или культурой бактерий желчь приобретает
повреждающее действие на ПЖ. В случае
недостаточности большого дуоденального
соска происходит рефлюкс кишечного
содержимого в протоки ПЖ с активацией
протеолитических ферментов, что в
сочетании с гипертензией и оказывает
повреждающее воздействие на паренхиму
органа.
3. Травма ПЖ, в том
числе интраоперационная, В развитии
послеоперационного панкреатита имеет
значение не только прямое воздействие
на ткань железы и ее протоки, но и
деваскуляризация ПЖ,
4.
Заболевания желудочно-кишечного тракта,
особенно 12 п.к.: отек в области Фатерова
соска, затрудняющий отток панкреатического
секрета, дуоденостаз, сопровождающийся
дуоденопанкреатическим рефлюксом;
дивертикулы 12 п.к., которые могут
приводить либо к сдавлению протоков с
последующей гипертензией, либо, в
случае открытия протока в дивертикул-
к дуоденопанкреатическому рефлюксу.
Дуоденит не только поддерживает
воспаление Фатерова соска, но и вызывает
секреторную дисфункцию ПЖ вследствие
нарушения продукции полипептидных
гормонов ЖКТ. Пенетрация язвы 12 п.к.
или желудка в ПЖ чаще приводит к очаговому
воспалительному процессу, а в ряде
случаев — к типичному хроническому
рецидивирующему панкреатиту.
5.
Одностороннее питание углеводной и
жирной пищей при недостатке белков
ведет к резкой стимуляции внешней
секреции с последующим срывом
регенераторных процессов в ПЖ.
Особенно большое значение имеет прием
алкоголя с жирной пищей.
6.
Эндокринопатии и нарушения обмена
веществ:
—
гиперпаратиреоз, который ведет к
гиперкальцисмии и кальцификации ПЖ
/кальций способствует переходу
трипсиногена в трипсин в протоках ПЖ
—
гиперлипидемия, которая ведет к жировой
инфильтрации клеток ПЖ, повреждению
сосудистой стенки, образованию тромбов,
микроэмболии сосудов;
7.
Аллергические факторы. В крови ряда
больных обнаруживаются антитела к ПЖ;
в некоторых случаях отмечается выраженная
эозинофилия (до 30-40% и более). В литературе
описаны случаи появления болевых кризов
при употреблении клубники, и развития
ХП на фоне бронхиальной астмы.
8.
Наследственные факторы. Так известно,
что у детей, родители которых страдают
ХП, повышена вероятность его развития
по аутосомно-доминантному типу.
Подчеркивается более частая встречаемость
ХП у лиц с 0(1) группой крови. В некоторых
случаях это бывает причиной так называемых
ювенильных панкреатитов.
9.
Пороки развития панкреобилиодуоденапьной
зоны: кольцевидная ПЖ, сопровождающаяся
дуоденостазом; добавочная ПЖ с различными
вариантами хода протоков, не обеспечивающими
отток секрета; энтерогенные кисты ПЖ.
10.
Лекарственные препараты: стероидные
гормоны, эстрогены, сульфаниламиды,
метилдофа, тетрациклин, сульфасалазин,
метронидазол, ряд нестероидных
противовоспалительных средств,
иммунодепрессанты, антикоагулянты,
ингибиторы холинэстеразы и другие.
11.
Неспецифический язвенный колит, болезнь
Крона, гемохроматоэ и ряд других
заболеваний, сопровождающихся
склеротическими изменениями в ПЖ без
клинической манифестации, что можно
рассматривать как неспецифическую
тканевую реакцию на токсические или
циркуляторные воздействия. В эту же
группу, вероятно, следует отнести фиброз
ПЖ при циррозах печени.
12.
Инфекционные и паразитарные болезни:
эпидемический паротит, вирусный гепатит,
инфекционный мононуклеоз, брюшной тиф,
туберкулез, сифилис, кишечные инфекции,
амебиаз и т.д., сопровождающиеся межуточным
воспалением ПЖ с последующим ее склерозом.
Патогенез.
Можно считать общепризнанным, что в
основе патогенеза панкреатита у
подавляющего большинства больных лежит
повреждение ткани железы ею же
продуцируемыми пищеварительными
ферментами. В норме эти ферменты
выделяются в неактивном состоянии
(кроме амилазы и некоторых фракций
липазы) и становятся активными лишь
после попадания в двенадцатиперстную
кишку. Большинство современных авторов
выделяют три главных патогенетических
фактора, способствующих аутоагрессии
ферментов в секретирующем их органе:
1)
затруднение оттока секрета железы в
двенадцатиперстную кишку и внутрипротоковая
гипертензия;
2)
ненормально высокие объем и ферментативная
активность сока поджелудочной железы;
3) рефлюкс в
протоковую систему поджелудочной железы
содержимого двенадцатиперстной кишки
и желчи.
Механизмы
патологической внутриорганной активации
ферментов и повреждения ткани железы
различаются в зависимости от причины
панкреатита. Так известно, что алкоголь,
особенно в больших дозах, рефлекторным
и гуморальным путем резко повышает
объем и активность панкреатического
сока. К этому дбавляется стимулирующее
действие алиментарного фактора, поскольку
алкоголики питаются нерегулярно, не
столько едят, сколько закусывают,
принимая много жирной и острой пищи.
Кроме того, алкоголь способствует спазму
сфинктера печеночно-панкреатической
ампулы (сфинктера Одди), вызывает
повышение вязкости панкреатического
секрета, образование в нем белковых
преципитатов, в дальнейшем трансформирующихся
в конкременты, характерные для хронической
формы заболевания. Все это затрудняет
отток секрета и ведет к внутрипротоковой
гипертензии, которая при уровне,
превышающем 35-40 см вод. ст., способна
обусловить повреждение клеток эпителия
протоков и ацинусов и освобождение
цитокиназ, запускающих механизм активации
ферментов. Спазм сфинктера Одди, возможно,
ведет к желчно-панкреатическому рефлюксу
и внутрипротоковой активации ферментов
за счет желчных кислот. Не исключают
также и прямое повреждающее действие
высоких концентраций алкоголя в крови
на железистые клетки.
При
панкреатите, связанном с заболеваниями
желчных путей, главным патогенетическим
фактором является нарушение оттока
панкреатического сока в двенадцатиперстную
кишку, что связано, прежде всего, с
наличием упоминавшегося «общего канала»,
то есть печеночно-панкреатической
(фатеровой) ампулы, через которую отходят
желчные конкременты и куда обычно
впадает главный панкреатический проток.
Известно, что при раздельном впадении
желчного и панкреатических протоков,
а также при отдельном впадении в
двенадцатиперстную кишку добавочного
протока, сообщающегося с главным протоком
поджелудочной железы, билиарный
панкреатит не развивается.
Проходя
через фатерову ампулу, желчные конкременты
временно задерживаются в ней, вызывая
спазм сфинктера Одди и преходящую
протоковую гипертензию, обусловливающую
ферментативное повреждение ткани железы
и, возможно, приступ острого панкреатита,
в ряде случаев протекающий малосимптомно
или же маскирующийся приступом желчной
колики. Повторное «проталкивание»
желчных камней через ампулу за счет
высокого панкреатического и билиарного
давления может привести к травме
слизистой дуоденального сосочка и
стенозирующему панпиллиту, все более
затрудняющему пассаж желчи и
панкреатического сока, а также и повторное
отхождение камней. Иногда наступает
стойкое ущемление желчного конкремента
в ампуле, ведущее к обтурациониой желтухе
и тяжелому панкреонекрозу.
Самостоятельную
роль в патогенезе панкреатита могут
играть также заболевания двенадцатиперстной
кишки, связанные с дуоденостазом и
гипертензией в ее просвете и способствующие
рефлюксу дуоденального содержимого в
панкреатический проток (в том числе
«синдром приводящей петли» после
резекции желудка по типу Бильрот П).
Некоторые авторы указывают и на значение
дивертикулов двенадцатиперстной кишки,
в особенности перипапиллярных, которые
могут обусловливать как спазм, так и
(редко) атонию сфинктера Одди.
Травматический
панкреатит может быть связан как с
прямым, так и с опосредованным воздействием
на поджелудочную железу. При прямой
травме к внутриорганной активации
ферментов ведет механическое повреждение
железы с выделением из омертвевающих
клеток уже упоминавшихся активаторов
(цитокиназ) и последующим развитием в
дополнение к травматическому еще и
ферментативного панкреонекроза. При
эндоскопических вмешательствах на
большом дуоденальном сосочке (РХПГ,
ЭПСТ) часто травмируется слизистая
оболочка фатеровой ампулы и терминального
отдела главного панкреатического
протока. В результате травмы кровоизлияний
и реактивного отека может затрудняться
отток панкреатического секрета и
развиваться протоковая гипертензия.Стенки
протока могут повреждаться и от
избыточного давления при введении
контрастного вещества при РХПГ.
При
опосредованном воздействии случайных
и операционных травм на поджелудочную
железу (травматический шок, кровопотеря,
кардиохирургические вмешательства с
длительной перфузией) повреждение
железистой ткани с высвобождением
активирующих клеточных факторов связано
в основном с микроциркуляторными
расстройствами и соответствующей
гипоксией.
Следует
обратить внимание на еще один важный
аспект патогенеза хронического
панкреатита, недостаточно освещаемый
в литературе. По представлениям
большинства клиницистов панкреонекроз
считается определяющей особенностью
наиболее тяжелых форм острого
деструктивного панкреатита. Однако
повреждение и гибель (омертвение, некроз)
ткани поджелудочной железы под
воздействием внутриорганной активации
и аутоагрессии пищеварительных ферментов
определяет возникновение и течение
любых, в том числе и хронических, форм
рассматриваемого заболевания.
При
хроническом панкреатите, не являющемся
следствием острого, также имеет место
ферментативное повреждение, некробиоз,
некроз и аутолиз панкреатоцитов,
происходящие как постепенно, под влиянием
длительно действующего фактора, так и
остро скачкообразно в период обострений
хронического процесса.
Патологическая
анатомия.
В процессе развития панкреатита в ткани
поджелудочной железы происходит
разрастание соединительной ткани, в
результате чего развивается фиброз и
склероз. В дальнейшем развиваются
обызвествление, нарушение проходимости
панкреатических протоков..
Соседние файлы в предмете Хирургия
- #
- #
- #
- #
- #
- #
- #
- #
Источник
 Наиболее часто среди болезней поджелудочной железы встречается хронический панкреатит
Наиболее часто среди болезней поджелудочной железы встречается хронический панкреатитНаиболее частой патологией поджелудочной железы является панкреатит, в основном хронической формы. Заболевание характеризуется наличием воспалительных процессов в органе, при этом периоды обострения сменяются ремиссией. Этиология хронического панкреатита достаточно хорошо изучена медициной.
Страдают хроническим панкреатитом преимущественно люди старше 30 лет.
Хронический панкреатит возникает как самостоятельное заболевание, которое первоначально поражает поджелудочную железу, или вследствие уже существующих воспалительных процессов пищеварительной системы, таких как холецистит, гастрит, энтерит.
Проявляется хронический панкреатит в зависимости от тяжести течения, клинических разновидностей и степени воспаления органа.
Этиология панкреатита хронической формы
На появление воспалительных процессов в поджелудочной железе могут повлиять различные факторы или уже существующие патологии. Так, этиология хронического панкреатита в мировом медицинском сообществе не вызывает споров, существует общепринятый взгляд на развитие данной патологии.
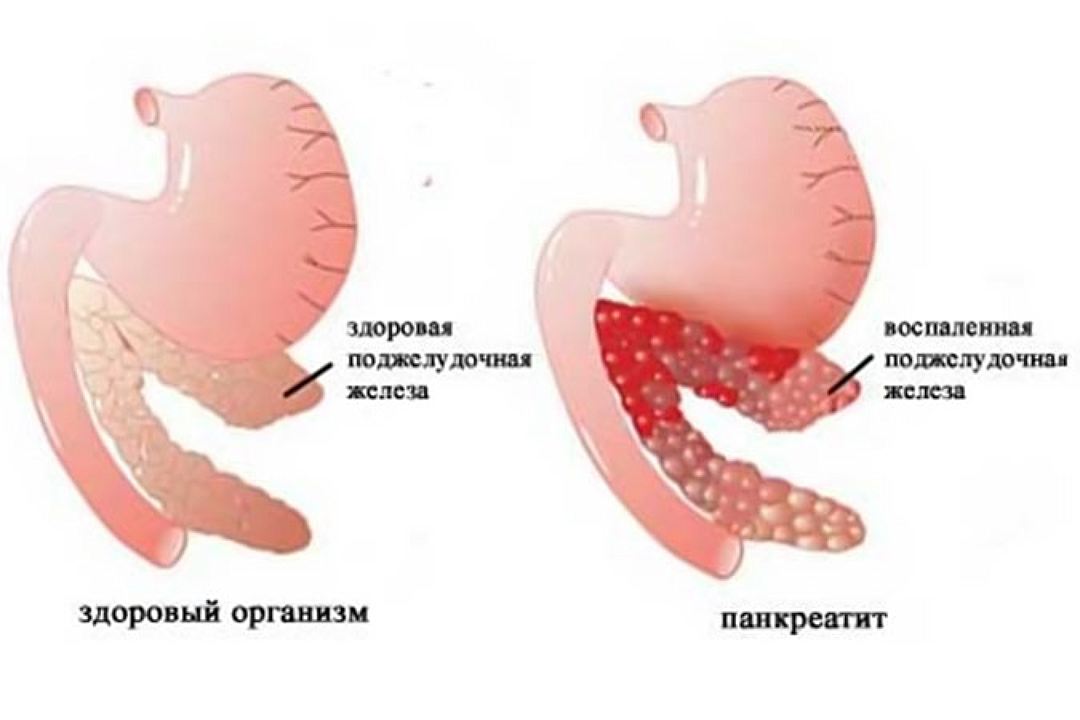 Воспалительный процесс в поджелудочной железе
Воспалительный процесс в поджелудочной железе
Чаще всего хроническое течение панкреатит принимает вследствие перенесенного острого воспаления поджелудочной железы. При этом после периода отсутствия каких-либо симптомов может заново возникать стадия обострения, для которой свойственны болезненные ощущения в эпигастрии (резкого характера, с повышением температурных показателей), в наиболее тяжелых случаях возможен коллапс, а также отмечаются нарушения в секреции поджелудочной железы. В данном случае можно говорить о хроническом рецидивирующем панкреатите.
Одной из причин развития хронического панкреатита являются заболевания близлежащих к поджелудочной железе органов, к таким болезням относятся: цирроз печени, гастрит и колит хронической формы, язва желудка либо двенадцатиперстной кишки, воспалительные процессы желчного пузыря и путей. Инфекция, находящаяся в воспаленных органах, может поразить паренхиму поджелудочной железы и панкреатические пути.
 Цирроз печени может повлиять на развитие панкреатита
Цирроз печени может повлиять на развитие панкреатита
Самой распространенной причиной развития хронического панкреатита у мужского пола является злоупотребление алкогольными напитками в течение длительного времени. Хронический панкреатит алкогольной этиологии появляется из-за следующих процессов, происходящих в организме человека:
- Алкогольные напитки значительно воздействуют на панкреатический сок, ухудшая его качество (в здоровом состоянии сок имеет большое количество белка и низкое количество бикарбонатов). Так в протоках начинают образовываться пробки, которые частично или полностью закрывают панкреатические пути (говорят о кальцифицирующем панкреатите).
- Спирт способен спровоцировать спазматическое сокращение сфинктера Одди, что в свою очередь вызывает внутрипротоковую гипертензию, это позволяет протокам пропускать ферменты. Приводит такой процесс к аутолизу ткани поджелудочной железы.
- Спиртные напитки вызывают процессы воспаления в органе, а также под его действием возникает некроз отдельных участков поджелудочной железы и разрастание жировой ткани.
В некоторых случаях при невозможности определения этиологии хронического панкреатита можно выделить идиопатическую природу заболевания. У 30% больных хроническим панкреатитом причины, вызвавшие болезнь, являются скрытыми. Если специалист при проведении обследования исключает все возможные причины патологии, тогда выделяют идиопатический панкреатит. Чаще развивается в подростковом возрасте, при наличии у пациента сахарного диабета, экзокринной недостаточности и характеризуется течением с острым болезненным синдромом, данная форма называется ювенильной. Также может проявляться в пожилом возрасте (после 65 лет), но болезненность в основном отсутствует.
Кроме описанных выше причин хронического панкреатита, также различают факторы, которые провоцируют плохой отток секрета поджелудочной железы:
- наиболее редко встречается патология поджелудочной железы врожденного характера (аномалия разделенного органа либо кольцевидная форма разделенной поджелудочной железы), однако для развития панкреатита необходимо влияние дополнительных негативных факторов;
- травмирование области живота может привести к нарушениям в работе протоковой системы органа;
- хронический панкреатит вследствие аутоиммунного поражения, что провоцирует сужение протоков органа.
В современном обществе на появление панкреатита значительное влияние имеет курение, так у людей с вредной привычкой увеличивается риск развития хронического панкреатита.
 Самая распространенная причина хронического панкреатита — это курение и алкоголь
Самая распространенная причина хронического панкреатита — это курение и алкоголь
Что представляет собой патогенез данного заболевания
Патогенез хронического панкреатита выглядит следующим образом, независимо от этиологии заболевания: не своевременно начинают активироваться панкреатические ферменты, что вызывает аутолиз поджелудочной железы, проще говоря — самопереваривание. Происходит это в результате превращения трипсиногена в трипсин в самих путях поджелудочной железы. В нормальном состоянии этот процесс должен происходить в двенадцатиперстной кишке. Такие действия и провоцируют воспалительные процессы в органе.
Диагностические мероприятия и проявление панкреатита хронической формы
Важно! Для назначения лечения при хроническом панкреатите, определения этиологии и патогенеза имеет большое значение диагностика и клиника протекающих патологических процессов.
Наиболее важно исследовать работу поджелудочной железы, установить насколько нарушены ее экзокринные функции. Для этого назначается копрограмма, которая представляет собой анализ сегментов непереваренной пищи, выходящей вместе с каловыми массами.
 Копрограмма — анализ работы поджелудочной железы
Копрограмма — анализ работы поджелудочной железы
Кроме того, лечащий специалист направляет пациента для проведения ультразвукового обследования, КТ и других инструментальных исследований.
Но первоначально врач опрашивает пациента, какие проявления его беспокоят. Выражается это обычно следующими симптомами:
- наличие болезненных ощущений в эпигастрии (с левой стороны под ребрами) либо опоясывающего характера; боль может быть постоянной либо возникать приступообразно;
- чувство тошноты, вздутие живота, изжога;
- рвота, преимущественно после принятия пищи, без улучшения общего состояния больного;
- поносы, которые сменяются запорами;
- потеря веса из-за плохого аппетита и нарушения системы пищеварения;
- желтуха, проявляющаяся не только на кожных покровах, но и на оболочке глаз;
- при ощупывании отмечается незначительное вздутие живота.
 Вследствие нарушения работы поджелудочной у больного могут наблюдаться понос и запор
Вследствие нарушения работы поджелудочной у больного могут наблюдаться понос и запор
Если пустить заболевание на самотек, периоды обострения будут проявляться все чаще, что впоследствии может нанести вред не только поджелудочной железе, но и рядом находящимся органам и тканям.
Как проводится лечение хронического панкреатита
В каждом отдельном случае врач назначает лечение согласно результатам обследования. Наиболее важным является соблюдение диетического питания, обычно это диетический стол № 5.
Важно! Главные требования питания заключаются в исключении из рациона жирных, жареных, острых блюд, алкогольных напитков, а также в употреблении пищи небольшими порциями 5-7 раз за день.
Также назначаются медикаментозные средства, которые содержат ферменты, например, Мезим, Панкреатин или Креон. В наиболее тяжелых случаях необходимо хирургическое вмешательство.
Источник