Эрхпг при остром панкреатите
Современные представления о патогенезе этого заболевания позволяют рассматривать острый панкреатит как токсическую энзимопатию. Пусковым механизмом развития острого панкреатита служит высвобождение из ацинарных клеток поджелудочной железы активированных панкреатических ферментов, обычно присутствующих в виде неактивных проферментов.
По мнению ряда авторов, изначальным катобиохимическим фактором, обуславливающим аутодигестивные процессы в поджелудочной железе, являются липолитические ферменты — фосфолипаза А и липаза, которые выделяются железой в активном состоянии. Липаза поджелудочной железы не повреждает здоровую клетку. Повреждающим фактором является фосфолипаза А, разрушающая клеточные мембраны и способствующая проникновению в клетку липазы. Усилению липолитического эффекта способствует освобождение тканевой липазы.
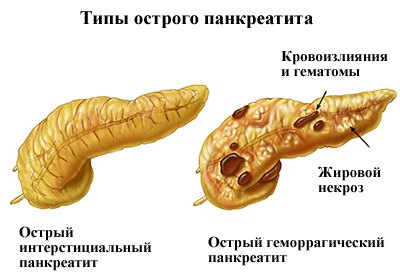
Так возникают очаги жирового панкреонекробиоза, вокруг которых формируется демаркационный вал. Если патобиохимический процесс ограничивается этим, то формируется жировой панкреонекроз. Если в результате накопления в поврежденных липазой панкреатоцитах свободных жирных кислот рН сдвигается до 3,5-4,5, то внутриклеточный трипсиноген трансформируется в трипсин.
Трипсин активирует лизосомные ферменты, а также другие протеиназы, вызывающие протеолитический некробиоз панкреатоцитов. Эластаза лизирует стенки сосудов, междольковые соединительно-тканные перемычки, что способствует быстрому распространению ферментного аутолиза в поджелудочной железе и за ее пределами. То есть, по мнению ряда авторов, геморрогический панкреонекроз обязательно трансформируется из жирового.
Такой вариант развития некробиотических изменений, вероятно, возможен. Однако, исходя из многочисленных исследований, возможно и самостоятельное, без стадии жирового, развитие геморрогического панкреонекроза.
Природа протеиназы, участвующей в первичном (триггерном) активировании трипсиногена, точно не установлена. Часто высказывается предположение, что в активации трипсиногена принимают участие клеточные катепсины.
Гипотеза о включении лизосомных ферментов в патогенез острого панкреатита подтверждается увеличением их активности в разных моделях острого панкреатита. Протеиназы гранулоцитов способны усилить воспалительную реакцию организма за счет деструкции кровеносных сосудов и изменения сосудистой проницаемости. Из накапливающихся в очаге воспаления ферментов наиболее выраженным деструктивным действием обладает эластаза гранулоцитов.
Высвобождение активатора плазминогена приводит к инициации различных протеолитических систем, так как в крови циркулирует большое количество профермента, а плазмин обладает широкой субстратной специфичностью.
Таким образом, главным механизмом развития острого панкреатита служит преждевременная активация панкреатических ферментов. Под действием трипсина активизируются все зимогены ферментов поджелудочной железы (эластазы, карбоксипептидазы, химотрипсина, фосфолипазы, колипазы), калликреин-кининовая система, система фибринолиза и свертывания крови, что приводит к местным и общим патобиохимическим расстройствам. Кроме местных нарушений, связанных с патологическим процессом в самой железе, наблюдается общий интоксикационный процесс, приводящий к поражению почек, легких, печени, сердца.
Источник
Современные представления о патогенезе этого заболевания позволяют рассматривать острый панкреатит как токсическую энзимопатию. Пусковым механизмом развития острого панкреатита служит высвобождение из ацинарных клеток поджелудочной железы активированных панкреатических ферментов, обычно присутствующих в виде неактивных проферментов.
По мнению ряда авторов, изначальным катобиохимическим фактором, обуславливающим аутодигестивные процессы в поджелудочной железе, являются липолитические ферменты — фосфолипаза А и липаза, которые выделяются железой в активном состоянии. Липаза поджелудочной железы не повреждает здоровую клетку. Повреждающим фактором является фосфолипаза А, разрушающая клеточные мембраны и способствующая проникновению в клетку липазы. Усилению липолитического эффекта способствует освобождение тканевой липазы.
Так возникают очаги жирового панкреонекробиоза, вокруг которых формируется демаркационный вал. Если патобиохимический процесс ограничивается этим, то формируется жировой панкреонекроз. Если в результате накопления в поврежденных липазой панкреатоцитах свободных жирных кислот рН сдвигается до 3,5-4,5, то внутриклеточный трипсиноген трансформируется в трипсин.
Трипсин активирует лизосомные ферменты, а также другие протеиназы, вызывающие протеолитический некробиоз панкреатоцитов. Эластаза лизирует стенки сосудов, междольковые соединительно-тканные перемычки, что способствует быстрому распространению ферментного аутолиза в поджелудочной железе и за ее пределами. То есть, по мнению ряда авторов, геморрогический панкреонекроз обязательно трансформируется из жирового.
Такой вариант развития некробиотических изменений, вероятно, возможен. Однако, исходя из многочисленных исследований, возможно и самостоятельное, без стадии жирового, развитие геморрогического панкреонекроза.
Природа протеиназы, участвующей в первичном (триггерном) активировании трипсиногена, точно не установлена. Часто высказывается предположение, что в активации трипсиногена принимают участие клеточные катепсины.
Гипотеза о включении лизосомных ферментов в патогенез острого панкреатита подтверждается увеличением их активности в разных моделях острого панкреатита. Протеиназы гранулоцитов способны усилить воспалительную реакцию организма за счет деструкции кровеносных сосудов и изменения сосудистой проницаемости. Из накапливающихся в очаге воспаления ферментов наиболее выраженным деструктивным действием обладает эластаза гранулоцитов.
Высвобождение активатора плазминогена приводит к инициации различных протеолитических систем, так как в крови циркулирует большое количество профермента, а плазмин обладает широкой субстратной специфичностью.
Таким образом, главным механизмом развития острого панкреатита служит преждевременная активация панкреатических ферментов. Под действием трипсина активизируются все зимогены ферментов поджелудочной железы (эластазы, карбоксипептидазы, химотрипсина, фосфолипазы, колипазы), калликреин-кининовая система, система фибринолиза и свертывания крови, что приводит к местным и общим патобиохимическим расстройствам. Кроме местных нарушений, связанных с патологическим процессом в самой железе, наблюдается общий интоксикационный процесс, приводящий к поражению почек, легких, печени, сердца.
Источник
Панкреатит представляет собой воспалительный процесс, при котором, как правило, нарушается эндокринная функциональность поджелудочной железы. Излечение иногда происходит с восстановлением функции и без каких-либо морфологических изменений. Этот процесс известен как острый панкреатит. Хронический панкреатит отличают рецидивы, чередующиеся отсутствием признаков заболевания, но на общем фоне функциональной и морфологической потерь железы.
Причины возникновения и классификация острого панкреатита
Многолетнее потребление алкоголя и желчекаменная болезнь чаще всего вызывают острый панкреатит. А вот многочисленные другие причины мало изучены. В 10-30 % случаев заболевания этиология неизвестна, хотя исследования показали, что в основе 70 % случаев идиопатического панкреатита лежит желчный микролитиаз.
- Желчекаменная болезнь
Одной из самых распространенных причин острого панкреатита в большинстве развитых стран, что составляет примерно 40 % случаев, являются камни в желчном пузыре, желчном протоке и повышенная нагрузка на сфинктер Одди.
- Хронический алкоголизм
Употребление алкоголя является одной из основных причин острого панкреатита, что составляет, по крайней мере 35 % случаев. На клеточном уровне этанол приводит к накоплению внутриклеточного пищеварительных ферментов, их преждевременной активации и сброса. На уровне протоков повышается их проницаемость, в итоге, пищеварительные ферменте способны достичь паренхимы и вызывать рак поджелудочной железы. Этанол увеличивает содержание белка панкреатического сока и снижает уровень бикарбонатов и концентрацию ингибитора трипсина. Это приводит к образованию белковых пробок, которые блокируют отток поджелудочного секрета. Чаще всего заболевание развивается у больных, которые употребляют алкоголь в течение 5-15 лет. У алкоголиков, как правило, часто бывает обострение хронического панкреатита.
- Эндоскопическая ретроградная холангиопанкреатография
Панкреатит часто развивается после эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Это, вероятно, третий самый распространенный тип, что составляет примерно 4 % случаев. Риск пост-ЭРХПГ острого панкреатита увеличивается, если эндоскопист неопытен, а у пациента наблюдается дисфункция сфинктера Одди, на который оказывается слишком высокое компрессионное воздействие.
- Травма
Травма живота вызывает повышение амилазы и липазы в 17 % случаев клинического панкреатита. Травматизм поджелудочной железы чаще всего наблюдается при проникающих ранениях. Тупая абдоминальная травма живота со стороны спины может раздавить железу через позвоночник, что приводит к травме протоков.
- Лекарственные средства
Медикаментозный панкреатит является относительно редким явлением — примерно 2 % случаев, что, вероятно, связано с неизвестным уровнем предрасположенности. К счастью, панкреатит такого типа протекает, как правило, мягко.
Препараты, безусловно, связанные с острым панкреатитом
- Азатиоприн.
- Сульфаниламиды.
- Сулиндак.
- Тетрациклин.
- Вальпроевая кислота.
- Диданозин.
- Метилдофа.
- Эстрогены.
- Фуросемид.
- 6-меркаптопурин.
- Пентамидин.
- Соединения 5-аминосалициловой кислоты.
- Кортикостероиды.
- Октреотид.
Препараты, вероятно-связанные с острым панкреатитом
- Хлоротиазид и гидрохлоротиазид.
- Метандростенолон (метандиенон).
- Метронидазол.
- Нитрофурантоин.
- Фенформин.
- Пироксикам.
- Прокаинамида.
- Сочетание химиотерапии, особенно с участием аспарагиназы.
- Циметидин.
- Цисплатин.
- Цитозинарабинозид.
- Дифеноксилат.
- Этакриновая кислота.
Кроме того, имеется много препаратов, которые были заподозрены в развитии острого панкреатита в изолированных или спорадических случаях.
- На следующие причины каждый приходится менее 1 % случаев панкреатита
Инфекция. Вирусные причины включают вирус эпидемического паротита Коксаки, цитомегаловирус (ЦМВ), вирус гепатита, вирус Эпштейна-Барра, ЕСНО-вирус, вирус ветряной оспы, кори и краснухи.
Бактериальные причины включают участие микоплазмы, сальмонеллы, кампиллобактера и микобактерии туберкулеза. Аскариды являются признанной причиной панкреатита в результате миграции червей через сосочки двенадцатиперстной кишки. Панкреатит был связан со СПИДом, однако это может быть результатом оппортунистических инфекций, новообразований, липодистрофии или лекарственной терапии.
Наследственный панкреатит
Гиперкальциемия любой этиологии может привести к острому панкреатиту. Причины включают гиперпаратиреоз, чрезмерные дозы витамина D, семейная гиперкальциемия и парентеральное питание.
Аномалии развития поджелудочной железы. Поджелудочная железа развивается из двух отпочковавшихся областей желудочно-кишечного тракта у развивающегося эмбриона.
Дисфункции сфинктера Одди может привести к острому панкреатиту, вызывая усиление давления протока поджелудочной железы. Тем не менее, роль панкреатита, вызванного такой дисфункцией у пациентов без повышенного давления сфинктера на манометрии, остается спорной.
Гипертриглицеридемия. Клинически значимый панкреатит обычно не развивается до тех пор, пока уровень триглицеридов в сыворотке крови не достигает 1000 мг/дл. Этот тип панкреатита, как правило, более тяжек, чем алкогольный или желчнокаменный.
Опухоли. Закупорка протока поджелудочной системы в результате ампуллярной карциномы, опухоли островковых клеток, твердых новообразований, саркомы, лимфомы, холангиокарциномы или их метастазами может вызвать острый панкреатит.
Токсины. Воздействие фосфорорганических инсектицидов может вызвать острый панкреатит. Укусы змей и скорпиона также могут спровоцировать развитие болезни.
Хирургические процедуры. Острый панкреатит может возникнуть в послеоперационном периоде на брюшной полости или кровеносных сосудах. Из-за неправильных действий хирурга может быть поврежден сальник, в результате чего появляется ишемия железы. Послеоперационный панкреатит часто трудно диагностируется и характеризуется более высокой частотой осложнений, чем панкреатит другой этиологии. Механизм остается неясным.
Сосудистые нарушения. Сосудистые факторы, такие как ишемия или васкулиты, могут играть роль в возникновении острого панкреатита. Васкулит может предрасполагать к поджелудочной ишемии, особенно при наличии узелкового полиартериита и системной красной волчанки.
Аутоиммунный панкреатит является чрезвычайно редкой причиной острого панкреатита, распространенность — 0,82 на 100000 пациентов. Чаще острый панкреатит бывает в этой ситуации у молодых людей, не достигших 40 лет, которые также страдают от воспалительного заболевания кишечника. Патогенез остается неясным.
Симптомы воспаления поджелудочной железы
Симптомы острого панкреатита
- Боль в животе — главный симптом. Характеризуется повышенной устойчивостью. Как правило, внезапно развивается на первых этапах и постепенно становится все более тяжелой до достижения постоянного характера. Наиболее часто болевые ощущения локализуются в верхней части живота и могут иррадиировать непосредственно к задней.
- Тошнота и рвота, иногда с анорексией.
- Диарея.
При этом у пациентов чаще наблюдаются в анамнезе:
- недавние оперативные или другие инвазивные процедуры;
- семейная история гипертриглицеридемии;
- предыдущая желчная колика и хроническое потребление алкоголя (основные причины острого панкреатита).
Следующие данные физического обследования могут наблюдаться при различной степени тяжести заболевания:
- лихорадка (76 %), тахикардия (65 %), гипотония;
- брюшная чувствительность, мышечное напряжение брюшной стенки (68 %), уменьшенные или отсутствующие звуки кишечника.
- желтуха (28 %);
- одышка (10 %). Кроме того, тахипноэ, базилярные хрипы, особенно в левом легком;
- в тяжелых случаях — нестабильность гемодинамики (10 %), кровавая рвота или мелена (5 %);
- бледность, повышенное потоотделение и апатичность;
- иногда — мышечные спазмы в результате вторичной гипокальциемии.
Ниже перечисленные неспецифические физические данные связаны с тяжелым панкреонекрозом:
- знак Серо-Тернера — геморрагический обесцвечивание боков туловища;
- знак Каллена — геморрагическое обесцвечивание пупка;
- плевральный выпот — жидкость в плевральной полости;
- знак Грюнвальда — появление кровоподтека, большого синяка вокруг пупка из-за местных токсических поражений сосудов;
- боль и напряжение мышц в зоне расположения головки поджелудочной железы — область Корте (в эпигастрии, на 6-7 см выше пупка);
- знак Каменчика — боль при надавливании под мечевидным отростком;
- знак Mayo-Робсона — боль при нажатии на вершине угла отвода мышцы, выпрямляющей позвоночник и ниже 12-го ребра слева.
Современные методы диагностики заболевания
Острый панкреатит — диагноз клинический, но часто требует оценки компьютерной томографией для того, чтобы дифференцировать мягкое течение от тяжелой некротической формы. Опытные врачи смогли обнаружить панкреатит примерно у 34-39 % пациентов, у которых позже были подтверждены серьезные нарушения, связанные с некротическим панкреатитом. Исследования крови применяют, чтобы идентифицировать органную недостаточность, развернуть прогностическую информацию, определить, является ли инфузионная терапия адекватным типов лечения, и стоит ли использовать антибиотики.
Полный анализ крови, почечные функции, функции печени, уровень кальция, амилазы и липазы в сыворотке, газовый состав в артериальной крови — вот неполный состав анализов, который проводят при диагностике острого панкреатита.
Из методов визуального исследования показаны КТ и УЗИ брюшной полости, совместное использование которых считается золотым стандартом для оценки острого панкреатита. Другим методам, включая брюшной рентген, не хватает чувствительности, поэтому их не рекомендуют. Нужно помнить о том, что изображения, полученные в течение первых 12 часов может быть ложными, поскольку на развертывание воспалительных и некротических процессов, как правило, требуется около 48 часов.
Лабораторные данные
Повышенные уровни амилазы и липазы в сыворотке крови, в сочетании с сильными болями в животе, часто помогают поставить первоначальный диагноз острого панкреатита. Тем не менее, они не играют никакой роли в оценке тяжести заболевания.
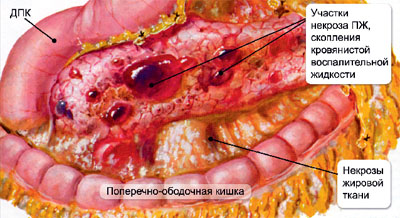
Уровень липазы повышается в течение 4-8 часов от начала проявления симптомов и нормализуется в течение 7-14 дней после лечения. Уровень амилазы может быть нормальным (в 10 % случаев) в случаях острого или хронического панкреатита.
Причины ложных срабатываний повышенной амилазы включают цитомегалию (за счет повышения амилазы в слюне), непроходимость кишечника, расстройства миокарда, холецистит и перфорированную язву. Если уровень липазы примерно в 2,5-3 раза выше, чем амилазы, то это указание на панкреатит по причине алкоголизма. Также наблюдается снижение сывороточного кальция. Присутствует глюкозурия.
Компьютерная томография
Осевая КТ у пациентов с острым панкреатитом показывает обширные поля жидкости, окружающие поджелудочную железу.
КТ является важным общим начальным инструментом оценки острого панкреатита и очень полезно в ряде ситуаций
- Диагноз острого панкреатита является неопределенным.
- Есть вздутие живота и болезненность, лихорадка или лейкоцитоз.
- Нет улучшений после 72 часов консервативной медикаментозной терапии.
- Имело место острое изменение состояния: лихорадка, боль или шок.
КТ рекомендуется в качестве диагностического инструмента
- При остром изменении статуса.
- Для определения терапевтического ответа после операции или интервенционной рентгенологической процедуры.
- Перед выпиской у пациентов с тяжелым острым панкреатитом.
- КТ брюшной полости не должны быть выполнены, прежде чем пройдут первые 12 часов от начала симптомов, иначе это может привести к двусмысленным или нормальным результатам.
Магнитно-резонансная томография
В то время как компьютерная томография считается золотым стандартом в области диагностической визуализации для острого панкреатита, магнитно-резонансная томография (МРТ) становится все более ценным инструментом для визуализации поджелудочной железы, в частности, при диагностике избыточного количества жидкости и некротического мусора. Дополнительная полезность МРТ включает в себя указания на наличие аллергии у пациента на контрастное вещество, которое используется при КТ, и в целом большей чувствительности к кровоизлияниям, сосудистым осложнениям, псевдоаневризмам и венозному тромбозу.
Еще одним преимуществом МРТ является использование его магнитного резонанса при холангиопанкреатографии. ХПГ предоставляет полезную информацию об этиологии острого панкреатита, то есть наличии крошечных желчных камней (холедохолитиаз или желчнокаменная болезнь) и аномалиях протоков. Клинические испытания показывают, что ХПГ может быть столь же эффективным диагностическим инструментом для острого панкреатита с желчной этиологией, как и эндоскопическая ретроградная холангиопанкреатография, но с преимуществами меньшей инвазивности и хорошим прогнозом осложнений.
Лечение панкреатита — в каких случаях необходима операция
Медицинское лечение мягкой формы острого панкреатита является относительно простым, однако пациенты с тяжелым течением требуют интенсивной терапии.
Начальная поддерживающая терапия
- Жидкостная реанимация.
- Пищевая поддержка.
- Антибиотикотерапия.
Лечение антибиотиками
- Антибиотики могут быть использованы в любом случае панкреатита, осложненного инфицированным панкреонекрозом, но не должны назначаться для подавления лихорадки, особенно в начале болезни.
- Антибиотикопрофилактика при тяжелом панкреатите является спорной. Рутинное использование антибиотиков в качестве профилактики против инфекции при этой форме болезни в настоящее время не рекомендуется.
Хирургическое вмешательство (открытое или минимально инвазивное) указывается, когда анатомическое осложнение поддается механическим решениям.
Процедуры, подходящие для конкретных условий, связанных с этиологией и формой панкреатита,
- Желчный панкреатит — холецистэктомия.
- Анатомические изменения поджелудочной железы — визуальноконтролируемое чрескожное размещение дренажной трубки в поле жидкости, а также стентирование или размещение трубки с помощью ЭРХПГ. В резистентных случаях, показана процедура Уиппла.
- Псевдокисты — нет необходимости вмешательства в большинстве случаев. Для крупных или симптоматических псевдокист показана чрескожная аспирация, эндоскопические транспапиллярные или трансмуральные методы или открытое хирургическое лечение.
- Инфицированный панкреонекроз — некрэктомия под руководством визуальных методов диагностики.
- Поджелудочной абсцесс — чрескожное дренирование и антибиотики. Если нет ответа — хирургическая обработка и усиленный дренаж.
Осложнения заболевания, прогноз и профилактика. Диета при остром панкреатите
В большинстве случаев острого панкреатита, прогноз благоприятный. В качестве мер профилактики рекомендуется регулярный мониторинг желчнокаменной болезни у лиц с предрасположенностью к этому заболеванию, а также исключение хронического алкоголизма.
Общая смертность у пациентов с острым панкреатитом составляет 10-15 %. Пациенты с желчным панкреатитом, как правило, имеют более высокий уровень смертности, чем пациенты с алкогольной формой. Этот показатель снижался в течение последних 2 лет, благодаря улучшениям и инновациям в поддерживающей терапии. У больных с тяжелой формой болезни (органной недостаточностью), на долю которых приходится около 20 % случаев, смертность составляет около 30 %. Эта цифра не уменьшилась за последние 10 лет. У пациентов с панкреонекрозом без органной недостаточности смертность приближается к нулю.
В первую неделю болезни большинство смертей происходит в результате полиорганной недостаточности системы. В последующие недели инфекция играет более важную роль, но органная недостаточность по-прежнему представляет собой основную причину смертности. Острый респираторный дистресс-синдром (ОРДС), острая почечная недостаточность, сердечная депрессия, кровоизлияния и гипотензивный шок — все это может быть системными проявлениями острого панкреатита в его самой тяжелой форме.
Больные в наибольшей степени нуждаются в агрессивном лечении путем дифференцирования тяжести заболевания. При легкой форме болезни поджелудочная железа обусловлена наличием интерстициального отека, воспалительного инфильтрата без кровоизлияния или некроза и обычно минимальными или отсутствующими дисфункциями органов. При тяжелой болезни воспалительные инфильтраты, связанные с некрозом паренхимы, часто сопровождаются признаками тяжелой дисфункции железы. Это может быть связано с полиорганной недостаточностью системы.
Источник

