Эпидемиология и этиология хронического панкреатита
Определение
Хронический
панкреатит (ХП) — хроническое
воспалительно-дистрофическое заболевание
поджелудочной железы, вызывающее при
прогрессировании патологического
процесса нарушение проходимости ее
протоков, склероз паренхимы и значительное
нарушение экзо — и эндокринной функций.
При этом заболевании под действием
этиологических агентов развиваются
дегенеративные процессы в ткани железы,
она замещается соединительной-, несмотря
на прекращение воздействия причинного
фактора и развивается экзокринная и
эндокринная недостаточность.
Различают первичный и вторичный ХП. При
первичном панкреатите воспалительный
процесс изначально локализуется в
поджелудочной железе. Вторичный
(сопутствующий) ХП развивается на фоне
каких-либо других заболеваний, чаще
всего органов пищеварения (язвенная
болезнь желудка, 12-перстной кишки,
воспалительные заболевания желчевыводящих
путей и др.) (А.Л. Гребенев, 1996).
Эпидемиология хронического панкреатита
Распространенность заболевания 25
случаев на 100 000 населения, заболеваемость
в Европе и США 4-8 на 100 000.
Отмечается стойкая тенденция к росту
заболеваемости – за последние 30 лет —
в 2 раза, первичная инвалидизация больных
около 15 %. Летальность при осложнениях
панкреатита достигает 5,1%, многолетний
стаж заболевания (свыше 20 лет) повышает
риск развития рака поджелудочной железы
в 5 раз (А.В. Калинин, А.И. Хазанов 2002г).
Этиология хронического панкреатита Заболевание полиэтиологично, причинными факторами считаются следующие:
Злоупотребление алкоголем
Ведущей
причиной развития ХП является
злоупотребление алкоголем. По данным
зарубежных авторов, полученным в
последние годы, частота алкогольного
панкреатита составляет от 40 до 95% всех
этиологических форм заболевания, чаще
у мужчин.
Употребление
100 г алкоголя или 2 л пива ежедневно в
течение 3-5 лет приводит к гистологическим
изменениям поджелудочной железы.
Клинически выраженные проявления
хронического панкреатита развиваются
у женщин через 10-12 лет, а у мужчин — через
17-18 лет от начала систематического
употребления алкоголя.
В
развитии алкогольного панкреатита
имеет значение также определенная
генетически обусловленная
предрасположенность. Развитию хронического
алкогольного панкреатита способствует
также сочетание злоупотребления
алкоголем и избыточного приема пищи,
богатой жирами и белками.
Заболевания желчевыводящих путей и печени
заболевания
желчевыводящих путей бывают причиной
развития ХП у 25-40% больных, чаще женщин.
Заболевания
12-перстной кишки и большого дуоденального
соска
Развитие
панкреатита возможно при выраженном и
длительно существующем хроническом
дуодените (особенно при атрофии слизистой
оболочки 12-перстной кишки и дефиците
эндогенно секретина).
Заболеванию
способствуют дивертикулы 12-перстной
кишки, в особенности околососочковые.
Развитие
ХП может быть осложнением язвенной
болезни желудка и 12-перстной кишки — при
пенетрации язвы, расположенной на задней
стенке желудка или 12-перстной кишки, в
поджелудочную железу.
Алиментарный фактор
Известно,
что обильный прием пищи, особенно жирной,
острой, жареной провоцирует обострение
ХП. Наряду с этим значительное снижение
содержания белка в рационе способствует
снижению секреторной функции поджелудочной
железы и развитию ХП. Способствует
развитию ХП также полигиповитаминоз.
При дефиците белка и витаминов
поджелудочная железа становится
значительно более чувствительной к
воздействию и других этиологических
факторов. Возможно развитие ХП, связанного
с генетическими нарушениями белкового
обмена, из-за избыточного выделения с
мочой отдельных аминокислот — цистеина,
лизина, аргинина, орнитина.
Влияние
лекарственных препаратов
В
ряде случаев ХП может быть обусловлен
приемом (особенно длительным) некоторых
лекарственных средств: цитостатиков,
эстрогенов, глюкокортикоидов и др.
Наиболее часто регистрируется связь
рецидивирующего панкреатита с лечением
глюкокортикоидными препаратами. Описаны
случаи развития ХП на фоне лечения
сульфаниламидами, нестероидными
противовоспалительными средствами,
тиазидными диуретиками, ингибиторами
холинэстеразы.
Вирусная инфекция
Установлено, что
некоторые вирусы могут быть причиной
развития как острого, так и хронического
панкреатита. Допускается роль вируса
гепатита В (он способен реплицироваться
в клетках поджелудочной железы), вируса
Коксаки подгруппы В.
Е.И.
Ткаченко, С.С. Бацков (1993) показали наличие
антител к антигену вируса Коксаки В у
1/3 больных хроническим панкреатитом,
причем чаще у лиц с антигенами НLA
CW2.
Убедительным доказательством роли
вирусов в развитии ХП является обнаружение
у 20% больных антител к РНК, что связано
с репликацией РНК-содержащих вирусов.
Нарушение
кровообращения в поджелудочной железе
Изменения
сосудов, кровоснабжающих поджелудочную
железу (выраженные атеросклеротические
изменения, тромбоз, эмболия, воспалительные
изменения при системных васкулитах),
могут вызывать развитие ХП. В патогенезе
так называемого ишемического панкреатита
имеют значение ишемия поджелудочной
железы, ацидоз, активация лизосомальных
ферментов, избыточное накопление в
клетках ионов кальция, увеличение
интенсивности процессов свободнорадикального
окисления и накопление перекисных
соединений и свободных радикалов,
активация ферментов протеолиза.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Хронический
панкреатит (ХП)
– хроническое полиэтиологическое
воспаление поджелудочной железы,
продолжающееся более 6 месяцев,
характеризующееся постепенным замещением
паренхиматозной ткани соединительной
и нарушением экзо- и эндокринной функции
органа.
Эпидемиология:
чаще страдают мужчины среднего и пожилого
возраста; частота у взрослых 0,2-0,6%
Основные
этиологические факторы:
1)
алкоголь – основной этиологический
фактор (особенно при сочетании с курением)
2)
заболевания желчного пузыря и
желчевыводящих путей (хронический
калькулезный и бескаменный холецистит,
дискинезии желчевыводящих путей)
3)
злоупотребление жирной, острой, соленой,
перченой, копченой пищей
4)
лекарственная интоксикация (в первую
очередь эстрогены и ГКС)
5)
вирусы и бактерии, попадающие в проток
поджелудочной железы из ДПК через
фатеров сосочек
6)
травмы поджелудочной железы (при этом
возможно склерозирование протоков с
повышением внутрипротокового давления)
7)
генетическая предрасположенность
(часто сочетание ХП с группой крови О(I)
8)
беременность на поздних сроках (приводит
к сдавления поджелудочной железы и
повышению внутрипротокового давления)
Патогенез
хронического панкреатита:
В
развитии хронического панкреатита
основную роль играют 2 механизма:
1)
чрезмерная активация собственных
ферментов поджелудочной железы
(трипсиногена, химотрипсиногена,
проэластазы, липазы)
2)
повышение внутрипротокового давления
и затруднение оттока поджелудочного
сока с ферментами из железы
В
результате наступает аутолиз
(самопереваривание) ткани поджелудочной
железы; участки некроза постепенно
замещается фиброзной тканью.
Алкоголь
является как хорошим стимулятором
секреции соляной кислоты (а она уже
активируют панкреатические ферменты),
так и приводит к дуоденостазу, повышая
внутрипротоковое давление.
Классификация
хронического панкреатита:
I.
По морфологическим признакам:
интерстициально-отечный, паренхиматозный,
фиброзно-склеротический (индуративный),
гиперпластический (псевдотуморозный),
кистозный
II.
По клиническим проявлениям: болевой
вариант, гипосекреторный, астеноневротический
(ипохондрический), латентный, сочетанный,
псевдотуморозный
III.
По характеру клинического течения:
редко рецидивирующий (одно обострение
в 1-2 года), часто рецидивирующий (2-3 и
более обострений в год), персистирующий
IV.
По этиологии: билиарнозависимый,
алкогольный, дисметаболический,
инфекционный, лекарственный
Клиника
хронического панкреатита:
1)
боль
– может быть внезапной, острой или
постоянной, тупой, давящей, возникает
через 40-60 мин после еды (особенно обильной,
острой, жареной, жирной), усиливается в
положении лежа на спине и ослабевает в
положении сидя при небольшом наклоне
вперед, локализована при поражении
головки — справа от срединной линии,
ближе к правому подреберью, при поражении
тела — по срединной линии на 6-7 см выше
пупка, при поражении хвоста — в левом
подреберье, ближе к срединной линии; в
30% случаев боль носит опоясывающий
характер, еще в 30% — не имеет определенной
локализации; половина больных ограничивают
себя в приеме пищи из-за боязни болей
2)
диспепсический синдром
(отрыжка, изжога, тошнота, рвота); рвота
у части больных сопровождают болевой
синдром, многократная, не приносит
никакого облегчения
3)
синдром экзокринной недостаточности
поджелудочной железы:
«панкреатогенная диарея» (связана с
недостаточным содержанием в выделенном
панкреатическом соке ферментов, при
этом характерно большое количество
каловых масс, содержащих много нейтрального
жира, непереваренных мышечных волокон),
синдром мальабсорбции, проявляющийся
рядом трофических нарушений (снижение
массы тела, анемия, гиповитаминоз:
сухость кожи, ломкость ногтей и выпадение
волос, разрушение эпидермиса кожи)
4)
синдром эндокринной недостаточности
(вторичный сахарный диабет).
Диагностика
хронического панкреатита:
1.
Сонография поджелудочной железы:
определение ее размеров, эхогенности
структуры
2.
ФГДС (в норме ДПК, как «корона», огибает
поджелудочную железу; при воспалении
эта «корона» начинает расправляться –
косвенный признак хронического
панкреатита)
3.
Рентгенография ЖКТ с пассажем бария:
контуры ДПК изменены, симптом «кулис»
(ДПК выпрямляется и раздвигается, как
кулисы на сцене, при значительном
увеличении pancreas)
4.
КТ – в основном используется для
дифференциальной диагностики ХП и рака
поджелудочной железы, т.к. их симптомы
схожи
5.
Ретроградная эндоскопическая
холангиодуоденопанкреатография — через
эндоскоп специальной канюлей входят в
фатеров сосочек и вводят контраст, а
затем делают серию рентгенограмм
(позволяет диагностировать причины
внутрипротоковой гипертензии)
6.
Лабораторные исследования:
а)
ОАК: при обострении — лейкоцитоз, ускорение
СОЭ
б)
ОАМ: при обострении — увеличение диастазы
в)
БАК: при обострении — повышение уровня
амилазы, липазы, трипсина
в)
копрограмма: нейтральный жир, жирные
кислоты, непереваренные мышечные и
коллагеновые волокна
Лечение
хронического панкреатита.
1.
При обострении — стол № 0 в течение 1-3
дней, затем стол № 5п (панкреатический:
ограничение жирной, острой, жареной,
пряной, перченой, соленой, копченой
пищи); вся пища вареная; питание 4-5
раз/сутки малыми порциями; отказ от
употребления алкоголя
2.
Купирование боли: спазмолитики (миолитики:
папаверин 2% – 2 мл 3 раза/сут в/м или 2% –
4 мл на физрастворе в/в, дротаверин /
но-шпа 40 мг 3 раза/сут, М-холиноблокаторы:
платифиллин, атропин), анальгетики
(ненаркотические: анальгин 50% – 2 мл в/м,
в тяжелых случаях – наркотические:
трамадол внутрь 800 мг/сут).
3.
Антисекреторные препараты: антациды,
блокаторы протонной помпы (омепразол
по 20 мг утром и вечером), блокаторы
Н2-рецепторов
(фамотидин по 20 мг 2 раза/сут, ранитидин)
– снижают секрецию желудочного сока,
который является естественным стимулятором
секреции поджелудочной железы
4.
Ингибиторы протеаз (особенно при
интенсивном болевом синдроме): гордокс,
контрикал, трасилол, аминокапроновая
кислота в/в капельно, медленно, на
физрастворе или 5% растворе глюкозы,
октреотид / сандостатин 100 мкг 3 раза/сут
п/к
5.
Заместительная терапия (при недостаточности
экзокринной функции): панкреатин 0,5 г 3
раза/сут во время или после еды, креон,
панцитрат, мезим, мезим-форте.
6.
Витаминотерапия – для предупреждения
трофических нарушений как результата
синдрома мальабсорбции
7.
Физиотерапия: ультразвук, синусомоделированные
токи различной частоты, лазер,
магнитотерапия (при обострении), тепловые
процедуры: озокерит, парафин, грязевые
аппликации (в фазе ремиссии)
Диспансерное
наблюдение:
2 раза/год на уровне поликлиники (осмотр,
основные лабораторные тесты, УЗИ).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
В развитии хронического панкреатита предполагают следующие патологические механизмы:
- Внутрипротоковая закупорка и обструкция (например, при злоупотреблении алкоголем, наличии конкрементов, опухолевом поражении, билиарной и дуоденальной гипертензии, патологии Фатерова соска).
- Направленное воздействие токсинов и токсических метаболитов, что приводит к активации ацинарных клеток и высвобождению цитокинов, стимулирующих звёздчатые клетки к выработке коллагена и развитию фиброза. Цитокины также способствуют развитию воспаления с вовлечением нейтрофилов, макрофагов и лимфоцитов. Данный механизм характерен для злоупотребления алкоголем, инфекционных воздействий и спру (тропические афты).
- Оксидативный стресс (например, при идиопатическом панкреатите).
- Некроз-фиброз (рецидивирующие острые панкреатиты, прмводящие к развитию фиброза).
- Ишемия (в результате обструкции и фиброза).
- Аутоиммунные процессы (может развиваться в связи с другими аутоиммунными заболеваниями, такими как Шегрена синдром, первичный билиарный цирроз, почечноканальцевый ацидоз).
Патофизиология хронического панкреатита остается не вполне ясной и существуют отдельные теории его развития при разных этиологических факторах.
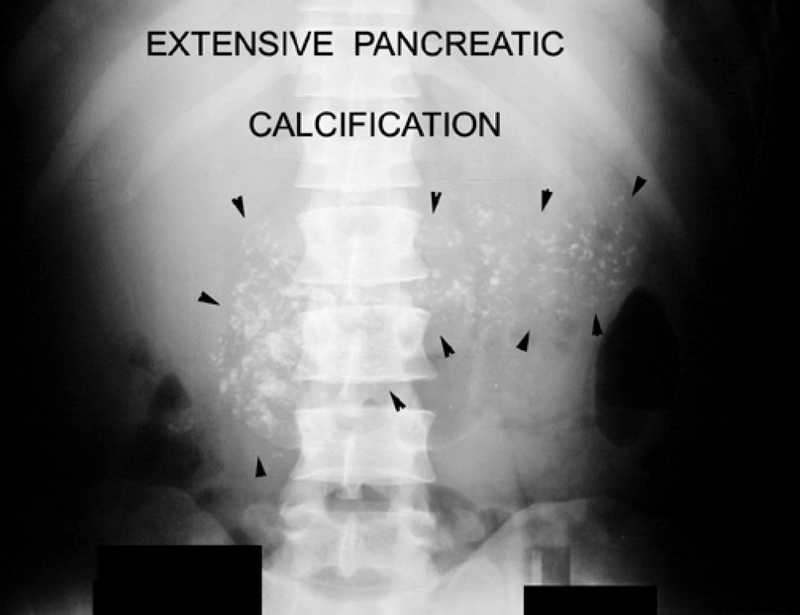
Наследственный панкреатит и кистозный фиброз, ведущие к хроническому панкреатиту, развиваются в раннем возрасте и характеризуются выраженной кальцификацией.
Обструктивный хронический панкреатит развивается в результате врожденной или приобретенной стриктуры панкреатического протока, например при раздвоенной поджелудочной железе. Последняя ведет к сдавлению просвета дорсального протока.
Приобретенная стриктура, с другой стороны, может быть результатом травмы, псевдокисты, некротизирующего панкреатита или опухоли. При устранении обструкции расширение протока может исчезать.
В основе патофизиологии алкогольного хронического панкреатита лежит базальная гиперсекреция панкреатических протеинов с одновременным уменьшением ингибиторов протеаз. Последнее изменяет биохимическую структуру панкреатического сока и предрасполагает индивидуумов к формированию протеиновых пробок и панкреатических камней. Блокада мелких протоков вызывает преждевременную активацию панкреатических энзимов, что приводит к развитию острого панкреатита, который, через определенное время, вызывает перманентные структурные повреждения желез (атрофия ацинарных клеток и фиброз). Считается, что диета богатая протеином и липидами усиливает гиперсекрецию протеина (который включает пищеварительные ферменты) и, в конце концов, блокаду протоков и образование протеиновых пробок. Есть мнение, что постоянная потребность в метаболизировании алкоголя (и, возможно, других ксенобиотиков, таких как: лекарственные средства, табак, токсины окружающей среды и другие загрязняющие агенты) является причиной оксидативного стресса в поджелудочной железе и может приводить к повреждению клеток и органа в целом, особенно в условиях недостаточного питания.
Обнаружение генетического кода наследственного панкреатита также внесло вклад в наше понимание патогенеза хронического панкреатита.
Вне зависимости от этиологии хронического панкреатита в поджелудочной железе развивается фиброз, как типичный ответ на травматическое воздействие. В фиброгенезе играют роль множество факторов: факторы роста, цитокины и хемокины, которые приводят к отложению внеклеточного матрикса и пролиферации фибробластов. Повреждение поджелудочной железы ведёт к локальной экспрессии и высвобождению трансформирующего фактора роста (TGF-β), стимулирующего рост клеток мезенхимального происхождения и повышающего синтез белков внеклеточного матрикса, таких как коллаген, фибронектин и протеогликаны.
Рис.
Гистологическая картина при хроническом панкреатите.
Отмечается деструкция ацинарных клеток с замещением их фиброзной тканью (тонкая стрелка), островки Лангерганса обычно остаются интактными (толстая стрелка).
Источник
Определение острого и хронического панкреатита
Хронические панкреатиты — группа хронических заболеваний ПЖ различной этиологии, преимущественно воспалительной природы, с фазово-прогрессирующими очаговыми, сегментарными или диффузными дегенеративными, деструктивными изменениями её экзокринной части, атрофией железистых элементов (панкреатоиитов) и замещением их соединительной (фиброзной) тканью; изменениями в протоковой системе ПЖ, образованием кист и конкрементов и различной степенью нарушения экзокринной и эндокринной функций. Морфологические изменения, развивающиеся в ПЖ при ХП, сохраняются и после прекращения воздействия этиологического фактора.
ОП — объёмная нозологическая форма, включающая широкий спектр клинических и патологических признаков и характеризующаяся острым повреждением ацинарных клеток с развитием местной и общей воспалительной реакции. В начале заболевания процесс носит преимущественно аутолитический характер, в дальнейшем присоединяется воспаление. Поражение может прогрессировать (вплоть до развития некроза), самостоятельно разрешаться и рецидивировать.
Оно оказывает разностороннее функциональное и гуморальное, первичное и вторичное патологическое воздействие на организм больного, что нередко приводит к значительным повреждениям жизненно важных органов, создаёт основу для развития неотложного и даже критического состояния у больного с ОП. Он может быть самостоятельным заболеванием или осложнением других патологических состояний.
В подавляющем большинстве случаев развивается простая отёчная форма ОП, при которой процесс ограничен ПЖ, при этом её поражение считают обратимым. В относительно небольшой части случаев отмечают фульминантное течение отёчного ОП, прогрессирование патологического процесса в ПЖ с развитием её некроза (панкреонекроза), приводящего к полиорганной недостаточности и смерти больного.
Эпидемиология панкреатитов
В связи с высокой распространённостью патологии, ростом заболеваемости, временной нетрудоспособностью и инвалидизацией пациентов панкреатиты считают важной социальной и экономической проблемой современной медицины. В структуре заболеваемости органов ЖКТ их доля составляет от 5,1 до 9%, а в общей заболеваемости — от 0,2 до 0,6%.
За последние 30 лет отмечена общемировая тенденция к увеличению заболеваемости ОП и ХП более чем в два раза. Если в 1980-е гг. заболеваемость ХП составляла 3,5—4,0 на 100 тыс. населения, то в последнее десятилетие отмечен сё неуклонный рост — 8,2—10 случаев па 100 тыс, населения ежегодно. В США и Дании ХП регистрируют 3,5—4 случая на 100 тыс. населения. Заболеваемость ОП колеблется от 49,5 (в США) до 73,4 (в Финляндии), а в Европе составляет 25,0—26,4 случая на 100 тыс. населения.
Обычно хроническое заболевание развивается в среднем возрасте (35—50 лет). В развитых странах оно заметно «помолодело»: средний возраст установления диагноза снизился с 50 до 39 лет. Среди заболевших на 30% увеличилась доля женщин; первичная инвалидизация больных достигает 15%.
В России отмечен более интенсивный рост заболеваемости панкреатитом среди всех возрастных групп населения. Он составляет 9—25 случаев у детей и 27,4—50 на 100 тыс. населения у взрослых. Количество заболеваний ПЖ у взрослых людей в Москве за последние десять лет увеличилось в три раза, а у подростков — в четыре раза и более. Считают, что эта тенденция связана с ухудшением экологической ситуации в регионе, увеличением потребления алкоголя (в том числе низкого качества), снижением качества питания и уровня жизни.
Распространённость заболевания постоянно растет, в том числе и в связи с улучшением диагностики, внедрением в клиническую практику новых методов визуализации ПЖ с высокой разрешающей способностью, позволяющей верифицировать ОП и обнаруживать ХП на более ранних стадиях развития.
Заболевание ХП приводит к значительному ухудшению качества жизни и социального статуса большого числа больных молодого и среднего (наиболее трудоспособного) возраста. При рецидивирующем течении ХП в 30% случаев возникают ранние осложнения (гнойно-септические, кровотечения из изъязвлений слизистой оболочки гастродуоденальной зоны, тромбоз в системе портальной вены, стеноз ДПК и др.), а летальность достигает 5,1%.
После первичного установления диагноза ХП летальность достигает 20% в течение первых десяти лет заболевания и более — 50%, через двадцать лет — в среднем 11,9%. 15—20% больных ХП погибают от осложнений, связанных с атаками заболевания, остальные — вследствие вторичных нарушений пищеварения и инфекционных осложнений. По данным аутопсий, частота развития ХП варьирует от 0,01 до 5,4% (в среднем — 0,3-0,4%).
Летальность от ОП неуклонно растёт. Так, в 1995, 1996 и 1997 гг. она составила, соответственно, 1,94, 1,98 и 2,08 на 1 тыс. населения Российской Федерации.
ХП играет роль «ложа» для развития карциномы ПЖ. Так, при наличии в анамнезе ХП в течение двадцати лет риск развития рака увеличивается в пять раз. Анализ статистических данных в США продемонстрировал одновременное с ростом заболеваемости ХП увеличение смертности от рака ПЖ в три раза.
Маев И.В., Кучерявый Ю.А.
Опубликовал Константин Моканов
Источник