Энтеральное питание при хроническом панкреатите
Энтеральное питание представляет собой лечебное или дополнительное искусственное питание специальными смесями. Применяется к больным, которые находятся в критическом состоянии либо не могут восполнить пищевые потребности с помощью обычной еды (пищевая недостаточность).
Такое питание позволяет поддерживать нормальное функционирование организма, иммунитет и предотвращать осложнение недуга развитием инфекционных процессов.
Что означает нутриционная поддержка?
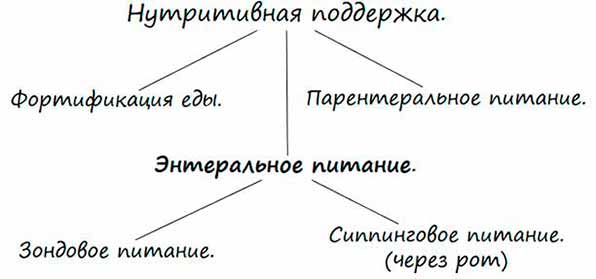
Нутриционная поддержка представляет собой обеспечение поступления в организм питательных веществ и полезных элементов путем приема/введения специальных смесей в случаях, когда больной не может удовлетворить питательные потребности организма обычной едой.
В средствах информации ее еще могут называть клиническим, искусственным питанием, нутритивной поддержкой.
Существует два вида нутриционной поддержки:
- Парентральная – питательные вещества вводят внутривенно.
- Энтеральная – смеси принимаются через ротовую полость или вводятся в желудок/кишечник при помощи зонда, наложенную на желудочно-кишечную область стому.
Показанием для использования данной поддержки является питательная недостаточность, когда человек вследствие критического, послеоперационного состояния, серьезной патологии не имеет возможности восполнять питательные нужды обычным способом и привычной едой.
К критериям такой недостаточности относятся следующие показатели:
- индекс массы тела: девятнадцать и меньше;
- дефицит массы: десять процентов;
- количество общего белка – меньше 60 г/л;
- количество альбумина – меньше 35 г/л;
- лимфоциты – меньше 1800 в мм3 крови.
В зависимости от тяжести недуга, возможности пациента употреблять пищу и способностей организма ее усваивать в полном объеме, нутриционное питание может быть полным, неполным и дополнительным.
В каких случаях необходима питательная поддержка организма?

Нарушение питания приводит к ослаблению иммунитета, развитию инфекций, ухудшению вентиляционных возможностей, ослаблению дыхательных мышц, нарушению работоспособности всех органов и систем. В результате значительно повышается риск смерти больного.
Нутритивная поддержка дает возможность поддерживать жизнедеятельность пациента, функционирование его внутренних органов в критических состояниях или при тяжелых заболеваниях, помогает предотвратить осложнение болезней и летальный исход вследствие недостаточности питательных веществ, предупредить развитие инфекций, сократить послеоперационную летальность, поддерживать иммунитет.
Таким образом, нутриционная поддержка может осуществляться в следующих случаях:
- Белково-энергетическая недостаточность и невозможность ее восполнить обычным питанием.
- Критические состояния.
- Онкозаболевания.
- Проведение радиотерапии.
- Тяжелое нарушение процессов переваривания и усваивания пищи при заболеваниях органов ЖКТ (например, панкреатит, перитонит, энтероколит, обструктивное поражение пищевода), синдром патологии всасывания питательных веществ стенками кишечника.
- Интенсивная потеря массы тела даже при калорийном питании у больных туберкулезом, муковисцидозом, анорексией, СПИДом, ВИЧ-инфицированных.
- Интенсивная потеря массы тела у детей неизвестной этимологии либо в случае поражения болезнью.
- Нарушение пищеварительных, обменных процессов при заболеваниях инфекционного характера.
- Невозможность употреблять пищу естественным путем через рот.
- Затяжной стоматит, нарушение жевательных функций, которые приводят к потере веса.
- Тяжелые ожоги, травмы, отравления.
- Необходимость восстановления организма в послеоперационный период (это могут быть операции разного характера, не только на органах ЖКТ), в том числе при наличии осложнений.
- Тяжелые черепно-мозговые травмы и травматические поражение лица, сопровождающиеся потерей сознания.
- Некоторые виды психических болезней, нервных расстройств (например, нервная анорексия, нервная булимия, тяжелое депрессивное состояние, фобии, патология Паркинсона).
Противопоказания для искусственного питания
Искусственное питание не применяется, если нарушения в питании не большие и человек может обеспечить потребности в полезных веществах естественным путем обычной пищей.
Энтеральное питание не применяется при:
- Непереносимости смеси.
- Электролитных нарушениях.
- Недостаточности кровообращения.
- Острой недостаточности почек и печени.
- Тромбоэмолии.
- Потере веса при прогрессирующем поражении раком, устойчивым к проводимой терапии.
- Быстро прогрессирующем раке, который хорошо поддается терапии.
- Непрекращающаяся рвота.
- В большинстве случаев осуществления химиотерапии.
- Развитии шока.
- Превышении уровня сывороточного лактата 3-4 ммоль на литр.
- Гипоксии, когда рО меньше 50 мм.рт.ст.
- Ацидозе, когда уровень кислотности меньше 7,2 ед., а рО больше 80 мм.рт.ст.
- Тяжелых осложнениях после операции.
- Тяжелых травмах и гнойно-септических процессах.
- Кишечной непроходимости.
- Патологии всасывательных процессов в кишечнике.
- Кровотечении в желудке либо кишечнике.
В этих случаях используется парентеральное питание (внутривенное). Следует отметить, что абсолютных противопоказаний для парентерального питания не существует, так как для жизнедеятельности организм нуждается в питательных веществах. Единственным относительным противопоказанием такой поддержки может быть процесс проведения операции.
Алгоритм энтеральной терапии при панкреатите
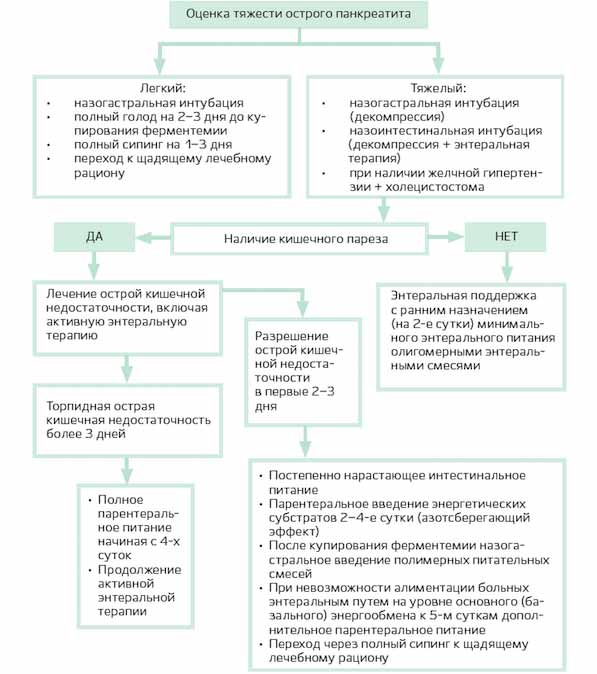
Если у больного легкая форма острого панкреатита, первые 2 дня показан полный голод. После купирования острого воспалительного процесса разрешается употребление негазированной щелочной минеральной воды и полимерных изонитрогенных изокалорических смесей (Нутриэн, Джевити-1, Нутризон):
- В первые сутки употребляется по 100 мл состава шесть раз в день.
- На вторые сутки — по 150 мл состава шесть раз в день.
- На четвертые-пятые сутки при положительной реакции организма на смеси осуществляется переход на щадящий рацион питания.
При тяжелом остром панкреатите обычно устанавливают назогастральный и эндоскопически назоинтестинальный зонды. Последний устанавливают для уменьшения давления на стенки верхнего отдела кишечника, выведения токсической жидкости и осуществления энтеральной терапии для профилактики непроходимости кишечника. После изъятия эндоскопа проверяется правильное месторасположение зонда (сбоку от трейтцевой связки на 30-40 см).
Энтеральное питание при панкреатите осуществляется согласно следующему алгоритму:
- Внутрикишечное капельное введение через назоинтестинальный зонд приготовленного цитопротективного раствора (один пакетик Регидрона, разведенного в одном литре воды и с добавлением 1 грамма аскорбиновой кислоты и 10 мл цитофлавина) либо смеси Интестамин с электролитами, антиоксидантами и глутамином.
- Спустя два часа проверяют наличие остатков введенного раствора (если количество остатков больше 100 мл – цитопротективный раствор вводится в прежнем количестве и часовом режиме, если объем меньше 100 мл — инфузионный объем увеличивают на половину и контролируют остатки каждые три часа).
- На вторые сутки параллельно с введением цитопротективного раствора капельно начинают вводить энтеральное питание (до 300 миллилитров в день). Это должен быть изокалорический двадцатипроцентный раствор олигомерной смеси (например, Пептамен, Нутризон Пептисорб), скорость введения – 60 миллилитров в час.
- Если смесь переносится хорошо, на следующий день ее объем увеличивается вдвое, скорость введения сохраняется прежней. Если питание переносится плохо, вздувается живот, чувствуются боли — скорость введения веществ замедляется в два раза. Если признаки расстройства органов ЖКТ сохраняются — на полдня или день нужно отменить введение смесей и вводить только глюкозный электролитный раствор и энтеропротекторы.
- Параллельно с питанием в первые дни через каждые три часа обязательно вводятся энтеросорбенты (Смекта, Полисорб), и четыре раза в день пробиотики (Хилак Форте по 2 мл на прием).
- Если больной хорошо переносит олигомерные смеси, на третий день половину объема питания можно заменить полимерными изонитрогенными изокалорическими составами.
- На 5 сутки можно принимать олигомерные смеси в большем количестве или переходить на полимерные гиперкалорические гипернитрогенные смеси (Нутризон энергия, Джевити 1,5, Нутрикомп энергия). Лучше всего, если это будут энтеральные смеси с растворимой клетчаткой, имеющие бифидо-, лактогенный, трофический, энтеросорбирующий эффект.
- На пятый-шестой день питания больному нужно обеспечивать 25 ккал, а также 1 грамм белков на килограмм массы тела в день.
- Если на десятый день терапии сохраняется гипергликемия, нужно использовать диабетические полимерные составы.
Когда симптомы острого панкреатита будут купированы, после специального водного теста допускается постепенные переход на питание через назогастральный зонд.
Применяемые смеси

Энтеральные смеси при панкреатите вводятся после купирования острой амилаземии. Как правило, это 2-3 день поступления больного в стационар. Их вводят согласно определенной последовательности.
На третьи сутки вводятся олигомерные изонитрогенные изокалорические смеси. На четвертый день вводятся полимерные изонитрогенные изокалорические смеси. На пятый день можно употреблять увеличенное количество полимерных изонитрогенных изокалорических смесей или перейти на полимерное гиперкалорическое гипернитрогенное питание.
| Вид | Название | Белки | Углеводы | Жиры | Калории на 1 мл. | Возраст | Цена |
| Олигомерные (полуэлементные, практически полностью всасываются) | Пептамен Энтрал 400 г) | 5 | 12,7 | 3,7 | 1,25 | с 1 года | 760 руб. |
| Нутризон Пептисорб (500 г) | 4 | 17,6 | 1,7 | 1 | с 1 года (детям 1-3 лет только как доп. питание) | 1 058 руб. | |
| Нутриэн Элементаль (500 г) | 4, 1 | 13,7 | 3,2 | 1 | с 3 лет | 974 руб. | |
| Полимерные изонитрогенные изокалорические (полноэлементные, малокалорийные составы с небольшим количеством белков) | Нутризон | 4 | 12,3 | 3,9 | 1,25 | с 1 года | 435 руб. за 1 литр |
| Нутриэн Стандарт 350 г | 4,3 | 12,2 | 3,8 | 0,5-2 ккал | с 3 лет | 520 руб. | |
| Нутрикомп Стандарт 500 мл | 3,8 | 13,7 | 3,8 | 1 | с 1 года | 245 руб. | |
| Фрезубин Оригинал 500 мл | 3,8 | 13,8 | 3,4 | 1 | с 1 года | 231 руб. | |
| Полимерные гипернитрогенные гиперкалорические (полноэлементные составы, насыщенные белками и с большей калорийностью) | Джевити 1,5 (содержит пищевые волокна — 12 г/л и фруктоолигосахариды 10 г/л) | 6,38 | 20,1 | 4,9 | 1,5 | с 2 лет | от 600 руб. за 1л. |
| Нутридринк | 6 | 18,4 | 5,8 | 1,5 | с 3 лет | 202 руб. за 200 мл | |
| Нутризон Энергия | 6 | 18,3 | 5,8 | 1,5 | с 1 года | 610 руб. за 1 литр | |
| Нутрикомп Энергия (содержит пищевые волокна) | 7,5 | 18,8 | 5 | 1,5 | с 1 года | 313 руб. за 0, 5 л. |
Количество белков, жиров и углеводов, представленное в таблице, рассчитано на 100 мл продукта.
Смеси также обогащены минеральными элементами (кальцием, фосфором, калием, магнием, натрием, железом, марганцем, йодом и т.д.), витаминами А, Д, Е, К, В, РР. Некоторые из полимерных составов содержат пищевые волокна. Детям в возрасте от 1 до 6-10 лет составы необходимо давать с осторожностью, под наблюдением врача.
При воспалении тканей и протоков поджелудочной железы чаще всего применяют состав от Нутридринк. При панкреатите принимать его не только полезно, но и вкусно. В продаже есть смеси с большим выбором разного вкуса: банан, ваниль, кофе, клубника. Это один из полимерных составов, который обладает приятными вкусовыми качествами, качественным, легкоусвояемым белком, оптимальным соотношением жирных кислот.
Также можно найти Нутрикомп с привкусом ванили. Большинство остальных составов обладают нейтральным вкусом.
Загрузка…
Источник
Переход от нутриционной поддержки больного с острым панкреатитом к традиционному лечебному питанию должен происходить постепенно после купирования явлений интоксикации и полиорганной недостаточности, подавления эндогенной инфекции, нейтрализации агрессивных панкреатических ферментов, устранения препятствий оттоку панкреатического сока и других сопутствующих патологических процессов.
Общие принципы диетотерапии при панкреатите
При расширении диеты (с 6-го по 10-й день после операции) строго соблюдается принцип постепенности как в отношении увеличения объема и калорийности рациона, так и в отношении включения в него отдельных блюд и пищевых продуктов. Необходимо четко соблюдать постепенный переход от энтерального питания к лечебному пищевому рациону. Энтеральные смеси, замещающие один прием пищи (методом сипинга), могут длительно сохраняться в пищевом рационе, обеспечивая постепенное увеличение нагрузки на поджелудочную железу.
Обычно через 2–3 недели больной уже может быть переведен на механически щадящий вариант специализированной диеты при панкреатите, которую он должен соблюдать в течение всего периода перехода заболевания к фазе стойкой клинической ремиссии (примерно от 3 до 8 недель).
Тактика диетотерапии при панкреатите
В случае если пациенту не требуется проведение парентерального и энтерального питания, при отсутствии необходимости в хирургическом лечении сохраняется тактика ведения больных по принципу «голод, холод и покой». На 1–3 дня (в зависимости от тяжести болезни) назначают голодание или резкое ограничение питания для обеспечения полного покоя пораженного органа. Рекомендуется только жидкость в количестве 1–1,5 литра в сутки: по 200 мл 6 раз в день. Можно назначать теплую щелочную минеральную воду типа боржоми (без газа) и 200–400 мл отвара шиповника или некрепкий чай. С 3-го дня заболевания назначают на 5–7 дней разработанный в ФГБУ «НИИ питания» РАМН вариант специализированной щадящей диеты для больных острым панкреатитом — 5п (первый вариант). Затем переходят на специализированную высокобелковую диету — 5п (второй вариант), сначала протертую, затем не протертую, которую следует соблюдать в течение 6–12 месяцев.
Щадящая диета при остром панкреатите
Первый вариант диеты
Специализированная диета 5п-1 разрабатывается на основании норм лечебного питания при соблюдении диеты с механическим и химическим щажением (щадящая диета), утвержденных Приказом Минздрава России от 21.07.2013 № 395н «Об утверждении норм лечебного питания». Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-1, представлен в табл. 1.
Таблица 1. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-1
| Продукт | Разрешаются | Запрещаются |
| Хлеб | Пшеничные сухари не более 50 г | Ржаной и свежий хлеб, изделия из сдобного или слоеного теста |
| Супы | Слизистые из различных круп на воде или некрепком овощном отваре, суп-крем из вываренного мяса | Мясные, рыбные бульоны, грибные отвары, молочные супы, гороховый, фасолевый, с пшеном, окрошка, свекольник |
| Мясо, птица | Нежирная говядина, курица, индейка, кролик, освобожденные от сухожилий, жира, кожи | Жирные и жилистые сорта мяса и птицы (утки, гуси), субпродукты, жареные блюда |
| Рыба | Нежирные сорта (треска, судак, сазан, окунь и др.) в виде кнелей, суфле | Жирная рыба, соленая, копченая, жареная, консервы |
| Яйца | Всмятку, омлеты паровые, белковые (не более 1 желтка в день) | Яйца вкрутую, жареные |
| Молоко, молочные продукты | Творог свежеприготовленный некислый в виде пасты, парового пудинга. Молоко только в блюдах (в суп до 100 г на порцию). Сливки в блюда | Молоко цельное, молочные продукты с высокой кислотностью, повышенной жирности и включением сахара, сметана, сыры |
| Овощи | Картофель, морковь, кабачки, цветная капуста в виде пюре, паровых пудингов. Тыква, свекла ограничиваются | Белокочанная капуста, чеснок, репа, брюква, редька, щавель, шпинат, лук, редис, огурцы, сладкий перец, сырые, квашеные и маринованные овощи, грибы, консервы |
| Крупы | Рис, гречневая, геркулес, несладкие протертые вязкие каши, пудинги, запеканки из риса, продельной крупы, геркулеса. Ограничиваются манная крупа, лапша, вермишель | Пшено, крупы перловая, ячневая, кукурузная, бобовые, макароны в цельном виде |
| Фрукты | Яблоки печеные | Другие фрукты и ягоды, сырые яблоки |
| Сладкие блюда | Кисели, желе, мусс на ксилите, сорбите. Фруктовые пюре — детское питание | Другие кондитерские изделия |
| Напитки | Чай некрепкий, минеральная вода, отвар шиповника, отвары из сухих и свежих фруктов полусладкие | – |
| Жиры | Несоленое сливочное масло в блюда не более 5 г на 1 порцию | Все другие жиры |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 |
Категорически запрещаются: закуски, консервы, копчености, газированные напитки, квас, черный кофе, виноградный сок, морс, алкоголь.
Показания: первые дни (с 3-го по 10-й день) заболевания острым панкреатитом или при обострении хронического (при отсутствии показаний для проведения искусственного питания).
Характеристика: диета, содержащая физиологическую норму белка (⅓ которой животного происхождения), с низкой энергетической ценностью, за счет резкого ограничения жира и углеводов; механически и химически щадящая. Исключаются продукты, вызывающие вздутие кишечника, содержащие грубую клетчатку, богатые экстрактивными веществами, стимулирующие секрецию пищеварительных соков.
Кулинарная обработка: всю пищу готовят на пару или в вареном виде, жидкой или полужидкой консистенции. Мясо, птица, рыба подается в виде пюре, суфле, кнелей, паровых котлет; овощи в виде пюре и пудингов; каши вязкие или жидкие протертые, а также запеканки или пудинги из круп.
Режим питания: 5–6 раз в день.
Температура пищи: пищу дают теплой. Исключены горячие и холодные блюда.
Химический состав и энергетическая ценность (ккал): белков — 80 г (60–70 % животного происхождения); жиров — 40–60 г (25–30 г животного происхождения); углеводов — 200 г (15 г сахара), энергетическая ценность — 1500–1600 ккал. Включение смесей белковых композитных сухих 27 г (из расчета 40 г белка в 100 г смеси).
Второй вариант диеты
Специализированная диета 5п-2 разрабатывается на основании норм лечебного питания при соблюдении диеты с повышенным количеством белка (высокобелковая диета), утвержденных Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания» с сохранением принципа механического и химического щажения. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-2, представлен в табл. 2.
Таблица 2. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-2
| Продукт | Разрешаются | Запрещаются | Ограничено употребление |
| Хлеб | Пшеничный подсушенный или вчерашний 200–300 г в день или в виде сухарей; несдобное печенье | Ржаной и свежий хлеб; изделия из сдобного и слоеного теста | Не сдобное сухое печенье |
| Супы | Вегетарианские протертые с разрешенными овощами; крупяные (кроме пшена) протертые, с вермишелью, ½ порции (250 мл) с добавлением сливочного масла (5 г) или сметаны (10 г) | Мясные, рыбные супы и бульоны, отвары грибов, молочные супы, с пшеном, щи, борщи, окрошки, свекольник | В период ремиссии супы на некрепком мясном или рыбном бульоне 1–2 раза в неделю (при переносимости) |
| Мясо, птица | Нежирных сортов (говядина, телятина, кролик, индейка, курица) рубленые. В период ремиссии возможно куском | Жирные жилистые сорта мяса, кожа птиц и рыб; субпродукты. Колбасные изделия, консервы, копчености, жареное | Нежесткое мясо, курица, кролик, индейка разрешаются в отварном виде куском |
| Рыба | Нежирная треска, окунь, судак, ледяная и др. в отварном виде куском и рубленая (тефтели, кнели, суфле, котлеты) | Жирные виды (сом, карп, севрюга, осетрина и пр.), жареная, копченая, тушеная, соленая, консервы, икра кетовая | Рыба заливная |
| Яйца | Белковые омлеты из 2 яиц | Блюда из цельных яиц, особенно вкрутую и жареные. Сырые яйца | Желтки яиц в блюда до 1 в день |
| Молоко, молочные продукты | Все продукты пониженной жирности. Творог свежий некислый, кальцинированный или из кефира — натуральный и в виде пудингов. Кисломолочные напитки однодневные | Молочные продукты повышенной жирности и с включением сахара | Молоко при переносимости. Сметана и сливки в блюда. Сыр нежирный и неострый (голландский, российский) |
| Овощи | Картофель, морковь, цветная капуста, свекла, кабачки, тыква, зеленый горошек, молодая фасоль, в виде пюре и паровых пудингов | Белокочанная капуста, баклажаны, редька, редис, репа, лук, чеснок, щавель, шпинат, перец сладкий, грибы. Сырые непротертые овощи | Помидоры без кожуры, свежие огурцы без кожуры — протертые, салат зеленый |
| Крупы | Каши из различных круп (манная, гречневая, овсяная, перловая, рисовая), на воде или пополам с молоком. Крупяные суфле, пудинги с творогом. Макаронные изделия, домашняя лапша, вермишель | Крупы: пшено, бобовые, рассыпчатые каши | – |
| Фрукты | Фрукты только сладких сортов, яблоки некислые, печеные или протертые без кожуры | Сырые непротертые фрукты и ягоды, виноград, финики, инжир, бананы, клюква | Абрикосы, персики — без кожуры, фруктово-ягодные соки без сахара, разбавленные водой |
| Сладкие блюда | Кисели, желе, муссы на ксилите или сорбите, без сахара | Кондитерские изделия, шоколад, мороженое, варенье | Сахар до 30 г в день или мед 20 г в день |
| Напитки | Слабый чай с лимоном полусладкий или с ксилитом. Отвар шиповника, черной смородины, компота | Кофе, какао; газированные и холодные напитки, виноградный сок | – |
| Соусы | Молочный, фруктово-ягодные, на некрепком овощном отваре. Муку не пассеруют | Соусы на бульонах, грибном отваре, томатный. Все пряности, закуски | – |
| Жиры | Сливочное масло до 30 г в день, рафинированные растительные масла (10–15 г в день) — в блюда | Мясные и кулинарные жиры | Масло сливочное и растительное в блюда по 5 г на 1 порцию |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 | – |
Показания: хронический панкреатит в фазе выздоровления после обострения и в период ремиссии. Острый панкреатит в фазе выздоровления.
Цель назначения: организовать полноценное питание больного, способствовать уменьшению воспалительно-дегенеративных явлений в поджелудочной железе и восстановлению ее функциональной способности. Уменьшить возбудимость желчного пузыря, предупредить жировую инфильтрацию печени и поджелудочной железы, обеспечить механическое и химическое щажение желудка и кишечника.
Общая характеристика: диета с повышенным содержанием белка, что приводит к уменьшению белкового дефицита. Жиры на уровне нижней границы нормы, умеренное ограничение содержания углеводов за счет простых сахаров. Резко ограничены экстрактивные вещества, пурины, продукты расщепления жира, получающиеся при жарении. Исключаются продукты, способствующие брожению и вздутию кишечника, продукты, богатые эфирными маслами, раздражающие слизистую проксимального отдела пищеварительного тракта. Увеличено количество витаминов и липотропных веществ. Ограничение в рационе поваренной соли.
Кулинарная обработка: большинство блюд готовят протертыми или в измельченном виде, сваренными в воде или на пару, реже запеченными в духовке. Жарение исключается.
Режим питания: дробный (5–6 раз в день). Есть медленно, хорошо прожевывая пищу.
Температура горячих блюд не выше 57–62 °С, холодных — не ниже 15–17 °С, исключают горячие и очень холодные блюда.
Химический состав и энергоценность диеты: белков 110–120 г (50–65 % животных); жиров — 70–80 г (15–20 % растительных); углеводов — 300–350 г (сахара на весь день 30 г); энергетическая ценность — 2270–2570 ккал. Поваренной соли — 6 г, свободной жидкости — 1,5 литра. Включение смеси белковой композитной сухой 36 г (из расчета 40 г белка в 100 г смеси).
Лечебное питание при остром и хроническом панкреатите является одним из компонентов воздействия на основные патогенетические звенья развития заболевания. Диету при хроническом панкреатите рекомендуется соблюдать систематически в течение длительного времени.
Источник

