Эндоскопическое описание язвы желудка
Хронический
гастрит
— понятие клинико-анатомическое,
характеризующееся определенными
патоморфологическими изменениями
слизистой оболочки желудка — неспецифическим
воспалительным процессом.
Визуальная
оценка состояния слизистой оболочки
желудка в совокупности с прицельной
биопсией и возможностью применения
различных красителей позволяют достаточно
точно дифференцировать формы гастрита,
определить их распространенность, фазу
заболевания.
Основные
эндоскопические признаки, на которых
базируется диагностика.
Характер
складок. Складки слизистой оболочки
желудка обычно легко расправляются
воздухом. Лишь при выраженном отеке и
инфильтрации слизистой оболочки они в
начале инсуффляции имеют утолщенный
вид.
Цвет
слизистой оболочки желудка. В норме
слизистая оболочка желудка бледная или
бледно-розовая; при воспалении приобретает
красный цвет разных оттенков и
интенсивности. Иногда, чаще в антральном
отделе, на бледном фоне появляется
гиперемия, по виду напоминающая
скарлатинозную сыпь.
Вид
слизистой оболочки. Если участки
измененного цвета перемежаются с
нормальным, слизистая оболочка приобретает
пестрый, мозаичный вид. На слизистой
оболочке желудка нередко встречаются
выступающие над поверхностью полукруглые
образования диаметром от 0,2 до 0,3 см. Они
бывают единичными или сплошь покрывают
поверхность слизистой оболочки. Последняя
при этом выглядит зернистой. «Зернистость»
чаще встречается в антральном отделе
и в теле желудка на большой кривизне.
Воспаленная слизистая оболочка производит
впечатление пастозной, тусклой, рыхлой,
легко ранимой.
Сосудистый
рисунок. Особенно четко он виден при
обычном раздувании желудка воздухом
на фоне бледной слизистой оболочки при
атрофическом гастрите.
Наложения
слизи свидетельствуют о воспалении
слизистой оболочки. Они бывают различного
характера: пенистые, прозрачные, белые
или окрашенные желчью, мутные, иногда
фибриноидные наложения, трудно смываемые
водой.
Рефлюкс.
Во время исследования можно наблюдать
заброс желудочного содержимого в пищевод
или дуоденального содержимого (желчи)
в луковицу двенадцатиперстной кишки
или желудок — гастро-эзофагеальный,
дуоденобульбарный и дуоденогастральный
рефлюкс.
Атрофический
гастрит
характеризуется истончением слизистой
оболочки, визуальным усилением сосудистого
рисунка, уменьшением размеров складок.
Слизистая оболочка приобретает
бледно-сероватый цвет. Выраженность
эндоскопической картины зависит от
степени атрофии и распространенности
процесса на слизистой оболочке желудка.
При
умеренно выраженной атрофии более
широкие участки незначительно истонченной
слизистой оболочки чередуются с
небольшими полями западений бледно-серого
цвета разнообразной конфигурации.
Возникает, так называемая, «ложная»
гиперемия (на фоне бледных участков
атрофии, нормальная слизистая оболочка
выглядит гиперемированной).
При
резко выраженной атрофии слизистая
оболочка, резко истончена, с просвечивающимися
сосудами, серого цвета, местами с
цианотичным оттенком, легко ранимая,
складки почти полностью исчезают. При
гистологическом исследовании материала,
как правило, выявляют кишечную метаплазию.
Застойная
гастропатия (гипертрофический гастрит).
Наиболее
характерным признаком застойной
гастропатии является увеличение в
объеме слизистой оболочки. По существу,
при этом виде гастрита, правильнее было
бы говорить о гиперпластическом процессе.
Однако довольно часто встречается
несоответствие микро- и макроскопических
данных при этом заболевании.
Увеличенный
объем слизистой оболочки приводит к
увеличению высоты и толщины складок.
Они приобретают извитой вид. Слизистая
оболочка умеренно отечна, гиперемирована.
Между увеличенными складками формируются
скопления слизи, которые на фоне
выраженной гиперемии слизистой оболочки
могут быть приняты за язвенный кратер.
В некоторых случаях на утолщенных
складках появляются разрастания,
разнообразные по форме и величине.
Отличительной
особенностью этого вида гастропатии
является наличие диффузной гиперемии
слизистой оболочки, что является
дифференциально-диагностическим
критерием отличия его от полипоза
желудка. При полипозе гиперемия
отсутствует или определяется только
на верхушках полипов. Справедливости
ради необходимо отметить, что окончательный
диагноз возможен только при гистологическом
изучении биопсийного материала.
Болезнь
Менетрие (P.Menetrier)—
редко встречающееся заболевание, для
которого характерна гигантская
фовеолярная гипертрофия складок
слизистой оболочки желудка.
Складки
настолько увеличиваются в объеме, что
их верхушки соприкасаются между собой,
полностью закрывая просвет желудка.
В
просвете и между складками обнаруживается
большое количество вязкого секрета
мутно-белого цвета. На складках нередко
появляются пленки фибрина. При
морфологическом исследовании выявляют
выраженную гиперплазию поверхностного
эпителия, перестройку железистого
аппарата с появлением большого количества
слизесекретирующих клеток и признаков
разлитого воспаления.
Этиологические
факторы и механизм развития болезни
Менетрие изучены недостаточно. Причинами
предполагают: хронические интоксикации
(алкоголь, свинец), погрешности питания,
гиповитаминоз, инфекционные заболевания
(вирусный гепатит, дизентерия, брюшной
тиф, нарушения обмена веществ, нейрогенные
и наслед¬ственные факторы. Особое место
отводят повышенной чувствительности
организма к пищевым аллергенам, что
приводит к повышению проницаемости
слизистой оболочки желудка. Не исключено,
что заболевание является следствием
аномалий развития. Болезнь Менетрие
является предраковым состоянием.
Язвенная
болезнь желудка.
По распространенности занимает второе
место среди всех заболеваний желудка.
Язвенная болезнь (пептическая язва)
желудка и двенадцатиперстной кишки —
хроническое рецидивирующее заболевание,
протекающее с чередованием периодов
обострения и ремиссии, в основе которого
лежит воспалительная реакция организма
с формированием локального повреждения
(язвы) слизистой оболочки верхних отделов
желудочно-кишечного тракта, как ответ
на нарушение эндогенного баланса местных
«защитных» и «агрессивных» факторов.
С
точки зрения нозологической обособленности
различают язвенную болезнь желудка и
двенадцатиперстной кишки, ассоциированную
и неассоциированную с Helicobacterpylori,
медикаментозные и симптоматические
гастродуоденальные язвы.
По
статистике чаще язвы поражают малую
кривизну (45-50%), пилорический и
препилорический отделы (38-45%). Значительно
реже (8-10%) — верхние отделы, передняя и
задняя стенки (3-5%), очень редко дно и
большую кривизну (0,1-0,2%).
Наиболее
распространенной является классификация
Johnson
(1965),
в соответствии с которой выделяют:
I тип
язв — язвы малой кривизны желудка (выше
3 см от привратника).
II тип
язв — сочетанные язвы желудка и
двенадцатиперстной кишки.
III тип
язв — язвы препилорического отдела
желудка (не далее 3 см от привратника) и
пилорического канала.
Иногда
выделяют и IV тип — язвы двенадцатиперстной
кишки.
По
числу язвенных поражений различают
одиночные (чаще всего) и множественные
язвы. Выделяют язвы малых (до 0,5 см в
диаметре), средних (0,6-1,9 см в диаметре),
больших (2,0-3,0 см в диаметре) размеров, а
также гигантские (свыше 3,0 см в диаметре).
Основные
осложнения язвенной болезни:
кровотечение,
прободение,
пенетрация,
малигнизация,
рубцово-язвенный
стеноз.
В
стадии обострения хроническая язва
желудка имеет закругленную или овальную
форму. Край, обращенный к кардии, выступает
над дном язвы, как бы подрытый, а край,
обращенный к привратнику, чаще всего
более сглаженный, пологий. Периульцерозный
вал увеличивается за счет отека, в
результате чего визуально углубляется
кратер язвы, Дно дефекта покрыто фибрином
желто- серого цвета. Слизистая оболочка
вокруг язвы гиперемирована, отечна или
может быть не изменена.
Эндоскопическая
картина заживающей язвы характеризуется
уменьшением гиперемии окружающей
слизистой оболочки и периферического
воспаления. Воспалительный вал вокруг
язвы сглаживается, уменьшается, сама
язва становится менее глубокой, дно
язвы очищается и покрывается грануляциями.
При повторной гастроскопии на месте
бывшей язвы выявляют более гиперемированный
участок слизистой оболочки — стадия
«красного рубца». Впоследствии, образуется
втяжение стенки и формируется различной
формы соединительнотканный рубец —
стадия «белого рубца».
Гистологическое
изучение биопсиийного материала, взятого
из краев язвенного дефекта, является
обязательным.
Дифференциальная
диагностика хронических язв и
злокачественногоизъязвления.
Доброкачественная | Злокачественное |
Форма | Форма-неправильная |
Края | Неровность, |
Отсутствие окружающей | Полиповидные |
Одинаковая | Ярко-красный |
Дно | Дно |
Дно | Дно |
Кровоточивость | Кровоточивость |
Конвергенция | Диффузная стенки |
Деформация | Деформация |
«Фрагментация» | «Фрагментация» |
Новообразования
желудка.
Подслизистые
опухоли желудка
составляют 1/3 всех опухолей органа.
Растут под- слизистые опухоли из не
эпителиальной (нервной, мышечной,
жировой, соединительной) ткани, нередко
бывают смешанными и могут быть
доброкачественными и злокачественными.
Макроскопическая диагностика вида
подслизистой опухоли затруднена. Частота
установления правильного диагноза на
основании визуальных данных составляет
48-55 %.
Эндоскопическая
картина подслизистых опухолей определяется
характером их роста, расположением в
стенке органа, размером,
наличием
осложнений, количеством введенного
воздуха и степенью растяжения стенок
желудка. Рост опухолей может быть экзо-,
эндофитным и интрамуральным.
На
основании только визуальных данных
невозможно определить ни морфологическую
структуру, ни характер опухоли. Биопсия
малоинформативна, так как невозможно
взять материал из глубоко расположенных
тканей. В этом случае рекомендуют
производить биопсию из одного и того
же участка, постепенно углубляясь в
ткани. Однако это чревато развитием
кровотечения.
Полипы
желудка.
Полипом принято называть какое либо
образование не только эпителиального,
но и соединительнотканного происхождения,
которое выстоит в просвет органа. Полипы
выявляются у 2-3% больных при скриннинговых
осмотрах.
На
основании результатов морфологических
исследований удаленных новообразований
выделяет следующие виды полипов желудка:
— гиперпластические
(очаговая гиперплазия);
— аденоматозные;
— аденома;
— пограничное
поражение выпирающего типа (пролиферация
железистого эпителия с эпителиальной
атипией);
— ранний
рак (тип I и II а).
Считается,
что гиперпластические и аденоматозные
полипы не подвергаются злокачественной
трансформации. Третий и четвертый типы
полипов являются пограничными видами
при переходе к пятому, являющемуся
ранними формами рака типа Iи IIа.
При
эндоскопии оценивают эндоскопические
признаки полипов и характер изменений
слизистой оболочки желудка, являющихся
фоном, на котором развивается полип.
Эндоскопическое описание включает:
количество новообразований, их
локализацию, форму, размеры, наличие
ножки, поверхность, цвет, консистенцию,
отношение к окружающим тканям,
воспалительные изменения.
На
основе оценки этих признаков считается,
что критерием доброкачественности
полипов является их размер: менее 15 мм
для плоских полипов, 10 мм — для полипов
на короткой ножке и 20 мм — на длинной
ножке. Однако диагностическая ценность
этих показателей относительна. Визуальные
признаки не могут служить критериями
доброкачественности новообразования.
Окончательный диагноз может быть
поставлен только после гистологического
исследования всего удаленного
новообразования вместе с его основанием.
Рак
желудка.
Классификация рака желудка по
эндоскопическим признакам (OMED):
тип — ранний рак;
I. тип
— полиповидный;
II тип
— язвоподобный (злокачественное
изъязвление);
III тип
— грибоподобный с изъязвлением;
IV тип
— диффузный инфильтративный рак;
V тип
— распространенный (неклассифицируемый)
рак.
Ранний
рак желудка. Наиболее значимой проблемой
эндоскопического исследования является
выявление раннего рака желудка. Визуальная
диагностика ранних форм рака желудка
и дифференциальная диагностика их с
доброкачественными полипами и язвами
очень трудна в связи с отсутствием
типичных эндоскопических признаков.
Решению
вопроса качественной диагностики
способствует внедрение в клиническую
практику дополнительных методов
исследования — биопсии, хромогастроскопии,
спектроскопии и др.
Полиповидный
рак (3-18%) — экзофитно растущая опухоль
с четкими границами. Широкое основание,
форма округлая или неправильная.
Поверхность опухоли может быть гладкой,
бугристой или узловатой, с изъязвлениями
разнообразной формы и размера, покрытыми
грязно-серым некротическим налетом.
Ткань опухоли серовато-желтой или
багрово-красной окраски, размеры от 3
до 8 см. Чаще опухоли одиночные, реже —
множественные и отделены друг от друга
участками непораженной слизистой
оболочки. Основание опухоли четко
контурируется и отграничено от окружающих
тканей.
Язвоподобный
рак — злокачественное изъязвление
(10-45%) — имеет вид большой глубокой язвы
диаметром 2-4 см, отграниченной от
окружающей слизистой оболочки. Края
неровные, подрытые и имеют вид утолщенного
вала, возвышающегося над поверхностью
слизистой оболочки на разном уровне,
поверхность его неровная, бугристая,
узловатая. В некоторых участках дно как
бы наплывает на край и дефект приобретает
форму «блюдца». Дно неровное, покрыто
налетом грязно-серого или темно-коричневого
цвета. Нередко на дне язвы можно видеть
сгустки крови и тромби-рованные сосуды.
Отмечается повышенная контактная
кровоточивость краев язвы, окружающая
слизистая оболочка атрофична.
Грибоподобный
рак с изъязвлением (45-60 %), по сути, является
следующей стадией развития язвоподобного
рака (неинфильтративной язвы). Этот тип
опухоли представлен в виде язвы,
расположенной на фоне раковой инфильтрации
слизистой оболочки. Инфильтративная
язва имеет не резко выраженные края,
которые в нескольких местах отсутствуют.
Бугристое дно непосредственно переходит
в окружающую слизистую оболочку. Рельеф
ее «застывший»
вследствие
раковой инфильтрации. Складки ригидные,
широкие, невысокие, не расправляются
воздухом, перистальтические волны не
прослеживаются. «Контрастность» между
краями язвы и окружающей слизистой
оболочкой отсутствует. Грибоподобный
рак с изъязвлением приводит к грубой
деформации органа.
Диффузный
инфильтративный рак (10-30%) при подслизистом
росте диагностировать довольно трудно.
Диагностика основывается на косвенных
признаках: ригидности стенки органа в
месте поражения, сглаженности рельефа
и бледной окраске слизистой оболочки.
По
мере вовлечения в процесс слизистой
оболочки развивается типичная
эндоскопическая картина «злокачественного»
рельефа: пораженный участок несколько
выбухает, складки неподвижные, «застывшие»,
плохо расправляются воздухом, отмечается
уменьшение эластичности стенки органа
и сужение его полости (вид «кожаной
бутыли»), снижена или отсутствует
перистальтика, «безжизненная» слизистая
оболочка, в окраске которой преобладают
серые тона.
Может
наблюдаться достаточно патогномоничный
симптом — дистальный край инфильтрации
резко возвышается над непораженной
слизистой оболочкой — «эффект шельфа».
Могут наблюдаться внутрислизистые
кровоизлияния, эрозии и даже язвы, что
связывают с присоединением инфекции и
развитием воспалительной инфильтрации.
В этих случаях инфильтративный рак
визуально трудно дифференцировать от
поверхностного гастрита или хронической
язвы. Возникающие острые изъязвления
при стихании воспалительных явлений
могут заживать. Об этом следует всегда
помнить и проводить биопсию всех острых
изъязвлений.
Соседние файлы в папке хирургия 5 курс
- #
- #
- #
- #
- #
- #
- #
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Блашенцева С.А.
1
Супильников А.А.
1
Ильина Е.А.
1
1 НОУ ВПО «Медицинский институт «РЕАВИЗ» ГБУЗ СОКБ им. В.Д. Середавина
В статье представлены результаты эндоскопических исследований желудка и ДПК у пациентов с язвенной болезнью хирургического профиля. Авторами статьи подробно обсуждаются механизмы патогенеза заболевания, роль инфекции H.pylori, требования к выполнению быстрого уреазного теста, принципы классификации заболевания отечественных и зарубежных авторов. Рассмотрены наиболее распространенные хирургические и терапевтические классификации заболевания. Представлены показания к выполнению эндоскопического исследования, обсуждены особенности эндоскопической картины при доброкачественном течении заболевания и при наличии осложнений. Все наиболее часто встречающиеся осложнения проиллюстрированы эндофото. Отдельно обсуждаются стадии течения заболевания, рассматриваются особенности эндоскопической картины, характеристика язвенных дефектов, перифокальной зоны, сопутствующие изменения слизистой желудка и ДПК. Статья иллюстрирована эндоскопическими фотографиями, отражающими стадии течения процесса.
стадии течения язвенной болезни
классификация язвенной болезни
патогенез язвенной болезни
эндоскопическое исследование
язвенная болезнь желудка и ДПК
1. Аруин Л.И., Капуллер Л.Л., Исаков В.А. Морфологическая диагностика болезней желудка и кишечника. – М.: Триада-Х, 1998. – 496 с.
2. В.Е. Назаров, А.И. Солдатов, С.М. Лобач, С.Б. Гончарик, Е.Г. Солоницын «Эндоскопия пищеварительного тракта». – М.: издательство «Триада-фарм», 2002. – 176 с.
3. Ивашкин В.Т. Шептулин А.А. Болезни пищевода и желудка. Москва. — 2002.
4. Ивашкин В.Т., Комаров Ф.И., Рапопорт С.И., ред. Краткое руководство по гастроэнтерологии. – М.: ООО Издательский дом М-Вести, 2001.
5. Пиманов С.И. Эзофагит, гастрит, язвенная болезнь. – Н. Новгород, 2000.
6. Рекомендации по диагностике и лечению язвенной болезни (сост.: В.Т. Ивашкин, А.А. Шептулин, Е.К. Баранская и др.). – М., 2002. – 30 c.
7. Чернышев В.Н., Белоконев В.И., Александров И.К. Введение в хирургию гастродуоденальных язв. – Самара: СГМУ, 1993. – 214 с.
8. Шаповальянц С.Г., Чернякевич С.А., Михалев И.А., Бабкова И.В., Сторожук Г.Н., Маят Е.К., Чернякевич П.Л. Эффективность рабепразола при парентеральном введении у больных с острыми язвенными гастродуоденальными кровотечениями с высоким риском рецидива после эндоскопического гемостаза // РЖГГК. – 2014. — №3.
9. Shahrokhi N, Keshavarzi Z, Khaksari M. J Pharm Bioallied Sci. 2015 Jan-Mar;7(1):56-9. doi: 10.4103/0975-7406.148739. Ulcer healing activity of Mumijo aqueous extract against acetic acid induced gastric ulcer in rats.
10. Tsukanov VV, Shtygasheva OV, Vasyutin AV, Amel’chugova OS, Butorin NN, Ageeva ES. Bull Exp Biol Med. 2015 Feb 26. Parameters of Proliferation and Apoptosis of Epithelial Cells in the Gastric Mucosa in Indigenous and Non-Indigenous Residents of Khakassia with Helicobacter pylori Positive Duodenal Ulcer Disease.
Язвенная болезнь желудка и ДПК (ЯБ) – гетерогенное заболевание с многофакторной этиологией и сложным патогенезом. В основе патологического процесса лежит воспаление слизистой оболочки гастродуоденальной зоны с формированием локального повреждения, морфологическим эквивалентом которого является дефект слизистого и подслизистого слоя с исходом в соединительнотканный рубец.
ЯБ представляет собой хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии. В современной клинике дуоденальная локализация язв, встречаясь в 8-10 раз чаще, доминирует над локализацией в области желудка. Типичным для ЯБ являются сезонные периоды усиления болей и диспепсических расстройств. Следует учитывать также и возможность бессимптомного течения ЯБ. Частота таких случаев по данным литературы может достигать 30% (Минушкин О.Н, 1995).
Принято считать, что в патогенезе ЯБ решающую роль играет дисбаланс между факторами «агрессии» и факторами «защиты» слизистой оболочки желудка и ДПК.
К факторам агрессии относят: усиление воздействия ацидо-пептического фактора, связанное с увеличением продукции соляной кислоты и пепсина; нарушение моторно-эвакуаторной функции желудка и двенадцатиперстной кишки (задержка или ускорение эвакуации кислого содержимого из желудка, дуоденогастральный рефлюкс).
Факторами защиты являются: резистентность слизистой оболочки к действию агрессивных факторов; продукция желудочной слизи; адекватная продукция бикарбонатов; активная регенерация поверхностного эпителия слизистой оболочки; достаточное кровоснабжение слизистой; нормальное содержание простагландинов в стенке слизистой оболочки; иммунная защита.
Большое значение в настоящее время в патогенезе ЯБ, особенно дуоденальной язвы, придается инфекционному агенту – Helicobacter Рylori (HР). С одной стороны, микроорганизм в процессе своей жизнедеятельности, образуя аммиак из мочевины, защелачивает антральный отдел желудка, что приводит к гиперсекреции гастрина, постоянной стимуляции обкладочных клеток и гиперпродукции НСl, с другой стороны, ряд его штаммов выделяют цитотоксины, повреждающие слизистую оболочку. Все это приводит к развитию антрального гастрита, желудочной метаплазии дуоденального эпителия, миграции НР в ДПК, развитию дуоденита и, в конечном итоге, может реализоваться в ЯБ (Пиманов С.И., 2000).
Наряду с НР-инфекцией, важная роль в патогенезе ЯБ отводится наследственной предрасположенности к заболеванию и употреблению нестероидных противовоспалительных препаратов (НПВП).
В зарубежной литературе принят термин «хроническая пептическая язва желудка или ДПК». Это название отражает основные патогенетические признаки заболевания — появление язвенного дефекта в желудке или ДПК, в результате пептического воздействия на эти органы пищеварительных ферментов. В России доминирует термин «язвенная болезнь», причем наличие детальной классификации заболевания необходимо в связи с традициями русской терапевтической школы и требованиями экспертизы трудоспособности (Минушкин О.Н., 1995).
Наиболее распространенной классификацией язвенной болезни является классификация Johnson.
Классификация A.G. Johnson (1990)
- Хронические язвы I типа – язвы малой кривизны
- Хронические язвы II типа – сочетающиеся с язвой ДПК, в том числе с зажившей дуоденальной язвой
- Хронические язвы III типа – препилорические язвы
- Хронические язвы IV типа – острые поверхностные язвы
- Хронические язвы V типа – вследствие синдрома Золлингера – Элиссона
Классификация хронических язв желудка
(В.Н. Чернышев, В.И. Белоконев, И.К. Александров, 1993)
I тип — единичные или множественные язвы, располагающиеся от проксимальной (антральной) части пилорического отдела желудка до кардии;
II тип – единичные или множественные язвы любого отдела желудка в сочетании с язвой или эрозиями ДПК либо с зажившей язвой ДПК;
III тип – язвы кольца привратника или надпривратниковой зоны (не далее 3 см от пилорического жома);
IV тип – множественные язвы при условии сочетания язвы привратника и надпривратниковой зоны с изъязвлением любого вышележащего отдела желудка;
V тип – вторичные язвы любого отдела желудка, развившиеся вследствие различных локальных причин неязвенной этиологии.
Классификация гастродуоденальнных язв по МКБ-10
1. Язва желудка (язвенная болезнь желудка) (Шифр К 25), включая пептическую язву пилорического и других отделов желудка.
2. Язва двенадцатиперстной кишки (язвенная болезнь ДПК), включая пептическую язву всех отделов двенадцатиперстной кишки (Шифр К 26).
3. Гастроеюнальная язва, включая пептическую язву (Шифр К 28) анастомоза желудка, приводящей и отводящей петель тонкой кишки, соустья с исключением первичной язвы тонкой кишки.
С точки зрения хирургической практики клиническое значение имеет осложненное течение язвенной болезни – острое гастродуоденальное кровотечение; пенетрация язвы в соседние органы; перфорация язвы; пилородуоденальный рубцовый стеноз (компенсированный, субкомпенсированный, декомпенсированный); перивисцериты (перигастрит, перидуоденит); перерождение язвы в рак.
| |
Рис.1. Перфорация язвы ДПК | Рис.2. Пенетрация язвы желудка |
| |
Рис.3. Малигнизация язвы желудка | Рис.4. Стеноз привратника |
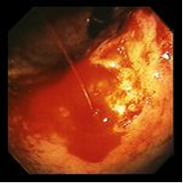
Рис.5. Кровотечение
Эндоскопическая семиотика язвенной болезни
Язвы желудка в большинстве случаев располагаются по его малой кривизне в препилорическом и пилорическом отделах. Реже они находятся в кардиальном и субкардиальном отделах. Более 90% язв желудка располагаются на границе между зонами желудочных и пилорических желез, обычно на стороне пилорических желез. Это соответствует участку стенки желудка, ограниченному передними и задними косыми волокнами и круговым слоем мышечной оболочки стенки желудка, где при его движениях имеется наибольшее растяжение стенки.
Язвы ДПК обычно расположены в области перехода слизистой оболочки желудка в слизистую оболочку ДПК в месте, где сфинктер привратника отделяется от круговых мышц ДПК соединительно-тканной прослойкой. Здесь также отмечается наибольшее растяжение при перистальтической деятельности. Размер гастродуоденальных язв может колебаться от нескольких мм до 50-60 мм в диаметре и более. Глубина язв также может быть различной — от 5 до 20 мм. Язвы могут иметь округлую, овальную или неправильную форму. Край язвы, обращенный к входу в желудок, как правило, подрыт, и слизистая оболочка нависает над язвенным дефектом. Противоположный край чаше всего представляется пологим. Складки слизистой оболочки по периферии язвы утолщены и конвергируют к ее краям. Серозная оболочка в зоне язвы резко утолщена.
Тестирование на хеликобактерную инфекцию
По рекомендации Российской Гастроэнтерологической Ассоциации все пациенты с язвой желудка или ДПК, не исключая пациентов с наличием язв, вызванных НПВП, должны быть обследованы на наличие НР. Диагностический тест должен быть проведен до начала лечения.
При выполнении ФГДС целесообразно взятие биопсии с проведением уреазного теста (Kist M., 1996). При его отрицательных значениях рекомендуется проведение морфологического исследования с забором не менее двух биоптатов слизистой оболочки тела и одного из антрального отдела желудка. Кроме того, данный тест может быть использован только у пациентов, не принимающих антимикробные препараты не менее четырех недель и антисекреторные препараты не менее одной недели.
Характеристики язвенного дефекта — размер, форма, глубина язвы, наличие и протяженность инфильтрации и гиперемии вокруг дефекта в определенной степени зависят от стадии развития язвенного процесса.
Стадии развития язвенного процесса (Василенко В.Х. 1987)
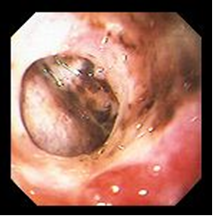
I – острая стадия. Язва в эту стадию при эндоскопическом осмотре представляет собой дефект слизистой оболочки различного размера, формы и глубины. Чаще всего она имеет округлую или овальную форму, края ее с четкими границами, гиперемированы, отечны. В ряде случаев край, обращенный к кардиальному отделу, несколько подрыт, а дистальный край более пологий, сглаженный (рис. 6, 7). Слизистая оболочка желудка или луковицы ДПК отечна, гиперемирована, складки ее утолщены и плохо расправляются воздухом, нередко имеются мелкоточечные эрозии, покрытые белым налетом и часто сливающиеся в обширные поля. Глубокие язвенные дефекты часто имеют воронкообразный вид. Дно язвы обычно покрыто фибринозными наложениями серовато-белого и желтоватого цвета, наличие темных вкраплений в дне язвы указывает на перенесенное кровотечение.
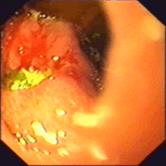
Рисунок 6. Эндофото. Язва ДПК. Острая стадия
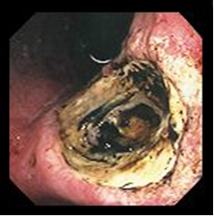
II – стадия стихания воспалительных явлений. Язвенный дефект в эту стадию характеризуется уменьшением гиперемии и отека слизистой оболочки и воспалительного вала в периульцерозной зоне, постепенно становится более плоским, может быть неправильной формы из-за появляющейся конвергенции складок слизистой оболочки к краям дефекта. Дно дефекта постепенно очищается от фибринозного налета, при этом может обнаруживаться грануляционная ткань, язва приобретает своеобразный вид, который описывается как «перец с солью» или «салями». Однако подобная картина наблюдается и в начале формирования язвы. На различных стадиях заживления язва изменяет форму на щелевидную, линейную или делится на несколько фрагментов.
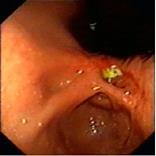
Рис.7. Эндофото. Язва угла желудка. Острая стадия
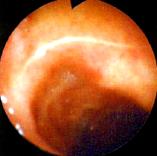
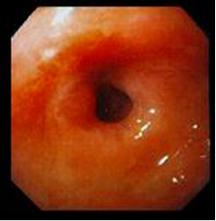
Рис.8. Эндофото. Постъязвенный рубец ДПК
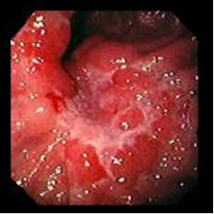
III – стадия рубцевания – язва приобретает щелевидную форму с небольшой инфильтрацией и гиперемией вокруг нее; на слизистой оболочке в отдалении от язвы могут быть участки незначительной гиперемии, отека и единичных эрозий.
IV – стадия рубца Постъязвенный рубец имеет вид гиперемированного участка слизистой оболочки с линейным или звездчатым втяжением стенки (стадия «красного» рубца). В дальнейшем при эндоскопическом исследовании на месте бывшей язвы определяются различные нарушения рельефа слизистой оболочки: деформации, рубцы, сужения. Чаще всего образуются линейные и звездчатые рубцы. При заживлении глубоких хронических язв или при частых рецидивах могут развиваться грубые деформации органа и стенозы (рис. 8). Нередко заживление хронической язвы может проходить без образования видимого рубца. Зрелый рубец приобретает белесоватый вид вследствие замещения грануляционной ткани соединительной тканью и отсутствия активного воспаления (стадия «белого» рубца). Рубцы и деформация стенки желудка и ДПК, образующиеся в результате частых обострений хронических язв, служат достоверными эндоскопическими критериями ЯБ.
Результаты собственных исследований показывают, что эндоскопический метод позволяет осуществлять динамическое наблюдение за процессом рубцевания язвенного дефекта. В среднем заживление язвы желудка до образования «красного» рубца происходит за 6-7 недель, а дуоденальной язвы за 3-4 недели. Формирование полноценного рубца обычно заканчивается через 2-3 месяца (фаза «белого» рубца). Следует учитывать, что острые поверхностные язвы могут заживать в течение 7-14 дней без образования видимого рубца.
Эрозии слизистой оболочки (поверхностный дефект, распространяющийся не глубже мышечного слоя слизистой оболочки и заживающей без образования рубца) часто встречаются при ЯБ и диагностируются только эндоскопически.
Эрозии дистального отдела желудка и луковицы ДПК встречаются у 30-50% больных с пилородуоденальными язвами, а примерно у 75% больных при обострении ЯБ обнаруживают только эрозивные поражения этой зоны.
Рецензенты:
Короткевич А.Г., д.м.н., профессор кафедры хирургии, урологии и эндоскопии ГБОУ ДПО НГИУВ, г. Новокузнецк;
Урядов С.Е., д.м.н., профессор кафедры хирургии НОУ ВПО МИ РЕАВИЗ, заведующий отделением эндоскопии ГУЗ «СГКБ №8», г. Саратов.
Библиографическая ссылка
Блашенцева С.А., Супильников А.А., Ильина Е.А. ЭНДОСКОПИЧЕСКИЕ АСПЕКТЫ ДИАГНОСТИКИ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА И ДПК У БОЛЬНЫХ ХИРУРГИЧЕСКОГО ПРОФИЛЯ // Современные проблемы науки и образования. – 2015. – № 3.;
URL: https://science-education.ru/ru/article/view?id=18709 (дата обращения: 23.01.2020).

Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник