Язвы желудка и двенадцатиперстной кишки клиника и классификация
Язвенная
болезнь желудка и двенадцатиперстной
кишки— хроническое
рецидивирующее заболевание, при котором
в результате нарушений нервных
и гуморальных механизмов, регулирующих
секреторно-трофические процессы
в гастродуоденальной зоне, в желудке
или двенадцатиперстной кишке образуется
язва (реже две язвы и более).
Этиология,
патогенез. Язвенная
болезнь связана с нарушением нервных,
а затем и гуморальных механизмов,
регулирующих секреторную, моторную
функции желудка и двенадцатиперстной
кишки, кровообращение в них, трофику
слизистых оболочек. Образование язвы
в желудке или двенадцатиперстной
кишке является лишь следствием расстройств
указанных выше функций.
Отрицательные
эмоции, длительные психические
перенапряжения, патологические импульсы
из пораженных внутренних органов
при хроническом аппендиците, хроническом
холецистите, желчнокаменной болезни
и др. нередко являются причиной
развития язвенной болезни.
Среди
гормональных факторов имеют значение
расстройства деятельности
гипофизарно-надпочечниковой системы
и функции половых гормонов, а также
нарушение выработки пищеварительных
гормонов (гастрина, секретина,
энтерогастрона, холицистокинина —
панкреозимина и др. ), нарушение обмена
гистамина и серотонина, под влиянием
которых резко возрастает активность
кислотно-пептического фактора.
Определенную роль играют наследственные
конституциональные факторы (наследственное
предрасположение встречается среди
больных язвенной болезнью в 15–40% случаев).
Непосредственное
формирование язвы происходит в результате
нарушения физиологического равновесия
между «агрессивными» (протеолитически
активный желудочный сок, заброс желчи)
и «защитными» факторами (желудочная
и дуоденальная слизь, клеточная
регенерация, нормальное состояние
местного кровотока, защитное действие
некоторых интестинальных гормонов,
например секретина, энтерогастрона,
а также щелочная реакция слюны
и панкреатического сока). В формировании
язв в желудке наибольшее значение
имеет снижение резистентности слизистой
оболочки, ослабление ее сопротивляемости
повреждающему воздействию кислого
желудочного сока. В механизме же
развития язв в выходном отделе желудка
и особенно в двенадцатиперстной
кишке, напротив, решающим фактором
явяется усиление агрессивности
кислотно-пептического фактора. Образованию
язв предшествуют ультраструктурные
изменения и нарушения в тканевом
обмене слизистой желудка.
Раз
возникнув, язва становится патологическим
очагом, поддерживающим афферентным
путем развитие и углубление болезни
в целом и дистрофических изменений
в слизистой оболочке гастродуоденальной
зоны в частности, способствует
хроническому течению болезни, вовлечению
в патологической процесс других
органов и систем организма.
Предрасполагающими факторами являются
нарушения режима питания, злоупотребление
острой, грубой, раздражающей пищей,
постоянно быстрая, поспешная еда,
употребление крепких спиртных напитков
и их суррогатов, курение.
Роль
Helicobacter
pylori
Хеликобактер
поселяется только в эпителии желудка
— в нижних отделах слизи и на поверхности
эпителиальных клеток, а также на участках
желудочной метаплазии в двенадцатиперстной
кишке.
Важное
вирулентное свойство этого микроорганизма
— адгезия. Первичная адгезия осуществляется
путем взаимодействия со специфическими
гликопротеинами и гликолипидами,
фосфолипидами и высокомолекулярными
сульфатами на поверхности клеток,
продуцирующих слизь. После повреждения
эпителиальных клеток ионами алюминия
и токсинами хеликобактер может
пенетрироватъ внутриклеточно и
колонизировать экстрацеллюлярный
матрикс.
Этот
микроорганизм способен стимулировать
выработку различных воспалительных
цитокинов, инфильтрацию нейтрофилов,
активность Т- и В-лимфоцитов, приводящих
к образованию лимфоидных фолликулов в
слизистой желудка.
Инфильтрация
нейтрофилов, активируемая под действием
бактериального фактора, становится
главным медиатором повреждения слизистой.
Хеликобактер
вырабатывает уреазу, которая вызывает
гидролиз мочевины на ион аммония и
карбоновую кислоту.
Образование
гидроокиси аммония выполняет защитную
функцию — создание щелочного барьера
вокруг бактериальной клетки.
Кроме
того, ионы аммония оказывают повреждающее
действие на слизистую желудка вследствие
нарушения защитных свойств эпителия.
Хеликобактер
содержит целый комплекс энзимов, которые
обеспечивают основные функции этого
микроорганизма (клеточный метаболизм,
колонизацию, повреждение эпителия). Его
протеолитические ферменты приводят к
уменьшению толщины и гидрофобности
защитного слизистого геля, покрывающего
поверхность слизистой.
Хеликобактер
— не только причина ульцерогенеза, он
также способствует развитию хронического
атрофического гастрита и даже метаплазии. С
ним могут быть связаны многие заболевания
желудочно-кишечного тракта.
Хеликобактер
расселяется в актуальном отделе желудка,
вызывая хроническое воспаление. В
результате нарушается моторика
пилородуоденальной зоны, приводящая к
раннему сбросу кислого желудочного
содержимого в двенадцатиперстную кишку.
Гиперацидность в ней способствует
метаплазии слизистой в желудочный
эпителий: нестойкий к соляной кислоте
кишечный эпителий замещается желудочным,
более устойчивым. На этих островках и
поселяется хеликобактер, вызывая
воспаление двенадцатиперстной кишки
— рецидив язвенной болезни.
Микроорганизм
вырабатывает уреазу, протеазы, повреждающие
защитный слой, нарушает функции клеток,
продукцию слизи и обменные процессы,
потенцирует образование язвы под
действием НПВС.
Симптомы,
течение. Характерны
боль, изжога, нередко рвота кислым
желудочным содержимым вскоре после еды
на высоте боли. В период обострения
боль ежедневная, возникает натощак,
после приема пищи временно уменьшается
или исчезает и появляется вновь (при
язве желудка через 0,5–1 ч,
двенадцатиперстной кишки — 1,5–2,5
ч). Нередка ночная боль. Боль купируется
антацидами, холинолитиками, тепловыми
процедурами на эпигастральную
область. Часто язвенная болезнь
двенадцатиперстной кишки сопровождается
запорами. При пальпации определяется
болезненность в эпигастральной
области, иногда некоторая резистентность
мышц брюшного пресса. Копрологическое
исследование определяет скрытое
кровотечение. При локализации язвы
в желудке кислотность желудочного
сока нормальна или несколько снижена,
при язве двенадцатиперстной кишки —
повышена. Наличие стойкой гистаминорезистентной
ахлоргидрии исключает язвенную болезнь
(возможна раковая, трофическая,
туберкулезная и другая природа
изъязвления).
При
рентгенологическом исследовании
в большинстве случаев (60–80%) выявляется
ограниченное затекание бариевой взвеси
за контур слизистой оболочки — язвенная
ниша. В желудке язвы обычно локализуются
по малой кривизне, в двенадцатиперстной
кишке — в луковице. Редко встречаются
и трудно диагностируются язвы
привратника, внелуковичные язвы
двенадцатиперстной кишки.
Наиболее
достоверным методом диагностики является
гастродуоденоскопия, позволяющая
обнаружить язву, определить ее характер,
взять биопсию (при язвах желудка).
Дифференциальную
диагностикупроводят с симптоматическими
язвами желудка, изъязвленной опухолью
(в том числе первично-язвенным раком),
туберкулезной, сифилитической язвой;
изъязвлениями при коллагенозах,
амилоидозе. Особенностью язвенной
болезни является характер болей
(голодные, после еды через определенный
срок, ночные), длительный анамнез
заболевания с периодическими
обострениями в весенне-осенние
периоды, наличие хлористо-водородной
кислоты в желудочном соке при
исследовании.
Течениеобычно
длительное с обострениями
в весенне-осенний период и под
воздействием неблагоприятных факторов
(стрессовые ситуации, пищевые погрешности,
прием крепких алкогольных напитков
и пр. ).
Осложнения:кровотечение,
перфорация, пенетрация, деформации
и стенозы, перерождение язвы в рак,
вегетативно-сосудистая дистония,
спастическая дискинезия желчного
пузыря, хронический холецистит, жировой
гепатоз, реактивный панкреатит.
В
лечении больных язвенной болезнью
выделяют два основных периода (две
задачи):
• лечение
активной фазы заболевания (впервые
диагностированной язвенной болезни
или ее обострения);
• предупреждение
рецидива (профилактическое лечение).
Методы
лечения (в активную фазу)
Мероприятия,
направленные на изменение образа жизни
Прекращение
курения — снижает сроки рубцевания и
частоту обострений.Прекращение
или уменьшение употребления алкоголя.
По рекомендации ВОЗ возможно употребление
не более 14 алкогольных единиц в неделю
для женщин и 20 для мужчин (1 порция или
1 алкогольная единица равна: 330 мл пива,
150 мл вина, 40 мл крепкого алкоголя).Прекращение
приема нестероидных противовоспалительных
препаратов и стероидов, если это
возможно, либо уменьшить дозу.
Немедикаментозные
мероприятия
Диетотерапия Диета
существенно не влияет на течение
язвенной болезни, однако больным должны
быть даны советы по рациональному
питанию с исключением из рациона пищи,
которая усиливает симптомные проявления
болезни. Регулярные приёмы пищи могут
способствовать более быстрому
исчезновению симптомов болезни.
Применение механически и химически
щадящих противоязвенных диет оправдано
лишь при симптомных проявлениях
обострения язвенной болезни.
Предусматривается обязательное
5-разовое питание в день, пищу готовят
на пару.Физиотерапия При
язвенной болезни нашли свое применение
следующие виды физиотерапевтического
лечения: УВЧ-терапия, грязелечение,
парафиновые и озокеритовые аппликации.
Медикаментозное
лечение
Антисекреторные
противоязвенные средстваБлокаторы
Н2-гистаминовых рецепторовИнгибиторы
протонной помпы
Антациды
Гастропротективные
средства. К
гастропротективным лекарственным
средствам относят препараты, способные
защитить слизистую оболочку верхних
отделов пищеварительного тракта от
агрессивного воздействия пищеварительных
соков.Обволакивающие
и вяжущие препараты висмутаСукральфат
(вентер)Простагландины
Антихеликобактерные
препаратыПрокинетики
— средства регулирующие моторику ЖКТФерментные
препараты
Хирургическое
лечение
Используются
лишь при осложненных формах заболевания.
При этом в основном применяются
малоинвазивные методики (эндоскопический
метод остановки кровотечений,
лапароскопические операции).
Показания
к хирургическому лечению:
Продолжительные,
рецидивирующие кровотечения (несмотря
на адекватную терапию).Перфорация
язвы.Декомпенсированный
стеноз привратника.Обострение
с рецидивом язвы после перенесенного
осложнения, несмотря на непрерывный
прием препаратов антисекреторного
действия в поддерживающей дозе и курсов
7 или 10 дневной антихеликобактерной
терапии.Нерубцующаяся
в течение 6 месяцев доброкачественная
язва желудка или 12пк.
Стандартные
схемы для эрадикации хеликобактериоза
(используется одна из схем)
Семидневные
схемы (первая линия терапии)
Все
перечисленные средства назначаются
одновременно, курсом на 7 дней, принимаются
2 раза в день.
Ингибитор протонного
насоса ( Омепразол 20
мг ( Лосек
МАПС , Ультоп , Омез )
или Ланзопразол 30
мг ( Ланзоптол )
или Рабепразол 20
мг ( Париет )
или Эзомепразол 20
мг ( Нексиум ))
или ранитидин-висмут-цитрат в стандартной
дозе.
Кларитромицин 500
мг ( Клацид , Фромилид ).
Амоксициллин 1000
мг ( Флемоксин
солютаб , Амоксиклав ).
Десяти
-и четырнадцатидневные схемы (вторая
линия терапии)
Длительность
курса 10-14 дней.
Ингибитор протонного
насоса ( Омепразол 20
мг ( Лосек
МАПС , Ультоп , Омез )
или Ланзопразол 30
мг ( Ланзоптол )
или Рабепразол 20
мг ( Париет )
или Эзомепразол 20
мг ( Нексиум ))
— 2 раза в день;
Висмута
субцитрат 120
мг ( Де-нол )
4 раза в день;
Метронидазол 500
мг ( Трихопол )
3 раза в день;
Тетрациклин 500
мг ( Тетрациклина
гидрохлорида )
4 раза в день.
Продолжение
лечения после завершения одной из схем
После
окончания эрадикационной терапии
необходимо продолжить лечение еще в
течение 5 недель при дуоденальной и 7
недель при желудочной локализации
язвенного дефекта. Терапия проводится
с использованием одного из ингибиторов
протонного насоса ( Омепразол 20
мг ( Лосек
МАПС , Ультоп , Омез )
или Ланзопразол 30
мг ( Ланзоптол )
или Рабепразол 20
мг ( Париет )
или Эзомепразол 20
мг (Нексиум ))
— 1-2 раза в день или блокаторов Н2-рецепторов
гистамина ( Ранитидин 150
мг ( Ранитидин , Ранисан )
илиФамотидин 20
мг ( Квамател , Гастросидин , Фамотидин ))
— 2 раза в день.
Желудочное
кровотечение,
неотложная
терапия
Среди
острых язв желудка имеются своеобразные,
редко встречающиеся изъязвления,
сопровождающиеся массивным кровотечением
из крупных аррозированных сосудов —
так называемые простые эрозии, или
простые изъязвления. Они располагаются
вне зоны преимущественной локализации
хронических язв желудка — в 3-4 см
параллельно малой и большой кривизне.
В этой зоне (шириной 1-2 см) нередко
первичные ветви желудочной артерии
проходят, не разделяясь, сквозь собственную
мышечную оболочку в подслизистый слой,
изгибаются в виде дуги и образуют
сосудистое сплетение, от которого
ретроградно отходят ветви, питающие
мышечный слой. При образовании в этой
зоне острой эрозии или язвы происходит
аррозия крупного артериального сосуда,
приводящая к массивному кровотечению,
что служит показанием к неотложному
хирургическому вмешательству.
Средства,
обладающие гемостатическим и
ангиопротективными свойствами: — Дицинон
вводят в/в 2-4 мл 12,5% р-ра, затем через
каждые 4-6 ч. по 2 мл. Можно вводить в/в
капельно, добавляя к обычным растворам
для инфузий. — 5% р-р эпсилон-аминокапроновой
кислоты по 100 мл через каждые 4 часа;
5-10% р-р аскорбиновой кислоты по 1-2 мл
в/в. — 10%раствор кальция хлорида до 50-60
мл/сутки в/в. — 1% или 0,3% р-ра викасола
соответственно 1-2 и 3-5 мл. — Внутривенное
введение Н2-блокаторов гистамина
(ранитидина) по 50 мг 3-4 раза в сутки,
фамотидин (квамател) по 20 мг 2 раза в
сутки, ингибиторы протоновой помпы
(омепрозол по 40 мг 1-2 раза в сутки).
Профилактика
Непрерывная
поддерживающая терапия. Проводится
в течение месяцев или лет.
Показания
Неэффективность
проведенной эрадикационной терапии.Осложненное
течение язвенной болезни.Необходимость
длительного или непрерывного приема
НПВП.Сопутствующий
эрозивно-язвенный эзофагит.Язвенная
болезнь с часто рецидивирующим
течением, не ассоциированная с
хеликобактериозом.Возраст
старше 60 лет, с ежегодными рецидивами
язвенной болезни.
Назначения. Рекомендуется
прием следующих лекарственных
средств:
Ингибитор протонного
насоса ( омепразол 20
мг или ланзопразол 30
мг или рабепразол 20
мг или эзомепразол 20
мг) — 1 раз в день
или
Ингибитор
блокаторов Н2-рецепторов гистамина
( фамотидин 20
мг или ранитидин 150
мг) 1 раз в день.
Профилактическая
терапия, профилактика «по требованию»
Показания Появление
симптомов язвенной болезни после
успешной эрадикационной терапии.Назначения Рекомендуется:
Ингибиторы
протонного насоса (омепразол 20 мг или
ланзопразол 30 мгили рабепразол 20 мг
или эзомепразол 20 мг) 2 раз в день
или
Блокаторы Н2-рецепторов
гистамина (фамотидин 20 мг или ранитидин
150 мг)2 раз в день.
Указанные
препарата назначаются в указанной
дозе на 2-3-5 дней, а затем прием продолжается
в половинной дозе 2 недели.
Диспансеризация
больных язвенной болезнью
Нозологиче-ская | Частота | Обследования | Диагностические | Основные |
Язвенная | 4 | Хирург | Анализ | Диета, |
Язвенная | 2 | Хирург – | Анализ | Диета, |
Язвенная | 1 | Стоматолог | Анализ | Диета, |
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
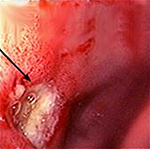
Язвенная болезнь 12-ти перстной кишки — это заболевание двенадцатиперстной кишки хронического рецидивирующего характера, сопровождающееся образованием дефекта в ее слизистой оболочке и расположенных под ней тканях. Проявляется сильными болями в левой эпигастральной области, возникающими через 3-4 часа после еды, приступами «голодных» и «ночных» болей, изжогой, отрыжкой кислотой, часто рвотой. Наиболее грозные осложнения — кровотечение, прободение язвы и ее злокачественное перерождение. Диагностика включает гастроскопию с биопсией, рентгенографию желудка, уреазный дыхательный тест. Основные направления лечения — эрадикация хелокобактерной инфекции, антацидная и гастропротективная терапия.
Общие сведения
Язвенная болезнь двенадцатиперстной кишки – это хроническое заболевание, характеризующееся возникновением язвенных дефектов слизистой ДПК. Протекает длительно, чередуя периоды ремиссии с обострениями. В отличие от эрозивных повреждений слизистой, язвы представляют собой более глубокие дефекты, проникающие в подслизистый слой стенки кишки. Язвенная болезнь двенадцатиперстной кишки встречается у 5-15% населения (статистика колеблется в зависимости от региона проживания), чаше встречается у мужчин. Язва двенадцатиперстной кишки в 4 раза более распространена, чем язва желудка.
Причины
 Современная теория развития язвенной болезни считает ключевым фактором в ее возникновении инфекционное поражение желудка и двенадцатиперстной кишки бактериями Helicobacter Pylori. Эта бактериальная культура высевается при бактериологическом исследовании желудочного содержимого у 95% больных с язвой двенадцатиперстной кишки и у 87% пациентов, страдающих язвенной болезнью желудка.
Современная теория развития язвенной болезни считает ключевым фактором в ее возникновении инфекционное поражение желудка и двенадцатиперстной кишки бактериями Helicobacter Pylori. Эта бактериальная культура высевается при бактериологическом исследовании желудочного содержимого у 95% больных с язвой двенадцатиперстной кишки и у 87% пациентов, страдающих язвенной болезнью желудка.
Однако инфицирование хеликобактериями не всегда приводит к развитию заболевания, в большинстве случаев имеет место бессимптомное носительство. Факторы, способствующие развитию язвенной болезни двенадцатиперстной кишки:
- алиментарные нарушения – неправильное, нерегулярное питание;
- частые стрессы;
- повышенная секреция желудочного сока и пониженная активность гастропротективных факторов (желудочных мукопротеинов и бикарбонатов);
- курение, в особенности натощак;
- продолжительный прием лекарственных препаратов, имеющих ульцерогенный (язвогенерирующий) эффект (чаще всего это препараты группы нестероидных противовоспалительных средств – анальгин, аспирин, диклофенак и др.);
- гастринпродуцирующая опухоль (гастринома).
Язвы двенадцатиперстной кишки, возникающие в результате приема лекарственных средств или сопутствующие гастриноме, являются симптоматическими и не входят в понятие язвенной болезни.
Классификация
Язвенная болезнь различается по локализации:
- ЯБ желудка (кардии, субкардиального отдела, тела желудка);
- пептическая пострезекционная язва пилорического канала (передней, задней стенки, малой или большой кривизны);
- язва двенадцатиперстной кишки (луковичная и постбульбарная);
- язва неуточненной локализации.
По клинической форме выделяют острую (впервые выявленную) и хроническую язвенную болезнь. По фазе выделяют периоды ремиссии, обострения (рецидив) и неполной ремиссии или затухающего обострения. Язвенная болезнь может протекать:
- латентно (без выраженной клиники),
- легко (с редкими рецидивами),
- среднетяжело (1-2 обострения в течение года)
- тяжело (с регулярными обострениями до 3х и более раз в год).
Непосредственно язва двенадцатиперстной кишки различается:
- По морфологической картине: острая или хроническая язва.
- По размеру: небольшого (до полусантиметра), среднего (до сантиметра), крупного (от одного до трех сантиметров) и гигантского (более трех сантиметров) размера.
Стадии развития язвы: активная, рубцующаяся, «красного» рубца и «белого» рубца. При сопутствующих функциональных нарушениях гастродуоденальной системы также отмечают их характер: нарушения моторной, эвакуаторной или секреторной функции.
Симптомы
У детей и лиц пожилого возраста течение язвенной болезни иногда практически бессимптомное либо с незначительными проявлениями. Такое течение чревато развитием тяжелых осложнений, таких как перфорация стенки ДПК с последующим перитонитом, скрытое кровотечение и анемия. Типичная клиническая картина язвенной болезни двенадцатиперстной кишки – это характерный болевой синдром.
Боль чаще всего умеренная, тупая. Выраженность боли зависит от тяжести заболевания. Локализация, как правило, с эпигастрии, под грудиной. Иногда боль может быть разлитой в верхней половине живота. Возникает зачастую ночью (в 1-2 часа) и после продолжительных периодов без приема пищи, когда желудок пуст. После приема пищи, молока, антацидных препаратов наступает облегчение. Но чаще всего боль возобновляется после эвакуации содержимого желудка.
Боль может возникать по несколько раз в день на протяжении нескольких дней (недель), после чего самостоятельно проходить. Однако с течением времени без должной терапии рецидивы учащаются, и интенсивность болевого синдрома увеличивается. Характерна сезонность рецидивов: обострения чаще возникают весной и осенью.
Осложнения
Основные осложнения язвы двенадцатиперстной кишки – это пенетрация, перфорация, кровотечение и сужение просвета кишки. Язвенное кровотечение возникает, когда патологический процесс затрагивает сосуды желудочной стенки. Кровотечение может быть скрытым и проявляться только нарастающей анемией, а может быть выраженным, кровь может обнаруживаться в рвоте и проявляться при дефекации (черный или с кровавыми прожилками кал). В некоторых случаях произвести остановку кровотечения можно в ходе эндоскопического исследования, когда источник кровотечения иногда удается прижечь. Если язва глубокая и кровотечение обильное – назначают хирургическое лечение, в остальных случаях лечат консервативно, корректируя железодефицит. При язвенном кровотечении пациентам прописан строгий голод, питание парентеральное.
 Перфорация язвы двенадцатиперстной кишки (как правило, передней стенки) приводит к проникновению ее содержимого в брюшную полость и воспалению брюшины – перитониту. При прободении стенки кишки обычно возникает резкая режуще-колющая боль в эпигастрии, которая быстро становится разлитой, усиливается при смене положения тела, глубоком дыхании. Определяются симптомы раздражения брюшины (Щеткина-Блюмберга) – при надавливании на брюшную стенку, а потом резком отпускании боль усиливается. Перитонит сопровождается гипертермией. Это – экстренное состояние, которое без должной медицинской помощи ведет к развитию шока и смерти. Перфорация язвы – это показание к срочному оперативному вмешательству.
Перфорация язвы двенадцатиперстной кишки (как правило, передней стенки) приводит к проникновению ее содержимого в брюшную полость и воспалению брюшины – перитониту. При прободении стенки кишки обычно возникает резкая режуще-колющая боль в эпигастрии, которая быстро становится разлитой, усиливается при смене положения тела, глубоком дыхании. Определяются симптомы раздражения брюшины (Щеткина-Блюмберга) – при надавливании на брюшную стенку, а потом резком отпускании боль усиливается. Перитонит сопровождается гипертермией. Это – экстренное состояние, которое без должной медицинской помощи ведет к развитию шока и смерти. Перфорация язвы – это показание к срочному оперативному вмешательству.
Пенетрация язвы – это глубокий дефект, поражающий стенку кишки с проникновением в смежные органы (печень или поджелудочную железу). Проявляется интенсивной болью колющего характера, которая может локализоваться в правом или левом подреберье, иррадиировать в спину в зависимости от месторасположения пенетрации. При изменении положения боль усиливается. Лечение в зависимости от тяжести консервативное, при отсутствии результата – оперативное.
Стеноз двенадцатиперстной кишки возникает при выраженном отеке изъязвленной слизистой или формировании рубца. При сужении просвета возникает непроходимость (полная или частичная) двенадцатиперстной кишки. Зачастую она характеризуется многократной рвотой. В рвотных массах определяется пища, принятая задолго до приступа. Также из симптоматики характерна тяжесть в желудке (переполнение), отсутствие стула, вздутие живота. Регулярная рвота способствует снижению массы тела и обменным нарушениям, связанным с недостаточностью питательных веществ. Чаще всего консервативное лечение ведет к уменьшению отечности стенок и расширению просвета, но при грубых рубцовых изменениях стеноз может приобрести постоянный характер и потребовать оперативного вмешательства.
Диагностика
 При опросе выявляется характер болевого синдрома, его связь с приемами пищи, сезонность приступов, сопутствующая симптоматика. Наиболее информативными методами диагностики являются:
При опросе выявляется характер болевого синдрома, его связь с приемами пищи, сезонность приступов, сопутствующая симптоматика. Наиболее информативными методами диагностики являются:
- Гастроскопия. Эндоскопическое исследование слизистых оболочек желудка и двенадцатиперстной кишки дает детальную информацию о локализации язвы и ее морфологических особенностях, выявляет кровотечение и рубцовые изменения. При ФГДС возможно произвести биопсию тканей желудка и ДПК для гистологического исследования.
- Рентген желудка. При рентгенологическом обследовании с контрастным веществом язвенная болезнь двенадцатиперстной кишки проявляется, как дефект стенки (бариевая смесь проникает в язву и это видно на рентгенограмме), обнаруживается стеноз кишки, перфорации и пенетрации язв.
- Выявление хеликобактерной инфекции. Для выявления инфицированности хеликобактериями применяют ПЦР-диагностику и уреазный дыхательный тест.
- Лабораторные методы. При лабораторном исследовании крови можно обнаружить признаки анемии, которая говорит о наличии внутреннего кровотечения. На скрытую кровь исследуют также каловые массы. При дуоденальном зондировании получают данные о состоянии среды ДПК.
Лечение язвенной болезни двенадцатиперстной кишки
Лечение язвы двенадцатиперстной кишки проводится строго по назначению врача-гастроэнтеролога, самолечение недопустимо в связи с тем, что самостоятельный прием препаратов, способствующих избавлению от боли ведет стуханию симптоматики и латентному развитию заболевания, что грозит осложнениями. Медикаментозная терапия язвенной болезни двенадцатиперстной кишки включает в себя меры по эрадикации Helicobacter и заживлению язвенных дефектов (чему способствует понижение кислотности желудочного сока).
- Для подавления хеликобактерной инфекции применяют антибиотики широкого спектра действия (метронидазол, амоксициллин, кларитромицин), проводят антибиотикотерапию с течение 10-14 дней.
- Для снижения секреторной деятельности желудка оптимальными препаратами являются ингибиторы протонной помпы – омепразол, эзомепразол, ланзопразол, рабепразол. С той же целью применяют средства, блокирующие Н2-гистаминовые рецепторы слизистой желудка: ранитидин, фамотидин. В качестве средств, понижающих кислотность желудочного содержимого, применяют антациды.
- Гелевые антациды с анестетиками эффективны и в качестве симптоматически препаратов – облегчают боль, обволакивая стенку кишки.
- Для защиты слизистой применяют гастропротективные средства: сукральфат, препараты висмута, мизопростол.
При неэффективности консервативного лечения или в случае развития опасных осложнений прибегают к оперативному лечению. Операция заключается в иссечении или ушивании язвы двенадцатиперстной кишки. При необходимости для понижения секреции проводят ваготомию.
Прогноз и профилактика
Меры профилактики развития язвенной болезни двенадцатиперстной кишки:
- своевременное выявление и лечение хеликобактерной инфекции;
- нормализация режима и характера питания;
- отказ от курения и злоупотребления алкоголем;
- контроль за принимаемыми лекарственными средствами;
- гармоничная психологическая обстановка, избегание стрессовых ситуаций.
Неосложненная язвенная болезнь при должном лечении и соблюдении рекомендаций по диете и образу жизни имеет благоприятный прогноз, при качественной эрадикации – заживление язв и излечение. Развитие осложнений при язвенной болезни утяжеляет течение и может вести к угрожающим жизни состояниям.
Источник


