Язва желудка в стадии белого рубца
Эндоскопия при язвенной болезни
Фиброгастродуоденоскопия является основным методом диагностики язвенной болезни. Во время эндоскопии необходимо установить факт язвенной болезни как таковой. Из протокола исследования лечащий врач должен получить информацию, которая позволит выставить развернутый клинический диагноз.
Эндоскопическая картина язвы желудка и двенадцатиперстной кишки зависит от стадии развития язвы. Предлагают выделять следующие стадии развития язвенного дефекта:
В стадии активности А язва эндоскопически имеет округлую или овальную форму (размером от 1-2 мм до гигантских размеров в 8-10 см) с выраженным воспалительным валом вокруг и дном, покрытым сероватым налетом. Края язвы ровные, четкие. Проксимальный край язвы более высокий и кратерообразно нависает над язвой, а ее дистальный край пологий. Кратер язвы чаще всего конусовидный, а его глубина зависит от высоты окружающего воспалительного вала и глубины самой язвы. Свежий эпителий не виден.
В стадии активности А2 размер язвы остается прежним, несколько меньше выражен воспалительный вал, края язвы чистые и к ним примыкает небольшая каемка свежего эпителия, а дальше к периферии видна гиперемированная слизистая. Иногда наблюдаются мелкие складки, радиально направленные к язве.
В стадии заживления 31 форма язвы может быть круглой или овальной, но иногда она меняется на линейную, полигональную или щелевидную. Налет, покрывающий дно язвы, становится тонким, белесоватым. По сравнению с активной стадией размер язвы уменьшается, воспалительный вал очень слабо выражен, в результате чего края язвы становятся плоскими, свежий эпителий распространяется на 2/3 поверхности язвы и лишь ее центр не покрыт им. Окружающая слизистая умеренно гиперемирована.
Стадия заживления 32 характеризуется дальнейшим уменьшением размера язвы. Свежий эпителий покрывает всю поверхность язвы, и лишь в центре остается небольшой участок с белым тонким налетом. Окружающая слизистая нормального цвета, отсутствует угол наклона между краем язвы и ее дном.
В стадии рубцевания Р1 («свежий» рубец) дно язвы полностью покрыто свежим розового цвета эпителием, налета нет. При близком осмотре в свежем эпителии видно много кровеносных сосудов. Это стадия красного рубца.
Стадия рубцевания Р2. или стадия белого рубца («старый» рубец), формируется через несколько недель или месяцев и характеризуется полной ликвидацией
воспалительного процесса в слизистой, а слизистая рубца приобретает белесоватую окраску.
При развитии осложнений эндоскопист должен дать их подробную характеристику:
кровотечение: установление факта и источника кровотечения, его характеристика, вид гемостаза;
перфорация: диагностика осложнения, локализация и размер язвы и перфорационного отверстия, наличие сопутствующих осложнений (кровотечения, стенозирования) и язвенных дефектов;
пенетрация: глубина, размеры и локализация язвенного дефекта;
о стеноз: степень стенозирования и наличие язвенного дефекта, размеры желудка, характер и количество застойного содержимого, тонус стенки.
В протоколе исследования необходимо указать наличие прямых или косвенных признаков моторно-эвакуаторных нарушений (дуоденогастрального или гастроэзофагеального рефлюксов, дистального рефлюкс-эзофагита, антрального рефлюкс-гастрита, желчи в просвете и на стенках желудка и пищевода, остатков пищи). При описании язвенного дефекта должны быть отражены величина, форма, глубина язвы, характеристика краев, дна, локализация.
По нашим данным, больные с осложненным течением характеризуются большими размерами язв, превышающими 1,0 см в диаметре, имеющими выраженный периульцерозный воспалительный вал, ригидные края, значительную глубину В ряде случаев язвы имеют множественный характер, двойную локализацию; более высока частота и выраженность деформации желудка и/или луковицы двенадцатиперстной кишки и дуоденогастрального рефлюкса.
Налет фибрина с гемосидерином свидетельствует о склонности к кровотечениям или может рассматриваться как стигма перенесенного кровотечения. Глубокая язва на задней или медиальной стенке, чаще пенетрирует в поджелудочную железу, что сопровождается сопутствующим воспалением железы. Кроме того, подобная локализация опасна развитием тяжелых кровотечений из-за близости крупных сосудов.
Контрольные исследования позволяют оценить динамику рубцевания язвенного дефекта.
О степени выраженности рубцовой деформации объективно можно судить по данным рентгенологического исследования в условиях гипотонии. Тем не менее эндоскопист должен отразить наличие и выраженность деформации желудка и/или двенадцатиперстной кишки в протоколе исследования.
Умеренная рубцовая деформация луковицы двенадцатиперстной кишки характеризуется изменением формы луковицы в виде незначительного уменьшения ее размеров, укорочения одной из стенок, балкообразными складками слизистой, конвергирующими к рубцу, которые полностью не расправляются при инсуффляции воздуха. Более значительное уменьшение размеров луковицы двенадцатиперстной кишки, появление псевдодивертикулов (дивертикулоподобных «карманов») на стенках, отграниченных от основной полости луковицы гребневидными или полулунными складками, не исчезающими даже при гиперинсуффляции воздуха, смешение бульбодуоденальной зоны характеризует выраженную рубцовую деформацию. При резко выраженной рубцовой деформации наблюдается значительное сужение полости и укорочение луковицы, образуются псевдодивертикулы, бульбодуоденальная граница смещается в район верхней или передней стенки (реже нижней), обнаруживается с трудом. Складки грубые, анастомозируют между собой. Часто наблюдается различной степени выраженности стенозирование в бульбодуоденальной границе и супрастено- тическая недостаточность привратника. При данном типе течения заболевания диагностические возможности эндоскопии ограничены из-за невозможности детального осмотра луковицы двенадцатиперстной кишки. Адекватно могут быть оценены лишь наличие и уровень стеноза (привратник, луковица, залуковичный отдел), размер сужения, характер и объем желудочного содержимого (полуколичественно), увеличение размеров органа, состояние слизистой оболочки желудка (отек. воспаление, гипертрофия или атрофия и т.д.), складок, ригидность или эластичность стенок, сопутствующие поражения, характер изменения перистальтики (гипо-, нормо- или гипермоторика). Подлежит оценке также динамика этих изменений в процессе лечения. Достоверно же оценить степень стеноза и нарушений эвакуаторной функции, провести детальное описание язвенного дефекта (кроме констатации самого факта наличия язвы) и сопутствующих поражений двенадцатиперстной кишки, как правило, не представляется возможным.
Экзодуоденальные деформации чаще бывают связаны с патологией поджелудочной железы и наблюдаются в нисходящем отделе по медиальной стенке.
Видео:
Сообщения по теме:
Белого рубца
Уменьшения периульцерозного отека;
Язвы с воспалительным валом.
Язвы с плоскими краями;
В процессе заживления язвы также выделяют 4 стадии:
Пo показаниям, при эндоскопическом исследовании желудка у больных ЯБ пользуются методом хромогастроскопии с применением метиленовой сини и конго красного.
Метиленовая синь (0,5% раствор, 15—20 мл) окрашивает очаги кишечной метаплазии и опухолевого роста в СОЖ в сине-голубой цвет, что облегчает выбор участка для прицельной биопсии;
При помощи конго красного (0,3%, 30—40 мл) определяют зону активного кислотообразования в желудке, которая окрашивается в черный цвет, в то время как зона, где кислотообразование отсутствует,
приобретает ярко-красный цвет.
Т.е. в процессе формирования хроническая язва проходит стадии:
Острая язва,
что позволяет считать их стадиями морфогенеза язвенной болезни.
Эрозиями называют дефекты слизистой оболочки, не проникающие за пределы мышечной пластинки. Эта особенность обеспечивает быстрое заживление большинства эрозий с полным восстановлением структуры. В этом — принципиальное отличие эрозий от язв.
Образуются эрозии как в нормальной слизистой оболочке, так и на фоне острого или хронического гастрита, а также на поверхности полипов и опухолей.
Фон, на котором возникают эрозии, сказывается на сроках их заживления и на переходе в хронические формы.
Эрозии встречаются сравнительно часто, их находят у 2-15% больных, подвергавшихся эндоскопическому исследованию.
Среди этиологических факторов чаще всего, это:
ацетилсалициловая кислота,
препараты хлорида калия,
Встречаются эрозии при шоке, уремии, при давлении на слизистую оболочку различных образований, расположенных в подслизистой основе.
Наиболее часто (в 53-86%) эрозии располагаются в антральном отделе.
А эрозии, обусловленные стрессом и шоком — в фундальном.
В 19,1% они протекают на фоне хронического гастрита, остальные сочетаются с другими заболеваниями органов пищеварения, в первую очередь, с дуоденальной язвой (51%) и хроническим холециститом (15%).
Наиболее высокие показатели кислотности желудочного сока отмечены при сочетании эрозий с язвенной болезнью. У остальных больных кислотность бывает нормальной или сниженной.
Большинство эрозий является острыми, реже встречаются хронические эрозии.
В эндоскопической литературе применяют термины:
хронические или зрелые эрозии.
Эти термины, основанные на макроскопической картине неполноценны.
Судить об истинном характере эрозий можно только на основании гистологического исследования. Однако это не всегда выполнимо, так как эндоскописту далеко не всегда удается произвести биопсию из самой эрозии. Из-за этого расхождения между макроскопическим и гистологическим диагнозами колеблются от 15 до 100% случаев.
ЗАПОМНИ. Точность биопсии зависит не только от искусства эндоскописта, но и от вида биопсийного устройства гастроскопа. Щипчики, снабженные фиксирующей иглой, обеспечивают значительно большую точность биопсии.
studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам
Причины рубцовой деформации при язве луковицы 12 перстной кишки

Рубцовая деформация луковицы 12 перстной кишки – состояние начального отдела кишечника, развивающееся после перенесенной язвы в этой локализации, характеризующееся образованием рубцов, изменяющих форму и нарушающих функцию луковицы.
В большинстве случаев язвы двенадцатиперстной кишки развиваются именно в луковице (границе между верхним и нижним отделом желудочно-кишечного тракта). Забульбарные отделы (от лат.bulbus — луковица) бывают поражены язвенным дефектом гораздо реже. Это связано в первую очередь с тем, что именно в этом месте проходит граница между кислой средой желудка и начинается щелочная среда кишечника. При малейших сбоях и воспалении большое количество кислоты попадает в луковицу, провоцируя разрушение слизистой оболочки, образование эрозий и язв – то есть именно луковица страдает первой.
Как образуется рубцовая деформация?
В процессе заживления язвы луковицы ДПК образуется рубец. Точно так же как на коже после раны образуются шрамы, так и после язвы полностью нормальная структура ткани никогда не восстанавливается, замещаясь плотной соединительной «стяжкой» – рубцом. Если плохо лечить рану, дать ей нагноиться, не прибегать к современной медицинской помощи – вместо раны вскоре будет красоваться уродующий
поверхность рубец. И чем больше рана – тем хуже будут последствия. То же самое и в луковице двенадцатиперстной кишки — чем хуже лечить язву, допускать рецидивы, не соблюдать диету, не принимать лекарства, тем больше шанс в будущем о нормальной функции этого органа забыть. В самых тяжелых случаях рубцовая деформация луковицы 12 перстной кишки приводит к полному закрытию её просвета, невозможности выйти пищи из желудка. В такой ситуации калечащей операции – вырезании этого участка и создания неестественного соединения кишок – не избежать.
Чем грозит рубцовая деформация?
Если язвенная болезнь пролечена хорошо, то на месте язвы образуется лишь небольшой соединительно-тканный линейный дефект, практически не оказывающий никакого влияния на функцию органа. При больших, плохо леченных, множественных, повторных язвах деформация может быть от небольшого стяжения стенки до непроходимости.
Чаще всего через несколько месяцев или лет луковица двенадцатиперстной кишки постепенно возвращает свою изначальную форму, но при тяжелой форме язвенной болезни и нежелании человека соблюдать диету и прием лекарств этого не происходит.
Грозит деформация в первую очередь нарушением функции пищеварительной системы. Дело в том, что вместе с луковицей нарушает свою функцию и привратник желудка. Вследствие этого кислота в большом количестве из желудка забрасывается в кишечник, а желчь и панкреатический сок из кишки – в желудок. Ни того, ни другого происходить не должно. Последствия этого – нарушения пищеварения, поносы и запоры, боль и дискомфорт в верхней части живота, отрыжка горьким.
Самое тяжелое последствие – рубцовое сужение просвета с образованием кишечной непроходимости.
Кишечная непроходимость в данном случае бывает компенсированная и декомпенсированная.
В случае компенсированной непроходимости луковицы 12 перстной кишки возникает выраженное сужение, но оставшегося отверстия достаточно, чтобы хоть как то, с проблемами, выполнять свою функцию. При декомпенсированной непроходимости возникает невозможность проведения пищевой кашицы в достаточном объеме, возникает застой пищи, её брожение. Эти изменения сопровождаются болью в верхней части живота, чувством распирания в желудке, гнилым запахом изо рта, массивной рвотой полупереваренной пищей, зловонной отрыжкой. Лечение в данном случае только оперативное.
Как избежать такого заболевания, как рубцовая деформация луковицы 12 перстной кишки?
Это состояние является осложнением язвы луковицы. Соответственно самый лучший способ избежать его — избежать язвы и язвенной болезни. Об этом читайте в соответствующем разделе нашего сайта. При возникновении язвенного поражения необходимо адекватно его пролечить, выполнять все указания лечащего врача. Ни в коем случае не нарушать диету, не пропускать прием лекарственных препаратов. И тогда, вероятнее всего, грубой постязвенной деформации удастся избежать.
Источники: https://surgeryzone.net/info/informaciya-po-endoskopii/endoskopiya-pri-yazvennoj-bolezni.html, https://studopedia.ru/3_51748_belogo-rubtsa.html, https://propishevarenie.ru/zabolevaniya/zheludka-i-dpk/rubcovaya-deformaciya-lukovicy.html
Комментариев пока нет!
Источник
- Читайте по теме:
Лечение язвы двенадцатиперстной кишки - Диета при язве желудка
Язва желудка – это хроническая патология, часто рецидивирующая, основным признаком которой является формирование язвенного дефекта в стенке желудка, проникающего в подслизистый слой. Протекает эта патология с чередованием периодов обострения и ремиссии.
В развитых странах частота встречаемости заболевания составляет примерно 10-15% среди населения, а это очень большие цифры. Также отмечается тенденция роста патологии среди женщин, хотя раньше считалось, что язва желудка – это преимущественно мужское заболевание. Страдают этой патологий в основном люди от 30 до 50 лет.
Почему и как развивается язва?
| Заражение Хеликобактер пилори (Helicobacter pylori) | Основная причина развития заболевания. Эта спиралевидная бактерия вызывает 45-75% всех случаев язвы желудка. Источником заражения является больной человек или бактерионоситель. Передаваться микроб может через:
|
| Вследствие приема медикаментов | Вторая по частоте причина появления патологии. К таким лекарствам относятся:
|
| Как осложнение различных хронических заболеваний |
|
| В результате острых заболеваний и состояний (так называемые «стрессовые язвы») |
|
| Социальные причины |
|
Какие бывают виды язвы желудка?
| По локализации выделяют: | По числу язвенных поражений: | По размеру дефекта: | По стадиям развития: |
|
|
|
|
Симптомы язвы желудка
Признаки патологии могут быть довольно разнообразны, зависят они от размеров и месторасположения дефекта, индивидуальной чувствительности к боли, фазы болезни (обострение или ремиссия), наличия осложнений, возраста больного и сопутствующей патологии.
Боль — основной признак при язве желудка. Болевой синдром имеет некоторые особенности:
- боль может быть ранней (в первые пару часов после еды, если дефект располагается в теле или кардии желудка), поздней (более двух часов, обычно при локализации в привратнике), тощаковой или голодной (беспокоят до приема пищи) и ночной (появляются обычно во второй половине ночи);
- боль может появляться и исчезать, в зависимости от активности воспалительного процесса;
- боль имеет тенденцию к весенне-осеннему обострению;
- по характеру она может быть острой, режущей, тянущей, колющей, тупой и так далее;
- боль проходит после приема антисекреторных медикаментов и антацидов;
- интенсивность ее различная, от легкого недомогания до нестерпимых ощущений;
- обычно испытывает боль в эпигастрии, левой половине грудной клетки, за грудиной, левой руке или в спине. Атипичной локализацией боли является правое подреберье, поясничная область, малый таз.
Следует помнить, что около 20% пациентов не имеют болевого синдрома. Обычно такое происходит в старческом возрасте, при сахарном диабете, приеме НПВС.
Другие признаки язвенной болезни:
- изжога – ощущение жжения в надчревной области. Причиной ее появления является попадание агрессивного кислого желудочного содержимого в просвет пищевода;
- тошнота и рвота – вызваны нарушением моторики желудка. Рвота возникает через пару часов после приема пищи и вызывает облегчение;
- отрыжка – внезапный непроизвольный заброс малого количества желудочного сока в полость рта. Характеризуется она кислым или горьким ощущением во рту. Возникает отрыжка из-за нарушения работы кардиального сфинктера.
- снижение аппетита – появляется из-за нарушения моторной функции ЖКТ либо человек осознанно отказывается от еды из-за боязни появления боли;
- запоры – задержка испражнений более 2х суток. Возникают из-за повышенной секреции соляной кислоты и задержки продуктов в желудке;
- чувство тяжести в животе, возникающее после еды;
- быстрое насыщение;
- ощущение вздутия живота.
Осложнения
Как и многие другие болезни, язва желудка может иметь осложнения, порой довольно опасные. К ним относятся: 
Пенетрация
Пенетрация – это разрушение стенки желудка, при этом дном язвы становится расположенный рядом орган. Обычно это поджелудочная железа. Соляная кислота и пепсин разрушают ее структуру, вызывая острый деструктивный панкреатит. Первыми симптомами пенетрации является резкая опоясывающая боль в животе, лихорадка и повышение в крови альфа-амилазы.
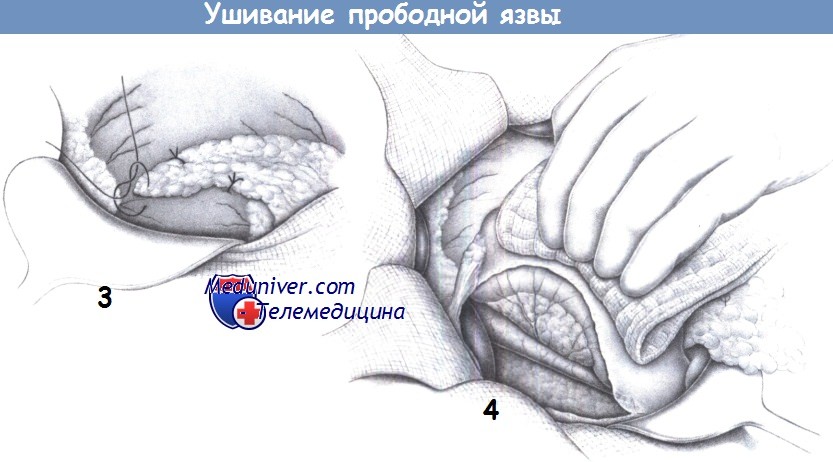
Перфорация
Перфорация – это разрушение стенки органа и попадание его содержимого в брюшную полость или забрюшинное пространство. Возникает в 7-8% случаев. Нарушение целостности стенки может спровоцировать поднятие тяжестей, тяжелый физический труд, употребление жирной и острой пищи, выпивка. Клиническая картина характеризуется всеми признаками разлитого перитонита (общая слабость, боль в животе на всем протяжении, интоксикация и другие).
Диагностировать перфорацию желудка помогает обзорная рентгенография брюшной полости в вертикальном положении! На ней можно увидеть дисковидное просветление (газ) под куполом диафрагмы.
Малигнизация
Малигнизация – это перерождение язвы в рак желудка. Встречается это осложнение нечасто, примерно у 2-3% больных. Примечательно то, что язвы двенадцатиперстной кишки никогда не трансформируются в злокачественную опухоль. При развитии рака пациенты начинают терять в весе, у них появляется отвращение к мясной пищи, аппетит снижен. Со временем появляются симптомы раковой интоксикации (лихорадка, тошнота, рвота), бледность кожных покровов. Человек может терять вес вплоть до кахексии (полное истощение организма).
Стеноз привратника
Стеноз привратника возникает, если язвенный дефект локализуется в пилорическом отделе. Привратник – это самая узкая часть желудка. Частые рецидивы приводят к рубцеванию слизистой и сужению пилорического отдела. Это приводит к нарушению прохождения пищи в кишечник и ее застой в желудке.
Выделяют 3 стадии стеноза привратника:
- компенсированная – у пациента появляется чувство тяжести и переполнения в надчревной области, частая отрыжка кислым, но общее состояние остается удовлетворительным;
- субкомпенсированная – больные жалуются, что даже небольшой прием пищи вызывает ощущение распирания и тяжести в животе. Рвота случается часто и приносит временное облегчение. Пациенты худеют, бояться кушать;
- декомпенсированная – общее состояние тяжелое или крайне тяжелое. Съеденная пища больше не проходит в кишечник из-за полного сужения привратника. Рвота обильная, многократная, случается сразу же после употребления продуктов. Больные обезвожены, у них наблюдается потеря массы тела, нарушение электролитного баланса и рН, мышечные судороги.
Кровотечение
Желудочно-кишечное кровотечение возникает из-за разрушения стенки сосуда на дне язвы (см. причины кровотечения из заднего прохода). Это осложнение довольно часто встречается (около 15% пациентов). Клинически оно проявляется рвотой «кофейной гущей», меленой и общими признаками кровопотери.
Рвота «кофейной гущей» получила свое название из-за того, что кровь, попадая в просвет желудка, вступает в химическую реакцию с соляной кислотой. И на вид она становится коричнево-черной с мелкими крупинками.
Мелена – это дегтеобразный или черный стул (см. причины кала черного цвета). Цвет кала обусловлен также взаимодействием крови с желудочным соком. Однако, следует помнить, что некоторые медикаменты (препараты железа, активированный уголь) и ягоды (ежевика, черника, черная смородина) могут окрашивать стул в черный цвет.
Общие признаки кровопотери включают в себя общую бледность, снижение артериального давления, тахикардию, одышку. Кожа покрывается липким потом. Если кровотечение не купировать, человек может потерять слишком много крови и умереть.
Как выявить заболевание?
Заподозрить язвенную болезнь врачу помогают жалобы больного и анамнез заболевания. Однако, чтоб точно диагностировать болезнь, терапевты назначают ряд специальных процедур.
Методы обнаружения язвы желудка:
- Общий анализ крови — Уменьшение количества эритроцитов и гемоглобина (анемия), повышение СОЭ
- Фиброэзофагогастродуоденоскопия (ФЭГДС) — С помощью специальной резиновой трубки с камерой (фиброгастроскопа) врач может собственными глазами увидеть состояние слизистой оболочки пищеварительного тракта. Также этот метод позволяет провести биопсию стенки органа, то есть отщипнуть от нее небольшой кусочек.
- Рентгенография желудка с контрастом — Методика в настоящее время несколько устарела. Суть ее заключается в следующем: больной выпивает контрастную бариевую смесь. Затем врач-рентгенолог проводит ряд снимков, которые показывают, как продвигается контраст по слизистой. Картина язвенного дефекта обычно описывается как «симптом ниши».
- рН-метрия и суточное мониторирование рН желудочного сока — Это инвазивная и болезненная методика, позволяющая оценить, насколько агрессивен желудочный сок по отношению к слизистой оболочки.
Способы выявления хеликобактера:
- Серологический — Выявление антител в крови к H.pylori
- Радионуклидный уреазный дыхательный тест — Основан на выделении микробом мочевины, которые выходит с воздухом. Методика является безопасной, для обнаружения хеликобактера необходимо лишь подышать в специальный контейнер.
- Каловый тест — Обнаружение антигена хеликобактера в стуле, используется для определения эффективности лечения
- Быстрый уреазный тест — Проводится после фиброгастроскопии. Полученный кусочек слизистой тестируют особым индикатором, который выявляет H.pylori
Лечение язвы желудка
Терапия этой болезни является многокомпонентной. Обязательным является эрадикация (уничтожение) Хеликобактер пилори, уменьшение кислотности желудочного сока, устранение неприятным симптомов (изжога, тошнота) и предотвращение осложнений.
Терапия антибиотиками
Когда была доказана связь язвенной болезни Хеликобактер пилорис, лечение не обходится без подключения антибиотиков. Ранее считалось, что лечение должно длиться до полного исчезновения микроба, что подтверждалось:
- анализом крови на антитела
- посевом
- уреазным тестом при ФГДС
Затем выяснилось, что вызывают заболевание не все виды Хеликобактера, и полного их уничтожения добиться невозможно, поскольку при гибели их в 12-перстной кишке и желудке, он перемещается ниже в кишечник, приводя к воспалению и сильному дисбактериозу. Также возможно повторное заражение при пользовании общей посудой и во время процедуры ФГДС, которые следует выполнять только по строгим показаниям.
На сегодняшний день целесообразно проводить 1 или 2 курса терапии антибиотиками, если после первого курса бактерия не погибла, выбирается другая схема лечения, используются следующие препараты:
- Макролиды (Кларитромицин)
- Полусинтетические пенициллины (Амоксициллин)
- Тетрациклином
- Производные нитроимидазола (Метронидазол) при доказанном инфицировании Хеликобактером
Антисекреторные препараты
- Антациды — Алмагель, маалокс, сукральфат, кеаль. Они обволакивают слизистую оболочку, также нейтрализуют соляную кислоту и обладают противовоспалительным действием.
- Блокаторы Н2-гистаминовых рецепторов — Ранитидин, ринит, фамотидин, квамател. Блокаторы гистаминовых рецепторов препятствуют действию гистамина, взаимодействует с париетальными клетками слизистой и усиливает выделение желудочного сока. Но их практически перестали использовать, поскольку они вызывают синдром отмены (когда после прекращения терапии симптомы возвращаются).
- Блокаторы протонной помпы — Омепразол, омез, пантопразол, рабепразол, эзомепразол, лансопразол, контролок, рабелок, нексиум (см. более полный список язва 12 -перстной кишки). Блокируют Н+/К+-АТФазу или протонный насос, тем самым препятствуя образованию соляной кислоты.
- Синтетические аналоги простагландина Е1 Мизопростол, сайтотек. Угнетают секрецию соляной кислоты, увеличивает образование слизи и бикарбонатов.
- Селективные блокаторы М-холинорецепторов (пиренципин, гастроцепин) снижают выработку соляной кислоты и пепсина. Применяются как вспомогательная терапия при выраженных болях, среди побочных эффектов сухость во рту и сердцебиение.
Средства, повышающие защиту слизистой оболочки
- Сукральфат (вентер) — создает защитное покрытие на дне язвы
- Натрия карбеноксолон (биогастрон, вентроксол, кавед-с) помогает ускорить восстановление слизистой оболочки.
- Коллоидный субцинат висмута — Де-нол. Образует пептидновисмутовую пленку, которая выстилает стенку желудка. Помимо этого ион висмута оказывает бактерицидное действие по отношению к хеликобактеру.
- Простогландины синтетические (энпростил) стимулируют восстановление клеток и слизеобразование.
Прочие препараты
- Успокоительные средства (Тенотен, валериана), антидепрессанты (амитриптилин). транквилизаторы (седуксен, элениум, тазепам).
- Прокинетики — Домперидон, мотилиум, метоклопрамид, церукал, итоприд, праймер. Улучшают моторику пищеварительного тракта, способствую прохождению пищи в кишечник.
- Спазмолитики — Мебеверин (дюспаталин), дротаверин, но-шпа. Устраняют спазм мышечных клеток стенки желудка, уменьшают болевой синдром.
- Пробиотики — Энтерожермина, бифиформ, линекс (см. список пробиотиков). Назначаются при антибиотикотерапии.
Курс лечения язвы желудка 2-6 недель в зависимости от общего состояния и размеров дефекта.
Схемы лечения
Уничтожение H.pylori способствует лучшему рубцеванию язвенного дефекта. Это первый шаг лечения язвенной болезни. Существует две основных схемы антибактериальной терапии. Назначаются они пошагово, то есть лекарства первой линии не сработали, тогда пробуют вторую схему.
1я линия эрадикации (в течение недели):
- Ингибиторы протонной помпы по 20 мг дважды в день.
- Полусинтетические пенициллины (Амоксициллин) по 1000 мг дважды в день или производные нитроимидазола (Метронидазол) по 500 мг также дважды в день.
- Макродиды (Кларитромицин) по 500 мг дважды в сутки.
В случае неудачи предлагается 2я линия эрадикации (1 неделя):
- Ингибиторы протонной помпы по 20 мг дважды в день.
- Производные нитроимидазола (Метронидазол) по 500 мг также трижды в день.
- Висмута субцитрат (Де-нол) по 120 мг 4 раза в сутки.
- Тетрациклины (Тетрациклин) по 0,5г 4 раза в день.
В настоящее время врачи разрабатывают новые методы лечение патологии. Уже проходит тестирование вакцина против хеликобактера. Для лучшего заживления дефекта слизистой оболочки используют цитокиновые препараты, трефоилевые пептиды и факторы роста.
Подробно см. Диета при язве желудка, меню, продукты.
Питание больных
К пище выдвигаются два основных требования: она должна быть полноценной и щадить слизистую оболочку от химического и физического повреждения. Рекомендуется кушать 5-6 раз в сутки, небольшими порциями. Блюда должны быть мелко измельченными или жидкие, не горячие и не холодные, в вареном или пареном виде (см. подробную статью о питании — что можно есть при язве и гастрите).
Что можно есть? | Что нужно категорически исключить? |
|
|
Лечение народными средствами
Изжогу помогут снять свежее молоко, сода, отвар из корня аира, все виды орехов, порошок гороха и сок моркови (см. лекарства от изжоги). Для нейтрализации соляной кислоты, содержащейся в желудочном соке, используют свежий картофельный сок. Для этого необходимо натереть корнеплод на терке и процедить полученную массу через марлю. Принимают картофельный сок по пол стакана за час до завтрака в течение недели.
Способствуют выздоровлению и лечение травами. Лекари рекомендуют настои кипрея, тысячелистника, сушеницы болотной, листьев земляники и яблони, семян льна, почек осины, березового гриба чаги.
Целебными свойствами обладает также особый травяной сбор, в который входят корневище девясила, цветки ромашки, тысячелистник, чистотел, сушеница болотная, семя льна, корень солодки, плоды шиповника. Все травы нужно хорошо промыть, просушить и залить кипятком. Принимать желательно по столовой ложке за 10 минут до приема пищи. Положительный результат не заставит себя ждать.
Источник