Язва желудка в молодом возрасте
Язва, образующаяся на поверхности слизистой оболочки желудка, обнаруживается у мужчин и женщин разных возрастов. В последние годы частота развития язвенной болезни значительно возросла. Чтобы оградить себя от проблем со здоровьем, стоит знать основные причины возникновения заболевания.
В каком возрасте чаще возникает язва желудка?
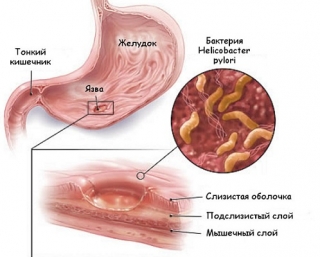 Язва желудка появляется чаще всего у лиц 30-40 лет. В редких случаях она диагностируется у детей и подростков, людей преклонного возраста. Объяснить это можно тем, что молодые люди практически не следят за своим здоровьем. К врачу они также не обращаются при появлении первых признаков болезни из-за своей занятости, результатом чего и становится язва желудка.
Язва желудка появляется чаще всего у лиц 30-40 лет. В редких случаях она диагностируется у детей и подростков, людей преклонного возраста. Объяснить это можно тем, что молодые люди практически не следят за своим здоровьем. К врачу они также не обращаются при появлении первых признаков болезни из-за своей занятости, результатом чего и становится язва желудка.
Кто чаще страдает данным заболеванием?
Чаще болеют язвенной болезнью мужчины. Представители сильного пола в большинстве случаев неправильно питаются, употребляют много «вредных» продуктов (острых, жареных, копченых блюд). Одновременно с нарушенным рационом пагубно сказываются на здоровье ЖКТ недостаток отдыха и курение. Несвоевременное обращение к гастроэнтерологу усугубляет ситуацию.
У женщин язва встречается в 4 раза реже. Объясняется это тем, что гормоны, вырабатываемые в женском организме, способствуют регенерации тканей. Касается это и желудочных оболочек. Гормоны мужского организма такого действия не оказывают. Напротив, они стимулируют повышение кислотности желудочного секрета. В результате слизистые не только не рубцуются, но и стремительно повреждаются.
Основные причины возникновения язвы
Вредные привычки
Любые вредные привычки — проводники, открывающие путь токсичным веществам в организм человека. Никотин и алкоголь медленно, но упорно разрушают органы пищеварения. Они раздражают слизистую желудка, вызывают развитие гастрита, а затем и язвы.
Неправильное питание
Нерегулярное питание, злоупотребление полуфабрикатами, быстрой едой (хот-догами, бутербродами), жирной и острой пищей приводит к нарушению работы ЖКТ. Желудок работает в режимах длительного отдыха, когда не находится времени на еду, и перегрузки. Это неизменно ведет к развитию заболевания.
Стресс
Язвенная болезнь желудка чаще всего начинает проявляться на фоне психологического перенапряжения. Когда человек напряжен или находится в стрессовом состоянии, в его организме вырабатываютсяя в большом количестве гормоны стресса. Это провоцирует спазм сосудов, что ведет к недостаточному питанию тканей внутренних органов. Страдает в первую очередь желудок. Если человек подвергается стрессу на протяжении длительного времени, риск развития язвенной болезни значительно возрастает.
Снижение иммунитета
Плохая работа иммунной системы провоцирует активацию желудочных бактерий – Helicobacter pylori. Они начинают стремительно разрушать слизистые оболочки. В наиболее слабом месте появляется язва.
Язвенная болезнь желудка — заболевание весьма опасное. Отсутствие лечения может привести к прободению и внутреннему кровотечению. А потому обследоваться следует при появлении первых неприятных ощущений в желудке. Своевременная терапия избавит от боли, жжения, поможет всего за несколько недель восстановить здоровье.
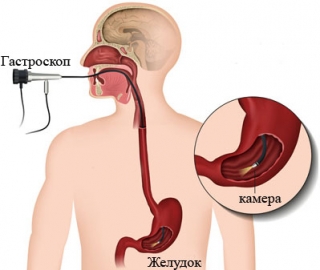 Лечение язвы желудка проводит гастроэнтеролог. В медицинском центре «Тонус» вы можете пройти гастроскопию у ведущего хирурга Истринского района Поелуева Бориса Федоровича.
Лечение язвы желудка проводит гастроэнтеролог. В медицинском центре «Тонус» вы можете пройти гастроскопию у ведущего хирурга Истринского района Поелуева Бориса Федоровича.
С помощью гастроскопа можно проводить множество лечебных процедур:
- удаление опухолей и не больших полипов;
- прижигание кровоточащих сосудов;
- введения лекарственных средств в желудочную полость и двенадцатиперстной кишки;
- извлечение инородных тел.
Источник
Язвенная болезнь желудка и двенадцатиперстной кишки не является редким заболеванием у лиц пожилого и старческого возраста. По нашим многолетним наблюдениям, пациенты старше 60 лет составляют около 10% среди всех больных язвенной болезнью. Предельного возраста, в котором может возникать это заболевание, по-видимому, не существует (в литературе, например, имеется описание 103-летнего больного с перфоративной пептической язвой).
Говоря о язвенной болезни у лиц пожилого и старческого возраста, необходимо разграничивать 2 варианта развития заболевания.
Cледует выделять длительно протекающую язвенную болезнь, возникшую впервые в молодом и среднем возрасте и сохранившую периодичность чередования обострений и ремиссии у пожилых больных. По разным данным, на долю этого варианта приходится от 30 до 50% всех случаев язвенной болезни у лиц пожилого возраста. Длительно протекающая язвенная болезнь (применяемый некоторыми авторами термин «старая язвенная болезнь» представляется нам стилистически менее удачным) отличается от таковой у лиц молодого и среднего возраста лишь более высокой частотой сочетанных форм поражения (желудок и двенадцатиперстная кишка), более продолжительными обострениями и более медленным рубцеванием язвенного дефекта.
Клиническая картина
Язвенная болезнь желудка и двенадцатиперстной кишки, впервые возникшая уже в пожилом возрасте, характеризуется определенным своеобразием клинической картины и течения. Для обозначения данного варианта развития заболевания мы обычно применяем термин «поздняя язвенная болезнь». Часто используемое в таких случаях выражение «старческие язвы», в целом правильно трактующее сущность имеющихся изменений, вряд ли можно признать удачным с деонтологической точки зрения. В патогенезе поздней язвенной болезни у лиц пожилого и старческого возраста возрастает роль факторов, способствующих ослаблению защитных свойств слизистой оболочки гастродуоденальной зоны. Значение этих факторов (в первую очередь, атеросклеротических изменений сосудов желудка, снижающих трофику его слизистой оболочки) становится особенно заметным в тех случаях, когда заболевание возникает без участия пилорического геликобактера (у 20–30% больных с язвами желудка). Язвенная болезнь у таких пациентов часто развивается на фоне гипертонической болезни, ишемической болезни сердца, облитерирующего атеросклероза сосудов нижних конечностей, сахарного диабета, хронических неспецифических заболеваний легких, сахарного диабета и других заболеваний, способствующих нарушению микроциркуляции в слизистой оболочке желудка.
Поздние гастродуоденальные язвы (чаще локализуются в субкардиальном отделе и теле желудка) нередко протекают со стертой и атипичной клинической картиной [1]. Болевой синдром и диспепсические расстройства часто очень слабо выражены. Могут отсутствовать периодичность болей и их связь с приемом пищи, а также сезонность обострений. Уровень секреции соляной кислоты у больных язвенной болезнью пожилого возраста (особенно при локализации язвы в желудке) оказывается обычно существенно ниже, чем у пациентов молодого и среднего возраста.
Малосимптомность и стертость клинической картины язвенной болезни у лиц пожилого возраста сочетается с более тяжелым течением заболевания. Это проявляется прежде всего в более значительных размерах язвенного дефекта (особенно при локализации в желудке) по сравнению с пациентами молодого и среднего возраста. Так, по нашим данным, более чем в 1/3 случаев язвы желудка у пожилых больных имеют большие (более 2 см в диаметре) или гигантские (более 3 см в диаметре) размеры. Под нашим наблюдением находился 70-летний больной, у которого размер язвы желудка (при очень незначительных клинических проявлениях) в диаметре составлял 6 см. У пациента был распространенный атеросклероз (включая выраженный облитерирующий атеросклероз сосудов нижних конечностей) и атеросклеротическая аневризма брюшного отдела аорты, что во многом определило «трофический» генез данной язвы.
У пожилых больных язвенной болезнью частота желудочно-кишечных кровотечений (мелена) почти вдвое выше, чем у пациентов молодого и среднего возраста (наблюдается более чем у 1/4 больных язвенной болезнью пожилого возраста). Железодефицитная анемия (часто как результат скрытых кровопотерь) выявляется у пожилых больных еще более часто (по нашим данным, в 1/3 случаев).
Дифференциальная диагностика
При обнаружении у лиц пожилого и старческого возраста язвенного дефекта в желудке важное значение имеет подтверждение доброкачественного характера язвы. Следует иметь в виду, что малигнизация (озлокачествление) длительно существующей язвы желудка встречается значительно реже, чем это принято предполагать (риск малигнизации язвы желудка в целом не выше, чем риск возникновения рака желудка у больного, не имеющего язвы). Как показывают наш собственный опыт и данные литературы, подавляющее большинство злокачественных язв желудка представлено не малигнизированными доброкачественными язвами, а первично-язвенной формой рака желудка.
В пользу первично-язвенной формы рака желудка свидетельствуют такие признаки, как короткий (как правило, менее 1 года):
1) анамнез заболевания,
2) локализация язвенного дефекта на большой кривизне желудка,
3) очень значительные размеры язвы,
4) выраженное похудание и отсутствие аппетита,
5) анемия и ускорение СОЭ,
6) гистаминустойчивая ахлоргидрия,
7) характерные рентгенологические данные (обнаружение «ниши» неправильной формы с неровными контурами, обрыв складок слизистой оболочки, ригидность стенки желудка в месте поражения и др.),
8) эндоскопические признаки (неправильная форма язвы, неровные края, бугристое дно, ступенчатый обрыв стенок язвенного кратера, инфильтрированность слизистой оболочки, примыкающей к язве, ригидность и кровоточивость краев язвы и др.).
В то же время инфильтративно-язвенная форма рака желудка может давать рентгенологическую и эндоскопическую картину доброкачественной язвы, поэтому окончательное заключение о характере изъязвления может быть сделано только после повторного гистологического исследования биоптатов, взятых из краев и дна язвы.
Лечение
Лечение больных язвенной болезнью пожилого и старческого возраста строится по общепринятой схеме. При обнаружении пилорического геликобактера (морфологическим или уреазным методом) проводится антигеликобактерная терапия по одной из схем в течение 7 дней: блокаторы протонного насоса
• омепразол по 20 мг 2 раза в день, лансопразол по 30 мг 2 раза в сутки, пантопразол по 40 мг 2 раза в день)
• кларитромицин (по 250 мг 2 раза в день)
• метронидазол (по 0, 5 г 2 раза в день), блокаторы протонного насоса + амоксициллин (1 г 2 раза в день)
• метронидазол (0, 5 г 2 раза в день), блокаторы протонного насоса + амоксициллин (по 0, 5 г 2 раза в день)
• кларитромицин (по 500 мг 2 раза в день).
Хорошо зарекомендовала себя также комбинация ранитидин–висмут–цитрата ( по 400 мг 2 раза в день) с кларитромицином (по 250 мг 2 раза в день) и метронидазолом (по 0, 5 г 2 раза в день). Параллельно с эрадикационной терапией проводят базисный курс антисекреторных препаратов (ранитидин по 150 мг 2 раза в день, фамотидин по 20 мг 2 раза в сутки или омепразол по 20 мг 1 раз в день), продолжающийся в обычных случаях 4–6 нед (при дуоденальной язве) и 6–8 нед (при язве желудка). Из-за часто медленного рубцевания гастродуоденальных язв у лиц пожилого и старческого возраста курс базисной антисекреторной терапии, необходимый для полного заживления язвы, может продолжаться у таких пациентов до 10–12 нед. Дополнительно для купирования болевых ощущений и диспепсических расстройств с симптоматической целью можно назначать антацидные препараты. При подтверждении успешной эрадикации пилорического геликобактера, которое проводится не ранее чем через 4 нед после окончания антисекреторной терапии, последующего поддерживающего приема противоязвенных препаратов обычно не требуется.
При наличии у больного пожилого возраста язвенной болезни, не ассоциированной с пилорическим геликобактером, с целью заживления язвы проводится только антисекреторная терапия. После достижения рубцевания язв таким пациентам во избежание рецидивов показан ежедневный поддерживающий прием антисекреторных препаратов (Н2-блокаторов или блокаторов протонного насоса), чаще всего в половинных дозах.
Поражение желудка и двенадцатиперстной кишки при приеме нестероидных противовоспалительных препаратов
Отдельную группу составляют язвенные поражения желудка и двенадцатиперстной кишки, возникшие в результате приема нестероидных противовоспалительных лекарственных средств (НПВС). Указанные поражения (НПВС-гастропатия) представляют собой очень важную проблему в современной гастроэнтерологии и геронтологии. Исследования, проведенные в США, Канаде, Австралии и других странах, показали, что 10–20% лиц пожилого и старческого возраста регулярно принимают НПВС (ацетилсалициловая кислота, кетопрофен, индометацин и др.) по поводу деформирующего остеоартроза, невралгий и миалгий, остеохондроза позвоночника. При этом риск возникновения язвенных поражений желудка и двенадцатиперстной кишки, обусловленных прежде всего угнетением синтеза простагландинов в слизистой оболочке, составляет 20–25%. Частота госпитализаций лиц пожилого возраста по поводу желудочно-кишечных осложнений, связанных с приемом НПВС, по сравнению с больными молодого и среднего возраста выше в 4 раза. Если же у пожилого больного имеются анамнестические указания на наличие у него ранее язвенной болезни, то риск развития эрозивно-язвенных поражений при приеме НПВС возрастает в 14–17 раз (!) [2, 3].
Гастродуоденальные язвы, обусловленные приемом НПВС, часто бывают острыми, множественными и манифестируются клинически внезапными желудочно-кишечными кровотечениями (меленой или рвотой содержимым, имеющим вид кофейной гущи). Наиболее высокая вероятность возникновения ульцерогенных побочных явлений отмечается при приеме таких НПВС, как пироксикам, кетопрофен, индометацин, наименьшая – при приеме ибупрофена. Необходимо помнить, что язвенные поражения желудка и двенадцатиперстной кишки могут возникнуть даже при приеме набольших доз ацетилсалициловой кислоты (менее 300 мг в сутки), часто назначаемой пожилым людям, например, с целью профилактики осложнений при ишемической болезни сердца. Кроме того, изменение лекарственных форм препарата также полностью не исключает вероятности возникновения НПВС-гастропатии.
Лечение гастродуоденальных язв, обусловленных приемом НПВС, у лиц пожилого возраста включает, в первую очередь, уменьшение дозы или полную отмену приема нестероидного противовоспалительного препарата. Если его отмена по каким-то причинам оказывается невозможной, противоязвенная терапия проводится на фоне продолжающегося приема НПВС. При этом сроки заживления язвенных поражений естественно увеличиваются.
Препаратами выбора для лечения гастродуоденальных язв, обусловленных приемом НПВС, являются блокаторы протонного насоса, которые назначают в стандартных дозах (омепразол 20 мг в сутки, лансопразол 30 мг в день, пентопразол 40 мг в день). При осложненном течении, множественном характере язв и их больших размерах, медленной динамике заживления, а также при необходимости продолжения приема НПВС дозы блокаторов протонного насоса могут быть удвоены.
Вместо блокаторов протонного насоса для лечения гастродуоденальных язв, связанных с приемом НПВС, могут быть назначены синтетические аналоги простагландинов (мезопростол по 200 мг 4 раза в сутки) или блокаторы Н2-рецепторов гистамина (ранитидин по 150 или 300 мг 2 раза в сутки, фамотидин по 20 или 40 мг 2 раза в день), хотя эффективность данных препаратов, как свидетельствуют последние исследования, ниже, чем у блокаторов протонного насоса.
Целесообразность проведения у больных с НПВС-гастропатией эрадикационной антигеликобактерной терапии в настоящее время окончательно не определена. Все же большинство гастроэнтерологов полагают, что проведение такого лечения (по одной из приведенных схем) существенно снижает вероятность возникновения рецидивов гастродуоденальных язв и повышает устойчивость слизистой оболочки желудка и двенадцатиперстной кишки к повторному действию НПВС.
Для предупреждения развития гастродуоденальных язвенных поражений при применении НПВС больным пожилого возраста (особенно имеющим сопутствующие заболевания сердечно-сосудистой системы и печени, а также язвенную болезнь в анамнезе или получающим антикоагулянты) показан прием блокаторов протонного насоса в стандартных дозах (например, омепразол 20 мг в сутки), мезопростола (по 100–200 мг 4 раза в день) или блокаторов Н2-рецепторов гистамина (лучше в удвоенных дозах), а также проведение – в случаях обнаружения пилорического геликобактера – эрадикационной терапии, снижающей риск возникновения эрозивно-язвенных поражений слизистой оболочки желудка и двенадцатиперстной кишки на фоне приема НПВС.
Важной составной частью профилактики гастродуоденальных язв, связанных с приемом НПВС у пожилых людей, является тщательный учет показаний и противопоказаний к назначению данных лекарственных препаратов. Во многих случаях (особенно при необходимости кратковременного применения анальгетиков и антипиретиков) целесообразна замена НПВС препаратами, не оказывающими неблагоприятное влияние на слизистую оболочку желудка и двенадцатиперстой кишки (парацетамол). Комбинация парацетамола и НПВС позволяет снизить дозу последних и тем самым уменьшить риск ульцерогенного действия.
Литература
1. Brooks P. Use and benefits of nonsteroidal anti-infalammatory drugs. Am J Med. 1998; 104 (3A): 9S–13S.
2. Griffin M.R. Epidemiologi of nonsteroidal anti-inflammatory drug-associated gastrointestinal injuri.Ibid: 23S–9s.
3. Soll H. Petic ulcer and its complications.Sleisenger & Fordtran’s Gastrointestinal and liver disease (Ed.Feldman et al.) 1998; 6th Editon, 1: 620–78
Малосимптомность и стертость клинической картины язвенной болезни у лиц пожилого возраста сочетается с более тяжелым ее течением
Окончательное заключение о характере изъязвления может быть сделано только после повторного гистологического исследования биоптатов, взятых из краев и дна язвы
Лечение гастродуоденальных язв, обусловленных приемом НПВС, у лиц пожилого возраста включает, в первую очередь, уменьшение дозы или полную отмену НПВС
Источник
Заболевания желудка занимают не последнее место среди известных болезней, поражающих человечество. Закономерность наблюдается уже на протяжении веков существования медицинской науки и практики. Проблемы язвенной болезни желудка и ДПК сохраняют высокую значимость. В статье подробно рассмотрена опасность язвы желудка, особенно перфоративной или перерождённой в рак.
Язвенное поражение эпителиальных слоев слизистой оболочки желудка и двенадцатиперстной кишки постепенно проникает в подслизистые, потом в мышечные слои стенки органов пищеварения. В тяжелых случаях происходит образование сквозного отверстия с истечением желудочного содержимого. Язвенный процесс способен распространяться на соседние с желудком ткани и органы. Патологические явления относят к последствиям и осложнениям язвенной болезни. К сожалению, патология получила широкое распространение. Чтобы оказать пациенту квалифицированную помощь, необходимо определить с точностью, что вызывает язву желудка. Патологии язвенной болезни заключаются в остром течении и в отдалённых последствиях.
Причинами язвы становятся инфицирование бактерией Хеликобактер пилори, неправильное питание, длительное голодание, употребление ряда препаратов, раздражающих желудок. Часто развивается острая язва желудка на нервной почве. Главными симптомами оказываются боль, изжога, вздутие живота, тошнота и рвота. Часто развивается запор. Понос, мучительная диарея при язве наблюдается реже. Боль порой связана с приемом пищи, часто заставляет больного голодать, несмотря на повышенный аппетит.
Ухудшение качества жизни
Подобное последствие язвенной болезни не слишком заметно на первый взгляд, однако составляет немаловажное значение. В связи с ухудшением состояния пациент вынужден подстраивать образ жизни под течение болезни, начинает толстеть на фоне гиподинамии и щадящего питания. Поведение больного приводит к вынужденному отказу от повседневных привычек.
Факторы риска язвенной болезни бывают физическими и психологическими. Каждый приступ язвы может закончиться развитием осложнения. Повышенный аппетит приводит к полноте.
Психологические факторы
В организме пациента происходят серьезные анатомические и патофизиологические трансформации, заболевание отражается на нервной и психической деятельности человека, приводя к развитию депрессивных состояний и психологической инверсии. Психологами защищены диссертации на указанную тему.
Пациент становится раздражительным, подавленным, нервозным, быстро устает. Это связано с постоянными болевыми ощущениями, отрыжкой и изжогой, невозможностью употреблять любимые блюда, необходимостью отказаться от привычного образа жизни.
Многие пациенты, ищущие способы похудеть, применяют жёсткие диеты и, в результате, обзаводятся язвой желудка.
Коррекция
В подобном случае хорошим эффектом обладает психотерапевтическая коррекция. Пациента настраивают на мысль, что прогнозирование язвенной болезни часто абсолютно благоприятно, обучают жить, приспособившись к новым условиям. Пациенту важно осознавать важность и необходимость регулярного лечения, соблюдения диеты и режима. Важно объяснить пациенту, какими последствиями чревата длительно нелеченная язва. Пациентам, не отдающим себе отчета в опасности заболевания, приводится ряд примеров, когда нелеченная язва угла желудка осложнялась кровотечением, прободением либо перерождением в злокачественную опухоль.
Фармакотерапия язвенной болезни желудка и двенадцатиперстной кишки включает назначение противомикробных препаратов (тройная или квадротерапия), уменьшение кислотности желудочного сока, иммуномодуляторы (стимулятор АСД). Препараты стоят дорого, включают противопоказания, особенно при беременности, постоянное применение находят народные средства. После комплексного лечения угол тела желудка должен полностью зажить, образуется рубец. Питание при язве показано щадящее, с содержанием витаминов и питательных веществ.
Пациенты часто задают вопрос, заразна ли язва желудка. Причиной заболевания выступает возбудитель язвы Хеликобактер пилори, передающийся от одного человека к другому при пользовании общей посудой и длительном совместном питании. На упомянутую тему защищена диссертация в 60 годы прошлого века. Для борьбы с возбудителем назначают антибиотики, оказывающие антисептический эффект и иммуномодулятор (АСД), применяемый для повышения устойчивости организма.
Внутреннее кровотечение
Последствиями заболевания становятся возникновение рецидива, заживление язвенного дефекта, переход заболевания в хроническую форму либо развитие осложнений, представляющие непосредственную угрозу жизни пациента и рекомендуемые к устраненению в ближайшие часы после начала. Внутреннее желудочное кровотечение часто сопровождает язвенное поражение желудка и двенадцатиперстной кишки. Происходит потому, что эрозивный процесс разъедает слизистую и подслизистый слой, добираясь до стенки сосудов, кровоснабжающих орган.
Лопнувшая стенка сосуда приводит к развитию кровотечения, развитию острой либо хронической анемии. При обильной кровопотере возможен геморрагический шок. Диссертации на указанную тему защищены и опубликованы многими учеными.
Симптомы при кровоточащей язве желудка:
- У пациента может появиться рвота, содержащая примеси крови либо напоминающая по внешнему виду кофейную гущу.
- В кале пациента также может появиться примесь крови. При незначительном объёме кровотечения кровь может быть обнаружена в клиническом анализе кала.
- Если кровотечение обильное, стул приобретает внешний вид дегтя – становится черным и неоформленным.
- Появлению рвоты обычно предшествует мучительная тошнота, жалобы на боль в эпигастрии. Язык пациента становится ярко-красным.
- При массивной кровопотере происходит уменьшение объема циркулирующей крови в сосудистом русле, приводя к снижению артериального давления, учащению пульса, приобретающего слабый нитевидный характер.
- Кожа и видимые слизистые оболочки становятся бледными. Пациент чувствует острый приступ слабости и головокружения. Возможна потеря сознания.
Кровотечение в желудке при язве
Главное условие благоприятного прогноза при желудочно-кишечном кровотечении – своевременное обнаружение. Если кровопотеря носит небольшой характер, клинические симптомы могут быть невыраженными, что приводит к значительной отсрочке появления характерной внешней симптоматики. В подобных случаях первым клиническим признаком, который может обеспокоить пациента и заставить обратиться за помощью к специалистам, станет развитие клинической картины железодефицитной гипохромной анемии. Прочих симптомов пациент может не замечать в течение долгого времени.
Если кровотечение произошло в просвет желудка и в кишечник, диагностика проще, чем при кровоизлиянии в брюшную полость. Если разлитие произошло из крупного сосуда, одновременно у пациента начинается рвота, ухудшается общее состояние.
Первая помощь при язве желудка в указанном случае заключается в немедленной госпитализации пациента в хирургический стационар, введении кровоостанавливающих препаратов, восполнении объема потерянной крови. Лечение желудочного кровотечения заключается в инфузионной терапии, прижигании язвы и кровоточащего сосуда и хирургическом ушивании, чтобы дать язве зарубцеваться. После остановки требуется диспансерное наблюдение.
Перфорация язвы желудка
Перфорация выступает частым обострением при заболевании. У каждого десятого больного, страдающего язвенной болезнью, отмечается подобное опасное для жизни осложнение. У мужчин наблюдается намного чаще женщин. Как правило, заболевание становится уделом представителей сильного пола молодого возраста.
Язва относится к заболеваниям, обостряющимся по весне и осени, в межсезонье чаще прочих наблюдается прободная язва желудка. Зарубцовываться поражение может долгое время. Спровоцировать перфорацию способна голодовка, когда длительно голодавший пациент внезапно ощущает сильную боль.
Клинические стадии
В клинике перфорации принято различать 3 стадии:
- Фаза шокового состояния.
- Фаза мнимого улучшения.
- Фаза острого перитонита.
Стадия шока развивается, когда происходит разрыв стенки желудка и содержимое органа начинает поступление в свободную брюшную полость. Разрыв стенки желудка, раздражение кислым содержимым листков брюшины, имеющей богатую иннервацию, приводит к возникновению у пациента острой невыносимой боли. Пациенты описывают симптомы, как удар ножа либо кинжала в живот. Боль возникает в верхних этажах брюшной полости, распространяется на живот целиком.
У отдельных пациентов от боли развивается психомоторное возбуждение, они начинают метаться, громко кричать, предъявляя жалобы на сильную боль. Быстро нарастает ухудшение общего самочувствия, бледнеет кожа и покрывается холодным потом. Пульс у пациента может замедлиться, артериальное давление снижается. При пальпации отмечается значительное напряжение брюшных мышц. Как правило, пациент редко позволяет прикоснуться к животу. Наиболее характерной для пациента с прободением язвы служит поза лежа на боку с приведенными к животу ногами, согнутыми в коленях. Язык остаётся влажным.
Через 6-7 часов при наступлении второй стадии пациенту субъективно становится легче, нормализуется цвет лица и пульс, уменьшаются болезненные ощущения. Порой отмечается полное исчезновение боли, снижение мышечного напряжения на брюшной стенке. Язык сохраняет прежнее состояние. Характерным признаком является отсутствие кишечных шумов при попытке аускультативного исследования. Пульс у пациента может нарастать, отмечается нарушение сердечного ритма. Понижение артериального давления остается на протяжении длительного времени. Подобное ложное улучшение происходит на протяжении длительного времени, часто вводит пациентов в заблуждение и заставляет отказаться от предлагаемого оперативного лечения, в результате, теряется день – два.
Постепенно у пациента формируется картина стадии разлитого перитонита. Общее состояние стремительно ухудшается. Больной становится заторможенным, кожа приобретает серовато-землистый оттенок, покрывается липким холодным потом. Язык становится сухим, покрывается налетом. Передняя брюшная стенка становится резко напряженной. Характерным признаком становится уменьшение количества выделяемой мочи до анурии.
Атипичная форма перфорации
В части случаев у пациентов развивается атипичная форма прободения, когда вызывающий боль прорыв происходит в забрюшинное пространство. Прободение может быть прикрыто стенками близлежащих органов. Если у пациента разрастается большое количество спаек в брюшной полости, они способствуют ограничению разлития пищевых масс по брюшной полости.
При описанной форме прободения желудочной язвы симптомы гораздо менее выражены. Известны случаи, когда перфорация заживает самопроизвольно. Осложнениями перфорации считаются состояния:
- Сепсис, вызванный инфицированием.
- Инфекционно-токсический либо гиповолемический шок.
- Абсцессы в брюшной полости, забрюшинном пространстве.
- Гиповолемия.
Нетипичная перформация приводит к гиповолемии
При возникновении первых признаков перфорации желудка необходимо незамедлительно вызвать бригаду неотложной помощи и госпитализировать пациента в хирургический стационар. В этом заключается срочная помощь при язвенной болезни.
Больному проводится оперативное лечение по экстренным показаниям. Очаг перфорации ушивается либо производится резекция части желудка. Брюшная полость промывается, производится перитонеальный диализ. После выписки из стационара над больным устанавливается диспансерное наблюдение.
Пенетрация
Прорастание язвы в соседние органы и ткани называется пенетрацией. Если язва локализуется на задней стенке бульбарного отдела двенадцатиперстной кишки, то наиболее часто пенетрирует в головку поджелудочной железы. Реже пенетрация происходит в желчные протоки либо доли печени. Редкой формой становится прорастание в ободочную кишку и брыжейку.
Язвы срединного отдела желудка прорастают в тело поджелудочной железы и листки малого сальника.
Симптомы
Проявления осложнения язвенной болезни:
- Боль, которая локализуется в эпигастральной области, принимает перманентный характер и становится интенсивной.
- Утрачивается цикличность боли, зависимость от времени суток, приема пищи.
- В зависимости от места прорастания развивается иррадиация в определённый орган болевых ощущений.
- В месте проекции пенетрации появляется локальная боль, воспалительные изменения.
- Возможно незначительное повышение температуры. Язык покрывается белым налётом.
Множественные язвы
Опасным симптомом является зеркальная язва желудка, при которой язвенные поражения находятся напротив друг друга. Опасность симптома в смазанности и невыраженности клинической картины, из-за чего происходит значительная отсрочка обращения за помощью. В подобном случае требуется срочный осмотр специалиста.
Лечение множественных язв при заболевании бывает консервативным и хирургическим. При неэффективности медикаментозных средств проводится оперативное лечение. Возможна стволовая ваготомия. Если язвы имеют небольшой размер, не осложнены, допустимо осуществить прижигание язвы желудка лазером. После курса лечения требуется диспансерное наблюдение.
Частым послеоперационным осложнением выступает язва анастомоза. Необходима длительная и регулярная диспансеризация. Если имеется стероидная язва желудка, в первую очередь необходимо исключить лекарства, её вызывающие.
Рубцовый стеноз
Зарубцевавшаяся язва двенадцатиперстной кишки способна привести к развитию рубцовой деформации и сужению просвета двенадцатиперстной кишки либо области привратника желудка. Нарушается эвакуация пищи по пищеварительной трубке, в желудке начинают развиваться гнилостные процессы, ухудшая состояние, вызывая отрыжку с кислым либо гнилостным запахом. В короткие сроки развивается значительное похудание.
Лечение рубцового стеноза при язве желудка и двенадцатиперстной кишки проводится оперативным путем. После пластики в месте, где располагался рубцовый стеноз, пациенту требуется длительная реабилитация. Зарубцевавшийся дефект стенки желудка может малигнизироваться.
Пациентам с зарубцевавшейся язвой 12-перстной кишки, спокойным животом необходимо регулярно проходить обследование и диспансерное наблюдение у лечащего врача. Выдаётся медсправка. Хроническая язва привратника либо множественное изъязвление могут давать рецидивы, приводить к деформации желудка и луковицы 12-перстной кишки. После операции может образоваться язва анастомоза, рубцевание которой приводит к дополнительным осложнениям.
Малигнизация
Опасное осложнение – злокачественное перерождение ЯБЖ. Возникает не только там, где наблюдалась язва тела желудка, но и в месте нахождения зарубцевавшейся язвы желудка.
Язва вполне способна перейти в рак. В подобном случае важно решить, какой врач лечит заболевание – хирург или онколог. Помимо диагностического исследования ФГДС, показано гистологическое исследование тканей.
При малигнизации снижается аппетит, стремительно худеющий пациент должен учитывать возможность получить инфильтративно-язвенный рак желудка и вовремя пройти обследование. Раковый синдром бывает первичным, имеет клинические отличия от малигнизации. Язвенный процесс, переходящий в инфильтрирующий рак, показывает отличительные черты, но представляет не меньшую опасность для жизни. Заразиться раком невозможно.
Физиотерапия при язвенной болезни желудка, осложненной малигнизацией, противопоказана, однако используется при других формах в восстановительном периоде.
Источник

