Язва желудка уход за больным
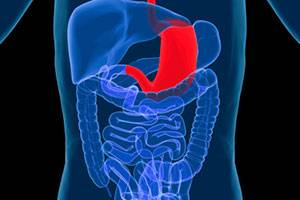
Уход за больным с язвенной болезнью желудка и двенадцатиперстной кишки
Язвенная болезнь — хроническое, циклически протекающее заболевание желудка или двенадцатиперстной кишки с образованием в периоды обострения язв.
Заболевание возникает в результате нарушения регуляции секреторных и моторных процессов. Встречается у людей любого возраста, но чаще в возрасте 30-40 лет; мужчины болеют в 6-7 раз чаще, чем женщины (особенно язвенной болезнью двенадцатиперстной кишки).
Основные факторы риска развития язвенной болезни желудка и двенадцатиперстной кишки
- Наследственность;
- Курение;
- Злоупотребление алкоголем;
- Эмоциональный стресс и длительные переживания;
- Психические травмы;
- Повышенная возбудимость и спазмы желудка;
- Нерегулярное питание;
- Грубая, пряная пища;
- Употребление слишком горячих или холодных блюд;
- Повышение кислотности желудочного сока.
Основные симптомы язвенной болезни
- Боль в эпигастральной области, которая связана с приемом пищи. Она может возникнуть через 30-60 мин. либо через 2 ч. после еды. При язве двенадцатиперстной кишки боли возникают натощак («ранние» или «голодные» боли), проходят после приема пищи, молока, щелочей и обычно возобновляются через 2 или 3 ч.
- Возможны «ночные» боли, также исчезающие после приема пищи или щелочных препаратов (иногда достаточно нескольких глотков молока).
- При язве желудка характерны «ранние» боли, возникающие через
20-30 мин. после приема пищи. Боли могут отдавать в спину, между лопатками, быть острыми, тупыми или ноющими. Боли, как правило, обостряются после нервных расстройств или приема грубой, кислой, соленой и трудноперевариваемой пищи (жирное жареное мясо, изделия из сдобного теста и др.). - Боли, особенно при язвенной болезни двенадцатиперстной кишки, имеют сезонный характер: их появление или усиление отмечается в определенное время года, чаще всего весной и осенью.
- Изжога, тошнота, изменение аппетита обычно не характерны для больных с язвенной болезнью.
- Возможна рвота, которая возникает при сильных болях и приносит облегчение. Рвота может возникать на «голодный» желудок, а также непосредственно во время приема пищи. В рвотных массах содержится много слизи и остатков непереваренной пищи. Если у больного появилась рвота в виде кофейной гущи (темная, почти черная), это указывает на желудочное кровотечение. При небольших желудочных кровотечениях рвоты может не быть. Кровь может поступать в кишечник и ее можно обнаружить в испражнениях больного при обследовании.
- Обильные и продолжительные желудочные кровотечения вызывают у больного общую слабость, малокровие (снижение гемоглобина), потерю в весе.
- Во время обострения язвенной болезни двенадцатиперстной кишки могут возникать запоры. Этот симптом реже встречается при язвенной болезни желудка.
- Аппетит у больных, как правило, не нарушен.
- Из общих жалоб можно отметить повышенную раздражительность, потливость.
- Большое значение имеет исследование желудочного сока. Особенно показательно повышение кислотности желудочного сока, которое чаще встречается при локализации язвы в луковице двенадцатиперстной кишки. При язвенной болезни желудка показатели кислотности желудочного сока могут соответствовать норме и даже быть ниже.
Язвенная болезнь протекает хронически. Волнообразность течения со «светлыми» промежутками и периодами обострения в осенне-весеннее время особенно характерна для язвенной болезни двенадцатиперстной кишки. Обострению язвенной болезни способствуют курение, нервно-психическое перенапряжение, злоупотребление алкоголем.
В процессе течения язвенной болезни кроме кровотечения возможны следующие осложнения: перфорация, рубцовое сужение привратника.
Перфорация (прободение) наблюдается обычно у мужчин во время обострения болезни (чаще в весенне-осенний период). Характерно возникновение очень сильной боли в верхней половине живота, после чего развивается симптом «мышечной защиты» — живот становится втянутым и твердым. Состояние больного прогрессивно ухудшается: живот вздут, резко болезнен, лицо бледное, с заостренными чертами, язык сухой, пульс нитевидный. Больного беспокоят сильная жажда, икота, рвота, газы не отходят. Это клиническая картина развившегося перитонита.
Рубцовое сужение привратника — следствие рубцевания язвы, располагающейся в пилорическом отделе желудка. В результате стеноза создается препятствие для прохождения пищи из желудка в двенадцатиперстную кишку. Вначале мощная перистальтика гипертрофированной мускулатуры желудка обеспечивает своевременное прохождение пищи, но затем пища начинает задерживаться в желудке (декомпенсация стеноза). У больных появляются отрыжка тухлым, рвота пищей, съеденной накануне. При пальпации живота определяется «шум плеска». Живот вздут, в подложечной области сильная перистальтика.
Правила ухода за больным язвенной болезнью желудка и двенадцатиперстной кишки
- Больным, у которых язвенная болезнь выявлена впервые, или больным с обострением болезни лечение проводят в стационаре в течение 1-1,5 месяцев.
- В период обострения больной должен соблюдать постельный режим (можно ходить в туалет, умываться, присаживаться к столу для еды) в течение 2-3 недель. При благополучном течении заболевания режим постепенно расширяется, однако сохраняется обязательное ограничение физических и эмоциональных нагрузок.
- Необходимо следить за общим состоянием больного: цветом кожи, пульсом, артериальным давлением, стулом.
- Соблюдение диеты. В период обострения показаны диеты № 1А и 1Б по Певзнеру (см. раздел «Диеты при болезнях органов пищеварения»). Пища должна быть механически, химически и термически щадящей. Питание должно быть дробным, частым (6 раз в день), пищу следует тщательно пережевывать. Все блюда готовят протертыми, на воде или на пару, жидкой или кашицеобразной консистенции. Интервалы между приемами пищи должны быть не более 4 часов, за час до сна допускается легкий ужин. Необходимо избегать приема веществ, усиливающих секрецию желудочного и кишечного соков (концентрированных мясных бульонов, солений, копченостей, рыбных и овощных консервов, крепкого кофе). Пищевой рацион должен содержать достаточное количество белков, жиров, углеводов, витаминов и микроэлементов.
- Контроль за полноценным и своевременным приемом назначенных врачом лекарственных препаратов.
- Необходимо избегать психологических нагрузок. Больной не должен волноваться и раздражаться. При повышенной возбудимости назначают успокаивающие лекарственные средства.
- Нужно создать условия для глубокого и полноценного сна. Продолжительность сна должна быть не менее 8 часов в сутки.
- Необходимо запретить курение и употребление спиртных напитков.
- Если нет кровотечения и подозрения на перерождение язвы, проводят физиотерапевтические процедуры (парафиновые аппликации, коротковолновую диатермию на эпигастральную область).
- При желудочном кровотечении, прежде всего, необходимо вызвать врача. Следует обеспечить полный покой больному, успокоить его. На область желудка положить пузырь со льдом. Для остановки кровотечения вводят кровоостанавливающие средства. Если все эти мероприятия не дают результата, то больной подлежит хирургическому лечению.
- После выписки из стационара больному показано проведение курортного лечения в специализированном санатории.
- Необходимо организовать диспансерное наблюдение; частота осмотров — 2 раза в год.
- Для предупреждения рецидивов заболевания необходимо проведение специальных противорецидивных курсов лечения дважды в год в течение 12 дней (весной, осенью).
- Правильная организация труда и отдыха.
- Профилактическое лечение в течение 3-5 лет.
Реабилитация больных, перенесших язвенную болезнь желудка или двенадцатиперстной кишки, направлена на восстановление здоровья и трудоспособности.
В комплекс реабилитационных мероприятий входит:
- Курсовое и пролонгированное лечение больных в условиях стационара или поликлиники;
- Противорецидивное лечение;
- Санаторно-курортное лечение;
- Диетическое питание;
- Физиотерапевтические процедуры;
- Психотерапия;
- Лечебная физкультура.
Больной считается выздоровевшим, если нет рецидива в течение 5 лет.
Теги: язва
Описание для анонса:
Начало активности (дата):
Кем создан (ID): 1
Ключевые слова:
Уход за больным, с язвенной болезнью желудка, двенадцатиперстной кишки
Похожие статьи
Источник
Правила ухода за больным язвенной болезнью желудка и двенадцатиперстной кишки
Больным, у которых язвенная болезнь выявлена впервые, или больным с обострением
болезни лечение проводят в стационаре в течение 1-1,5 месяцев.
Уход за больнымис язвой желудка в период обострения заключается в соблюдении постельного режима (можно ходить
в туалет, умываться, присаживаться к столу для еды) в течение 2-3 недель.
При благополучном течении заболевания режим постепенно расширяется, однако
сохраняется обязательное ограничение физических и эмоциональных нагрузок.
Необходимо следить за общим состоянием больного: цветом кожи, пульсом, артериальным
давлением, стулом.
Соблюдение диеты
В период обострения показаны диеты № 1А и 1Б по Певзнеру
(см. диета при язве желудка). Пища должна быть механически,
химически и термически щадящей. Питание должно быть дробным, частым (6 раз
в день), пищу следует тщательно пережевывать. Все блюда готовят протертыми,
на воде или на пару, жидкой или кашицеобразной консистенции.
Интервалы между
приемами пищи должны быть не более 4 часов, за час до сна допускается легкий
ужин. Необходимо избегать приема веществ, усиливающих секрецию желудочного
и кишечного соков (концентрированных мясных бульонов, солений, копченостей,
рыбных и овощных консервов, крепкого кофе). Пищевой рацион должен содержать
достаточное количество белков, жиров, углеводов, витаминов и микроэлементов.
Контроль за полноценным и своевременным приемом назначенных врачом лекарственных
препаратов. Необходимо избегать психологических нагрузок. Больной не должен волноваться
и раздражаться. При повышенной возбудимости назначают успокаивающие лекарственные
средства.
Нужно создать условия для глубокого и полноценного сна. Продолжительность
сна должна быть не менее 8 часов в сутки.
Необходимо запретить курение и употребление спиртных напитков.
Если нет кровотечения и подозрения на перерождение язвы, проводят физиотерапевтические
процедуры (парафиновые аппликации, коротковолновую диатермию на эпигастральную
область).
При желудочном кровотечении, прежде всего, необходимо вызвать врача. Следует
обеспечить полный покой больному, успокоить его. На область желудка положить
пузырь со льдом. Для остановки кровотечения вводят кровоостанавливающие средства.
Если все эти мероприятия не дают результата, то больной подлежит хирургическому
лечению.
Видео: Лечение язвенной болезни желудка и двенадцатиперстной кишки. Клиника и диагностика язвенной болезни.
В данном ролике представлена краткая информация о диагностике и лечении язвенной болезни желудка и двенадцатиперстной кишки.
После выписки из стационара больному показано проведение курортного лечения
в специализированном санатории.
Больному важно:
- организовать диспансерное наблюдение; частота осмотров — 2 раза
в год. - для предупреждения рецидивов заболевания необходимо проведение специальных
противорецидивных курсов лечения дважды в год в течение 12 дней (весной, осенью). - правильная организация труда и отдыха.
- профилактическое лечение в течение 3-5 лет.
Реабилитация больных, перенесших язвенную болезнь желудка или двенадцатиперстной
кишки, направлена на восстановление здоровья и трудоспособности.
В комплекс реабилитационных мероприятий входит:
- Курсовое и пролонгированное лечение больных в условиях стационара или поликлиники;
- Противорецидивное лечение;
- Санаторно-курортное лечение;
- Диетическое питание;
- Физиотерапевтические процедуры;
- Психотерапия;
- Лечебная физкультура.
Больной считается выздоровевшим, если нет рецидива в течение 5 лет.
Источник
ßçâåííàÿ áîëåçíü — õðîíè÷åñêîå, öèêëè÷åñêè ïðîòåêàþùåå çàáîëåâàíèå æåëóäêà
èëè äâåíàäöàòèïåðñòíîé êèøêè ñ îáðàçîâàíèåì â ïåðèîäû îáîñòðåíèÿ ÿçâ.
Çàáîëåâàíèå âîçíèêàåò â ðåçóëüòàòå íàðóøåíèÿ ðåãóëÿöèè ñåêðåòîðíûõ è ìîòîðíûõ
ïðîöåññîâ. Âñòðå÷àåòñÿ ó ëþäåé ëþáîãî âîçðàñòà, íî ÷àùå â âîçðàñòå 30-40 ëåò;
ìóæ÷èíû áîëåþò â 6-7 ðàç ÷àùå, ÷åì æåíùèíû (îñîáåííî ÿçâåííîé áîëåçíüþ äâåíàäöàòèïåðñòíîé
êèøêè).
Îñíîâíûå ôàêòîðû ðèñêà ðàçâèòèÿ ÿçâåííîé áîëåçíè æåëóäêà è äâåíàäöàòèïåðñòíîé
êèøêè
- Íàñëåäñòâåííîñòü;
- Êóðåíèå;
- Çëîóïîòðåáëåíèå àëêîãîëåì;
- Ýìîöèîíàëüíûé ñòðåññ è äëèòåëüíûå ïåðåæèâàíèÿ;
- Ïñèõè÷åñêèå òðàâìû;
- Ïîâûøåííàÿ âîçáóäèìîñòü è ñïàçìû æåëóäêà;
- Íåðåãóëÿðíîå ïèòàíèå;
- Ãðóáàÿ, ïðÿíàÿ ïèùà;
- Óïîòðåáëåíèå ñëèøêîì ãîðÿ÷èõ èëè õîëîäíûõ áëþä;
- Ïîâûøåíèå êèñëîòíîñòè æåëóäî÷íîãî ñîêà.
Îñíîâíûå ñèìïòîìû ÿçâåííîé áîëåçíè
- Áîëü â ýïèãàñòðàëüíîé îáëàñòè, êîòîðàÿ ñâÿçàíà ñ ïðèåìîì ïèùè. Îíà ìîæåò
âîçíèêíóòü ÷åðåç 30-60 ìèí. ëèáî ÷åðåç 2 ÷. ïîñëå åäû. Ïðè ÿçâå äâåíàäöàòèïåðñòíîé
êèøêè áîëè âîçíèêàþò íàòîùàê («ðàííèå» èëè «ãîëîäíûå» áîëè), ïðîõîäÿò ïîñëå
ïðèåìà ïèùè, ìîëîêà, ùåëî÷åé è îáû÷íî âîçîáíîâëÿþòñÿ ÷åðåç 2 èëè 3 ÷. - Âîçìîæíû «íî÷íûå» áîëè, òàêæå èñ÷åçàþùèå ïîñëå ïðèåìà ïèùè èëè ùåëî÷íûõ
ïðåïàðàòîâ (èíîãäà äîñòàòî÷íî íåñêîëüêèõ ãëîòêîâ ìîëîêà). - Ïðè ÿçâå æåëóäêà õàðàêòåðíû «ðàííèå» áîëè, âîçíèêàþùèå ÷åðåç
20-30 ìèí. ïîñëå ïðèåìà ïèùè. Áîëè ìîãóò îòäàâàòü â ñïèíó, ìåæäó ëîïàòêàìè,
áûòü îñòðûìè, òóïûìè èëè íîþùèìè. Áîëè, êàê ïðàâèëî, îáîñòðÿþòñÿ ïîñëå íåðâíûõ
ðàññòðîéñòâ èëè ïðèåìà ãðóáîé, êèñëîé, ñîëåíîé è òðóäíîïåðåâàðèâàåìîé ïèùè
(æèðíîå æàðåíîå ìÿñî, èçäåëèÿ èç ñäîáíîãî òåñòà è äð.). - Áîëè, îñîáåííî ïðè ÿçâåííîé áîëåçíè äâåíàäöàòèïåðñòíîé êèøêè, èìåþò ñåçîííûé
õàðàêòåð: èõ ïîÿâëåíèå èëè óñèëåíèå îòìå÷àåòñÿ â îïðåäåëåííîå âðåìÿ ãîäà,
÷àùå âñåãî âåñíîé è îñåíüþ. - Èçæîãà, òîøíîòà, èçìåíåíèå àïïåòèòà îáû÷íî íå õàðàêòåðíû äëÿ áîëüíûõ ñ ÿçâåííîé
áîëåçíüþ. - Âîçìîæíà ðâîòà, êîòîðàÿ âîçíèêàåò ïðè ñèëüíûõ áîëÿõ è ïðèíîñèò îáëåã÷åíèå.
Ðâîòà ìîæåò âîçíèêàòü íà «ãîëîäíûé» æåëóäîê, à òàêæå íåïîñðåäñòâåííî âî âðåìÿ
ïðèåìà ïèùè. Â ðâîòíûõ ìàññàõ ñîäåðæèòñÿ ìíîãî ñëèçè è îñòàòêîâ íåïåðåâàðåííîé
ïèùè. Åñëè ó áîëüíîãî ïîÿâèëàñü ðâîòà â âèäå êîôåéíîé ãóùè (òåìíàÿ, ïî÷òè
÷åðíàÿ), ýòî óêàçûâàåò íà æåëóäî÷íîå êðîâîòå÷åíèå. Ïðè íåáîëüøèõ æåëóäî÷íûõ
êðîâîòå÷åíèÿõ ðâîòû ìîæåò íå áûòü. Êðîâü ìîæåò ïîñòóïàòü â êèøå÷íèê è åå ìîæíî
îáíàðóæèòü â èñïðàæíåíèÿõ áîëüíîãî ïðè îáñëåäîâàíèè. - Îáèëüíûå è ïðîäîëæèòåëüíûå æåëóäî÷íûå êðîâîòå÷åíèÿ âûçûâàþò ó áîëüíîãî îáùóþ
ñëàáîñòü, ìàëîêðîâèå (ñíèæåíèå ãåìîãëîáèíà), ïîòåðþ â âåñå. - Âî âðåìÿ îáîñòðåíèÿ ÿçâåííîé áîëåçíè äâåíàäöàòèïåðñòíîé êèøêè ìîãóò âîçíèêàòü
çàïîðû. Ýòîò ñèìïòîì ðåæå âñòðå÷àåòñÿ ïðè ÿçâåííîé áîëåçíè æåëóäêà. - Àïïåòèò ó áîëüíûõ, êàê ïðàâèëî, íå íàðóøåí.
- Èç îáùèõ æàëîá ìîæíî îòìåòèòü ïîâûøåííóþ ðàçäðàæèòåëüíîñòü, ïîòëèâîñòü.
- Áîëüøîå çíà÷åíèå èìååò èññëåäîâàíèå æåëóäî÷íîãî ñîêà. Îñîáåííî ïîêàçàòåëüíî
ïîâûøåíèå êèñëîòíîñòè æåëóäî÷íîãî ñîêà, êîòîðîå ÷àùå âñòðå÷àåòñÿ ïðè ëîêàëèçàöèè
ÿçâû â ëóêîâèöå äâåíàäöàòèïåðñòíîé êèøêè. Ïðè ÿçâåííîé áîëåçíè æåëóäêà ïîêàçàòåëè
êèñëîòíîñòè æåëóäî÷íîãî ñîêà ìîãóò ñîîòâåòñòâîâàòü íîðìå è äàæå áûòü íèæå.
ßçâåííàÿ áîëåçíü ïðîòåêàåò õðîíè÷åñêè. Âîëíîîáðàçíîñòü òå÷åíèÿ ñî «ñâåòëûìè»
ïðîìåæóòêàìè è ïåðèîäàìè îáîñòðåíèÿ â îñåííå-âåñåííåå âðåìÿ îñîáåííî õàðàêòåðíà
äëÿ ÿçâåííîé áîëåçíè äâåíàäöàòèïåðñòíîé êèøêè. Îáîñòðåíèþ ÿçâåííîé áîëåçíè ñïîñîáñòâóþò
êóðåíèå, íåðâíî-ïñèõè÷åñêîå ïåðåíàïðÿæåíèå, çëîóïîòðåáëåíèå àëêîãîëåì.
 ïðîöåññå òå÷åíèÿ ÿçâåííîé áîëåçíè êðîìå êðîâîòå÷åíèÿ âîçìîæíû ñëåäóþùèå îñëîæíåíèÿ:
ïåðôîðàöèÿ, ðóáöîâîå ñóæåíèå ïðèâðàòíèêà.
Ïåðôîðàöèÿ (ïðîáîäåíèå) íàáëþäàåòñÿ îáû÷íî ó ìóæ÷èí âî âðåìÿ îáîñòðåíèÿ áîëåçíè
(÷àùå â âåñåííå-îñåííèé ïåðèîä). Õàðàêòåðíî âîçíèêíîâåíèå î÷åíü ñèëüíîé áîëè
â âåðõíåé ïîëîâèíå æèâîòà, ïîñëå ÷åãî ðàçâèâàåòñÿ ñèìïòîì «ìûøå÷íîé çàùèòû»
— æèâîò ñòàíîâèòñÿ âòÿíóòûì è òâåðäûì. Ñîñòîÿíèå áîëüíîãî ïðîãðåññèâíî óõóäøàåòñÿ:
æèâîò âçäóò, ðåçêî áîëåçíåí, ëèöî áëåäíîå, ñ çàîñòðåííûìè ÷åðòàìè, ÿçûê ñóõîé,
ïóëüñ íèòåâèäíûé. Áîëüíîãî áåñïîêîÿò ñèëüíàÿ æàæäà, èêîòà, ðâîòà, ãàçû íå îòõîäÿò.
Ýòî êëèíè÷åñêàÿ êàðòèíà ðàçâèâøåãîñÿ ïåðèòîíèòà.
Ðóáöîâîå ñóæåíèå ïðèâðàòíèêà — ñëåäñòâèå ðóáöåâàíèÿ ÿçâû, ðàñïîëàãàþùåéñÿ â
ïèëîðè÷åñêîì îòäåëå æåëóäêà.  ðåçóëüòàòå ñòåíîçà ñîçäàåòñÿ ïðåïÿòñòâèå äëÿ
ïðîõîæäåíèÿ ïèùè èç æåëóäêà â äâåíàäöàòèïåðñòíóþ êèøêó. Âíà÷àëå ìîùíàÿ ïåðèñòàëüòèêà
ãèïåðòðîôèðîâàííîé ìóñêóëàòóðû æåëóäêà îáåñïå÷èâàåò ñâîåâðåìåííîå ïðîõîæäåíèå
ïèùè, íî çàòåì ïèùà íà÷èíàåò çàäåðæèâàòüñÿ â æåëóäêå (äåêîìïåíñàöèÿ ñòåíîçà).
Ó áîëüíûõ ïîÿâëÿþòñÿ îòðûæêà òóõëûì, ðâîòà ïèùåé, ñúåäåííîé íàêàíóíå. Ïðè ïàëüïàöèè
æèâîòà îïðåäåëÿåòñÿ «øóì ïëåñêà». Æèâîò âçäóò, â ïîäëîæå÷íîé îáëàñòè ñèëüíàÿ
ïåðèñòàëüòèêà.
Ïðàâèëà óõîäà çà áîëüíûì ÿçâåííîé áîëåçíüþ æåëóäêà è äâåíàäöàòèïåðñòíîé êèøêè
- Áîëüíûì, ó êîòîðûõ ÿçâåííàÿ áîëåçíü âûÿâëåíà âïåðâûå, èëè áîëüíûì ñ îáîñòðåíèåì
áîëåçíè ëå÷åíèå ïðîâîäÿò â ñòàöèîíàðå â òå÷åíèå 1-1,5 ìåñÿöåâ. -  ïåðèîä îáîñòðåíèÿ áîëüíîé äîëæåí ñîáëþäàòü ïîñòåëüíûé ðåæèì (ìîæíî õîäèòü
â òóàëåò, óìûâàòüñÿ, ïðèñàæèâàòüñÿ ê ñòîëó äëÿ åäû) â òå÷åíèå 2-3 íåäåëü.
Ïðè áëàãîïîëó÷íîì òå÷åíèè çàáîëåâàíèÿ ðåæèì ïîñòåïåííî ðàñøèðÿåòñÿ, îäíàêî
ñîõðàíÿåòñÿ îáÿçàòåëüíîå îãðàíè÷åíèå ôèçè÷åñêèõ è ýìîöèîíàëüíûõ íàãðóçîê. - Íåîáõîäèìî ñëåäèòü çà îáùèì ñîñòîÿíèåì áîëüíîãî: öâåòîì êîæè, ïóëüñîì, àðòåðèàëüíûì
äàâëåíèåì, ñòóëîì. - Ñîáëþäåíèå äèåòû. Â ïåðèîä îáîñòðåíèÿ ïîêàçàíû äèåòû ¹ 1À è 1Á ïî Ïåâçíåðó
(ñì. ðàçäåë «Äèåòû ïðè áîëåçíÿõ îðãàíîâ ïèùåâàðåíèÿ»). Ïèùà äîëæíà áûòü ìåõàíè÷åñêè,
õèìè÷åñêè è òåðìè÷åñêè ùàäÿùåé. Ïèòàíèå äîëæíî áûòü äðîáíûì, ÷àñòûì (6 ðàç
â äåíü), ïèùó ñëåäóåò òùàòåëüíî ïåðåæåâûâàòü. Âñå áëþäà ãîòîâÿò ïðîòåðòûìè,
íà âîäå èëè íà ïàðó, æèäêîé èëè êàøèöåîáðàçíîé êîíñèñòåíöèè. Èíòåðâàëû ìåæäó
ïðèåìàìè ïèùè äîëæíû áûòü íå áîëåå 4 ÷àñîâ, çà ÷àñ äî ñíà äîïóñêàåòñÿ ëåãêèé
óæèí. Íåîáõîäèìî èçáåãàòü ïðèåìà âåùåñòâ, óñèëèâàþùèõ ñåêðåöèþ æåëóäî÷íîãî
è êèøå÷íîãî ñîêîâ (êîíöåíòðèðîâàííûõ ìÿñíûõ áóëüîíîâ, ñîëåíèé, êîï÷åíîñòåé,
ðûáíûõ è îâîùíûõ êîíñåðâîâ, êðåïêîãî êîôå). Ïèùåâîé ðàöèîí äîëæåí ñîäåðæàòü
äîñòàòî÷íîå êîëè÷åñòâî áåëêîâ, æèðîâ, óãëåâîäîâ, âèòàìèíîâ è ìèêðîýëåìåíòîâ. - Êîíòðîëü çà ïîëíîöåííûì è ñâîåâðåìåííûì ïðèåìîì íàçíà÷åííûõ âðà÷îì ëåêàðñòâåííûõ
ïðåïàðàòîâ. - Íåîáõîäèìî èçáåãàòü ïñèõîëîãè÷åñêèõ íàãðóçîê. Áîëüíîé íå äîëæåí âîëíîâàòüñÿ
è ðàçäðàæàòüñÿ. Ïðè ïîâûøåííîé âîçáóäèìîñòè íàçíà÷àþò óñïîêàèâàþùèå ëåêàðñòâåííûå
ñðåäñòâà. - Íóæíî ñîçäàòü óñëîâèÿ äëÿ ãëóáîêîãî è ïîëíîöåííîãî ñíà. Ïðîäîëæèòåëüíîñòü
ñíà äîëæíà áûòü íå ìåíåå 8 ÷àñîâ â ñóòêè. - Íåîáõîäèìî çàïðåòèòü êóðåíèå è óïîòðåáëåíèå ñïèðòíûõ íàïèòêîâ.
- Åñëè íåò êðîâîòå÷åíèÿ è ïîäîçðåíèÿ íà ïåðåðîæäåíèå ÿçâû, ïðîâîäÿò ôèçèîòåðàïåâòè÷åñêèå
ïðîöåäóðû (ïàðàôèíîâûå àïïëèêàöèè, êîðîòêîâîëíîâóþ äèàòåðìèþ íà ýïèãàñòðàëüíóþ
îáëàñòü). - Ïðè æåëóäî÷íîì êðîâîòå÷åíèè, ïðåæäå âñåãî, íåîáõîäèìî âûçâàòü âðà÷à. Ñëåäóåò
îáåñïå÷èòü ïîëíûé ïîêîé áîëüíîìó, óñïîêîèòü åãî. Íà îáëàñòü æåëóäêà ïîëîæèòü
ïóçûðü ñî ëüäîì. Äëÿ îñòàíîâêè êðîâîòå÷åíèÿ ââîäÿò êðîâîîñòàíàâëèâàþùèå ñðåäñòâà.
Åñëè âñå ýòè ìåðîïðèÿòèÿ íå äàþò ðåçóëüòàòà, òî áîëüíîé ïîäëåæèò õèðóðãè÷åñêîìó
ëå÷åíèþ. - Ïîñëå âûïèñêè èç ñòàöèîíàðà áîëüíîìó ïîêàçàíî ïðîâåäåíèå êóðîðòíîãî ëå÷åíèÿ
â ñïåöèàëèçèðîâàííîì ñàíàòîðèè. - Íåîáõîäèìî îðãàíèçîâàòü äèñïàíñåðíîå íàáëþäåíèå; ÷àñòîòà îñìîòðîâ — 2 ðàçà
â ãîä. - Äëÿ ïðåäóïðåæäåíèÿ ðåöèäèâîâ çàáîëåâàíèÿ íåîáõîäèìî ïðîâåäåíèå ñïåöèàëüíûõ
ïðîòèâîðåöèäèâíûõ êóðñîâ ëå÷åíèÿ äâàæäû â ãîä â òå÷åíèå 12 äíåé (âåñíîé, îñåíüþ). - Ïðàâèëüíàÿ îðãàíèçàöèÿ òðóäà è îòäûõà.
- Ïðîôèëàêòè÷åñêîå ëå÷åíèå â òå÷åíèå 3-5 ëåò.
Ðåàáèëèòàöèÿ áîëüíûõ, ïåðåíåñøèõ ÿçâåííóþ áîëåçíü æåëóäêà èëè äâåíàäöàòèïåðñòíîé
êèøêè, íàïðàâëåíà íà âîññòàíîâëåíèå çäîðîâüÿ è òðóäîñïîñîáíîñòè.
 êîìïëåêñ ðåàáèëèòàöèîííûõ ìåðîïðèÿòèé âõîäèò:
- Êóðñîâîå è ïðîëîíãèðîâàííîå ëå÷åíèå áîëüíûõ â óñëîâèÿõ ñòàöèîíàðà èëè ïîëèêëèíèêè;
- Ïðîòèâîðåöèäèâíîå ëå÷åíèå;
- Ñàíàòîðíî-êóðîðòíîå ëå÷åíèå;
- Äèåòè÷åñêîå ïèòàíèå;
- Ôèçèîòåðàïåâòè÷åñêèå ïðîöåäóðû;
- Ïñèõîòåðàïèÿ;
- Ëå÷åáíàÿ ôèçêóëüòóðà.
Áîëüíîé ñ÷èòàåòñÿ âûçäîðîâåâøèì, åñëè íåò ðåöèäèâà â òå÷åíèå 5 ëåò.
Èíôîðìàöèÿ è ïîääåðæêà: © Ñâÿòî-Äèìèòðèåâñêîå ó÷èëèùå ñåñòåð ìèëîñåðäèÿ, Êðóãëûé ñòîë ïî ðåëèãèîçíîìó îáðàçîâàíèþ è äèàêîíèè, Èíôîðìàöèîííî-îáðàçîâàòåëüíûé öåíòð «Ñîó÷àñòèå»
Источник


