Язва желудка при мобилизации
Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
а) Показания для резекции желудка по Бильрот 1:
— Плановые/абсолютные показания: упорная или осложненная язва желудка, резистентная к консервативной терапии, или обширная (ампутирующая) язва двенадцатиперстной кишки. — Относительные показания: злокачественное новообразование дистального отдела желудка.
— Противопоказания: дистальный рак желудка диффузного типа (классификация Лаурена).
— Альтернативные операции: комбинированная резекция, резекция по Бильроту II, гастрэктомия.
б) Предоперационная подготовка:
— Предоперационные исследования: трансабдоминальное и эндоскопическое ультразвуковое исследование, эндоскопия с биопсией, возможно рентгенография верхних отделов желудочно-кишечного тракта, компьютерная томография.
— Подготовка пациента: назогастральный зонд, катетеризация центральной вены.
в) Специфические риски, информированное согласие пациента:
— Повреждение селезенки, спленэктомия
— Кровотечение (2% случаев)
— Несостоятельность анастомоза (менее 5% случаев)
— Рецидивирующая язва или язва анастомоза
— Нарушение прохождения пищи (5-15% случаев)
— Демпинг синдром (5-25% случаев)
— Повреждение желчного протока (менее 1% случаев)
— Повреждение средней ободочно-кишечной артерии
— Панкреатит (1% случаев)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
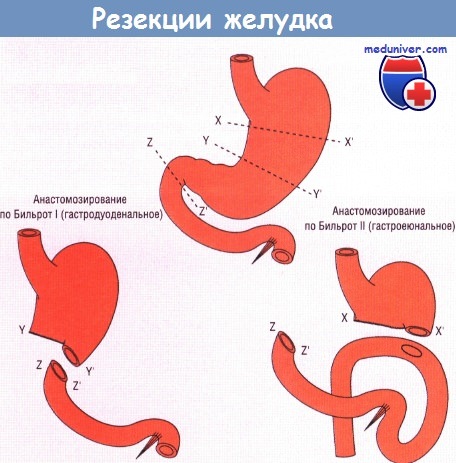
При частичной резекции желудка разрез обычно выполняют между Х-Х1 и Z-Z1, при более локализованной антерэктомии ограничиваются резекцией между Y-Y1 и Z-Z1.
Анастомоз накладывают по стандартным схемам Бильрот I или Бильрот II. Публикуется с разрешения профессора М. Hobsly
е) Доступ для резекции желудка по Бильрот I. Верхнесрединная лапаротомия.
ж) Этапы операции:
— Доступ
— Объем резекции
— Диссекция большого сальника
— Отделение сальника от поперечно-ободочной кишки
— Диссекция позади желудка
— Скелетизация малой кривизны
— Пересечение правой желудочной артерии
— Проксимальная скелетизация малого сальника
— Выделение левой желудочной артерии
— Пересечение левой желудочной артерии
— Мобилизация двенадцатиперстной кишки (маневр Кохера)
— Резекция дистальной части желудка
— Обшивание линии скобочного шва
— Задняя стенка гастродуоденостомии
— Передняя стенка гастродуоденостомии
— Гастродуоденостомия «конец в бок»
— Закрытие трудной культи двенадцатиперстной кишки
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Дно желудка и селезенка (короткие желудочные сосуды), большая кривизна и поперечно-ободочная кишка/ее брыжейка, дистальный отдел малой кривизны и печеночнодвенадцатиперстной связки, а также задняя стенка желудка и поджелудочная железа расположены близко друг к другу.
— Существует несколько важных сосудистых связей: между левой желудочной артерией и правой желудочной артерией от печеночной артерии — вдоль малой кривизны; между левой желудочно-сальниковой артерией от селезеночной артерии и правой желудочно-сальниковой артерией от желудочно-двенадцатиперстной артерии — вдоль большой кривизны; между короткими желудочными артериями от селезеночной артерии — в области дна желудка. Важный венозный ствол вдоль малой кривизны (венечная вена желудка) впадает в воротную вену.
— Предупреждение: отрыв сосудов.
— Приблизительно в 15% случаев в малом сальнике обнаруживается дополнительная левая печеночная артерия, идущая от левой желудочной артерии.
— Предупреждение: опасайтесь повреждения печеночной артерии при пересечении правой желудочной артерии; после клипирования этого сосуда, сначала убедитесь в пульсации внутри печеночно-двенадцатиперстной связки у печени.
и) Меры при специфических осложнениях:
— Повреждение желчного протока: наложите первичный шов рассасывающимся материалом после введения Т-образной трубки.
— Повреждение селезенки: попытайтесь сохранить селезенку путем гемостаза электро-/сапфировой/аргоновоплазменной коагуляцией и наложения гемостатического материала.
к) Послеоперационный уход после резекции желудка по Бильрот I:
— Медицинский уход: удалите назогастральный зонд на 3-4 день, удалите дренажи на 5-7 день.
— Возобновление питания: маленькие глотки жидкости с 4-5 дня, твердая пища — после первого самостоятельного стула.
— Функция кишечника: клизма со 2-го дня, пероральные слабительные с 7-го дня.
— Активизация: сразу же.
— Физиотерапия: дыхательные упражнения.
— Период нетрудоспособности: 2-4 недели.
л) Оперативная техника резекции желудка по Бильрот I (гастродуоденостомии):
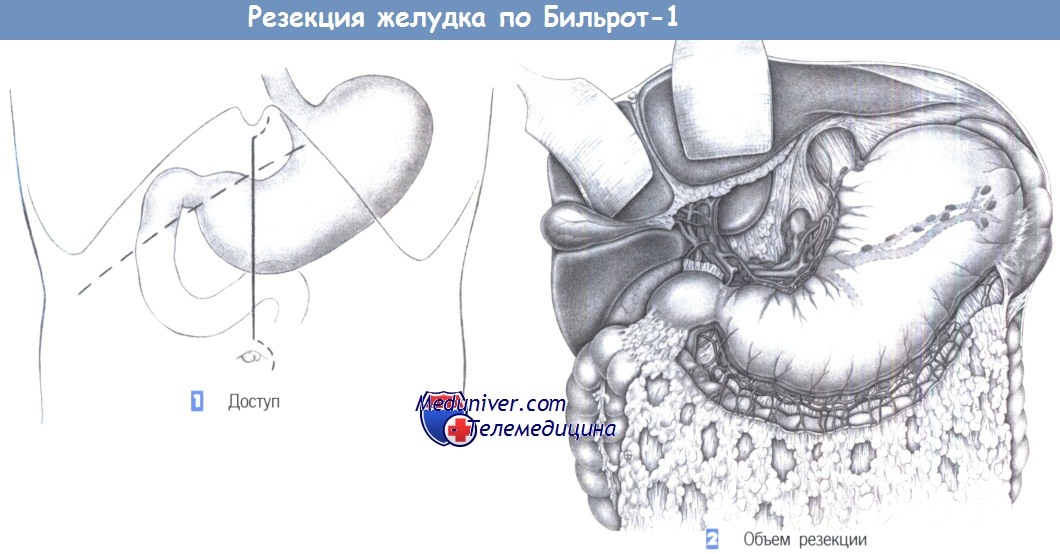
1. Доступ. Доступ через верхнесрединный лапаротомный разрез с возможным расширением вверх и вниз. Для пациентов с ожирением альтернативой является правый подреберный разрез.
2. Объем резекции. Дистальная резекция желудка включает удаление дистальной половины желудка вместе с привратником; край резекции располагается между восходящей и нисходящей ветвью левой желудочной артерии — по малой кривизне и местом слияния ветвей левой и правой желудочно-сальниковой артерии — по большой кривизне. Если при язве скелетизацию можно выполнить близко к желудку, с сохранением желудочно-сальниковых сосудов, то при злокачественной опухоли необходимо полностью скелетировать большой и малый сальник в соответствии с расположением лимфатических коллекторов. В этой главе примером для иллюстрации операции служит случай рака желудка. Вмешательство включает полное удаление дистальной части желудка и соответствующих лимфатических коллекторов. При язве удаляется только желудок без окружающей лимфатической ткани.
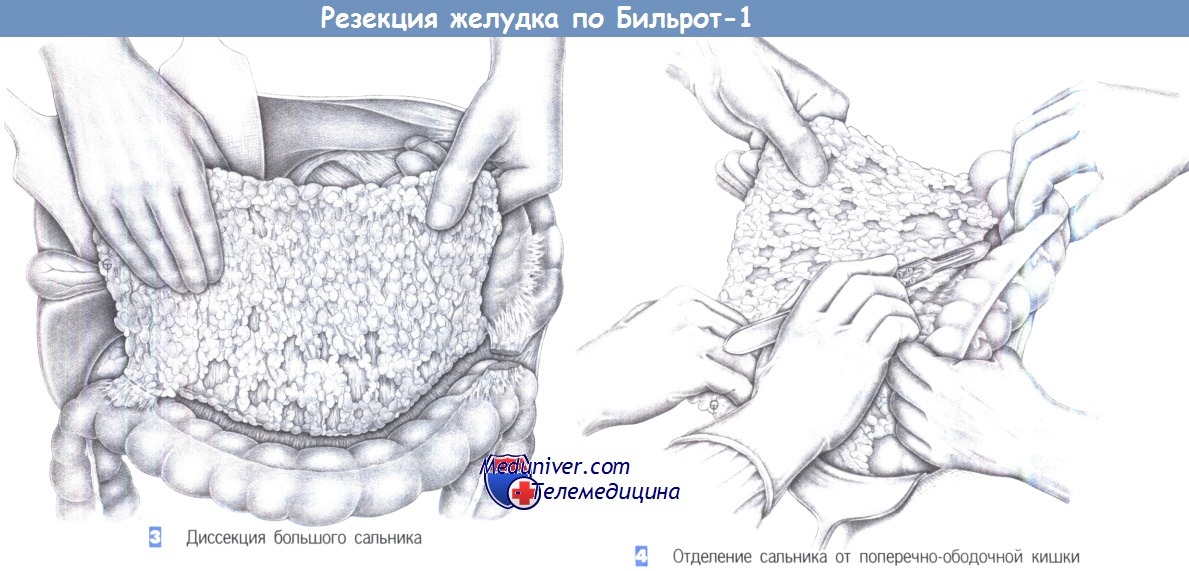
3. Диссекция большого сальника. Эта диссекция выполняется только при раке и начинается с отделения большого сальника от поперечно-ободочной кишки с пересечением двенадцатиперстно-ободочной связки справа и желудочно-ободочной и селезеночно-ободочной связок — слева. Это позволяет повернуть сальник кверху и отделить его от брыжейки поперечно-ободочной кишки при аккуратном натяжении.
4. Отделение сальника от поперечно-ободочной кишки. Отделение большого сальника от поперечно-ободочной кишки производится путем бимануальной тракции большого сальника в краниовентральном направлении и поперечно-ободочной кишки — в вентрокаудальном направлении, с последующим рассечением скальпелем или электрокаутером. Мелкие сосуды пересекаются между лигатурами. Сальник полностью отделяется от поперечно-ободочной кишки, с продолжением диссекции на поверхностный листок брыжейки поперечно-ободочной кишки до сальниковой сумки.
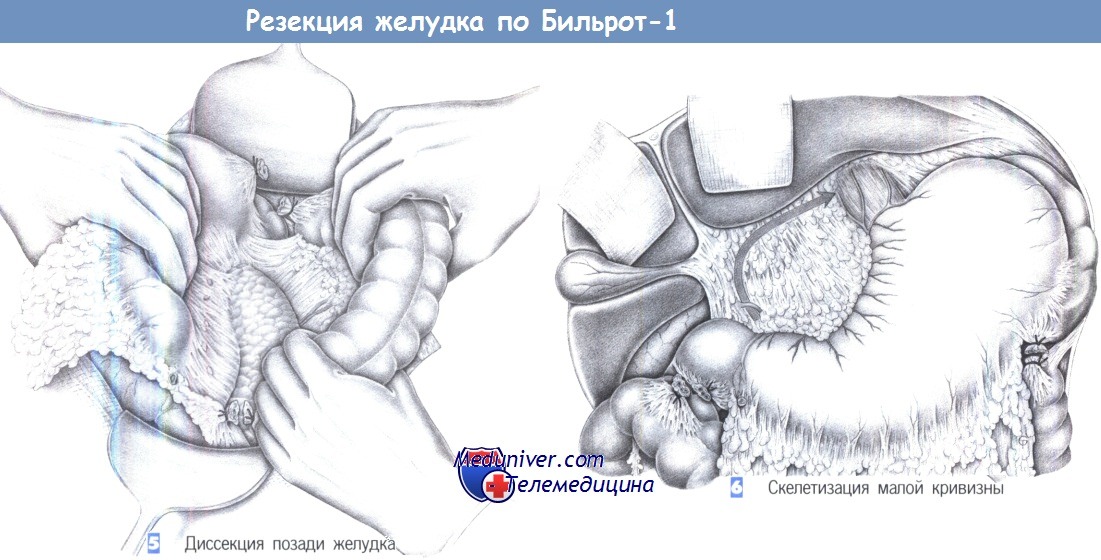
5. Диссекция позади желудка. Диссекция большого сальника и переднего листка брыжейки поперечно-ободочной кишки над поверхностью поджелудочной железы выполняется тупо. По завершении диссекции поджелудочная железа и сосуды брыжейки оказываются свободными от брюшинного покрова. Теперь желудок можно сместить краниально, тем самым завершив диссекцию со стороны большой кривизны.
6. Скелетизация малой кривизны. Скелетизация малой кривизны проводится у нижней поверхности печени до пищеводного отверстия диафрагмы. При язвах скелетизация выполняется близко к желудку, при раке она включает полное удаление малого сальника. Рекомендуется скелетировать малую кривизну снизу вверх. Было показано, что удобно начинать от двенадцатиперстной кишки у привратника.
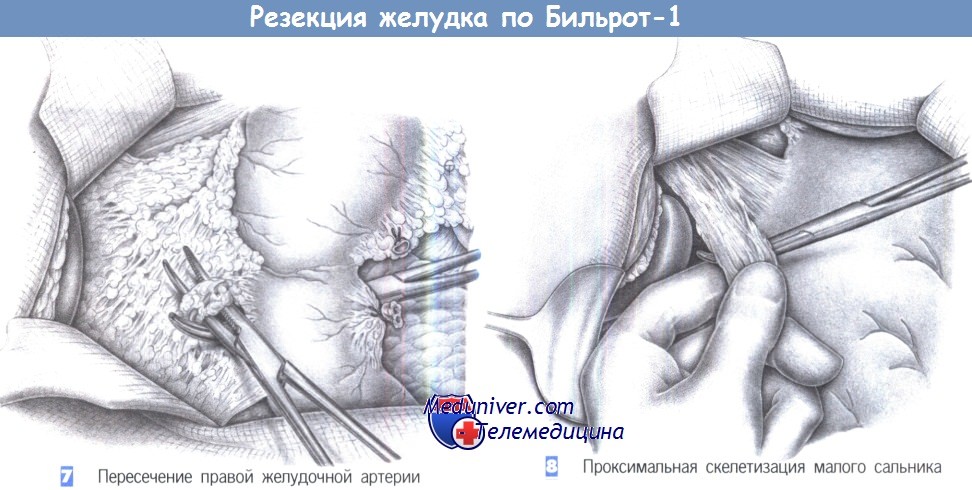
7. Пересечение правой желудочной артерии. После рассечения двенадцатиперстно-ободочной связки обнаруживается привратник и за него проводится зажим Оверхольта. Зажим должен выйти проксимальнее печеночнодвенадцатиперстной связки, в месте отхождения правой желудочной артерии. Наложив второй зажим Оверхольта, этот сосуд можно пересечь между двумя зажимами под контролем зрения или пальпации. Это значительно облегчает доступ по малой кривизне, предотвращая повреждение воротной вены, печеночной артерии или общего желчного протока.
8. Проксимальная скелетизация малого сальника. Скелетизация продолжается до терминального отдела пищевода. В этой области малый сальник часто настолько утолщен, что обнаружение границы желудка возможно только путем пальпации. Край желудка лучше всего определяется между большим и указательным пальцем; малый сальник отделяется зажимом Оверхольта под контролем указательного пальца и пересекается между лигатурами. Скелетизацию малой кривизны завершает наложенние шва-держалки, который накладывается на 1-2 см дистальнее пищеводно-желудочного перехода.
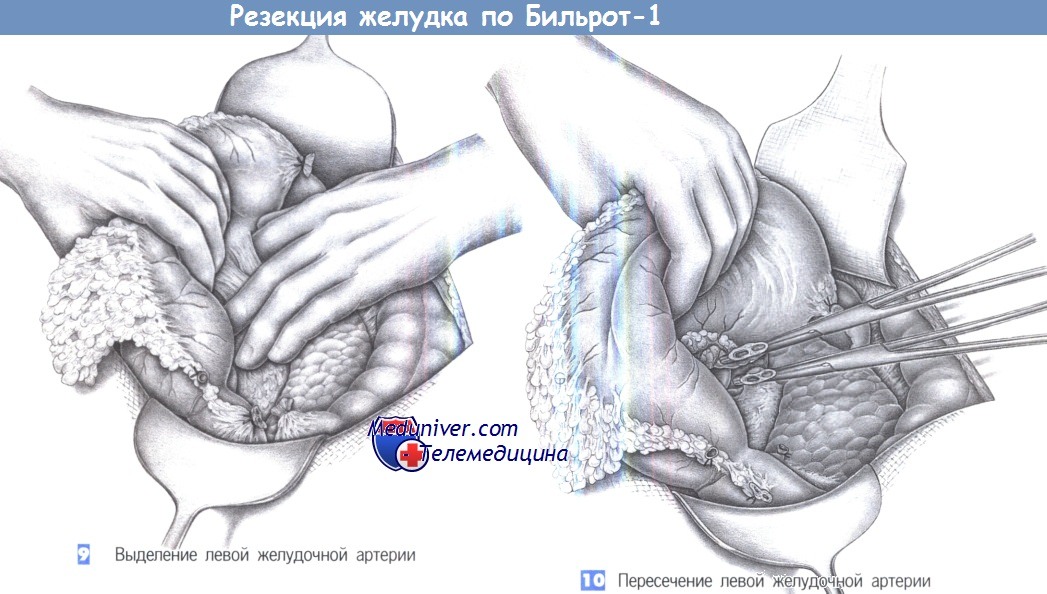
9. Выделение левой желудочной артерии. Решение, где пересекать левую желудочную артерию, зависит от основного заболевания. Тогда как при раке этот сосуд пересекается у чревного ствола с выполнением чревной лимфаденэктомии, при язвенной болезни важно пересечь нисходящую ветвь и сохранить восходящую ветвь артерии. Здесь представлен вариант выполнения операции при раке желудка. После поворота желудка кверху сосудистый пучок легко пальпируется между указательным и средним пальцами левой руки хирурга. Сопровождающая соединительная и лимфатическая ткань пересекаются отдельно и резецируются. Оставшийся сосудистый пучок, состоящий из левой желудочной артерии и вены, легко натягивается путем отведения желудка вентрокаудально.
10. Пересечение левой желудочной артерии. Левая желудочная артерия и вена пересекаются между зажимами Оверхольта и перевязываются с прошиванием. В случаях, требующих лимфаденэктомии, на этом этапе начинается диссекция чревных лимфатических коллекторов.
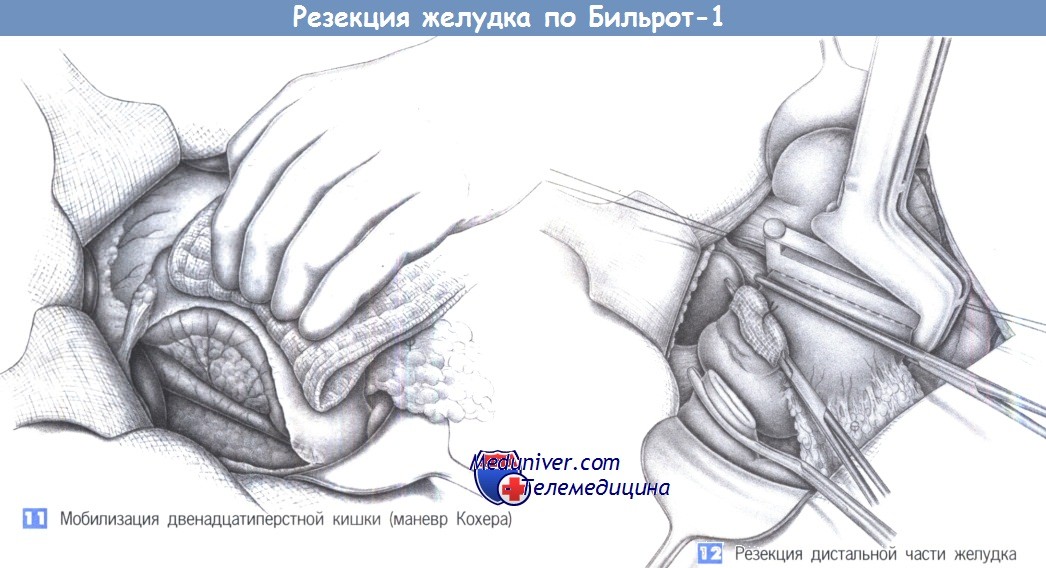
11. Мобилизация двенадцатиперстной кишки (маневр Кохера). Восстановление непрерывности желудочно-кишечного тракта (гастродуоденостомия по Бильроту I) требует широкой мобилизации двенадцатиперстной кишки (маневр Кохера). Для этого двенадцатиперстная кишка захватывается салфеткой и отводится медиально, а париетальная брюшина рассекается латеральнее кишки ножницами. Диссекция продолжается в краниальном направлении до печеночно-двенадцатиперстной связки, а в каудальном направлении — до нижнего изгиба двенадцатиперстной кишки. Диссекция обычно бескровна и облегчается легким потягиванием двенадцатиперстной кишки. Мелкие сосуды можно коагулировать биполярными щипцами. После завершения диссекции обнажается задняя поверхность поджелудочной железы и правая стенка нижней полой вены.
12. Резекция дистальной части желудка. Проксимальная резекция выполняется по линии, соединяющей точку, расположенную на 1-2 см дистальнее кардии по малой кривизне, с местом артериального анастомоза на большой кривизне. Эти ориентиры отмечаются швами-держалками. Резекция с воссозданием малой кривизны может быть выполнена линейным сшивающим аппаратом. Дистальная часть желудка закрывается зажимом Кохера. Дистальный край резекции располагается приблизительно на 1 см дистальнее привратника.
При подготовке к гастродуоденостомии «конец в бок» проксимальная культя двенадцатиперстной кишки может быть закрыта наглухо. Для гастродуоденостомии «конец в конец» просвет культи обычно оставляется открытым. Дистальная часть препарата желудка временно закрывается смоченным в антисептическом растворе марлевым тампоном и фиксируется бельевым зажимом.

13. Обшивание линии скобочного шва. После удаления резецированного препарата линия скобочного шва обшивается отдельными швами (3-0 PGA) с оставлением сегмента длиной около 4 см на большой кривизне. Дистальная часть культи снова резецируется между швами-держалками до размера просвета двенадцатиперстной кишки и подготавливается для анастомоза «конец в конец».
14. Задняя стенка гастродуоденостомии. Выполняется однорядный анастомоз отдельными швами через все слои (3-0 PGA). Расстояние между швами и ширина стежка составляют 0,6 см.
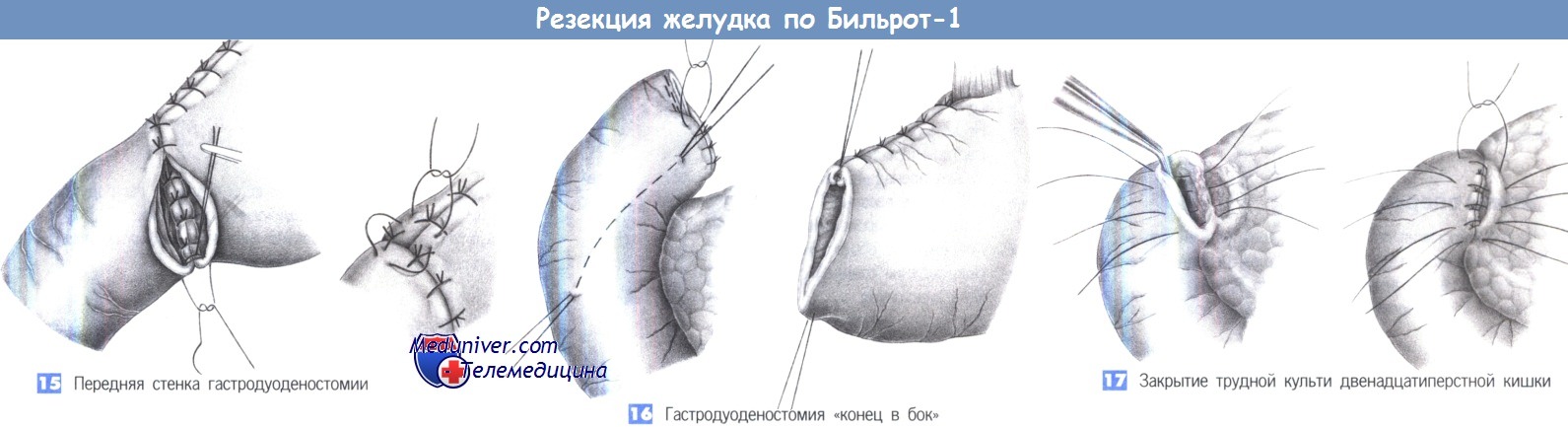
15. Передняя стенка гастродуоденостомии. После завершения формирования задней стенки концы последнего шва оставляются длинными, так чтобы его можно было использовать как первый шов передней стенки, который завязывается снаружи. Передняя стенка закрывается «край в край» отдельными однорядными швами через все слои. Чтобы защитить «угол скорби», который наиболее подвержен несостоятельности, со стороны желудка накладывается и завязывается трехточечный шов («шов трех углов»).
16. Гастродуоденостомия «конец в бок». При короткой культе двенадцатиперстной кишки более безопасным может оказаться наложение гастродуоденостомии «конец в бок». Для этого двенадцатиперстная кишка закрывается наглухо, что может быть выполнено линейным сшивающим аппаратом. Линия шва укрывается отдельными серо-серозными швами. Чтобы создать анастомоз, требуется косой разрез на передней стенке двенадцатиперстной кишки, к которому отдельными швами подшивается желудок. Преимуществом такого анастомоза является закрытие культи двенадцатиперстной кишки культей желудка. Необходимым условием для этой техники является широкая мобилизация двенадцатиперстной кишки по Кохеру.
17. Закрытие трудной культи двенадцатиперстной кишки. Большие каллезные язвы задней стенки двенадцатиперстной кишки могут существенно затруднить закрытие культи кишки.
В таких случаях рекомендуется инвагинация по Ниссену в виде двухрядного вворачивания культи двенадцатиперстной кишки, закрываемой поджелудочной железой. Этот прием может быть использован при пенетрирующих и прободных язвах этой области.
18. Видео урок резекции желудка по Бильрот I вы найдете здесь.
— Также рекомендуем «Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)»
Оглавление темы «Техника хирургических операций»:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник
Следующим после ревизии брюшной полости этапом резекции желудка является мобилизация гастродуоденального комплекса. В большинстве классических руководств по оперативной хирургии мобилизация стандартно начинается с пересечения желудочно-ободочной связки. Мы же придерживаемся мнения авторов, рекомендующих вне зависимости от локализации язв начинать манипуляции с широкой мобилизации ДПК по Кохеру. Помимо увеличения подвижности гастро-дуоденального комплекса, что необходимо для последующего наложения гастро-дуоденоанастомоза в случае выбора резекции по Бильрот-I, широкая мобилизация ДПК по Кохеру позволяет точно контролировать взаимоотношение анатомических структур (прежде всего – гепато-дуоденальной связки) и относительно легко верифицировать для последующего лигирования и пересечения правые желудочную и желудочно-сальниковую артерии. Критерием адекватности мобилизации ДПК по Кохеру мы считаем визуализацию оператором аорто-кавального промежутка.
В дальнейшем при мобилизации гастро-дуоденального комплекса следует руководствоваться правилом «от простого к сложному», то есть начинать разъединение тканей, максимально удаленных от язвы с постепенным приближением к патологическому очагу. Так, при дуоденальной локализации язвы вначале проводят мобилизацию желудка по большой и малой кривизне, а затем приступают к выделению стенки ДПК в пилоро-бульбарной зоне. При предполагаемых сложностях с выделением пилоро-бульбарного сегмента и обработкой культи ДПК (III и IV степень сложности по Guarneri) следует мобилизовать желудок до уровня резекции дистальных 2/3 или ¾, пересечь его и сформировать малую кривизну культи. Последующее смещение отсеченной дистальной части желудка вправо и вниз позволяет получить практически циркулярный доступ к пилоро-бульбарному сегменту, что весьма облегчает выделение его стенки. При достаточной подвижности желудка его пересечение можно отложить до момента собственно резекции .
И, напротив, локализация язвы в субкардиальном отделе или верхней трети тела желудка по малой кривизне делает необходимым начало мобилизации с выделения пилоро-бульбарного сегмента и мобилизации правой половины желудка по большой кривизне. Затем производится пересечение ДПК на 1,5 см дистальнее привратника и подготовка культи ДПК к анастомозированию или ее ушивание. Возможность свободных тракций и ротации отсеченного от ДПК желудка значительно облегчает его мобилизацию по малой кривизне, выделение язвы, а также, что очень важно, выделение, лигирование и пересечение левой желудочной артерии.
Для максимально быстрого и асептичного пересечения желудка и ДПК следует использовать линейные сшивающие аппараты: Proximate® TLC55-10 (с возможностью одновременного рассечения тканей между рядами скрепочных швов) или Proximate® TL60-90, TX60 (производство Ethicon®), либо GIA Premium®50, ILA75 (с возможностью одновременного рассечения тканей между рядами скрепочных швов) или TA Premium®55-90, PA Premium®55-90 (производство Сovidien).
Особо ответственным и требующим высокой техники препарирования этапом мобилизации является выделение стенки пилоро-бульбарного сегмента. Выделение стенки ДПК из рубцов следует производить с использованием прецизионной техники оперирования и соответствующего инструментария: остроконечных диссекторов, зажимов типа «москит» Холстеда, длинных препаровочных ножниц типа Нельсон-Метценбаума и Мэйо-Харрингтона, атравматичных пинцетов типа Де Бейки. Учитывая, что работать приходиться в глубине раны, следует использовать инструменты длиной не менее 190 мм. Непременными условиями для применения прецизионной техники препарирования являются достаточная освещенность операционного поля, хорошая экспозиция и контролируемый гемостаз с постоянно «сухой» зоной оперирования. Для лигирования мелких сосудистых ветвей применяется нерассасывающийся шовный материал 00 – 000, подаваемый оператору только на зажиме. Рассечение рубцов должно проводится в непосредственной близости от стенки ДПК малыми (2 – 3 мм) порциями, после предварительного выделения участка ткани диссектором. Желательно пересечение ткани проводить между двумя зажимами или после предварительной биполярной электрокоагуляции, поскольку визуально отличить рубцовую ткань от ветвей гастродуоденальной или панкреатодуоденальных артерий достаточно сложно, а остановка кровотечения из этих ветвей нарушает темп операции .
Как указывалось выше, сложность выделения стенки пилоро-бульбарного сегмента при осложненных язвах определяется наличием как правило выраженного периульцерозного рубцово-спаечного процесса. При этом рассечению подвергаются как нежные плоские спайки и наложения фибрина на серозе кишки, так и плотные
плоскостные сращения между измененной стенкой кишки в зоне язвы и соседними анатомическими структурами. Плотные плоскостные наложения, обозначаемые как рубцовая мантия, непосредственно сращены со стенкой ДПК только в зоне язвенного процесса, откуда они и исходят. Отступив от периульцерозной зоны на 1 – 1,5 см, при осторожной препаровке можно «попасть в слой» между собственно стенкой ДПК и рубцовой мантией. В дальнейшем, продвигаясь центрипетально, рассекая маленькими порциями и отслаивая рубцовую мантию, доходят но границ язвенного кратера по оральному, верхнему и нижнему его краям. Особенно сложным этапом мобилизации является выделение задней стенки пилоро-бульбарного сегмента при кровоточащих язвах ДПК. При выделении задней стенки дистальной части луковицы ДПК особое внимание следует уделить определению проекции гастродуоденальной артерии по ее пульсации или проследив ее путь от общей печеночной артерии. Повреждение гастродуоденальной артерии чревато не только массивным кровотечением, но и возможностью острого ишемического повреждения правой доли печени при нередко встречающейся аномалии ее кровоснабжения. Для идентификации гастродуоденальной артерии следует вначале выделить переднюю стенку общей печеночной артерии, рассекая листок париетальной брюшины чуть выше и параллельно верхнему краю головки поджелудочной железы. Продвигаясь по общей печеночной артерии вправо, в сторону ворот печени, определяют первую крупную (сопоставимую по диаметру с самой общей печеночной артерией) ее ветвь, отходящую вниз, в сторону головки поджелудочной железы. Данная ветвь и будет являться гастро-дуоденальной артерией.
Незапланированное вскрытие просвета ДПК происходит, как правило, в области задней стенки, по краю пенетрирующего язвенного кратера. Данная ситуация служит сигналом к поперечному рассечению передней стенки ДПК в проекции проксимального края язвы и последующей открытой обработке культи ДПК.
Учитывая, что выделение задней стенки ДПК вместе с язвенным кратером возможно только при незначительных по глубине и непенетрирующих язвах (острые и НПВП-индуцированные язвы), само наличие эндоскопически и пальпаторно определяемой глубокой пенетрирующей язвы должно послужить сигналом к пересечению ДПК на уровне орального края язвы с оставлением избытка передней стенки. Затем, продолжая отсечение стенки ДПК от верхнего и нижнего краев язвы, подходят к ее аборальному краю. При расположении большого дуоденального сосочка ниже аборального края язвы более чем на 0,8-1 см следует предпринять попытку мобилизации задней стенки в дистальном направлении на 0,4 – 0,5 см входя «в слой» со стороны верхней и нижней стенок кишки. Данный прием позволяет создать на задней стенке серозную площадку для последующего наложения гастро-дуоденоанастомоза или ушивания культи ДПК.
Следует заметить, что даже при локализации язвенного процесса в желудке и отсутствии рубцово-язвенного процесса в области проксимальных отделов ДПК, выделение стенки пилоро-бульбарного сегмента следует проводить с известной осторожностью и тщательностью. Особого внимания заслуживает выделение задней стенки, когда при вхождении в слой рыхлой ретробульбарной клетчатки можно легко повредить многочисленные мелкие сосуды. Их повреждение, помимо достаточно интенсивного кровотечения и формирования субсерозных гематом, может обусловить ишемизацию культи ДПК, а также повреждение паренхимы головки поджелудочной железы при избыточном использовании электрокоагуляции. Вход в ретробульбарное пространство осуществляют со стороны верхней стенки луковицы пристеночным рассечением брюшинных листков малого сальника, со стороны нижней стенки пристеночным рассечением брюшинных листков дуодено-ободочной связки и непосредственно в орально-аборальном направлении по плоскости соприкосновения задней стенки и головки поджелудочной железы (для этого осуществляют тракцию пилоро-бульбарного сегмента выворачивающим движением вправо и вверх. Дозированными тракциями тонких зажимов расслаивают ткани по линии рассечения, визуализируют, лигируют и пересекают сосуды для создания серозной площадки 0,5-0,8 см на задней стенке ДПК. При наличии дуоденальной язвы и выраженном периульцерозном рубцовом процессе «попасть в слой» между стенкой кишки и капсулой поджелудочной железы бывает, как правило, весьма непросто. Для этого острым диссектором или москитом по предполагаемой (поперечной по отношению к длиннику кишки) линии соприкосновения кишки и капсулы поджелудочной железы проводят поэтапное выделение порций рубцовой ткани толщиной не более 2-3 мм с их последующим пересечением, двухсторонним лигированием или коагуляцией.
Мобилизация желудка по большой кривизне проводится рассечением желудочно-ободочной связки порциями на зажимах или отсечением большого сальника от поперечно-ободочной кишки в бессосудистой зоне при невозможности исключения злокачественного характера желудочной язвы. В проксимальном направлении мобилизация при планируемой резекции дистальных 2/3 желудка завершается в зоне границы кровоснабжения правой и левой желудочно-сальниковой артерий (на 1-2 см правее последней ветки левой желудочной артерии). При планируемой резекции дистальных ¾ желудка мобилизация по большой кривизне проводится до уровня нижнего полюса селезенки. В данном случае при мобилизации производится лигирование и пересечение 2-3 коротких артерий желудка.
В дистальном направлении мобилизация по большой кривизне проводится до уровня на 1,5-2 см дистальнее пилорического жома, при этом лигируется и пересекается правая желудочно-ободочная артерия. В условиях выраженного рубцового перидуоденита, когда большой сальник, мезоколон и луковица ДПК оказываются плотно спаянными между собой, создается реальная угроза повреждения средних ободочных сосудов, проходящих как раз в этой зоне. Во избежание этого осложнения следует произвести тракцию антрального отдела вверх и вперед, визуализировать поджелудочную через сальниковую сумку поджелудочную железу, передний листок мезоколон и место его перехода на ДПК. Место прохождения средней ободочной артерии определяется пальпаторно через мезоколон по характерной пульсации или трансиллюминацией. Для предупреждения ранения или лигирования средней ободочной артерии следует рассечь передний листок мезоколон в проекции артерии и тупым путем отслоить ткань мезоколон вместе со средними ободочными сосудами вниз и каудально. Затем из жировой ткани по нижней стенке пилоробульбарного сегмента выделяется, лигируется и пересекается правая желудочно-сальниковая артерия. Правая желудочная артерия, правая желудочная и пилорическая вены выделяются инструментом чуть выше гепато-дуоденальной связки в прекции ее дистального отдела, лигируется и пересекается.
При мобилизации малой кривизны до уровня дистальной резекции 2/3 проксимальная граница мобилизации находится на 2-3 см дистальнее пищеводно-желудочного перехода, в проекции деления левой желудочной артерии на восходящую и нисходящую ветви. В этом случае последняя выделяется в толще малого сальника, лигируется и пересекается.
При мобилизации малой кривизны до уровня дистальной резекции 3/4 проксимальная граница мобилизации находится на 1 см дистальнее пищеводно-желудочного перехода. При дистальной резекции ¾ желудка лигируется и пересекается левая желудочная артерия. Критерием достаточной мобилизации желудка по малой кривизне при таком объеме резекции является обязательная визуализация перехода правой полуокружности пищевода на малую кривизну желудка. Для облегчения манипуляций в ходе высокой мобилизации желудка, например при субкардиальной язве, целесообразно начать процедуру мобилизации с пересечения на зажимах левой треугольной связки печени и рассечения брюшинного листка, покрывающего переднюю стенку абдоминального отдела пищевода. После идентификации пищевода по находящемуся в его просвете назо-гастральному зонду указательным пальцем производится его циркулярное выделение. Взятие пищевода на держалку (силиконовая трубка или пластиковая лента) дает возможность тракций кардии и субкардиального отдела во всех плоскостях, что значительно облегчает мобилизацию и последующую резекцию желудка. Подозрение на злокачественный характер язвы является показанием к удалению клетчатки всего малого сальника, включая клетчатку гепато-дуоденальной связки, лигированию и пересечению левой желудочной артерии непосредственно у чревного ствола со смещением клетчатки, ее окружающей, к резецируемому препарату. В данной ситуации выделение левой желудочной артерии начинают с идентификации и диссекции общей печеночной артерии над головкой поджелудочной железы в проксимальном направлении с выделением чревного ствола. После мобилизации на освобожденную от клетчатки стенку желудка по малой и большой кривизне на границе резекции накладывают по одному шву-держалке.
Очевидно, что совершенно иначе производится мобилизация при операциях по поводу кровоточащей язвы гастро-энтероанастомоза. В данном случае рассечением более или менее выраженных спаек и плоскостных сращений следует идентифицировать переднюю стенку культи желудка, затем – его малую кривизну. После визуализации культи желудка необходимо определить ее взаимоотношения с мезоколон. При ранее наложенном позадиободочном гастро-энтероанастомозе культя желудка или несущая анастомоз петля тонкой кишки со всех сторон фиксирована в мезоколон. Пальпаторно или путем трансиллюминции определив месторасположение средней ободочной артерии, следует вначале острым путем, а затем, попав «в слой», малыми порциями разъединить мезоколон и стенку культи желудка. При ранее наложенном впередиободочном анастомозе необходимость в данных манипуляциях отпадает.
Освобождая малую кривизну в дистальном направлении, визуализируют зону анастомоза, непосредственно участвующую в его формировании петлю тонкой кишки. С полной уверенностью судить о том, какая петля тонкой кишки приводящая, а какая – отводящая становится возможным только после полного освобождения участвующего в формировании анастомоза отрезка тонкой кишки от спаек, то есть проведения интестинолиза. При выделении петли тонкой кишки становится ясным, по какому методу производилась реконструкция на предыдущей операции. Как правило, это реконструкция по Гофмейстеру-Финстереру на короткой петле с формированием шпоры у малой кривизны или по Бальфуру с межкишечным соустьем, расположенным дистальнее гастро-энтероанастомоза на 15 – 20 см. Поскольку после ререзекции реконструктивный этап будет проводиться по методу Ру, принципиальное значение имеет идентификация приводящей к гастро-энтероанастомозу (отходящей от дуодено-еюнального перехода) петли. Расположение участков тонкой кишки в зоне гастро-энтероанастомоза (у малой кривизны – приводящий, у большой кривизны – отводящий), тем более после реконструкции по Бальфуру – крайне ненадежный критерий. Для достоверного определения отводящей и приводящей петель необходимо выделение из спаек обоих прилежащих к гастро-энтеро- или энтеро-энтероанастомозу участков тонкой кишки до обнаружения дуодено-еюнального перехода. Идущий от дуодено-еюнального перехода участок тонкой кишки и будет являться приводящей к анастомозу петлей.
Само возникновение пептической язвы гастро-энтероанастомоза свидетельствует о недостаточном объеме ранее произведенной резекции. Нам не доводилось наблюдать пациентов с пептическими язвами анастомоза после дистальной резекции 2/3 и, тем более, ¾ желудка. Как правило, на повторной операции определяется состояние после гемигастрэктомии или антрумэктомии, что определяет необходимость дополнительной резекции желудка, прежде всего – малой кривизны. Освобождая желудок от спаек по передней и задней стенки, дополнительно мобилизуют большую и малую кривизну до уровня резекции дистальных ¾. При этом мобилизация малой кривизны предполагает снятие «шпоры» и, как указывалось выше, сопровождается лигированием и пересечением левой желудочной артерии.
Статья добавлена 28 апреля 2016 г.
Источник


