Язва желудка постановка диагноза
Справочник болезней
«Врачу вовсе не обязательно верить в медицину — больной верит в нее за двоих» Жорж Элгози
ОПРЕДЕЛЕНИЕ
Хроническое заболевание с повреждением слизистого и подслизистого слоя желудка или двенадцатиперстной кишки под воздействием соляной кислоты, пепсина и H.pylor.
ФАКТОРЫ РИСКА ЯЗВЕННОЙ БОЛЕЗНИ
• Helicobacter pylori.
• Курение.
• Наследственность.
Этиология гастродуоденальных язв
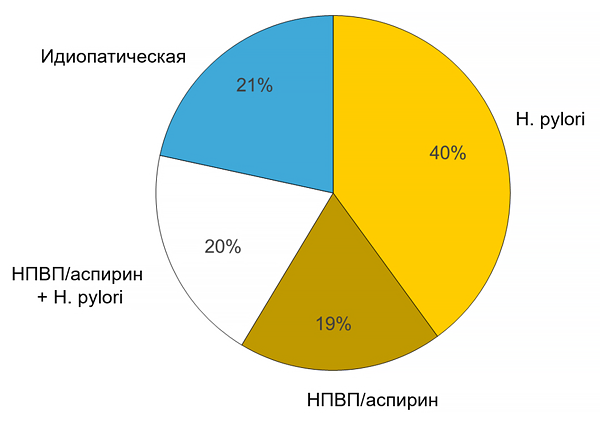
НПВП — нестериодные противовоспалительные препараты. Charpignon C, et al. Alim Pharm Ther. 2013;38:946–54.
ПАТОГЕНЕЗ
Факторы агрессии
• Helicobacter pylori.
• Гиперпродукция соляной кислоты.
• Нарушение гастродуоденальной моторики.
Факторы защиты
• Слизистый барьер.
• Адекватное кровоснабжение.
• Активная регенерация.
Helicobacter pylori
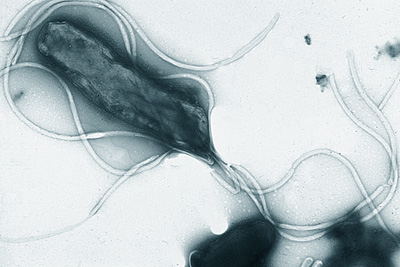
Yutaka Tsutsumi, Fujita Health University School of Medicine.
ПРИЧИНЫ СИМПТОМАТИЧЕСКИХ ЯЗВ
• Лекарства (НПВП, кортикостероиды).
• Стресс.
• Другие заболевания (цирроз печени, хроническая обструктивная болезнь легких).
• Синдром Золлингера-Эллисона (гастрин-продуцирующая опухоль).
КЛИНИКА БОЛИ
• Боль в эпигастрии,
• через 1–3 ч после приема пищи,
• ночная,
• облегчается приемом пищи, антацидами,
• обострения весной и осенью (язва антральная, двенадцатиперстной кишки).
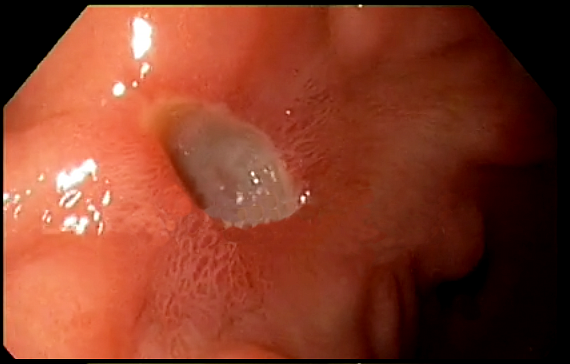
Эндоскопия
ДИАГНОСТИКА ЛАБОРАТОРНАЯ (Maastricht V)
• Фиброгастродуоденоскопия (с биопсией на рак при язве желудка и H.pylori): 2 биоптата из привратника, 2 из средней части тела, 1 из инцизуры.
• Тесты H.pylori эндоскопические: быстрый уреазный, гистология.
• Тесты H.pylori неэндоскопические: дыхательный уреазный (13C, тест выбора), антиген в кале, серологический (при валидизации).
• Тесты H.pylori (дыхательный уреазный, антиген в кале) повторить через 4 нед после эрадикации.
Осложнение язвенной болезни
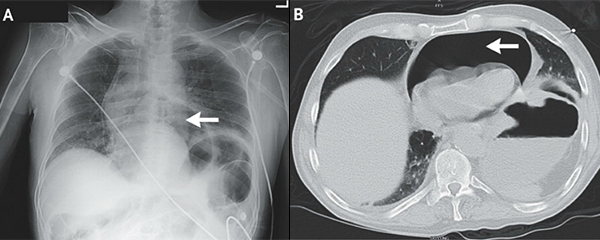
Пенетрация язвы фундального отдела желудка с фистулой и пневмоперикардом.
ПОКАЗАНИЯ ДЛЯ ТЕСТА HELICOBACTER PYLOR
• Активная язвенная болезнь или в анамнезе, если не проводилась эрадикация H.pylori.
• Лимфома из лимфоидной ткани слизистой оболочки желудка.
• Эндоскопическая резекция рака желудка на ранней стадии.
• Диспепсия с неинвазивными тестами у пациентов до 60 лет без симптомов тревоги.
• Длительный прием аспирина или НПВП.
• Необъяснимая железодефицитная анемия после исключения других причин.
• Иммунная тромбоцитопения.
• Подтверждение эрадикации у пациентов с инфекцией H.pylori (≥30 сут после лечения, без ингибитора протонной помпы (иПП)).
КЛАССИФИКАЦИЯ ЯЗВЕННОЙ БОЛЕЗНИ
• Локализация: желудок, двенадцатиперстная кишка.
• Морфология: число повреждений, размеры.
• Факторы риска: ассоциированная с Н.pylori, НПВП, идиопатическая.
• Осложнения: кровотечение, перфорация, пенетрация, стеноз, малигнизация.
ФОРМУЛИРОВКА ДИАГНОЗА
Ds: Язвенная болезнь желудка, без Н.pylori, язвы малой кривизны язвы 5х5 мм, 18х22 мм. [K25]
Ds: Язвенная болезнь двенадцатиперстной кишки с Н.pylori. [K26]
Ds: Язвы желудка, ассоциированные с аспирином. [K28]
Осложнение: Желудочно-кишечное кровотечение. [Y45.1]
Сопутствующий Ds: ИБС. Стабильная стенокардия II ФК.
Ds: Рак тела желудка, низкодифференцированная аденокарцинома, Т3NхM1, метастазы в печень и легкие, IV стадия. [C16.2]
Фоновый Ds: Язвенная болезнь желудка с Н.pylori.
Действие ингибитора протонной помпы
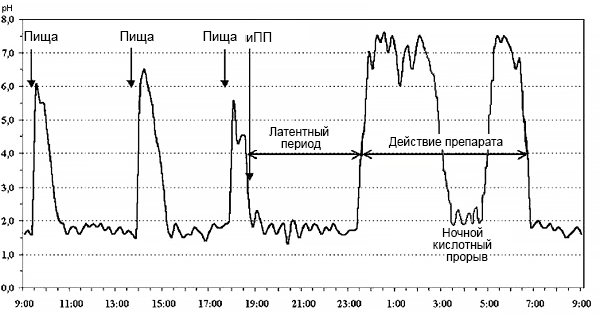
Суточная рН-грамма желудка.
ЛЕЧЕНИЕ
• Идиопатическая: омепразол 20 мг 2 раза, пантопразол 40 мг 2 раза, 2–4 нед.
• Лекарственная: отмена/замена препарата, иПП, ребамипид 100 мг 3 раза.
• Инфекция Н.pylori: эрадикация Н.pylori по схеме.
Рост резистентности к H.pylori
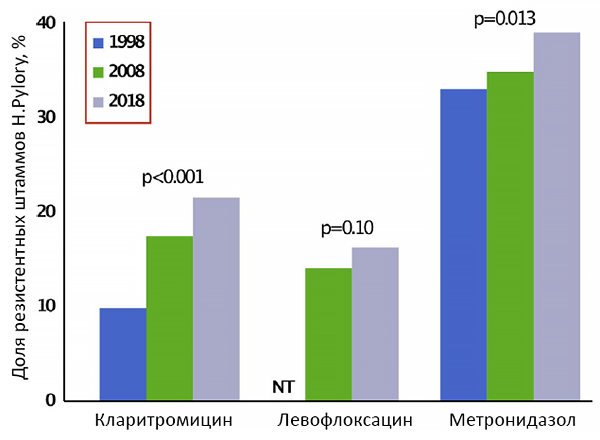
Gatta L, et al. Aliment Pharmacol Ther. 2018;47:1261–9.
ЛЕЧЕНИЕ Helicobacter pylori (Maastricht V, Toronto Consensus)
• иПП + амоксициллин 1000 мг + кларитромицин 500 мг + метронидазол 500 мг двукратно.
• иПП + амоксициллин 1000 мг + левофлоксацин 500 мг двукратно.
• иПП + метронидазол 500 мг + тетрациклин 500 мг + висмута субцитрат 120 мг 4 раза.
• Омепразол 40 мг + амоксициллин 1000 мг + рифабутин 50 мг 3 раза (FDA).
• Продолжительность терапии 14 сут.
Эрадикация H.pylori и риск рака желудка
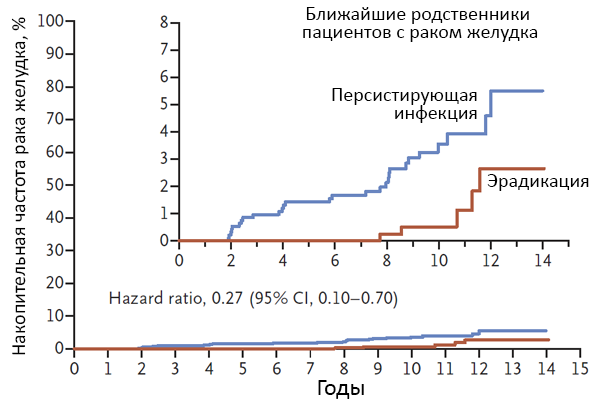
Ford A, et al. BMJ 2014;348.
ЭРАДИКАЦИЯ H.PYLORI ДЛЯ ПРОФИЛАКТИКИ РАКА ЖЕЛУДКА (Maastricht V)
• Стратегия «выявляй и лечи» в областях с высоким риском рака желудка.
• Стратегия «выявляй и лечи» у пациентов с повышенным риском рака желудка.
• Эндоскопический скрининг возможен при повышенном риске рака желудка среди населения или у данного пациента.
• Выраженные предраковые повреждения (атрофия/кишечная метаплазия) требуют наблюдения с эндоскопической оценкой стадий.
Риск гастродуоденальных кровотечений при разных формах аспирина
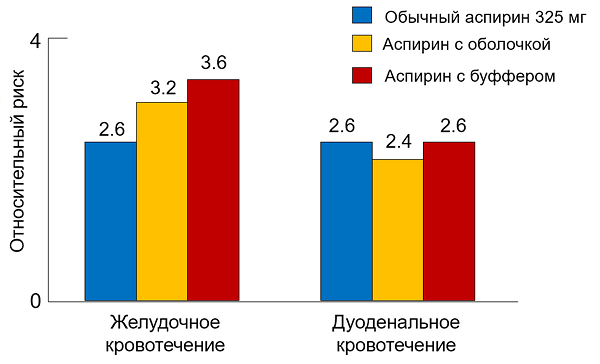
Kelly J et al. Lancet. 1996;348:1413.
ПРОФИЛАКТИКА
• Отказ от курения.
• Избегать ульцерогенных лекарств (НПВП, кортикостероиды, клопидогрел).
• При частых или тяжелых обострениях: постоянный прием ИПП.
Источник
Хронический
хеликобактер-ассоциированныи
поверхностный гастрит с атрофией и
эрозиями в антральном отделе желудка,
обострение.Аутоиммунный хронический гастрит с
преобладанием тяжелой атрофии в
фундальном отделе желудка, обострение.Реактивный (химический) антральный
гастрит с эрозиями, ассоциированный
с приемом индометацина, ремиссия.
Классификация
язвенной болезни
(А.В. Калинин, 2004)
По МКБ-10: К25 — язва желудка, К26 –
дуоденальная язва, К28 – гастроеюнальная
язва.
I. Общая
характеристика болезни:
язвенная болезнь желудка,
язвенная болезнь двенадцатиперстной
кишки,пептическая гастроеюнальная
язва после резекции желудка.
П. Возможные причины образования
гастродуоденальных язв:
Н. pylori
— ассоциированные
язвы,язвы, вызванные приемом НПВП.
III. Клиническая форма:
острая или впервые выявленная,
хроническая.
IV. Течение:
латентное,
легкое или редко рецидивирующее (реже
1 раза в год),средней тяжести или
рецидивирующее (1-2 рецидива в течение
года),тяжелое (3 рецидива и более
в течение года) или непрерывно
рецидивирующее, развитие осложнений.
V. Фаза:
обострение (рецидив),
затухающее обострение (неполная
ремиссия),ремиссия
VI. Характеристика морфологического
субстрата болезни:
виды язвы: а) острая язва, б) хроническая
язва;размеры язвы: а) небольшая (менее 0,5 см),
б) средняя (0,5-1 см), в) крупная (1,1-2 см для
ДПК и 1,1-3 см для желудка), г) гигантская
(более 2 см для ДПК и более 3 см для
желудка);стадия развития язвы: а)
активная, б) рубцующаяся, в) стадия
«красного» рубца, г) стадия «белого»
рубца, д) длительно не рубцующаяся,
е) рубцовая деформация желудка,
ДПК;локализация язвы: а) желудок
— А: 1) кардия, 2) субкарди-альный отдел,
3) тело желудка, 4) антральный отдел, 5)
пило-рический канал; Б: 1) передняя
стенка, 2) задняя стенка, 3) малая кривизна,
4) большая кривизна; б) двенадцатиперстная
кишка — А. 1) луковица, 2) постбульбарная
часть; Б: 1) передняя стенка, 2) задняя
стенка, 3) малая кривизна, 4) большая
кривизна.
VII. Характеристика
функций гастродуоденальной системы
(указываются
только выраженные нарушения секреторной,
моторной и эвакуаторной функции).
VIII. Осложнения:
кровотечение: а) легкое, б) средней
степени, в) тяжелое, г) крайне тяжелое;перфорация:
пенетрация:
стеноз: а) компенсированный,
б) субкомпенсированный, в) декомпенсированный;малигнизация.
Примеры формулировки диагноза:
Язвенная болезнь желудка.
Впервые выявленная, крупная (2 см) язва
малой кривизны тела желудка, возникшая
на фоне приема ацетилсалициловои
кислоты, осложненная кровотечением
с кровопотерей средней степени тяжести.
Язвенная болезнь
двенадцатиперстной кишки, Н. pylori
(+). Хроническая
форма, рецидивирующее течение, небольшая
(0,3 см) язва передней стенки двенадцатиперстной
кишки.Язвенная болезнь
двенадцатиперстной кишки. Хроническая
форма, часто рецидивирующее течение,
фаза ремиссии, постбульбарный
субкомпенсированный стеноз.
Соседние файлы в папке УМП_Классификации
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Язвенная болезнь
двенадцатиперстной кишки с локализацией
в луковице (НР+), средняя степень тяжести,
фаза обострения. Рубцово-язвенная
деформация пилоробульбарной зоны без
стенозирования.
Клиническая картина язвенной болезни желудка и 12-перстной кишки.
Диагностические
критерии язвенной болезни желудка и
12-перстной кишки — клинические,
лабораторные, инструментальные
(рентгенологические, эндоскопические,
ультразвуковые).
Дифференциальный
диагноз язвенной болезни (с хроническими
гастритами, диспепсией (функциональными
заболеваниями); привычной рвотой,
аэрофагией; с хроническим холециститом
в том числе калькулезным, дискинезиями
желчевыводящих путей, панкреатитом,
колитом, энтеритами, опухолями желудка).
Лечение язвенной болезни желудка и 12-перстной кишки.
Устранение
этиологических и повреждающих факторов,
лечебное питание, создание физического
и психического покоя, психотерапия,
аутотренинг, физиотерапевтическое
лечение, в том числе гипербарическая
оксигенация, иглорефлексотерапия,
нормализация нервной регуляции, в том
числе функции вегетативной нервной
системы, снижение агрессивных факторов
желудочного сока, стимуляция защитного
слизеобразования, нормализация моторики
желудочно-кишечного тракта, подавление
дуоденогастрального и гастроэзофагального
рефлюкса, стимуляция процессов репарации
слизистой оболочки гастродуоденальной
зоны, минеральные воды, санаторно-курортное
лечение. Тактические аспекты терапии
язвенной болезни (противорецидивное
лечение, хирургическое лечение,
профилактическое лечение).
Лечение инфекции Helicobacter pylori
Данный раздел
изложен в соответствии с консенсусом
Европейской группы по изучению
Helicobacter pylori в Маастрихте (1996 г. ),
рекомендациями Российской
гастроэнтерологической ассоциации и
Российской группы по изучению Helicobacter
pylori, одобренными на 3-й Российской
гастроэнтерологической недели в Москве
(1997 г. ), рекомендациями Американской
ассоциации гастроэнтерологов.
Показания к лечению
инфекции Helicobacter pylori
Язвенная болезнь
желудка и двенадцатиперстной кишки,
ассоциированная с Helicobacter pylori, на
основании отечественного и зарубежного
научного и клинического опыта является
показанием к антигеликобактерной
терапии как в период обострения, так и
в период ремиссии этого заболевания.
Хронический
геликобактерный гастрит.
Лимфома желудка
низкой степени злокачественности
(MALTома), ассоциированная с Helicobacter pylori.
Принципы лечения
Основой лечения
является использование комбинированной
(трехкомпонентной) терапии, к которой
предъявляются следующие требования:
способной в
контролируемых исследованиях уничтожать
бактерию Helicobacter pylori как минимум в 80%
случаев;не вызывающей
вынужденной отмены терапии врачом
вследствие побочных эффектов (допустимо
менее чем в 55% случаев) или прекращения
пациентом приема лекарств по схеме,
рекомендованной врачом;эффективной при
продолжительности курса не более 7-14
дней.
Схемы лечения
Однонедельная
тройная терапия с использованием
блокаторов Н+
К+
-АТФазы в стандартной дозировке 2 раза
в день (например, омепразол по 20 мг 2
раза в день, или пантопразол 40 мг 2 раза
в день, или лансопразол 30 мг 2 раза в
день) вместе с:
– метронидазолом
400 мг 3 раза в день (или тинидазол 500 мг 2
раза в день) плюс кларитромицином 250 мг
2 раза в день
ИЛИ
– амоксициллином
1000 мг 2 раза в день плюс кларитромицином
500 мг 2 раза в день
ИЛИ
– амоксициллином
500 мг 3 раза в день плюс метронидазолом
400 мг 3 раза в день
Однонедельная
тройная терапия с препаратом висмута:
препарат висмута
(коллоидный субцитрат висмута, или
галлат висмута или субсалицилат висмута)
120 мг 4 раза в день (доза в пересчете на
окись висмута) вместе с:
– тетрациклином
500 мг 4 раза в день плюс метронидазолом
250 мг 4 раза в день или тинидазолом 500 мг
2 раза в день
Однонедельная
“квадро”-терапия, позволяющая добиться
эрадикации штаммов Helicobacter pylori, устойчивых
к действию известных антибиотиков:
блокатор Н+
К+-АТФазы
в стандартной дозировке 2 раза в день
(например, омепразол по 20 мг 2 раза в
день, или пантопразол 40 мг 2 раза в день,
или лансопразол 30 мг 2 раза в день) вместе
с:
– препаратом
висмута (коллоидный субцитрат висмута,
или галлат висмута или субсалицилат
висмута) 120 мг 4 раза в день (доза в
пересчете на окись висмута) вместе с:
– тетрациклином
500 мг 4 раза в день плюс метронидазолом
250 мг 4 раза в день или тинидазолом 500 мг
2 раза в день.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
1. Язвенная болезнь. Язва малой кривизны желудка 1 х 0,5 см. Обострение.
2. Язвенная болезнь, ремиссия. Стеноз привратника, субкомпенсированный (2-й степени).
3. Язвенная болезнь. Язва задней стенки луковицы двенадцатиперстной кишки 0,3 х 0,6 см.
Затухающее обострение.
Дифференциальная диагностика проводится в первую очередь с другими заболеваниями
желудочно-кишечного тракта, прежде всего с холециститом и панкреатитом. Это обусловлено тем, что во
всех этих случаях, также как и при язвенной болезни, на первом плане стоит болевой синдром в верхнем
отделе живота, сопровождающийся диспепсическими явлениями (тошнотой, рвотой). Не следует забывать
также о возможности абдоминальной формы инфаркта миокарда, особенно у пожилых больных и у
пациентов с сопутствующей ИБС.
Для правильного дифференциального диагноза необходим тщательный анализ клинических
данных (жалоб, анамнеза, объективных симптомов), а также обязательное проведение ЭГДС (или
рентгенологического обследования желудка) и ЭКГ.
Лечение язвенной болезни основано на диете и эрадикационной антигеликобактерной терапии.
Цель диеты — ускорить заживление язвы путем подавления секреции желудочного сока,
связывания избытка соляной кислоты, торможения моторики, предохранения слизистой оболочки от
действия повреждающих факторов. Основной принцип диетотерапии — механическое, химическое,
термическое щажение.
Механическое — пища дается в протертом, слизеобразном, кашицеобразном виде.
Химическое — исключаются блюда, относящиеся к сильным возбудителям секреции (мясные и
рыбные бульоны, грибные и капустные отвары, жареные блюда, растительная клетчатка, копчености,
соленья, маринады, алкогольные, газированные напитки и т.д.). Рекомендуется частое дробное питание 5-6
раз в день небольшими порциями. В период обострения язвенной болезни последовательно назначаются
столы 1а, 16, 1 по Певзнеру.
Медикаментозное лечение в последние годы язвенной болезни претерпело значительные
изменения, что связано с открытием Helicobacter pylori и признанием его ведущей роли в этиологии
заболевания. На первое место вышла эрадикационная антигеликобак-терная терапия, на задний план ушли
антацидные препараты и так называемые репаранты.
В 1996 г. в Маастрихте (Голландия) прошла первая конференция Европейской группы
экспертов по изучению Helicobacter pylori, на которой были разработаны рекомендации по диагностике и
лечению геликобактерной инфекции. В дальнейшем эти рекомендации пересматривались в 2000 г.
(Маастрихт-П) и в 2005 г. (Маастрихт-III). В России в 1998 г. были приняты «Стандарты (протоколы)
диагностики и лечения болезней органов пищеварения», формально действующие до сих пор. Существует
также Федеральное Руководство по использованию лекарственных средств, последний выпуск которого
вышел в 2006 г. Именно на основании всех этих документов строится в настоящее время эрадикационная
антигеликобактер-ная терапия.
Основными ее принципами является обязательное назначение антисекреторного препарата и
как минимум двух антибактериальных противогеликобактерных препаратов. Антисекреторные препараты —
это блокаторы НГ^-АТФазы (ингибиторы протонной помпы): омепразол (Ультоп, «KRKA»), эзомепразол,
лансопразол, ра-бепразол; ингибиторы Н2-гистаминовых рецепторов: ранитидин, фамотидин. К
59
антигеликобактерным средствам относятся метрони-дазол, амоксициллин (Хиконцил, «KRKA»),
кларитромицин (Фро-милид, «KRKA»), тетрациклин, висмута трикалия дицитрат (де-нол).
Продолжительность эрадикационной терапии 7—14 дней, при этом 14-дневная терапия имеет небольшое
преимущество перед 7-дневной.
Можно привести следующий пример терапии первой линии. Она включает ингибитор
протонной помпы омепразол (Ультоп, «KRKA») 20 мг два раза в сутки в сочетании с кларитромицином
(Фромилид, «KRKA») по 500 мг 2 раза в сутки и амоксициллином (Хиконцил, «KRKA») по 1000 мг 2 раза в
сутки. Возможно назначение ингибитора протонной помпы в сочетании с кларитромицином по 500 мг 2
раза в сутки и метронидазолом по 500 мг 2 раза в сутки.
Другой комбинацией является сочетание ранитидина висмут,, цитрат (400 мг 2 раза в сутки) с
кларитромицином (500 мг 2 раза в сутки) и амоксициллином 1000 мг 2 раза в сутки; а также ранитидина
висмут цитрат (400 мг 2 раза в сутки) с кларитромицином (500 мг 2 раза в сутки) и метронидазолом (500 мг
2 раза в сутки). При этом считается, что сочетание кларитромицина с амоксициллином предпочтительнее,
чем комбинация кларитромицина с метронидазолом.
При отсутствии эффекта по данным эндоскопического контроля или при сохранении
Helicobacter pylori (контрольное исследование проводится через 4-6 недель после окончания лечения)
назначают терапию второй линии. В ее состав входят ингибитор протонной помпы в той же дозе в
сочетании с висмута трикалия дицитратом (висмута субцитратом) по 120 мг 4 раза в сутки,
метронидазолом по 500 мг 3 раза в сутки и тетрациклином по 500 мг 4 раза в сутки.
Следует оговориться, что кларитромицин и метронидазол могут быть назначены только с
учетом данных о чувствительности Helicobacter pylori к этим препаратам, при этом резистентность его к
метронидазолу в России очень высока. Поэтому можно рекомендовать сразу начинать лечение с терапии
второй линии, а также использовать схему с ингибиторов протонной помпы в указанной дозе в сочетании с
амоксицилином по 1000 мг 2 раза в сутки и фуразолидоном по 100 мг 4 раза в сутки.
Если второй курс терапии оказывается неэффективным, то дальнейшее лечение должно
строиться на основании изучения чувствительности Helicobacter pylori.
После окончания эрадикации рекомендуется при язве двенадцатиперстной кишки продолжить
прием в течение 4 недельингибитора протонной помпы, например омепразола (Ультоп, «KRKA») 20
мг/сутки, лансопразол 30 мг/сутки, рабепразол 20 мг/сутки.
Возможно применение ингибиторов Н2-гистаминовьгх рецепторов ранитидином (300 мг 1 раз в
сутки) или фамотидина (40 мг 1 раз в сутки). При язве желудка это же лечение продолжается до 6-8 недель.
Лекарственное лечение язвенной болезни, неассоциированной с Helicobacter pylori (при
отрицательных морфологическом и уреазном тестах из прицельных биоптатов, взятых в антральном отделе
и теле желудка), рекомендуется проводить ранитидином (300 мг) или фамотидином (40 мг) вечером перед
сном в сочетании с антацидным препаратом — (альмагель, маалокс) в качестве симптоматического средства.
Возможно применение сукральфата 4 г/сутки в течение 4 недель, далее 2 г/сутки в течение 8 недель
(сукральфат — препарат, создающий защитную пленку на поверхности язвы, тем самым предохраняющий ее
от агрессии желудочного сока и создающий благоприятные условия для репаративных процессов).
В качестве симптоматаиееких средств для купирования болевого синдрома наиболее часто
применяются спазмолитические препараты (но-шпа, платифиллин) и их аналоги. При наличии нарушений
гастродуоденальной моторики показано назначение средств, нормализующих ее — метоклопрамида,
мотилиума, цизаприда.
Из физиотерапевтических методов может применяться микроволновая терапия, электрофорез с
различными препаратами, воздействие лазером на язву через эндоскоп. Могут быть рекомендованы
минеральные воды внутрь, в основном гидрокарбонатно-натриевые.
Язвенное кровотечение подлежит хирургическому лечению, но роль терапевта в его
диагностике и лечении также весьма значительна. Лечебная тактика строится с учетом таких важных
критериев, как объем кровопотери, локализация язвы, тяжесть состояния больного. В первую очередь
следует использовать следующие мероприятия: промывание желудка ледяной водой, введение
антисекреторных препаратов (ингибиторы Н2-гистаминовых рецепторов, ингибиторы протонной помпы),
введение гемостатических средств, эндоскопическая остановка кровотечения (диатермо — и лазерная
коагуляция, орошение аминокапроновой кислотой, жидким тромбином и другими гемостатическими
средствами). С целью быстрого восполнения кровопотери показана инфузионная терапия посредством
применения полиглюкина, реополиглюкина, альбумина, желатиноля. При тяжелой анемии производят
переливание эритроцитарной массы. При неэффективности консервативного лечения следует, как можно
ранее осуществить оперативное вмешательство.
Лечение язвенной болезни, осложненной перивисцеритом, существенно не отличается от
общепринятых установок. Лечение при перфорации, пенетрации и малигнизации язвы — оперативное.
60
Для профилактики обострений язвенной болезни и осложнений рекомендуется два вида
терапии.
Непрерывная (в течение месяцев и даже лет) поддерживающая терапия проводится
антисекреторным препаратом в половинной дозе (например, ранитиднн 150 мг или фамотидин 20 мг
ежедневно вечером).
Показаниями к этому виду терапии являются неэффективность проведенной эрадикационной
терапии, осложнения язвенной болезни (кровотечение или перфорация), наличие сопутствующих
заболеваний, требующих назначения нестероидных противовоспалительных средств, наличие
сопутствующего эрозивно-язвенного рефлюкс-эзофагита, больные старше 60 лет с ежегодно
рецидивирующим течением болезни, несмотря на адекватную курсовую терапию.
Профилактическая терапия «по требованию» предусматривает при появлении симптомов,
характерных для обострения язвенной болезни, прием одного из антисекреторных препаратов (ранитидин,
фамотидин, омепразол, лансопразол) в полной суточной дозе в течение 2-3 дней, а затем в половинной дозе
в течение 2 недель. Если после такой терапии полностью исчезают симптомы обострения, то лечение
следует прекратить, но если симптомы не исчезают или рецидивируют, то необходимо провести ЭГДС и
другие исследования, как это предусмотрено при обострении болезни.
Первичная профилактика язвенной болезни не может считаться разработанной. В связи с
определением преимущественной инфекционной природы заболевания главным направлением, очевидно,
должно считаться предотвращение заражения геликобактерной инфекцией. Однако в настоящее время
какие-либо эффективные меры в этом направлении не определены, за исключением правильной
стерилизации медицинского инструментария. Немаловажное значение имеет как можно более раннее
выявление и эрадикация Helicobacter pylori у пациентов с хроническими гастритами. Также эрадикация
Helicobacter pylori показана больным, постоянно принимающим НПВС. При длительном приеме этих
препаратов и отсутствии Helicobacter pylori можно рекомендовать профилактическое использование
антисекреторных средств и гастропротекторов (сукральфат, висмута трикалия дицитрат). Следует по
возможности ограничивать использование НПВС, назначать селективные ингибиторы ЦОГ-2 и тщательно
контролировать состояние желудка и двенадцатиперстной кишки.
Источник


