Язва желудка и непроходимость кишечника
Непроходимость желудка – синдром, который характеризуется полным либо частичным нарушением продвижения пищевых продуктов и всего содержимого по пищеварительному тракту. Переваренное вещество просто не может попасть в кишечник, задерживается в организме, вызывая тем самым болезненные ощущения. По характеру развития выделяют механическую и динамическую непроходимость, которая обусловлена 2 факторами:
- механическое препятствие внутри органа;
- нарушение двигательной функции органа.
Различают также острую и хроническую форму непроходимости.

Причины развития
К основным причинам развития непроходимости из желудка в кишечник относят:
- инфекционные/воспалительные процессы в кишечнике/желудке;
- новообразования, развивающиеся при раке органов ЖКТ, независимо от их природы и характера онкологического заболевания;
- сужение выходного отдела внутреннего органа. Чаще всего, подобное состояние провоцируется язвой кишечника;
- употребление в пищу несъедобных, твердых, больших по размеру предметов, которые не могут быть переварены и усвоены организмом;
- атрезия кишечника (состояние, при котором зарастают либо отсутствуют с рождения естественные каналы и отверстия в организме);
- копростаз (закупорка грыжи, закрытие кишечной петли каловыми массами);
- инвагинация (заболевание, при котором одна часть кишечника внедряется в просвет другой);
- туберкулез ЖКТ;
- образование спаек;
- дивертикул пищевода;
- нарушения нормального кровообращения в организме (возникает при выхождении органов/грыжеобразовании);
- наличие инородных тел в желудке/кишечнике;
- формирование свищей (фистул).
Вернуться к оглавлению
Симптомы

Симптомы заболевания являются неоднозначными и зависят от следующих факторов:
- природа заболевания;
- степень поражения организма инфекцией;
- локализация пораженного органа;
- индивидуальные показатели пациента;
- наличие рака, онкологических патологий.
Основные симптомы проявляются так:
- тошнота/рвота (при заболевании раком рвотные массы содержат кровяные сгустки, большое количество слизистого вещества, издают тухлый запах);
- неприятный запах из ротовой полости во время отрыжки;
- резкое снижение массы тела;
- постоянное чувство перенасыщения;
- дискомфорт, болезненные ощущения в области кишечника;
- интенсивные спазматические боли в животе;
- задержка стула и газов;
- интоксикация;
- ассиметричное вздутие живота;
- расслабление сфинктера заднего прохода;
- резкие неконтролируемые напряжения брюшной стенки;
- скопления газа в толстой кишке;
- кровянистые каловые выделения;
- шум плеска над кишечником.
Вернуться к оглавлению
Стеноз привратника
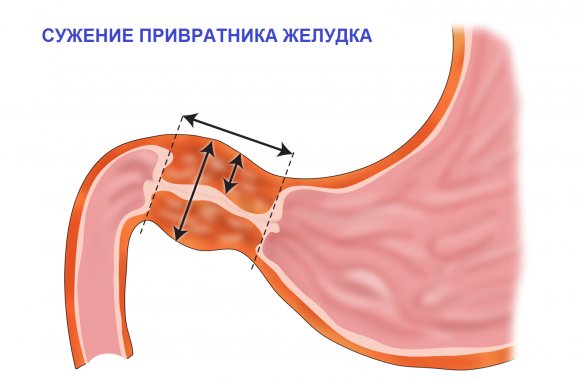
 Стенозом привратника называют непроходимость определенного отдела желудка (пилорического), которая возникает в качества осложнения язвенной болезни желудка. Происходит рубцевание язвы, внутренний орган деформируется, полость желудка сужается (специальный канал, по которому, при помощи диагностики, определяется уровень непроходимости). Просвет желудка закрывается мембранной тканью. Данная ткань имеет неравномерную структуру, укрыта небольшими отверстиями разного размера (просветы могут составлять более половины размера мембраны).
Стенозом привратника называют непроходимость определенного отдела желудка (пилорического), которая возникает в качества осложнения язвенной болезни желудка. Происходит рубцевание язвы, внутренний орган деформируется, полость желудка сужается (специальный канал, по которому, при помощи диагностики, определяется уровень непроходимости). Просвет желудка закрывается мембранной тканью. Данная ткань имеет неравномерную структуру, укрыта небольшими отверстиями разного размера (просветы могут составлять более половины размера мембраны).
Мембрана, расположенная в канале привратника, состоит из тонкой слизистой оболочки, подслизистого покрытия, фрагментов мышечной ткани. При отсутствии должного лечения мембрана увеличивается в размерах (происходит утолщение стенки) и становится идентичной тканям, составляющим стенки желудка.
Симптомы стеноза привратника не отличаются от симптомов язвы. Боль не влияет на общее состояние пациента, имеет спазматический характер и небольшую интенсивность. Редкие приступы тошноты либо рвоты списываются на употребление некачественной пищи либо переедание. Следует обратить внимание на состав и запах рвотной массы. Она имеет специфический кислотный привкус и большие слизистые выделения.
Нормализация проходимости при стенозе привратника происходит при помощи зондирования, откачивания из внутреннего органа содержимого, которое подверглось окислению. Пациенту назначают систематические промывания желудка. После проведения подобных манипуляций состояние пациента улучшается. При отсутствии медицинских манипуляций происходит следующее:
- увеличение воспаления;
- снижение тонуса в мышечных тканях внутренних органов;
- резкая потеря веса;
- растяжение нормальных размеров желудка;
- проявление обильной рвоты;
- развитие атонии;
- обезвоживание;
- общее истощение организма;
- нарушение обмена веществ;
- запоры.
Вернуться к оглавлению
Классификация
Классификация по функциональным признакам:
- Динамическая непроходимость. Нарушение двигательной функции кишечника, которое не спровоцировано механическим воздействием. Причины: снижение мышечного тонуса/резкое повышение мышечного тонуса.
- Механическая непроходимость. Нарушение продвижения пищевой массы причиной которого являются: заворот, ущемление органа, механическое препятствие (желчные камни, свищи, кал, гельминты, инородные тела), опухоль, киста.
- Смешанный тип. Характеризуется инвагинацией и формированием спаек.
Вернуться к оглавлению
Диагностика непроходимости желудка
Для того, чтоб определить проходимость желудка, используют следующие методы диагностики:
- Фиброгастроскопия. При данном методе диагностики вводится контрастное вещество, которое обнаруживает первопричину заболевания, проводит исследование структуры и поверхности внутренних органов ЖКТ. После фиброгастроскопии проводят последующий микроскопический анализ (биопсия). Он позволяет определить наличие опухоли, раковых новообразований.
- Рентгеновское обследование. Рентгеновское обследование помогает определить степень сужения отверстий желудка, обнаружить объект, который мешает проходимости органа и задерживает пищевую массу. При помощи рентгеновского обследования обнаруживают рак, формирование опухолей в пищеварительной системе.
Вернуться к оглавлению
Первая помощь
На первичных стадиях развития болезни потребность в доврачебной помощи отсутствует, поскольку нет выраженной симптоматики. Единственная форма помощи – оказание содействия во время рвоты. Проследите за соблюдением санитарно-гигиенических норм. После того, как пациент приведен в адекватное состояние, а рвота прекратилась, следует направить человек на стационарное лечение в ближайший медицинский центр.
Вернуться к оглавлению
Лечение
После точного диагностирования заболеваний, пациента экстренно госпитализируют в хирургический стационар. Предполагается незамедлительное проведение операции (как уже оговаривалось, с каждый часом организм подвергается более интенсивному патогенному воздействию). Прежде чем приступить к оперативному вмешательству, пациент проходит специальную подготовку, которая занимает до 4-х часов.
Если диагноз не установлен, либо не установлен окончательно, лечение заключается в консервативных (медикаментозных) методах и дополнительной диагностике состояния пациента.
Вернуться к оглавлению
Консервативная терапия
 Техника постановки клизмы.
Техника постановки клизмы.
Консервативное лечение направлено на:
- оказание обезболивающего эффекта;
- нормализацию процессов саморегуляции организмов;
- дополнительную защиту от рака пораженных органов;
- освобождение пищеварительного тракта от остатков застойного вещества (непереваренной пищи).
Лечение заключается в приеме предписанных лечащим врачом медикаментов, соблюдении строгой диеты, нормализации физической активности. Дополнительным методом очищения организма являются клизмы. После консервативного лечения состояние пациента должно улучшиться, а симптомы притупиться либо исчезнуть:
- исчезнет боль в животе;
- прекратится ощущение тошноты/рвота;
- нормализуется отхождения каловых масс и газов;
- исчезнет вздутия живота;
- выведение из организма застойное вещество;
- нормализуется функциональности желудочно-кишечного тракта.
После правильной консервативной терапии пациенту не потребуется операция.
Вернуться к оглавлению
Оперативное вмешательство
Операция показана только в тех случаях, когда консервативное лечение не дало никаких результатов. Дополнительный фактор, который влияет на временные рамки проведения операции – текущее состояние пациента (симптомы болезни, состояние пациента, которое может угрожать жизни). В некоторых случаях нет времени на проведение терапевтических мер, поскольку это грозит летальным исходом пациента.
Вернуться к оглавлению
Диета
 Пациентам с непроходимостью желудка следует придерживаться специальной диеты для скорейшей нормализации состояния организма, избежания рецидивов болезни. Человеку следует изменить собственный рацион питания и перейти на здоровую пищу:
Пациентам с непроходимостью желудка следует придерживаться специальной диеты для скорейшей нормализации состояния организма, избежания рецидивов болезни. Человеку следует изменить собственный рацион питания и перейти на здоровую пищу:
- Организовать дробное питание небольшими порциями через каждые 2-3 часа. В среднем, получается 5-6 приемов еды в день.
- Отказ от употребления жирной, углеводной, копченой, приправленной, маринованной пищи. Рекомендуется употреблять еду, которая прошла минимальную термическую обработку.
- Употребление витаминных комплексов/биологических добавок.
- Повысить уровень потребление фруктов и овощей.
- Повысить уровень потребление белка.
Вернуться к оглавлению
Возможные осложнения/последствия
Плохая проходимость чревата следующим:
- летальный исход;
- шоковое состояние больного (требует принятия дополнительных медицинских мер);
- формирование паралитической непроходимости;
- выраженный болевой синдром;
- развитие дополнительных заболеваний онкологического, инфекционного характера;
- ограничения передвижения;
- ухудшение состояния организма;
- разрушение внутренней микрофлоры, угнетение защитной функции иммунитета, его ослабление.
Вернуться к оглавлению
Прогноз
 Разрушение микрофлоры человека последствие непроходимости желудка.
Разрушение микрофлоры человека последствие непроходимости желудка.
Специалисты заявляют, что вероятность летального исхода от данного заболевания составляет 25 %. При этом, каждый час промедление оказывает пагубное влияние на организм. При наличии непроходимости возможен ее переход в паралитическую непроходимость, высока опасность шокового состояния. Врачи составляют прогноз, опираясь на следующие факторы:
- возраст;
- гендер;
- сроки операции, степень поражения организма;
- вид непроходимости;
- наличие/отсутствие шокового состояния. Учитываются меры для снятия шокового состояния;
- наличие/отсутствие обезболивания;
- общие показатели организма (температура, давление, уровень воды, уровень потребления и переваривания белков/жиров/углеводов/полезных микроэлементов);
- наличие/отсутствие рака, онкологических новообразований.
В зависимости от приведенных выше факторов и зависит постановка прогноза. Случаи летального исхода распространены, но при своевременном обращении к специалисту и выполнении врачебных предписаний операция пройдет успешно.
Вернуться к оглавлению
Профилактические меры
Для профилактики плохой проходимости следуют выполнять следующее:
- излечить первопричину. которая вызвала непроходимость;
- своевременно лечить заболевания ЖКТ;
- проходить плановую диагностику у лечащего доктора;
- нормализовать физическую активность. Рекомендуется выполнять лечебную физкультуру, обратить внимание на занятия в бассейне, проводить больше времени на свежем воздухе;
- сменить рацион питания. Плохая (жирная, углеводная, твердая) пища должна быть исключена из рациона. Рекомендуется употреблять больше белковых продуктов. Внедрить в питание большое количество фруктов и овощей. Допускается прием витаминных комплексов и биологически активных добавок;
- контролировать развитие глистов. Следует проводить профилактику паразитов два раза в пол года;
- регулярно сдавать анализы на наличие рака, онкологических заболеваний;
- в случае необходимости, принимать медикаментозные веществ, предписанные лечащим доктором;
- отказаться от самолечения.
Источник
Непроходимость желудка является одним из серьезных заболеваний, которое встречается в медицинской практике достаточно часто. Причиной развития патологического процесса органа пищеварительной системы может стать не только неправильный образ жизни или травмы, но и врожденные пороки. Чтобы избежать возникновения серьезных осложнений со здоровьем, рекомендуется не игнорировать симптомы и своевременно обращаться за квалифицированной помощью.

Провокационные факторы патологического процесса
Причины, вызывающие желудочную непроходимость, практически невозможно диагностировать, основываясь только на симптомах. Для получения полной клинической картины необходимо провести соответствующие мероприятия, которые направлены на исследование патологического участка.
Достаточно часто причинами у взрослых являются опухолевые новообразования. При диагностировании такой формы патологии необходимо определить, является ли процесс злокачественным. Также оценивается степень изменения структур внутренних стенок желудка, которые снижают его функциональность.
Непроходимость может развиваться по причине язвенной болезни. Такая патология редко встречается у маленьких детей, но тоже не исключается. По мере прогрессирования болезни начинают изменяться ткани, что приводит к сужению прохода в кишечник. На фоне этого теряется нормальная работоспособность органов всего пищеварительного тракта.
К другим источникам, которые способствуют развитию непроходимости, относят:
- спаечные процессы;
- грыжу живота;
- встревание одной части кишечника в просвет другой его части (инвагинация);
- наличие чужеродного тела, которое находится в желудке (безоар);
- туберкулез пищеварительных органов прогрессирующего характера;
- наличие воспалительного процесса в кишечнике;
- образование патологических участков, отверстий, которые локализуются в просвете желудка или кишечника.
На основании многочисленных исследований было выявлено, что непроходимость желудка у взрослой категории пациентов случается зачастую на фоне снижения функциональности других органов пищеварительной системы с возрастом. Схожая проблема наблюдается и у маленьких детей. В течение некоторого периода после рождения желудочный тракт ребенка адаптируется к новой пище. Именно по этой причине к вопросу прикорма малыша следует относиться с особой ответственностью. Закупорка может быть спровоцирована и под влиянием высокой температуры или инфекционного поражения организма.
Симптомы патологии
Когда возникает непроходимость желудка, симптомы проявляют себя в зависимости от стадии патологического процесса. Характерным признаком желудочной непроходимости является рвота. Такая реакция организма объясняется тем, что поступившие продуты не могут пройти в кишечник из-за закупорки и поэтому выбрасываются наружу. Предварительно, перед высвобождением содержимого желудка, больной ощущает тяжесть в животе и тошноту. Высвободившиеся рвотные массы имеют гнилостный запах. В них можно заметить частички непереваренной пищи. Также может присутствовать слизистое содержимое с зеленым оттенком и примесь крови (сгустки).

Если причины непроходимости вызваны злокачественным процессом, то патология может сопровождаться следующими симптомами:
- утрата аппетита;
- резкое снижение веса;
- постоянная слабость;
- апатия;
- побледнение эпидермиса;
- боль в животе различной интенсивности.
Диагностические мероприятия
Наличие симптомов, которые указывают на непроходимость, является поводом к проведению фиброгастроскопии и рентгенографии с применением контраста. Предварительно врач проводит пальпацию.
Фиброгастроскопия дает возможность выявить преграду, которая стала препятствием прохождения пищевого комка. Диагностика позволяет визуально исследовать и детально описать характер патологического участка и состояние стенок слизистой желудка. Дополнительно берется образец тканей для определения природы новообразования.
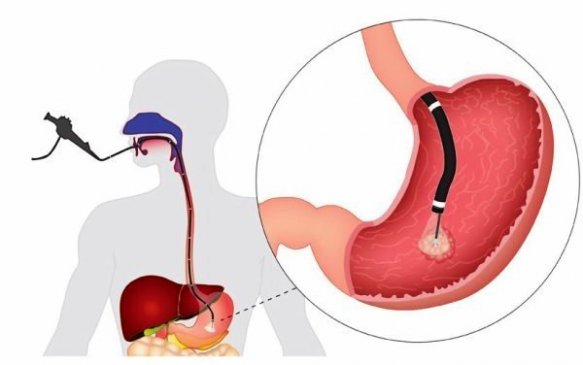
Рентгенологическое исследование, в процессе которого вводится контраст, позволяет оценить степень сужения просвета и точное место его локализации. Диагностика позволяет выявить объект, который создает препятствие полноценному пассажу пищевого комка. В том случае, когда у пациента контрастное вещество равномерно распределяется по органу, а в области пилорического отдела наблюдается расширение, подозревается вероятность спазма привратника. Такие нарушения свойственны пациентам, у которых присутствует язвенная болезнь.
Методы лечения
За счет того, что ярко выраженным симптомом непроходимости является рвота, оказание первой помощи будет заключаться в содействии больному. Требуется обеспечить человека всем необходимым во время того, как будут выходить рвотные массы, и следить за тем, чтобы пациент ими не захлебнулся. Когда желудок будет опустошен, проводят все необходимые санитарно-гигиенические мероприятия и отправляют больного в соответствующее медицинское учреждение.
Пациенты с непроходимостью, в большинстве случаев, нуждаются в оперативном методе лечения, но есть ли в ней крайняя необходимость, решает врач после полного обследования. В том случае, когда сразу не удается поставить остаточный диагноз или нецелесообразно проводить операцию, назначают консервативное лечение. В процессе его выполнения проводят дальнейшее исследование, пока вся клиническая картина не будет полностью ясна.
Консервативное лечение заключается в следующем:
- снижение болевых ощущений;
- нормализация процессов саморегуляции организма;
- постановка клизмы для устранения кишечного застоя;
- предотвращение дальнейшего распространения патологии по организму (в случае онкологии);
- промывание ЖКТ от непереваренной застоявшейся пищи.
Кроме употребления медикаментозных препаратов, пациенту назначают специальную диету и курс упражнений, которые направлены на нормализацию физической активности.
Когда консервативное лечение не дает желаемых результатов или состояние пациента угрожает его жизни, проводят операцию. Ее цель будет направлена на восстановление работоспособности органа и устранение фактора, который спровоцировал патологический процесс. Не исключается вероятность частичного или полного удаления желудка.
Желудочная непроходимость может стать причиной летального исхода. Согласно статистическим данным, такой исход заболевания наблюдается у 25% пациентов. Поэтому, если появляются признаки кишечной или желудочной непроходимости, очень важно не откладывать визит к специалисту.
Кроме самого заболевания, угрозу для жизни больного представляет развитие шокового состояния. Если наблюдаются его признаки, то назначается дополнительное медикаментозное лечение для устранения явления.
Кроме шока и летального исхода, осложнения непроходимости могут быть следующими:
- развитие паралитической непроходимости;
- сильные боли;
- поражение организма инфекцией;
- ограниченность в передвижении;
- угнетение иммунитета за счет разрушения внутренней микрофлоры.
Степень тяжести осложнений зависит от следующих факторов:
- Период от появления первых симптомов до обращения за врачебной помощью, то есть степень поражения организма.
- Вид непроходимости.
- Наличие шока. В учет также берутся мероприятия, которые направлены на его снятие.
- Общее состояние пациента: наличие других заболеваний, давление, температура, истощение организма и пр.
- Наличие/отсутствие онкологических процессов.
- Гендер.
- Возрастная категория пациента.
Профилактика
Чтобы предотвратить развитие непроходимости, которое может возникать и повторно после лечения, рекомендуется придерживаться некоторых правил. Желательно отказаться или ограничить употребление продуктов, которые отрицательно влияют не только на работу органов пищеварения, но и на сам организм. Негативное воздействие имеют и вредные привычки.
Отрицательно на функциональность всех систем и органов человеческого тела имеют паразитирующие организмы. Несмотря на то что дети больше подвержены риску быть инфицированными глистами, взрослым тоже не следует забывать о вероятности возникновения данной проблемы. Следует учитывать, что если кто-то из членов семьи или близкого окружения был заражен паразитами, то риск инфицирования значительно возрастает. По этой причине все, кто находится в группе риска, должны пройти соответствующий терапевтический курс.
Чтобы предотвратить заражение, необходимо регулярно проводить профилактическое лечение и сдавать анализы на выявление глистной инвазии в случае возникновения характерных для нее симптомов.
Если у пациента в анамнезе присутствуют хронические заболевания желудочно-кишечного тракта, то, чтобы избежать обострения, которое может привести к непроходимости, проводят их профилактическое лечение. Если не удалось избежать рецидива, симптомы проявления патологии нельзя игнорировать, следует обращаться за врачебной помощью. Непроходимость является серьезной патологией, которая не предусматривает самолечения.
Источник


