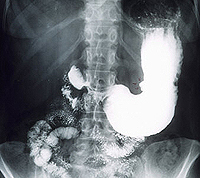
Язва желудка и 12 перстной кишки хирургическое лечение
Язвенная болезнь
(пептическая язва) характеризуется
наличием длительно незаживающего
глубокого дефекта стенки желудка или
двенадцатиперстной кишки, возникающего
вследствие агрессивного действия
кислотно-пептического компонента
желудочного сока на слизистую оболочку
на фоне ослабления ее защитных свойств
хроническим гастритом, вызванным
инфекцией Helicobacter
pylori.
Язва имеет тенденцию к хроническому
рецидивирующему течению.
Показания к
хирургическому лечению разделяют
на абсолютные и относительные.
Абсолютными показаниями считают
перфорацию язвы, профуз-ное или
рецидивирующее гастродуоденальное
кровотечение, пилородуоде-нальный
стеноз и грубые рубцовые деформации
желудка, сопровождающиеся нарушениями
его эвакуаторной функции.
Относительным
показанием к операции является
безуспешность полноценного
консервативного лечения:
часто рецидивирующие
язвы, плохо поддающиеся повторным
курсам консервативной терапии;длительно не
заживающие вопреки консервативному
лечению (резистентные) язвы,
сопровождающиеся тяжелыми клиническими
симптомами (боли, рвота, скрытое
кровотечение);повторные
кровотечения в анамнезе, несмотря на
адекватное лечение;каллезные и
пенетрирующие язвы желудка, не рубцующиеся
при адекватном консервативном
лечении в течение 4—6 мес;рецидив язвы после
ранее произведенного ушивания
перфоративной язвы;множественные
язвы с высокой кислотностью желудочного
сока;социальные
показания (нет средств для регулярного
полноценного медикаментозного лечения)
или желание больного избавиться от
язвенной болезни хирургическим
способом;непереносимость
компонентов медикаментозной терапии.
Если 3—4-кратное
лечение в стационаре в течение 4—8
нед при адекватном подборе лекарственных
препаратов не приводит к излечению
или длительным ремиссиям (5—8 лет), то
следует настоятельно ставить вопрос о
хирургическом лечении, чтобы не
подвергать пациентов риску появления
опасных для жизни осложнений.
Современные
плановые операции типа ваготомии не
калечат больных, как ранее широко
применявшиеся резекции желудка,
летальность менее 0,3%.
А — субтотальная
резекция желудка; Б — резекция 1/3 желудка.
В – антрумэктомия.
Вовремя сделанная
ваготомия, помимо обеспечения
безопасности больного, экономит его
личные и государственные средства,
улучшает качество жизни.
Врач должен помнить,
что он не имеет права подвергать пациента
риску возникновения опасных для жизни
осложнений.
Хирургическое
лечение язвенной болезни двенадцатиперстной
кишкипреследует
те же цели, что и консервативное. Оно
направлено на устранение агрессивного
кислотно-пептического фактора и создание
условий для свободного прохождения
пищи в нижележащие отделы желудочно-кишечного
тракта. Эта цель может быть достигнута
различными способами.
Пересечение
стволов или ветвей блуждающего нерва,
т. е. вагото-м и я . При этом типе операции
желудок не удаляют, поэтому различные
виды ваготомии получили название
органосберегающих операций.Резекция 2/3—3/4
желудка. При этом придерживаются
принципа: чем выше кислотность желудочного
сока, тем выше уровень резекции желудка
(рис. 11.12).Сочетание одного
из видов ваготомии с экономной резекцией
желудка (антрумэктомией). При этой
операции подавляются вагальная и
гуморальная фазы секреции при сохранении
резер-вуарной функции желудка.
Наиболее часто
применяют следующие виды оперативных
вмешательств: а) стволовую в аготомию
с пилоропластикой (по Гейнеке—Микуличу,
Финнею, Жабуле) или, что наиболее выгодно,
с дуоденопластикой ; б) ваготомию с ант
румэктомией и анастомозом по Бильрот-I,
Бильрот-П или по Ру; в) селективную
проксимальную ваготомию; г) резекцию
желудка; д) гастрэктомию.
При резекции
желудка удаляют обычно дистальную часть
его (дистальная резекция). Непрерывность
желудочно-кишечного тракта восстанавливают
по различным модификациям Бильрот-I,
Бильрот-П или по Ру. Удаление значительной
части тела желудка производят для
снижения ки-слотопродукции за счет
уменьшения зоны расположения обкладочных
клеток, продуцирующих соляную кислоту.
Естественно, при этом удаляют язву и
весь антральный отдел, продуцирующий
гастрин.
При резекции
желудка во время его мобилизации
неизбежно пересекают желудочные ветви
блуждающих нервов вместе с сосудами
малой и большой кривизны. Резекция
желудка практически всегда сопровождается
селективной ваготомией, выполняемой
вслепую, без выделения пересекаемых
желудочных ветвей вагуса.
После удаления
2/3
желудка раньше, как правило, накладывали
гастроеюнальный анастомоз позади
поперечной ободочной кишки на короткой
петле (по Бильрот-Н в модификации
Гофмейстера—Финстерера). Это в
большинстве случаев приводит к
рефлюксу содержимого двенадцатиперстной
кишки в желудок, к развитию рефлюкс-гастрита
и рефлюкс-эзофагита. Некоторые хирурги
предпочитают накладывать анастомоз
впереди ободочной кишки, используя
длинную петлю тонкой кишки. Между
приводящей и отводящей петлями (по
Бальфуру) накладывают энтероэнтероанастомоз
для устранения рефлюкса содержимого
приводящей петли кишки (желчь,
панкреатический сок) в культю желудка.
Однако и в этом случае наблюдается, хотя
и менее выраженный, рефлюкс. В последние
годы предпочтение отдают гастроеюнальному
Y-анастомозу на выключенной по Ру петле.
Этот способ более надежно предотвращает
рефлюкс желчи и панкреатического сока
в культю желудка, возникновение
рефлюкс-гастрита и последующую метаплазию
эпителия, уменьшает вероятность развития
рака культи желудка в последующем.
Позадиободочный
гастроеюнальный анастомоз (по
Гофмейстеру—Фин-стереру) на короткой
петле многие хирурги считают порочным,
устаревшим, так как он способствует
рефлюксу желчи и панкреатического сока
в культю желудка, развитию рефлюкс-гастрита,
метаплазии эпителия желудка и в ряде
случаев возникновению рака культи. У
больных, оперированных по этому способу,
чаще всего появляются тяжелые
пострезекционные синдромы.
Соседние файлы в папке БИЛЕТЫ ПО ХИРУРГИИ
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Показания
к хирургическому лечению разделяют
на абсолютные и относительные. К
абсолютным
показаниям относят: 1) перфоративные
язвы, 2) тяжелые профузные кровотечения,
3) подозрение на превращение язвы в рак,
4) пилородуоденальный стеноз и деформации
желудка с нарушением моторно-эвакуаторной
функции всех степеней, 5) некоторые
болезни оперированного желудка, как
пептическая язва гастроэнтероанастомоза,
желудочно-ободочнокишечные свищи,
«порочный круг» после гастроэнтеростомии.
К
условно абсолютным показаниям следует
относить: 1) пенетрирующие язвы желудка
и двенадцатиперстной кишки, 2) большие
хронические каллезные язвы желудка и
двенадцатиперстной кишки, 3) умеренные
повторяющиеся желудочно-кишечные
кровотечения, останавливающиеся под
влиянием консервативной терапии, 4)
незажившие и рецидивные язвы после
паллиативных операций (ушивания прободной
язвы, гастроэнтеростомии и других
операций)..
Относительным
показанием к операции является
безуспешность полноценного
консервативного лечения:
часто
рецидивирующие язвы, плохо поддающиеся
повторным курсам консервативной
терапии;длительно
не заживающие вопреки консервативному
лечению (резистентные) язвы,
сопровождающиеся тяжелыми клиническими
симптомами (боли, рвота, скрытое
кровотечение);повторные
кровотечения в анамнезе, несмотря на
адекватное лечение;каллезные
и пенетрирующие язвы желудка, не
рубцующиеся при адекватном
консервативном лечении в течение 4—6
мес;рецидив
язвы после ранее произведенного ушивания
перфоративной язвы;множественные
язвы с высокой кислотностью желудочного
сока;социальные
показания (нет средств для регулярного
полноценного медикаментозного лечения)
или желание больного избавиться от
язвенной болезни хирургическим
способом;непереносимость
компонентов медикаментозной терапии.
С.
С. Юдин по поводу хирургической тактики
при желудочных язвах писал: «При язвах
желудочных сроки терапевтического
лечения нужно сокращать тем увереннее,
чем больше язва, чем глубже ниша, чем
старше больной и чем ниже
кислотность».
Оперативное вмешательство
показано: 1) при хронической язве желудка,
длительно не заживающей после настойчивого
терапевтического лечения (6—8 недель),
2) у больных пожилого возраста с пониженной
кислотностью желудочного сока и 3) у
больных с хронической язвой антрального
отдела желудка, наиболее склонной к
малигнизации.
91. Абсцесс дугласова пространства. Причины, клиника, диагностика, лечение.
Абсцесс
дугласова пространства
— одно из осложнений, возникающих при
деструктивном аппендиците и гнойных
воспалениях придатков матки. Может
также проявляться в качестве осложнения
после операций на органах брюшной
полости.
Симптомы
Заболевание
начинается остро с повышения температуры,
которая носнт гектическнй характер,
наблюдается озноб. Пульс обычно
соответствует температуре. Больные
жалуются на сильные режущие боли в
животе, частые позывы на дефекацию,
примесь слизи в кале. В дальнейшем могут
наблюдаться зияние сфинктера, недержание
кала и газов, а также дизурические
явления. При пальпации определяются
болезненность в нижних отделах живота,
напряжение мышц, иногда положительный
симптом Блюмберга — Щеткина. Изменяется
картина крови. При бимануальном
исследовании обнаруживается болезненный
инфильтрат, прощупываемый через переднюю
стенку прямой кишки или задний свод
влагалища. В центре инфильтрата при его
размягчении иногда определяется
флюктуация.
Диагностика.
Тщательно собранный анамнез порой
является главным помощником в постановке
правильного диагноза. Необходимо
выяснить, какие заболевания недавно
перенес пациент и, по возможности, какое
лечение проводилось.
Данные
лабораторных методов исследования
малоинформативны и указывают лишь на
имеющийся воспалительный процесс без
какой-либо указки на его локализацию.
Пальцевое ректальное и пальцевое
влагалищное исследование (у женщин) при
абсцессе Дугласова пространства –
болезненная процедура, особенно во
время формирования полости. Это
обстоятельство является очень ценным
диагностическим признаком заболевания.
Окончательный
диагноз выставляется после проведения
пункции абсцесса с аспирацией его
содержимого. Проводится она или через
прямую кишку, или через задний свод
влагалища. Полученный гной обязательно
должен быть отправлен на микробиологическое
исследование.
Лечение
Техника
операции состоит в следующем. Под
местным, реже общим обезболиванием
проводится растяжение сфинктера заднего
прохода сначала пальцами, а затем
ректальным зеркалом. После этого легко
ввести в задний проход влагалищное
зеркало. Слизистая прямой кишки
протирается шариком, смоченным в спирту.
Еще раз пальцем ориентируются в
местоположении участка размягчения. В
ряде случаев глазом можно увидеть
выпяченную стенку ампулы, покрытую
тусклой, покрасневшей, легко кровоточащей
слизистой. Строго по средней линии, в
установленном пальпацией участке
размягчения делается прокол, и в шприц
насасывается гной. Не вынимая иглы,
осторожно рассекают по ней стенку кишки.
Не рекомендуется сразу производить
широкий разрез стенки кишки во избежание
кровотечения из геморроидальных сосудов.
После вскрытия гнойника рану медленно
тупо расширяют с помощью пальца и
постепенно раскрываемых браншей
корнцанга. В гнойную полость вводят
дренажную трубку, которая фиксируется
одним швом к коже промежности. У женщин
показано влагалищное вскрытие абсцесса.
Техника операции сходна с только что
изложенной. После введения зеркал и
низведения матки кпереди открывается
доступ к заднему своду. Производятся
пункция, рассечение тканей по ходу иглы,
тупое расширение раневого отверстия и
введение дренажной трубки.
Послеоперационное
лечение предусматривает обеспечение
оттока гноя из операционной раны (частые
перевязки, теплые сидячие ванночки).
Большое значение имеет борьба с гнойной
интоксикацией, обезвоживанием организма
(введение жидкостей, переливание крови,
высококалорийная диета, витаминотерапия
и др.).
БИЛЕТ
17
Соседние файлы в предмете Факультетская хирургия
- #
- #
- #
- #
03.10.20171.98 Mб90Острый холецистит.pptx
- #
Источник
Хирургическое лечение язвы желудка и двенадцатиперстной кишки считается одним из наиболее спорных вопросов современной медицины. Дело в том, что данный метод борьбы с представленными заболеваниями хотя и отличается высокой степенью эффективности, но чреват развитием многочисленных осложнений. Поэтому многие специалисты при лечении язвенных поражений желудочно-кишечного тракта отдают предпочтение консервативной терапии. Однако в некоторых случаях без оперативного вмешательства просто не обойтись.

Что представляют собой язвенные поражения пищеварительной системы?
Язвенная болезнь представляет собой заболевание хронического характера, проявляющееся в виде язвенных поражений слизистых оболочек желудка и двенадцатиперстной кишки. Патология имеет достаточно широкое распространение. Согласно статистическим данным, язвенной болезнью страдает до 10% населения. Причем в большинстве случаев она поражает молодых, трудоспособных людей в возрасте от 20 до 40 лет.
Заболевание в значительной степени ухудшает качество жизни пациента и крайне отрицательно влияет на общее состояние его здоровья. Язва желудка и двенадцатиперстной кишки сопровождается сильным болевым синдромом, тошнотой, приступами рвоты и изжогой. При отсутствии адекватной терапии в запущенной форме заболевание может привести к таким тяжелым последствиям, как прободение желудочных и кишечных стенок, перфорации, пенетрации, развитие внутренних кровотечений, несущих опасность для жизни пациента. Именно поэтому язвенные поражения желудочно-кишечного тракта нужно своевременно и грамотно лечить.
Показания к хирургическому вмешательству
Среди показаний к хирургическому лечению язвы врачи-гастроэнтерологи выделяют следующие факторы:

- перерождение язвы, развитие процесса злокачественного характера;
- желудочный полипоз;
- часто повторяющиеся случаи обострения заболевания;
- тяжелое течение язвенной болезни с наличием сопутствующих осложнений;
- отсутствие эффективности консервативных способов лечения;
- стеноз вратаря;
- метаплазия слизистой желудочной оболочки;
- большие размеры очагов язвенных поражений;
- наличие рецидивных кровотечений;
- многочисленные язвы органов ЖКТ;
- желудочные деформации рубцового характера;
- нарушения эвакуаторной функции желудка;
- индивидуальная непереносимость пациентом определенных компонентов медикаментозных препаратов, применяемых для лечения язвенной болезни;
- пилоростеноз;
- частые случаи рецидивов;
- подозрения на малигнизацию;
- резкое ухудшение состояние здоровья пациента, утрата им трудоспособности;
- желудочные деформации;
- наличие гигантских язв, диаметр которых превышает 3 см;
- язва пилорического канала;
- возраст пациента старше 50 лет.
При этом стоит отметить, что оперативное вмешательство значительно чаще показано при язвенных поражениях желудка, нежели двенадцатиперстной кишки.
Противопоказания к операции
Хирургическое вмешательство при язвенных поражениях имеет достаточно узкий круг противопоказаний, к которым принято относить следующее:

- наличие тяжелых заболеваний и патологий внутренних органов;
- тромбоцитопения (пониженная свертываемость крови);
- декомпенсация функционирования внутренних органов;
- дыхательная недостаточность;
- инфаркт;
- инсульт в острой форме;
- эзофагит;
- беременность;
- алкоголизм в хронической форме;
- наличие психических заболеваний;
- сердечная недостаточность;
- наличие отдаленных раковых метастазов;
- почечные патологии.
Однако все эти противопоказания принято считать относительными, и в случае серьезных осложнений, несущих угрозу жизни пациента, они ограничиваются исключительными ситуациями, при которых, по мнению специалистов, риск оперативного вмешательства является чрезвычайно высоким.
Суть хирургического лечения
 Хирургическое лечение при язвах желудка и двенадцатиперстной кишки представляет собой операции органосберегающего характера или использование радикальных резекционных методик. Выбор типа операции определяется специалистом-хирургом индивидуально в каждом случае. При этом учитываются такие факторы, как возраст и общее состояние здоровья пациента, наличие осложнений и сопутствующих заболеваний, форма и стадия течения язвенной болезни, размер язвенных поражений и т.д.
Хирургическое лечение при язвах желудка и двенадцатиперстной кишки представляет собой операции органосберегающего характера или использование радикальных резекционных методик. Выбор типа операции определяется специалистом-хирургом индивидуально в каждом случае. При этом учитываются такие факторы, как возраст и общее состояние здоровья пациента, наличие осложнений и сопутствующих заболеваний, форма и стадия течения язвенной болезни, размер язвенных поражений и т.д.
При проведении операции врачи нацелены на иссечение язвенного поражения, устранение патологии, вызывающей развитие сопутствующих осложнений, снижение уровня желудочной секреции. При этом чрезвычайно важно, чтобы лечение влекло за собой как можно меньше побочных эффектов и осложнений, что также во многом зависит от уровня мастерства и квалификации хирурга.
Виды хирургического лечения
Современная медицина для лечения язвенных заболеваний ЖКТ предлагает следующие виды хирургического вмешательства:

- Ваготомия – операция, представляющая собой хирургическое рассечение так называемой веточки блуждающего нерва, ответственного за процесс стимуляции желудочной секреции. При данном виде оперативного вмешательства нарушается естественный процесс перехода желудочного содержимого в полость двенадцатиперстной кишки, вследствие чего осуществляется соединение желудка с тонким кишечником.
- Резекция на сегодняшний день считается одной из наиболее эффективных методик, применяемых при лечении язвенной болезни. Данный тип хирургического вмешательства представляет собой иссечение отдельных участков желудочно-кишечного тракта, пораженных язвенными очагами. Послеоперационное восстановление занимает около года.
- Локальное иссечение представляет собой оперативное вмешательство по удалению очагов язвенных поражений хирургическим путем. Данная методика характеризуется пониженной степенью травматичности, однако она всего лишь устраняет последствия заболевания, не борясь с его причиной, что приводит к частым случаям рецидивов.
- Паллиативное ушивание язвы применяется обычно в случае прободения. В ходе операции осуществляется очистка брюшной полости от ее содержимого с последующим зашиванием язвенного очага серозно-мышечным швом с поперечным направлением относительно желудочной оси.
- Гастроэнтеростомия представляет собой операцию по наложению так называемого желудочно-кишечного соустья. При этом создается канал, соединяющий желудок с тонким кишечником, служащий для прохождения пищи в обход двенадцатиперстной кишки и привратника.
Подготовка к операции
Предоперационная подготовка при язвенной болезни желудка и двенадцатиперстной кишки заключается в проведении ряда медицинских и диагностических исследований. К ним относятся:

- электрокардиограмма;
- общий анализ крови;
- рентгенография желудка;
- анализ мочи;
- эзофагогастродуоденоскопия со взятием материала на биопсию;
- рентген пищевода и двенадцатиперстной кишки;
- компьютерная томография желудочно-кишечного тракта;
- проведение анализа на определение концентрации липидов и жиров;
- ультразвуковое исследование печени;
- рентгенография грудной клетки;
- проведение исследования на определение паратиреоидных гормонов.
Возможные осложнения
Хирургическое лечение язвенных поражений желудка и двенадцатиперстной кишки обладает более высокой степенью эффективности по сравнению с консервативной терапией.
Однако при этом достаточно часто наблюдаются случаи развития ряда постоперационных осложнений. К наиболее распространенным из них относятся:
- гипогликемический синдром;
- пищевая аллергия;
- анастомозит;
- анастамозное сужение;
- панкреатит;
- рубцовые деформации;
- гепатит;
- энтероколит;
- развитие демпинг-синдрома – быстрого забрасывания пищи в кишечник из желудочной полости;
- щелочной рефлюкс-гастрит;
- кровотечения.
Хирургическое лечение язвенной болезни желудка и двенадцатиперстной кишки, несмотря на возможные осложнения, на сегодняшний день считается наиболее эффективным способом борьбы с данной патологией, приносящим благоприятные результаты в 85-90% случаев. При грамотном подходе, правильном выборе вида операции и достаточном уровне квалификации хирурга все возможные риски сводятся к минимуму.
Источник