Язва желудка хирургия учебник
Êíèãà: Õèðóðãè÷åñêèå áîëåçíè
ßçâåííàÿ áîëåçíü
ßçâåííàÿ áîëåçíü
Èñòîðè÷åñêàÿ ñïðàâêà.
Õèðóðãè÷åñêîå ëå÷åíèå ïðè ÿçâåííîé áîëåçíè íà÷àëî ïðîâîäèòüñÿ â êîíöå 1881 ã., êîãäà ïîëüñêèé õèðóðã Ë. Ðèäèãåð ïðîèçâåë ïåðâóþ ðåçåêöèþ æåëóäêà ïðè ÿçâåííîì ñòåíîçå ñ áëàãîïðèÿòíûì èñõîäîì.  äàëüíåéøåì â õèðóðãèè ÿçâåííîé áîëåçíè øèðîêî ñòàëà ïðèìåíÿòüñÿ ðåçåêöèÿ, âûïîëíåííàÿ Áèëüðîò (1881) ïðè ðàêå æåëóäêà ñ âîññòàíîâëåíèåì íåïðåðûâíîñòè æåëóäî÷íîêèøå÷íîãî òðàêòà ïóòåì ñøèâàíèÿ êóëüòè æåëóäêà ñ äâåíàäöàòèïåðñòíîé êèøêîé. Ýòîò âàðèàíò îïåðàöèè ïîëó÷èë íàçâàíèå ðåçåêöèè æåëóäêà ïî Áèëüðîò1.  1885 ã, Áèëüðîò ïðèìåíèë äðóãîé ñïîñîá ðåçåêöèè, âêëþ÷àâøèé óøèâàíèå êóëüòè óäàëåííîãî æåëóäêà è äâåíàäöàòèïåðñòíîé êèøêè, ïðîâåäåíèå íà÷àëüíîé ïåòëè òîùåé êèøêè ÷åðåç îêíî â áðûæåéêå ïîïåðå÷íîîáîäî÷íîé êèøêè, íàëîæåíèå ãàñòðîýíòåðîàíàñòîìîçà íà ïåðåäíþþ ñòåíêó îñòàâøåéñÿ ÷àñòè æåëóäêà.
Îäíàêî äî êîíöà ïåðâîé ÷åòâåðòè XX â. ðåçåêöèÿ æåëóäêà â õèðóðãèè ÿçâåííîé áîëåçíè ïðèìåíÿëàñü ðåäêî â ñâÿçè ñ âûñîêîé ïîñëåîïåðàöèîííîé ëåòàëüíîñòüþ. Îñíîâíûìè âèäàìè õèðóðãè÷åñêîãî âìåøàòåëüñòâà ïðè ÿçâåííîé áîëåçíè áûëè òåõíè÷åñêè áîëåå ïðîñòûå ãàñòðîýíòåðîàíàñòîìîç è ïèëîðîïëàñòèêà. Ïåðâûé ãàñòðîýíòåðîàíàñòîìîç ñ ïåðåäíåé ñòåíêîé æåëóäêà ñôîðìèðîâàë Wolfler (1881), à ñ çàäíåé Hacker (1885). Heineke (1886) è Mikulicz (1888) âûïîëíèëè ïèëîðîïëàñòèêó. Îäíàêî ïî ìåðå óâåëè÷åíèÿ êîëè÷åñòâà ïðîèçâåäåííûõ ãàñòðîýíòåðîñòîìèé è ïèëîðîïëàñòèê ñòàëè ïîÿâëÿòüñÿ ñîîáùåíèÿ îá îòðèöàòåëüíûõ ïîñëåäñòâèÿõ äàííûõ îïåðàöèé.  1897 ã. Berg âïåðâûå ñîîáùèë î ðàçâèòèè ïîñëå ãàñòðîýíòåðîàíàñòîìîçà èçúÿçâëåíèé ñëèçèñòîé îáîëî÷êè. Braun (1899) ïðåäëîæèë òåðìèí «ïåïòè÷åñêàÿ ÿçâà».  30å ãîäû XX â, ðåçåêöèÿ æåëóäêà ñòàëà âûòåñíÿòü ãàñòðîýíòåðîàíàñòîìîçû ïðè õèðóðãè÷åñêîì ëå÷åíèè ÿçâåííîé áîëåçíè.
Ïîñòåïåííî íàêàïëèâàëèñü äàííûå è îá îòðèöàòåëüíûõ ïîñëåäñòâèÿõ ðåçåêöèè æåëóäêà, ðàçâèòèè ó 2040% áîëüíûõ ïîñòãàñòðîðåçåêöèîííûõ ñèíäðîìîâ. Oqilvie (1935) óêàçàë, ÷òî ïîïàäàíèå ïèùè â ïðèâîäÿùóþ ïåòëþ ñîïðîâîæäàåòñÿ êëèíèêîé êèøå÷íîãî äèñêîìôîðòà. Gilbert è Dunlop ââåëè òåðìèí «äåìïèíãñèíäðîì» (ñáðîñ).
Íåóäîâëåòâîðåííîñòü õèðóðãîâ ðåçóëüòàòàìè îïåðàöèé è ðàñøèðåíèå òåîðåòè÷åñêèõ ñâåäåíèé î ðîëè áëóæäàþùèõ íåðâîâ â ïðîöåññå ïèùåâàðåíèÿ (÷òî ñâÿçàíî ñ èññëåäîâàíèÿìè Brodie (1814), Bernard (1856), Â. Ï. Ïàâëîâà (1689)) ïðèâåëè ê ðàçðàáîòêå îðãàíîñîõðàíÿþùåãî ìåòîäà õèðóðãè÷åñêîãî ëå÷åíèÿ áîëüíûõ ïðè ÿçâåííîé áîëåçíè âàãîòîìèè.  1911 ã. Åõïåã âûïîëíèë äâóñòîðîííþþ âàãîòîìèþ â ñî÷åòàíèè ñ ãàñòðîñòîìèåé ïðè ÿçâåííîé áîëåçíè æåëóäêà. Bircher (1921), Lataije (1922), Í. À. Ïîäîëèíñêèé (1925) è äðóãèå ïðåäëîæèëè äîïîëíÿòü âàãîòîìèþ äðåíèðîâàíèåì æåëóäêà ãàñòðîýíòåðîñòîìèåé èëè ïèëîðîïëàñòèêîé. Dragstedt (1943) âûïîëíèë èçîëèðîâàííóþ òðàíñòîðàêàëüíóþ ïîääèàôðàãìàëüíóþ âàãîòîìèþ ïðè ÿçâåííîé áîëåçíè, îñëîæíåííîé êðîâîòå÷åíèåì. Çíà÷èòåëüíûì ïðîãðåññîì â õèðóðãèè ÿçâåííîé áîëåçíè ÿâèëîñü âíåäðåíèå â êëèíè÷åñêóþ ïðàêòèêó äâóñòîðîííåé ñåëåêòèâíîé âàãîòîìèè (Francsson, 1948) è ñåëåêòèâíîé ïðîêñèìàëüíîé âàãîòîìèè (Holle, Hart, 1967).
Ïî ìåðå ðàçâèòèÿ ìåäèöèíû â XX â. ïîÿâèëîñü ìíîæåñòâî âàðèàíòîâ ðåçåêöèé æåëóäêà, âàãîòîìèé, ãàñòðîýíòåðîñòîìèé è ïèëîðîïëàñòèê.
Êëàññèôèêàöèÿ.
ßçâåííàÿ áîëåçíü êëàññèôèöèðóåòñÿ â çàâèñèìîñòè îò ëîêàëèçàöèè ÿçâû, ñîñòîÿíèÿ æåëóäî÷íîé ñåêðåöèè, õàðàêòåðà òå÷åíèÿ çàáîëåâàíèÿ.
Ïî ëîêàëèçàöèè ðàçëè÷àþò ÿçâû æåëóäêà è äâåíàäöàòèïåðñòíîé êèøêè. ßçâû æåëóäêà â ñâîþ î÷åðåäü ïîäðàçäåëÿþòñÿ íà òðè òèïà (êëàññèôèêàöèÿ Äæîíñîíà): ïåðâûé ìåäèîãàñòðàëüíûå ÿçâû, ðàñïîëîæåííûå â îáëàñòè òåëà æåëóäêà; âòîðîé ñî÷åòàííûå ÿçâû æåëóäêà è äâåíàäöàòèïåðñòíîé êèøêè; òðåòèé ïðåïèëîðè÷åñêèå ÿçâû è ÿçâû ïèëîðè÷åñêîãî êàíàëà. Ê ïîñëåäíåé ãðóïïå îòíîñÿòñÿ ÿçâû, ëîêàëèçóþùèåñÿ ââåðõ îò ïðèâðàòíèêà ïî ìàëîé êðèâèçíå íå äàëåå 3 ñì. Ñðåäè ÿçâ äâåíàäöàòèïåðñòíîé êèøêè âûäåëÿþò áóëüáàðíûå è ïîñòáóëüáàðíûå ÿçâû.
Ïî ñîñòîÿíèþ æåëóäî÷íîé ñåêðåöèè ÿçâåííàÿ áîëåçíü ïðîòåêàåò:
1. â îáåèõ ôàçàõ ñ ïîâûøåííîé, íîðìàëüíîé èëè ïîíèæåííîé êèñëîòîïðîäóêöèåé;
2. ñ íîðìàëüíîé ñåêðåöèåé â ïåðâîé ôàçå è ïîâûøåííîé âî âòîðîé;
3. ñ ïîâûøåííîé ñåêðåöèåé â ïåðâîé ôàçå è íîðìàëüíîé âî âòîðîé.
Ïî õàðàêòåðó êëèíè÷åñêîãî òå÷åíèÿ âûäåëÿþò:
? íåîñëîæíåííûå
? îñëîæíåííûå ÿçâû
êðîâîòî÷àùèå
ïðîáîäíûå
ñòåíîçèðóþùèå
ïåíåòðèðóþùèå
ìàëèãíèçèðîâàííûå.
Источник
Глава 18
ЯЗВЕННАЯ БОЛЕЗНЬ
Язвенная
болезнь (ЯБ) — хроническое рецидивирующее заболевание,
характеризующееся образованием язвенного дефекта слизистой оболочки
желудка или двенадцатиперстной кишки.
Распространенность
Среди
взрослого населения развитых стран язвенная болезнь регистрируется в
7-10% случаев. Среди молодых мужчин и женщин соотношение болеющих
составляет 5:1, среди пожилых — 1,2:1. Язвенная болезнь чаще
регистрируется среди населения индустриально развитых стран, крупных
промышленных центров. Дуоденальная локализация язвенного дефекта
преобладает над желудочной, особенно у лиц молодого возраста (11:1), у
пожилых — 2:1.
Классификация
По этиологии и патогенезу
1. Язвенная болезнь желудка и ДПК (первичная язвенная болезнь):
а) H. pylori — ассоциированная форма язвенной болезни;
б) H. pylori — независимая форма язвенной болезни.
2. Симптоматические
гастродуоденальные язвы (стрессовые; эндокринные;
дисциркуляторно-гипоксические; медикаментозные; вторичные, например
«гепатогенные» и др.).
По локализации
1. Желудочная язва.
2. Дуоденальная язва.
3. Сочетанные язвы (двойная локализация, множественные язвы). По стадиям и фазам
1. Активная стадия: фазы — острая, подострая, неполной клинической ремиссии.
2. Неактивная стадия: фаза полной клинико-анатомической ремиссии.
По тяжести течения
1. Легкого.
2. Среднетяжелого.
3. Тяжелого.
Этиология
Язвенная
болезнь — заболевание мультифакторного генеза, однако в настоящее время
в этиопатогенезе болезни, особенно при ее дуоденальной форме, большое
значение придается инфекционному агенту — Helicobacter pylori, приему НПВП, глюкокортикостероидов.
Патогенез
Helicobacter pylori является
анаэробной грамотрицательной бактерией, обитающей под слоем слизи на
поверхности покровного желудочного эпителия, адгезируя к последнему и
разрушая его. Микроорганизм обладает способностью расщеплять мочевину до
углекислого газа и аммиака, повышать рН среды вокруг себя, тем самым
защищаясь от агрессивного действия желудочного сока. H. pylori имеет
достаточно широкий набор факторов вирулентности, позволяющих ему
колонизировать слизистые оболочки ЖКТ. Кроме токсических ферментов,
некоторые штаммы бактерии синтезируют цитотоксины, действие которых
определяет степень патогенности H. pylori, особенности
возникающей воспалительной реакции, и способность к ульцеро- и
канцерогенезу. Для развития хеликобактерассоциированной язвенной болезни
с локализацией в ДПК и дуоденита необходимо наличие в слизистой ДПК
участков желудочной метаплазии, которая развивается из-за избыточного
закисления в кишке. Причин гиперпродукции соляной кислоты в желудке при
инфицировании Н. pylori несколько. Среди них основным является нарушение регуляции кислотообразо-вания через прямое влияние Н. pylori на
секреторный процесс путем избыточного ощелачивания антрального отдела
желудка продуктами гидролиза мочевины уреазой, вырабатываемой данными
бактериями. Следствием избыточного ощелачивания является
гипергастринемия и гипергистаминемия, приводящие, в свою очередь, к
гиперпродукции соляной кислоты. Н. pylori, паразитируя на
желудочном эпителии, создает условия для хронизации воспалительного,
дистрофического и язвенного процессов в слизистой желудка и ДПК.
Кроме Н. pylori, вторым
по значимости этиопатогенетическим фактором язвообразования в
гастродуоденальной зоне является прием НПВП. Патогенез гастро- и
дуоденопатий на фоне приема НПВП ос-
нован
на главном механизме действия данных лекарственных средств — снижении
синтеза простагландинов в результате блокады фермента циклооксигеназы.
НПВП действуют на все три уровня защитного кишечного барьера —
преэпителиальный, эпителиальный и постэпителиальный. Воздействие на
защитную роль слизистого барьера (преэпителиальный барьер) связано с
нарушением НПВП продукции эпителиоцитами слизи и бикарбонатов,
препятствующих агрессивному действию на клетки кислотного фактора.
Глюкокортикостероиды
оказывают стимулирующее влияние на секрецию соляной кислоты, вызывая
стойкую гиперацидность, приводящую со временем к атрофическим и
дистрофическим изменениям слизистой оболочки желудка и ДПК.
Усиление
воздействия ацидопептического фактора, связанное с увеличением массы
секреторных клеток желудка, и увеличение продукции соляной кислоты и
пепсина являются главным фактором агрессии по отношению к слизистой
оболочке ДПК, без которого нет язвообразования. Механизм гиперацидности и
повышения протеоли-тической активности желудочного секрета у больных
язвенной болезнью ДПК может быть обусловлен рядом факторов, среди
которых ведущим является повышение тонуса парасимпатического отдела
вегетативной нервной системы, сопровождающееся избыточным выделением
нейромедиатора ацетилхолина, действующего непосредственно на рецепторы
париетальных и главных клеток желудочных желез, что ведет к
гиперсекреторному ответу. Соляная кислота может оказывать повреждающее
воздействие на слизистую ДПК через активизацию пепсина, который способен
разрушать клеточные и тканевые структуры. Активизация
кислотно-пептического фактора, реализация его патогенных свойств
возможны только при дисбалансе с факторами защиты. К последним
относятся: защитный слизистый барьер, активная регенерация, достаточное
кровоснабжение, компенсированное ощелачивание в пилорическом отделе
желудка и в ДПК, своевременная эвакуация содержимого желудка.
В целом, схематично общую мультифакторную схему причин язво-образования можно представить так, как показано на рис. 33.
Клинические проявления
Клиническая
картина язвенной болезни зависит от локализации язвенного дефекта, его
размеров и глубины, секреторной функции желудка, возраста больного,
длительности заболевания и многих других факторов.

Рис. 33. Схема патогенеза язвенной болезни
Главным
клиническим симптомом язвенной болезни является боль в эпигастральной
области. Отличительной особенностью болевого синдрома при язвенной
болезни является суточный ритм его возникновения, зависящий от приема
пищи и локализации язвы. Боли, возникающие непосредственно сразу после
приема пищи, наиболее характерны для язвенной болезни с локализацией в
верхней части желудка. Ранние боли возникают через 0,5-1 ч после приема
пищи
и характерны для язвы тела желудка. Поздние боли, возникающие через
1,5-2 ч после еды, натощак, «голодные», ночные боли, снимаемые приемом
пищи или антацидов, характерны для язвы ДПК. Иррадиация боли в
загрудинную область, область левого соска характерна для язвы
кардиального отдела желудка, в правое подреберье — для язвы антрального
отдела желудка и двенадцатиперстной кишки. Иррадиация болей в спину
возникает при язве желудка с локализацией на задней стенке желудка или
двенадцатиперстной кишки и для пенетрации язвы в поджелудочную железу.
Опоясывающие боли характерны для пенетрации язвы желудка в поджелудочную
железу. Основные причины развития болевого синдрома при ЯБ является
раздражение болевых барорецепторов, возникающее при повышении
внутриполостного давления и снижении порога их чувствительности на фоне
низкого уровня интрагастрального рН. Играет также роль распространение
воспаления на окружающие желудок и ДПК органы (перивисцерит, солярит).
Характер боли при язве тела желудка, как правило, ноющий, тупой. Острые,
резкие боли характерны для локализации язвы в пилородуоденальной зоне,
резчайшие «кинжальные» боли возникают при перфорации язвы желудка либо
двенадцатиперстной кишки.
Кроме
болевого синдрома у больных ЯБ часто отмечаются жалобы диспепсического
характера: отрыжка воздухом, пищей, изжога (при сопутствующей ГЭРБ),
чувство тяжести и распирания в эпигастрии, быстрого насыщения, тошнота,
рвота. Для язвы с локализацией в ДПК, выраженной гиперхлоргидрии
характерно повышение слюноотделения. Расстройство стула, диарея
характерны для ЯБ с локализацией в желудке, запор более часто беспокоит
больных дуоденальной язвой.
Физикальное обследование
При
ЯБ во время обострения может отмечаться вынужденное положение больного —
согнувшись и прижав руки к эпигастральной области (зона наибольшей
болезненности), положения на спине, на боку с поджатыми к животу
коленями характерны для резко выраженного болевого синдрома и при ЯБ,
осложненной перфорацией. Бледность кожных покровов может наблюдаться при
ЯБ, осложненной кровотечением. У пациентов отмечается усиленное
потоотделение, повышенная влажность ладоней и красный дермографизм. При
пальпации живота выявляется болезненность в эпигастральной области,
положительный симптом Менделя.
Лабораторные и инструментальные методы исследования
Общий
анализ крови: при неосложненной язвенной болезни может быть не изменен.
Увеличение количества гемоглобина и эритроцитов характерно для упорной
рвоты (обезвоживание), наблюдаемой при де-компенсированном стенозе
привратника. Снижение количества гемоглобина, эритроцитов, сывороточного
железа выявляется у больных с хронической кровопотерей, осложняющей
течение язвенной болезни.
Контрастная рентгеноскопия желудка с бариевой взвесью: можно выявить наличие язвенной «ниши».
ЭГДС: выявляет при острой стадии хронической язвенной болезни язвенный дефект.
Анализ на H. pylori: путем гистологического исследования биоп-татов, быстрым уреазным тестом, дыхательным тестом с мочевиной, меченной 13С, иммуноферментным анализом слюны, кала, методом ПЦР-диагностики.
Суточное
мониторирование рН: может выявить постоянное, не связанное с приемом
пищи повышение уровня рН тела желудка более 3,5-4 — гипоацидное
(анацидное) состояние (при язвенной болезни желудка).
Фракционное
исследование желудочного содержимого тонким зондом: при ЯБ желудка
выявляет снижение уровня желудочного кис-лотообразования и снижение
протеолитической активности. Наличие высокой базальной и стимулированной
секреции HCl с одновременным повышением протеолитической функции
характерно для язвенной болезни ДПК.
Дифференциальный диагноз проводят
с язвами при приеме НПВП, синдроме Золлингера-Эллисона,
гиперпаратиреозе, стрессовых язвах, язвах при черепно-мозговой травме,
циррозе печени, обширных ожогах, полостных операциях, раке желудка.
Осложнения
• Язвенное кровотечение.
• Пенетрация язвы в соседние органы.
• Перфорация язвы.
• Пилородуоденальный рубцово-язвенный стеноз.
• Малигнизация.
Лечение
Лечение язвенной болезни с неосложненным течением проводится амбулаторно. Диета должна быть механически, термически и хими-
чески
щадящей. В острую фазу рецидива больным назначают стол ? 1а по И.М.
Певзнеру, сроком на 10-12 дней, в подострую стадию переходят на стол ?
1б. В фазе ремиссии рекомендуется стол ? 1 в дробном режиме.
Медикаментозное лечение при H. pylori —
ассоциированной язвенной болезни строится на принципах эрадикации
данного микроорганизма в соответствии с рекомендациями международных
консенсусов Маастрихт 2 и 3. Чаще всего назначают тройную терапию первой
линии: ИПП + кларитромицин + амоксициллин. При неэффективности
эрадикации назначают терапию второй линии: ИПП (омепразол, рабе-празол) в
сочетании с висмута трикалия дицитратом, метронидазолом и
тетрациклином. После антихеликобактерной терапии, до стихания
воспалительных явлений со стороны слизистой оболочки желудка, показано
долечивание антисекреторными препаратами (рабепразол).
Терапия неассоциированной с H. pylori ЯБ
или в случаях, когда применение эрадикационной терапии невозможно
(непереносимость антибиотиков и др.), проводится с помощью современных
антисекреторных средств (ингибиторы протонной помпы), ингибиторов Н2-рецепторов гистамина (ранитидин, фамотидин) или ингибиторов Н2-рецепторов гистамина в половинных суточных дозах.
При
возникновении язвенного дефекта (дефектов) на фоне приема НПВП проводят
отмену противовоспалительного препарата или заменяют их парацетамолом. В
качестве противоязвенных ЛС назначают ингибиторы Н2-рецепторов
гистамина, мизопростол или ИПП в стандартных дозах. С целью улучшения
процессов репарации язвенного дефекта допустимо применение препаратов
коллоидного висмута (висмута трикалия дицитрат).
С целью коррекции диспепсических расстройств назначают невса-сывающиеся антациды (релцер, маалокс).
Полноценный
процесс репарации язвенного дефекта, обратное развитие явлений
сопутствующего воспаления в гастродуоденальной зоне не возможны без
общих саногенных мероприятий и в первую очередь без санации полости рта
больного ЯБ. Имеются данные, что полость рта (налет на языке, зубах,
десневые карманы) может быть резервуаром обитания H. pylori, что необходимо учитывать в комплексе лечения данных больных, в том числе для профилактики рецидивов инфекции H. pylori и ЯБ.
Хирургическое
лечение ЯБ применяется при наличии осложненного течения язвенной
болезни, при длительно не рубцующихся язвах желудка и ДПК, ригидных к
консервативной терапии.
Профилактика
Диспансеризация
больных ЯБ с плановыми эндоскопическими исследованиями должна
проводиться 2 раза в год. Важными профилактическими мероприятиями
являются контроль эрадикации H. pylori, санация полости рта,
гигиена питания, назначение с профилактической целью ИПП при применении
нестероидных противовоспалительных средств.
Прогноз
Прогноз при неосложненной ЯБ благоприятный. При достижении эрадикации H. pylori рецидивы
бывают у 6-7% больных. Прогноз ухудшается при большой давности
заболевания в сочетании с частыми длительными рецидивами, при
осложненных формах и при злокачественном перерождении.
Источник
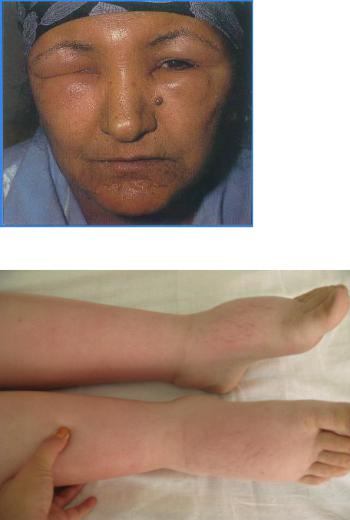
Рис. 4-1. Отеки лица при нефротическом синдроме.
Рис. 4-2. Отеки нижних конечностей у пациентки с нефротическим синдромом.
Лабораторные исследования.
Со стороны периферической крови – лейкоцитоз, увеличение СОЭ. Гиперхолестеринемия иногда может достигать очень высокого
уровня — до 20-26 ммоль/л и более. В отдельных случаях концентрация холестерина не превышает верхней границы нормы.
Инструментальные исследования:
Для исключения структурных нарушений почки и мочевых путей и выявлении осложнений проводят УЗИ почек, рентгенографию органов грудной клетки, ЭКГ.
Осложнения НС.
1. Нефротический кризвозникает у больных, имеющих анасарку и водянку серозных полостей, выраженную гипопротеинемию, гипоальбуминемию. Объем циркулирующей крови уменьшается до 1,0 – 1,5 лпри норме 4 – 6 л, увеличивается объем внеклеточной жидкости.
Клинические проявления нефротического криза:
-гиповолемический шок;
-массивные отеки;
-снижение диуреза;
481
-абдоминальные интенсивные боли;
-анорексия, тошнота, рвота;
-мигрирующая рожеподобная эритема на животе, грудной клетке и разгибательной поверхности нижних конечностей, появление эритемы
сопровождается лихорадкой до 390С; — адинамия, гипоксия;
Лечение.
Все больные с НС нуждаются в госпитализации.
I. Воздействие на активность основного заболевания (или вторичной причины).
II. Патогенетическая терапия.
III. Симптоматическая терапия (отеков, гиперлипидемии), неспецифическое лечение протеинурии.
Лечение НС проводится с учетом этиологии.
При НС, обусловленном иммуновоспалительным процессом, для подавления активности используется иммуносупрессивная терапия: глюкокортикоиды, цитостатики, циклоспорин А и др. селективные иммунодепрессанты (мофетила микофенолат).
Глюкокортикоиды (ГК), обладающие противовоспалительным действием чаще применяются внутрь — преднизолон в высоких (1-2 мг/кг в день) или умеренно высоких (0,6-0,8 мг/кг в день) дозах, ежедневно в 2-3 приема или однократно утром, длительно (1-4 мес), с последующим медленным снижением. Возможен и альтернирующий режим, когда больной принимает через день однократно утром двойную дозу.
При высокой активности почечного воспаления для быстрого достижения очень высоких концентраций ГК в плазме крови показана «пульс-терапия» — внутривенное введение сверхвысоких доз (0,8-1,2 г) метилпреднизолона.
Цитостатики при лечении НС используются несколько реже ГК из — за большей тяжести побочных эффектов. Как правило, используют алкилирующие соединения — циклофосфамид (в дозе 1,5-2 мг/кг в день).
Селективный иммунодепрессант — циклоспорин А (ЦсА) показан в первую очередь больным при частом рецидивировании НС или стероидорезистентном НС, при развитии осложнений стероидной и цитостатической терапии.
Неиммунная нефропротективная терапия: гиполипидемические препараты, в первую очередь, статины, ингибиторы АПФ, АРА II.
Для поддержания адекватного диуреза у пациентов с тяжелой гипоальбуминемией введение петлевых диуретиков (фуросемида, торасемида, буметанида) сочетают с инфузиями альбумина.
Устранение гиперкоагуляции –антикоагулянты (гепарин,
низкомолекулярные гепарины).
Заместительная почечная терапия (ГД, ПД, трансплантация почки) показана при СКФ < 15 мл/мин.
482
При нефротическом кризе: восполнение ОЦК плазмазаменителями: альбумин 20% — 100,0; декстран (реополиглюкин) от 400 до 1200 мл/сут. С добавлением в конце инфузии 80-200 мг фуросемида.
-ГК: «пульс-терапия».
-Антикининовые средства: пирикарбат по 0,5 г 4 раза в сутки.
-Антигистаминные средства (хлоропирамин, прометазин и т.д.).
-На область эритемы – компрессы с гепариновой мазью.
-Антибиотики – при инфекционных осложнениях.
Профилактика.
Необходимо рациональное и настойчивое лечение острого и
хронического гломерулонефр ита и других заболеваний почек, тщательная санация очагов инфекции, а также профилактика тех заболеваний, которые могут быть причиной нефротического синдрома. Следует проявлять осторожность в назначении лекарственных препаратов, обладающих нефротоксичностью и способностью вызывать аллергические реакции. Больные должны избегать переохлаждения, избыточной инсоляции. Они нуждаются в трудоустройстве с ограничением физических и нервных нагрузок.
483
РАЗДЕЛ V. ГАСТРОЭНТЕРОЛОГИЯ
ГЛАВА 1. ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ.
Язвенная болезнь желудка и двенадцатиперстной кишки —
хроническое рецидивирующее заболевание, характеризующееся чередованием периодов обострения и ремиссии, основное проявление которого – образование дефекта (язвы) в стенке желудка и двенадцатиперстной кишке, проникающего(в отличие от эрозий) в подслизистый слой.
Эпидемиология.
Распространенность язвенной болезни среди взрослого населения составляет 7 – 10%. Дуоденальную локализацию язвы диагностируют чаще, чем желудочную (соотношение 4:1). Среди больных с дуоденальными язвами мужчины преобладают над женщинами.
Этиология и патогенез:
-наличие Helicobacterpylori;
-нарушение равновесия между факторами кислотно -пептической агрессии желудочного содержимого и элементами защиты слизистой оболочки
желудка и двенадцатиперстной кишки.
К агрессивным факторам относят повышение выработки соляной кислоты (в результате увеличения массы обкладочных клеток, гиперпродукции гастрина, нарушения нервной и гуморальной регуляции желудочного кислотообразования), пепсиногена и пепсина, нарушение моторики желудка и двенадцатиперстной кишки (задержка и ускорение эвакуации кислого содержимого из желудка).
К ослаблению защитных свойств слизистой оболочки желудка и двенадцатиперстной кишки приводят: снижение выработки и нарушение качественного состава желудочной слизи; уменьшение выделения бикарбонатов (в составе желудочной и панкреатической секреции); нарушение регенераторных процессов в слизистой оболочке желудка и двенадцатиперстной кишки; ухудшение кровоснабжения и уменьшение содержания простагландинов в слизистой оболочке гастродуоденальной зоны.
Факторы риска:
-нервно – психический (стрессовый) фактор;
-наличие вредных привычек (курение, злоупотребление алкоголем);
-наличие язвенной болезни у б лизких родственников;
-прием НПВП.
Классификация.
Общепринятой классификации язвенной болезни не существует.С точки зрения нозологической самостоятельности различают язвенную болезнь и симптоматические гастродуоденальные язвы, а также язвенную болезнь, ассоциированную и не ассоциированную с Helicobacter pylori.
484
По локализации:
-язвы желудка, возникающие в рамках гастропатии, индуцированной приемом нестероидных противовоспалительных препаратов (НПВП);
-язвы двенадцатиперстной кишки;
-сочетанные язвы желудка и двенадцатиперстной кишки.
По стадии заболевания:
-обострение;
-рубцевание;
-ремиссия;
-рубцово-язвенная деформация желудка и двенадцатиперстной
кишки.
По количеству язвенных поражений :
-одиночные язвы;
-множественные язвы.
В зависимости от размеров язвенного дефекта :
-язвы малые (до 0,5 см);
-средние (0,6 – 2,0 см);
-большие (2,0 – 3,0 см);
-гигантские (более 3,0 см).
По течению:
-острое (впервые выявленная язвенная болезнь);
-хроническое (с повторными обострениями):
-редкими – 1 раз в 2 – 3 года;
-частыми – 2 раза в год и чаще.
По наличию осложнений:
кровотечение;пенетрация; перфорация; развитие перивисцерита; формирование рубцово -язвенного стеноза привратника; малигнизация язвы.
Клиническая симптоматика.
Язвенную болезнь следует подозревать при наличии у пациента болей, связанных с приѐмом пищи в сочетании с тошнотой и рвотой, в эпигастральной, пилородуоденальной областях или правом и левом подреберьях. Клиническая картина может зависеть от локализации язвенного дефекта, его размеров и глубины, секреторной функции желудка, возраста больного. Следует всегда иметь в виду возможность бессимптомного обострения язвенной болезни.
Следует понимать, что анамнестические данные о выявленной ранее инфекции Helicobacter pyloriи длительном приѐме больным НПВП не могут выступать решающим фактором для установления диагноза язвенной болезни. Анамнестическое выявление факторов риска язвенной болезни у больных, принимающих НПВП, может оказаться полезным в плане установления показаний для проведения ФГДС.
485
Боль — наиболее типичный признак. Необходимо выяснить ха-
рактер, периодичность, время возникновения и исчезновения болей, связь с приѐмом пищи.
Ранние боли возникают через 0,5-1 ч. после еды, постепенно нарастают по интенсивности, сохраняются в течение 1,5-2 ч., уменьшаются и исчезают по мере продвижения желудочного содержимого в двенадцатиперстную кишку; характерны для язв тела желудка. При поражении кардиального, субкардиального и фундального отделов болевые ощущения возникают сразу после приѐма пищи.
Поздние боли возникают через 1,5-2 ч. после еды, постепенно усиливаются по мере эвакуации содержимого из желудка; харак терны для язв пилорического отдела желудка и луковицы двенад цатиперстной кишки.
«Голодные» (ночные) боли возникают через 2,5-4 ч. после еды, исчезают после очередного приѐма пищи; характерны для язв двенадцатиперстной кишки и пилорического отдела желудка.
Сочетание ранних и поздних болей наблюдают при сочетанных или множественных язвах.
Интенсивность боли может зависеть от возраста (более выраженная
— у лиц молодого возраста), наличия осложнений.
Наиболее типичная проекция болей в зависимости от локализации язвенного процесса:
-при язвах кардиального и субкардиального отделов желудка — область мечевидного отростка;
-при язвах тела желудка — эпигастральная область слева от срединной линии;
-при язвах пилорического отдела и двенадцатиперстной кишки —
эпигастральная область справа от срединной линии. Пальпация эпигастральной области может оказаться болезненной.
Отсутствие типичного характера болей не противоречит диагнозу язвенной болезни.
Возможны тошнота и рвота. Обязательно необходимо уточнить у больного наличие эпизодов рвоты кровью или чѐрного стула (мелена). Дополнительно при физикальном обследовании следует целенаправленно пытаться выявить признаки возможного злокачественного характера изъязвления или наличия осложнений язвенной болезни.
Лабораторное обследование.
Патогномоничных для язвенной болезни лабораторных признаков
нет.
Следует проводить исследования с целью исключения осложнений, в первую очередь, язвенного кровотечения:
-общий анализ крови (OAK);
-анализ кала на скрытую кровь.
486
Инструментальные исследования.
Фиброгастродуоденоскопия (ФГДС) позволяет достоверно диагностировать и охарактеризовать язвенный дефект. Дополнительно ФГДС позволяет контролировать его заживление, проводить цитологическую и гистологическую оценку морфологической структуры слизистой оболочки желудка, исключать злокачественный характер изъязвления. При наличии язвы желудка необходимо взятие 4-6 биоптатов из дна и краѐв язвы с последующим их гистологическим исследованием для исключения наличия опухоли.
Контрастное рентгенологическое исследование верхних отделов желудочно-кишечного тракта (ЖКТ) также позволяет выявить язвенный дефект, однако по чувствительности и специфичности рентгенологический метод уступает эндоскопическому.
Симптом «ниши» — тень контрастной массы, заполнившей язвенный кратер. Силуэт язвы может быть виден в профиль (контурная «ниша») или в анфас на фоне складок слизистой оболочки («рельефниша»). Маленькие «ниши» неразличимы при рентгеноскопии. Контуры малых язв ровные и чѐткие. В больших язвах очертаниястановятся неровными из -за развития грануляционных тканей, скопления слизи, сгустков крови. Рельефная «ниша» имеет вид стойкого округлого или овального скопления контрастной массы на внутренней поверхности желудка или двенадцатиперстной кишки. Косвенные признаки — наличие жидкости в желудке натощак, ускоренное продвижение контрастной массы в зоне язвы.
Симптом «указующего перста» — в желудке и луковице спазм возникает на уровне язвы, но на противоположной стороне от дефекта слизистой оболочки.
Внутрижелудочная рН-метрия.При язвенной болезни наиболее часто обнаруживают повышенную либо сохранѐнную кислотообразующую функцию желудка.
УЗИ органов брюшной полости – для исключения сопутствующей патологии.
Выявление Helicobacter pylori.
Неинвазивные тесты.
Основными неинвазивными методиками при использовании «testandtreat» являются уреазный дыхательный тест и моноклональное определение хеликобактерного антигена в кале. (Уровень доказательности 2a. Степень рекомендаций В, см. табл. 1-2).
Стратегия «диагностика и лечение» («testandtreat») показана при диспепсии неуточненной этиологии в популяциях с высокой распространенностью Н. pylori (≥ 20%). (Уровень доказательности 2а. Степень рекомендаций В).
Серологические методики: обнаружение AT к Н. pylori в сыворотке крови. Метод наиболее информативен при проведении эпидемиологических исследований.
487
Диагностика результатов эрадикационной терапии Н. pylori.
Диагностику любым методом проводят не ранее 4—6 нед после окончания курса антихеликобактерной терапии. (Уровень доказательности 2b. Степень рекомендаций В).
Описательным методом для определения успешности эрадикационной терапии Н. pylori служит дыхательный тест с пробным завтраком мочевины, меченной 14С. (Уровень доказательности 1а. Степень рекомендаций А). При невозможности его проведения можно исследовать антиген Н. Pylori в кале. При использовании методов непосредственного обнаружения бактер ии в биоптате (бактерио — логический, морфологический, уреазный) необходимо исследо вание как минимум двух биоптатов из тела желудка и одного из антрального отдела.
Дифференциальная диагностика.
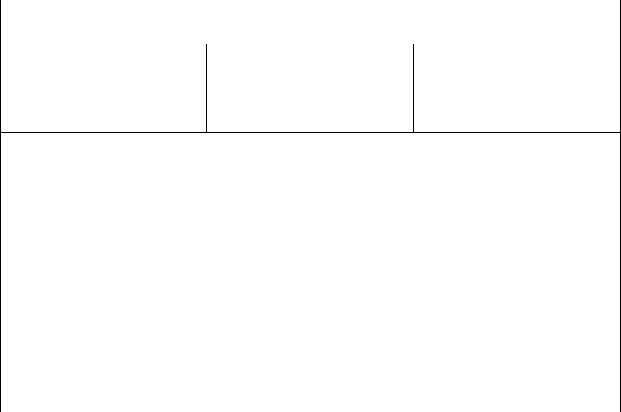
Дифференциальный диагноз проводят между язвами различной локализации(табл. 1-1), между язвенной болезнью и симптоматическими язвами, а также между доброкачественными язвами и язвенной формой рака желудка.
Таблица 1-1
Дифференциальный диагноз между желудочными и дуоденальными язвами
Дуоденальные язвы | Желудочные язвы | ||
Клинические признаки* | |||
Возраст | Чаще до 40 лет | Обычно старше 40 лет | |
Пол | Преобладают мужчины | Оба пола | |
Боль | Ночная, голодная | Сразу после еды | |
Инструментальные методы
Секреция | соляной | Обычно повышена | Часто нормальная | ||||
кислоты | |||||||
Только | для | Повторяют через 4 – 8 | |||||
Эндоскопия | подтверждения | после | окончания | ||||
диагноза | лечения | для | |||||
подтверждения | |||||||
рубцевания язвы | |||||||
Биопсия | Не | требуется | или | Множественная | |||
проводят | с | целью | биопсия, | щеточная | |||
выявления | цитология и гистология | ||||||
Helicobacterpylori | |||||||
*Не являются дифференциально-диагностическими признаками без результатов эндоскопического исследования. (Клинические рекомендации. Гастроэнтерология / под ред. акад. РАМН В.Т. Ивашкина, 2009).
При обнаружении язвенного дефекта в желудке обязательно проведение дифференциального диагноза между доброкачественными язвами, малигнизацией язвы и первично-язвенной формой рака желудка.
488
Такая форма рака может какое-то время протекать под «маской» доброкачественной язвы. В пользу злокачественного изъязвления свидетельствуют его большие размеры (особенно у пациентов молодого возраста), локализация язвенного дефекта на большой кривизне желудка, повышение СОЭ и гистаминустойчивая ахлоргидрия. При рентгенологическом и эндоскопическом исследовании в случаях злокачественных изъязвлений желудка выявляют язвенный дефект неправильной формы с неровными и бугристыми краями.
Лечение.
Больные с неосложнѐнным течением язвенной болезни подлежат консервативному лечению.
Цели лечения.
Эрадикация Н. pylori.
Быстрая ликвидация симптоматики заболевания. Достижение стойкой ремиссии. Предупреждение развития осложнений.
Показания к госпитализации.
Язвенная болезнь с клинической картиной выраженного обострения: сильный болевой синдром, рвота.
Обнаружение изъязвлений в желудке, требующих дифференциального диагноза между доброкачественными язвами и раком желудка.
Признаки желудочно-кишечного кровотечения (мелена, рвота кровью и др.), перфорации и пенетра

