Язва желудка аппендицита непроходимости желудка
3
Гастрит – воспаление слизистой
оболочки желудка.
Классификация острого гастрита.
По этиологии и патогенезу:
экзогенный гастрит – возникает
при прямом действии наружных пищевых,
лекарственных отравлений или инфекции,эндогенный гастрит при непрямом
действии внутренних агентов, например
уремический при хронической почечной
недостаточности.
По распространенности процесса:
диффузный,
очаговый: фундальный, антральный,
пилороантральный.
По морфологии:
катаральный,
фибринозный,
гнойный (флегмонозный),
некротический.
Хронический гастрит – это длительно
текущее заболевание в основе которого
лежат дисрегенераторные процессы:
атрофия, гиперплазия, метаплазия,
склероз, дисплазия. Признаки воспаления
выражены в меньшей степени.
Классификация хронического гастрита
(ХГ)
По этиологии:
Те же факторы, что и для острого гастрита,
а также действие инфекционного агента
Helicobacter pylori. Для развития ХГ этиологические
факторы должны действовать длительное
время, что ведет к нарушению процессов
регенерации в слизистой оболочке.
По патогенезу:
Гастрит типа А (аутоиммунный)
характеризуется поражением фундального
отдела желудка,Гастрит типа В (неиммунный) локализуется
в антральном отделе желудка.
По морфологии:
Хронический поверхностный гастрит
характеризуется изменениями желудочных
ямок без повреждения желез. Желудочные
ямки глубокие и широкие. Между ямками
– клеточный инфильтрат (скопление
клеток), что характерно для воспаления.Хронический атрофический гастрит.
При этой форме происходит атрофия желез
желудка. Макро – слизистая желудка
бледная, тонкая, складки сглажены. Микро
– уменьшаются количество и размеры
желез. Уменьшается количество зрелых
клеток в железах, увеличивается
количество незрелых клеток. Часто
наблюдается перестройка слизистой
желудка по типу кишечника (кишечная
метаплазия), что приводит к образованию
кишечных крипт в слизистой желудка. В
строме слизистой оболочки – склероз.
При атрофическом гастрите в эпителии
слизистой оболочки может быть предраковые
изменения – дисплазия.
Значение хронического гастрита.
ХГ – это фоновое
предопухолевое заболевание. Фоновые
изменения слизистой оболочки при ХГ:
атрофия, метаплазия, гиперплазия,
склероз. Эти изменения связаны с
нарушением регенерации и могут привести
к более тяжелому предраковому изменению
– дисплазии.
ЯЗВЕННАЯ
БОЛЕЗНЬ
Определение.
Язвенная болезнь – хроническое
заболевание с периодами обострения.
Основным проявлением болезни является
хроническая рецидивирующая язва желудка
или двенадцатиперстной кишки. По
локализации и патогенезу
выделяют язвенную болезнь с локализацией
язвы в желудке и в двенадцатиперстной
кишке.
Этиология и
патогенез.
инфекция
Helicobacter pylori,стресс,
курение,
нарушение режима
и характера питания,наследственность.
Язвенной болезнью
чаще болеют у мужчины, чем женщины. В
двенадцатиперстной кишке язва встречается
чаще, чем в желудке.
Патанатомия.
Основа
язвенной болезни
– хроническая рецидивирующая язва.
Язвы чаще всего бывают одиночными, имеют
округлую форму, в диаметре от нескольких
мм, до 3-6см (гигантские язвы).
Морфогенез язвы.
Выделяют три
стадии: эрозия, острая язва, хроническая
язва.
Эрозия
– неглубокий
дефект (повреждение) слизистой оболочки
в границах эпителия. Эрозии образуется
при некрозе участка слизистой оболочки.
Благоприятный исход эрозии – эпителизация
(полная регенерация), неблагоприятный
исход – переход в острую язву.Острая
язва –
глубокий дефект слизистой оболочки и
подлежащих тканей. При развитии острой
язвы происходит некроз слизистой
оболочки и более глубоких слоев стенки
желудка. Они округлой формы, на разрезе
в виде пирамиды. Локализация малая
кривизна. Благоприятный исход –
рубцевание (неполная регенерация),
неблагоприятный исход – переход в
хроническую язву.Хроническая
язва –
главный признак хронической язвы это
рубцовая (соединительная) ткань в
области дна, стенок и краев язвы. Язва
округлой формы, различных размеров и
глубины. Края язвы плотные (каллезная
язва). На разрезе язва в виде пирамиды.
Морфология
язвы в период обострения и ремиссии.
В
период обострения
выделяют три слоя в дне язвы:
верхний слой –
гнойно-некротическая зона,средний слой –
грануляционная ткань,нижний слой –
рубцовая ткань, которая замещает
мышечную оболочку.
В период обострения
размеры и глубина язвы увеличиваются.
В
период ремиссии
гнойно-некротическая
зона уменьшается. Разрастается
грануляционная ткань, которая созревает
в рубцовую ткань. Усиливаются процессы
склероза в области дна и краев язвы. Дно
язвы покрывается эпителием. Рубцевание
язвы не ведет к излечению от язвенной
болезни, потому что в любое время может
быть обострение заболевания.
Осложнения
язвенной болезни (по В.А Самсонову,
1975):
Язвенно-деструктивные
– кровотечение, перфорация, пенетрация
(возникают при обострении заболевания).Язвенно-рубцовые
– стенозы входного и выходного отделов
желудка (возникают в период ремиссии
болезни).Воспалительные
– гастрит, дуоденит (в период обострения).Малигнизация
(переход в рак) язвы.Комбинированные
осложнения.
Кровотечение
– самое
частое осложнение, это аррозивное
кровотечение, которое возникает в период
обострения язвенной болезни. Смерть
может наступить от острого малокровия
(анемия).
Перфорация
– образование в период обострения
болезни отверстия в стенке желудка,
которое сообщается с брюшной полостью.
Перфорация язвы ведет к диффузному
гнойному перитониту, который может быть
причиной смерти.
Пенетрация
– распространение
(выход) язвы в другие органы. Чаще всего
язва пенетрирует в малый сальник,
поджелудочную железу, что может привести
к перевариванию органа.
Рубцовые
стенозы
характеризуются резким сужением входного
и выходного отделов желудка за счет
разрастания рубцовой (соединительной
ткани) в период ремиссии болезни. Это
нарушает прохождение пищи и приводит
к рвоте и потере воды организмом.
Воспалительные
осложнения
возникают в период обострения вокруг
язвы.
Малигнизация
(переход в рак)
язвы встречается только при язве желудка
в 3-5%.
Комбинированные
осложнения
– сочетание нескольких осложнений
(перфорация и кровотечение, кровотечение
и пенетрация).
АППЕНДИЦИТ
Определение.
Аппендицит – воспаление червеобразного
отростка, проявляющееся характерным
клиническим синдромом.
Этиология
и патогенез.
Основная причина – аутоинфекция кишечной
палочкой на фоне застоя содержимого
отростка.
Течение:
острое и хроническое.
Морфологические
формы острого аппендицита:
1) простой, 2) поверхностный, 3) деструктивный,
который может быть флегмонозным,
гнойничковым, гангренозным.
При простом и
поверхностном аппендиците изменения
обратимы, при деструктивном — не обратимы.
Острый
простой и поверхностный аппендицит
характеризуются развитием очага гнойного
воспаления (первичный аффект). Отросток
несколько увеличен, серозная оболочка
тусклая, полнокровная. Эти стадии
продолжаются в течение первых суток.
Флегмонозный
аппендицит.
Макро
— отросток увеличен, на серозной оболочке
– нити фибрина, стенка на разрезе
утолщена, из просвета выходит гной.
Микро
– все слои стенки отростка пропитаны
гнойным экссудатом.
Гнойничковый
аппендицит
возникает при развитии в отростке
множества мелких гнойничков.
Гангренозный
аппендицит
исход всех форм острого аппендицита. В
ткани аппендикса развивается некроз.
Макро –
отросток утолщен, черного цвета, тусклый.
Осложнения:
перфорация
(образование отверстия в стенке
отростка),разлитой гнойный
перитонит,эмпиема отростка
(скопление гноя в просвете отростка),абсцесс печени.
РАК
ЖЕЛУДКА
Рак желудка
занимает по частоте второе место среди
раковых опухолей у человека. Встречается
чаще у мужчин.
Фоновые заболевания:
хронический
атрофический гастрит,язвенная болезнь
желудка,аденомы желудка,
полипы желудка и
др.
При
этих заболеваниях в слизистой оболочке
желудка развиваются фоновые
изменения:
атрофия,
метаплазия,
гиперплазия,
склероз.
Фоновые
изменения
могут привести к предраковому
процессу –
тяжелой
дисплазии
эпителия. Дисплазия – это нарушение
фаз регенерации, при которой происходит
пролиферация (размножение)
недифференцированных клеток, а
дифференцировка (созревание) наступает
поздно.
Классификация
рака желудка.
По локализации
рака:
пилорический
(50%),малой кривизны
(27%) ,кардиальный (15%),
большой кривизны,
фундальный,
тотальный.
По характеру
роста и форме.
Рак с экзофитным
ростом (опухоль при таком росте растет
в просвет желудка):
бляшковидный,
полипозный,
грибовидный,
рак-язва
(блюдцеобразный рак),язва-рак – возникает
при малигнизации хронической язвы.
Рак с эндофитным
ростом (опухоль растетет в толще стенки
желудка):
диффузный,
инфильтративно-язвенный.
Смешанный рак
(экзофитный и эндофитный рост).
Гистологические
формы:
аденокарцинома
(дифференцированная и малодифференцированная),скирр (фиброзный
рак),перстневидноклеточный
(слизистый рак),солидный рак.
Осложнения:
метастазирование
– лимфогенное
метастазирование
в лимфоузлы малого сальника и отдаленные
лимфоузлы, гематогенное
метастазирование
— в печень, легкие, почки, поджелудочную
железу, контактное
метастазирование
в брюшину,кровотечение,
перфорация и
перитонит,стеноз,
очаговая пневмония,
кахексия.
Соседние файлы в предмете Патологическая анатомия
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
В
большинстве случаев распознавание
острого аппендицита не встречает особых
трудностей. Острый аппендицит — частое
заболевание, поэтому почти каждый врач
имеет личный опыт в его диагностике.
Из
4300 больных, у которых острый аппендицит
подтвержден во время операции, установлено
совпадение диагноза направления с
послеоперационным диагнозом при простом
аппендиците в 90,5% случаев, при флегмонозном
— в 89,1%, при гангренозном — 84%, при
перфоративном — 78,8%.
У
больных с несовпавшим диагнозом врачи
внебольничной сети предполагали разлитой
перитонит, пищевую интоксикацию, почечную
колику, воспаление придатков матки и
ряд других заболеваний.
Диагностические
ошибки при остром аппендиците объясняются
двумя причинами:
а) атипическим
течением заболевания,
б) злоупотреблением
диагнозом, «острый аппендицит», кото-рым
иногда пользуются, чтобы оправдать
направление в хирур-гические
учреждения «неясных» больных.
Симптомы
острого аппендицита и его течение
изложены в специальной главе (стр. 89).
Приведенные там сведения составляют
основу диагностики. Необходимо лишь
напомнить, что в типичных случаях
распознавание острого аппендицита
основывается на внезапном начале
заболевания, появлении болей в правой
подвздошной области и их постоянстве,
повышении температуры тела,
болезненности в правой подвздошной
области и напряжении брюшных мышц,
положительном симптоме Щеткина-Блюмберга,
лейкоцитозе, сдвиге лейкоцитарной
формулы влево и ряде других менее частых
симптомов.
Частота
отдельных симптомов при остром аппендиците
неодинакова. Ю. Ю. Джанелидзе (1934)
показал, что только боль сопутствует
острому аппендициту во всех случаях.
Остальные симптомы встречаются в
различных сочетаниях; ни один из
них
не является обязательным и постоянным.
Точность диагностики определяется
не отдельно взятым симптомом, а трезвой
оценкой всей клинической картины
заболевания у данного больного.
Во
избежание возможных ошибок в распознавании
острого аппендицита, каждый больной
должен быть тщательно обследован
клинически, обязательно должно быть
сделано исследование мочи и крови.
Нельзя забывать о непременном исследовании
всех больных per
rectum, а
женщин, живших половой жизнью, per
vaginam. Пренебрежение
этими легко доступными видами исследования
много вредит диагностике.
Рентгенологическое
исследование больных должно применяться
главным образом для исключения
заболеваний, напоминающих своим
клиническим течением острый аппендицит.
Например, необходимо рентгенологическое
исследование при подозрении на
пневмонию, плеврит, кишечную непроходимость,
перфоративную язву желудка, камень
почки или мочеточника.
При
невозможности клинически исключить
заболевания почек и мочеточников
может возникнуть надобность в
урологическом обследовании больного
(хромоцистоскопия, пиелография и
пр.).
Как
показывает клинический опыт, ошибки в
распознавании острого аппендицита
часто допускаются из-за недостаточно
глубокого знания ряда заболеваний,
симулирующих острый аппендицит.
Знакомство с дифференциальной диагностикой
острого аппендицита необходимо
каждому врачу, сталкивающемуся с
неотложной хирургией.
Хирурги
привыкли видеть благоприятные исходы
аппендэк-томий. При объяснении клиники
заболевания в каждом конкретном
случае они иногда довольствуются
обнаруженными скромными или мнимыми
изменениями в червеобразном отростке,
не заботясь даже о поверхностной ревизии
брюшной полости. Между тем более
тщательный осмотр органов выявляет
иногда патологические процессы, не
имеющие никакого отношения к острому
аппендициту. В таких случаях аппендэкто-мия
не устраняет причины заболевания.
Диагностическая ошибка иногда выясняется
вскоре, а в некоторых случаях вообще
остается незамеченной.
В
каждом благоустроенном лечебном
учреждении должно производиться
гистологическое исследование удаляемых
червеобразных отростков и сопоставление
полученных данных с клинической
картиной заболевания. Такое изучение
существенно способствует повышению
качества как клинической, так и
па-тологоанатомической диагностики
острого аппендицита.
Атипическое
течение воспаления червеобразного
отростка, а также переход воспалительного
процесса на соседние органы создает
трудности в распознавании острого
аппендицита. Многие заболевания
желудочно-кишечного тракта, а также
процессы, не связанные с органами
брюшной полости, дают иногда повод
подозревать острый аппендицит, что
приводит к диагностическим ошибкам.
ДИФФЕРЕНЦИАЛЬНАЯ
ДИАГНОСТИКА ОСТРОГО АППЕНДИЦИТА И
НЕКОТОРЫХ ЗАБОЛЕВАНИИ ЖЕЛУДКА
Острый
гастрит
редко дает клинические проявления,
похожие на острый аппендицит. Из наших
4300 больных острым аппендицитом только
у 16 возникли подозрения на острый
гастрит. Ошибочный диагноз вызывается
тем, что при остром гастрите, как и
при остром аппендиците, бывает тошнота
и рвота и иногда имеются боли в подложечной
области.
Дифференциация
основывается главным образом на том,
что острый аппендицит в большинстве
случаев вызывает признаки раздражения
брюшины (рефлекторное напряжение брюшных
мышц, положительный симптом
Щеткина-Блюмберга), чего не бывает при
остром гастрите. Кроме того, при остром
аппендиците лишь в начальном периоде
бывают иногда боли в подложечной
области (симптом Кохера); позднее они
локализуются в правой подвздошной
области, т. е. соответственно месту
расположения воспалительного очага.
Наконец, следует принять во внимание
нарушение диеты, часто предшествующее
острому гастриту.
Пищевые
токсикоинфекции
(особенно стафилококковые) иногда
дают повод думать об остром аппендиците.
Употребление в пищу недоброкачественных
продуктов сопровождается проявлениями
острого гастрита или острого энтерита.
Больные жалуются на ухудшение самочувствия,
рвоту, боли в подложечной области или
в других отделах живота. Такое именно
течение пищевой интоксикации и возбуждает
подозрение на острый аппендицит.
Из
4300 больных с подтвержденным при операции
диагнозом острого аппендицита 22 были
направлены в больницу no-поводу
предполагавшейся пищевой интоксикации.
К неправильному заключению может
привести врача рассказ самих больных,
упорно настаивающих на связи своего
заболевания с употреблением
недоброкачественной, по их мнению,
пищей. Установление того факта, что
такую же пищу ели безнаказанно другие
члены семьи, имеет огромное диагностическое
значение, так как пищевые токсикоинфекции
поражают всю группу людей, питавшихся
испорченным продуктом. Следует также
помнить, что даже в самых тяжелых
случаях острого аппендицита вначале
(до развития перитонита) не бывает
выраженной интоксикации. При остром
аппендиците не встречается многократной
мучительной рвоты, сопровождающей
острый гастрит на почве токсикоинфекции.
Признаки раздражения брюшины позволяют
отличать острый аппендицит от
токсикоинфекции.
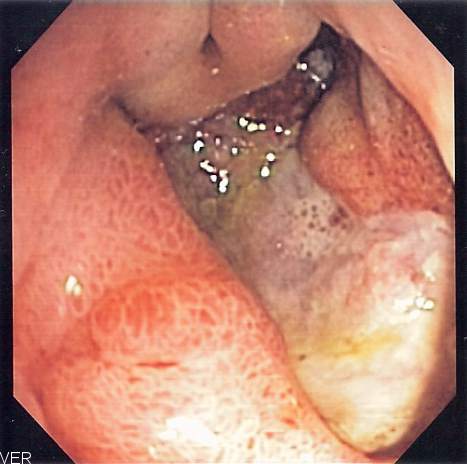
Язва
желудка
или
двенадцатиперстной
киш-к
и дает повод думать об остром аппендиците
при наличии лреперфоративного состояния.
Появляются упорные боли в верхней части
живота, иногда тошнота и рвота. Верхний
отдел живота становится болезненным.
Возможны признаки раздражения
брюшины, что бывает и при остром
аппендиците. Даже анамнез иногда может
быть несколько сходным при обоих
заболеваниях. Действительно, как у
больных, страдающих язвой желудка и
двенадцатиперстной кишки, так и у
больных, перенесших в прошлом приступ
острого аппендицита, бывают тупые,
ноющие боли в животе. Необходимо
внимательно расспросить больного о
продолжительности заболевания, характере
болей и результатах прежних исследований.
Иногда удается установить связь
болей с приемом пищи, наличие «голодных»
болей или сведений о желудочном
кровотечении. В документах о прежних
рентгенологических исследованиях
нередко можно найти указания о «нише».
В подобных случаях заключение о язве
желудка становится еще более достоверным.
Для
дифференциального диагноза острого
аппендицита и обострения язвы желудка
имеют важное значение объективные
данные. При обострении язвы желудка
боли, болезненность, а иногда напряжение
брюшных мышц и положительный симптом
Щеткина-Блюмберга локализуются в верхнем
отделе живота; при остром аппендиците
те же симптомы вызываются в правой
подвздошной области. Обострение язвы
желудка и двенадцатиперстной кишки
обычно протекает при нормальной
температуре, обычном по частоте и
наполнению пульсе, отсутствии интоксикации
и неизмененной картине крови; при остром
аппендиците в большинстве случаев
повышается температура и отмечается
наличие других общеклинических признаков
(ухудшение самочувствия, учащение пульса
и пр.).
Перфоративная
язва
желудка
и
двенадцатиперстной
кишки
также вызывает иногда диагностические
трудности.
Ошибки
при распознавании перфоративной язвы
желудка и острого аппендицита возможны
потому, что оба заболевания начинаются
внезапно, характеризуются болями в
животе, наконец, оба могут приводить к
разлитому гнойному перитониту. При
прободении язвы желудка или
двенадцатиперстной кишки в типичных
случаях имеются яркие клинические
проявления (внезапно возникшая сильнейшая
боль в верхнем отделе живота, издавна
сравниваемая с ударом кинжала;
доскообразное напряжение брюшных мышц;
резкая болезненность, исчезновение
печеночной тупости; наличие свободного
газа в брюшной полости, устанавливаемое
при рентгенологическом исследовании).
Клиника заболевания при этом столь
характерна, что трудно думать о другой
болезни, кроме перфоративной язвы
желудка или двенадцатиперстной
кишки. Однако и здесь бывают исключения.
Больной
К., 25 лет, рабочий, доставлен в клинику
с работы. За 2 часа до поступления в
клинику появились сильнейшие боли по
всему животу. Боли были настолько
сильными, что больной, скорчившись, лег
у рабочего места. Была тошнота. В прошлом
здоров.
Общее
состояние больного удовлетворительное.
Температура 37,8°. Пульс 90 ударов в минуту.
Язык обложен, влажный. Органы грудной
полости без патологических изменений.
Живот
втянут, не участвует в дыхании, во всех
отделах напряжен, как доска, болезненный.
Симптом Щеткина-Блюмберга вызывается
во всех частях брюшной стенки.
Рентгенологическое
исследование брюшной полости не сделано
по техническим условиям.
Диагноз
—перфоративная язва желудка.
Во
время срочной операции найден гангренозный
аппендицит. В брюшной полости мутный
эксудат.
В
приведенном наблюдении клиницист не
придал должного значения повышению
температуры и учащению пульса. Ведь при
перфоративной язве желудка и
двенадцатиперстной кишки обычно в
первые часы не бывает ни температурной
реакции, ни учащения пульса.
Резчайшее
напряжение мышц и сильные боли привлекли
к себе наибольшее внимание и были поняты
как следствие перфорации желудочной
стенки. В действительности же бурная
реакция брюшины была вызвана инфекцией
на почве омертвения червеобразного
отростка.
Итак,
надо иметь в виду случаи острого
аппендицита, симулирующие перфоративную
язву желудка и наоборот. Однако в
преобладающем большинстве наблюдений
даже деструктивный острый аппендицит
приводит вначале лишь к местному,
ограниченному правой подвздошной
областью напряжению брюшных мышц. Если
напряжение мышц брюшной стенки
распространилось уже за пределы
правой подвздошной области, то осторожная
пальпация всего живота обычно позволяет
все же заметить более выраженное
напряжение мышц в правой подвздошной
области, т. е. там, где имеется воспалительный
очаг. При остром аппендиците здесь же
бывает ярче выражен и симптом
Щеткина-Блюмберга. При перфоративной
же язве желудка вся брюшная стенка
бывает сразу резко напряжена.
Решение
вопроса, имеется ли у больного перфоративная
язва желудка, пли острый аппендицит,
бывает труднее всего при позднем
поступлении больных в лечебное учреждение.
По прошествии 10—12 часов после
прободения язвы уже бывает раздражена
вся брюшина, живот становится вздутым
и всюду болезненным, симптом
Щеткина-Блюмберга вызывается со всей
брюшной стенки. С каждым часом
наблюдения и отсрочкой оперативной
помощи становится труднее выяснить
источник перитонита,
Перфоративная
язва желудка симулирует острый аппендицит
еще и потому, что излившееся желудочное
содержимое в большей своей массе
собирается справа в нижней части живота,
вызывая здесь наибольшее раздражение
брюшины. Полу-
Чается
впечатление о локализации источника
воспаления брюшины в правой подвздошной
области, а не в верхнем отделе живота.
Избежать
диагностической ошибки помогает
тщательно собранный анамнез. При
остром аппендиците большинство больных
не испытывает столь резких и внезапно
начавшихся болей в животе, как это бывает
при перфоративной язве.
Так
называемый «язвенный» анамнез, если он
имеется, помогает распознаванию
перфорации.
Важное
место занимает рентгенологическое
исследование. После перфорации язвы
желудка или двенадцатиперстной кишки
обнаруживается свободный газ в брюшной
полости. При остром аппендиците этот
признак встречается очень редко.
Исчезновение
печеночной тупости — важный симптом
перфоративной язвы желудка лишь в
начальной фазе заболевания. При развитии
перитонеальных явлений его
дифференциально-диагностическая
ценность стирается, так как наступает
вздутие кишечника, что тоже ведет к
сокращению размеров печеночной тупости.
Как
при перфоративной язве желудка, так и
при остром аппендиците требуется срочное
оперативное лечение. Следовательно,
в смысле показаний к операции ошибка в
диагнозе не изменяет общего плана
лечения. Однако она наносит больному
ущерб от неправильного выбора оперативного
доступа. При предположении перфоративной
язвы желудка делают срединную
лапаротомию вместо мало травматичного
разреза Волко-вича-Мак-Бурнея.
При
невозможности поставить точный диагноз
целесообразно вскрыть брюшную полость
разрезом Волковича-Мак-Бурнея. Если
диагноз острого аппендицита не
подтвердится, следует прибегнуть к
срединной лапаротомии. По окончании
операции рану в правой подвздошной
области можно использовать для
периодического введения в брюшную
полость антибиотиков посредством
трубочки, вставляемой между швами.
Флегмона
желудка
— редкое заболевание. Дифференциальный
диагноз ее и острого аппендицита труден.
Это заболевание проявляется тремя
важнейшими признаками: 1) сильными
режущими болями в верхнем отделе живота,
2) многократными, мучительными рвотами,
3) высокой температурой тела и ознобом.
Дифференциация
флегмоны желудка и острого аппендицита
основывается на наличии упомянутой
триады, а также весьма тяжелого (иногда
септического) состояния больных с
признаками раздражения брюшины в
верхнем отделе живота.
Сравнительная
редкость флегмоны желудка и недостаточное
знакомство с этим заболеванием врачей
вызывает иногда диагностические
ошибки даже после вскрытия брюшной
полости. Удостоверившись, что нет
перфоративной язвы желудка, прободного
холецистита и воспаления придатков
матки, хирург затрудняется произвести
из небольшого разреза тщательный осмотр
желудка и может не заметить его флегмону.
Источник